Деструктивный панкреатит представляет собой крайне неблагоприятную по своим последствиям форму течения острого воспаления поджелудочной железы. Заболевание сопровождается некрозом (омертвением) участков ткани органа с гибелью клеток и прекращением функций.
В отличие от интерстициальной (отечной) формы панкреанекроз сопровождается разъеданием паренхимы поджелудочной железы собственными ферментами, асептическое (без участия патогенных микроорганизмов) воспаление быстро переходит в гнойное. Возможность лечебных мероприятий ограничивается первыми часами и сутками. Летальный исход, по разным данным, наблюдается в 25–40% случаев.
Причины
Большинство случаев деструктивного панкреатита являются последствием хронического алкоголизма (до 60%). Под воздействием спирта поджелудочная железа усиливает секрецию сока, но вывести его полностью в двенадцатиперстную кишку не может, поскольку отеком сдавливается главный проток и большой сосочек.
В результате значительно повышается давление в мелких выводных структурах. В трети случаев панкреонекроз поджелудочной железы провоцируется болезнями желчевыводящих путей. У пациентов одновременно обнаруживаются камни в желчном пузыре или протоках (до 80% случаев).
Важное значение придается аномалиям развития органа, выражающимся в сужении выводящих путей. Поражение может наступить при различных заболеваниях в результате сдавливания, нарушенной иннервации ткани поджелудочной железы.
В число других причин деструктивного панкреатита входят:
- неправильный рацион питания с преобладанием тяжелой для переваривания мясной, жирной, острой, жареной пищи;
- длительные перерывы в еде;
- язвенная болезнь;
- перенесенные травмы живота, включая хирургические вмешательства с осложнениями;
- бактериальная, вирусная и паразитарная инфекция в организме, гельминты;
- нарушение кровоснабжения железы при ишемии, тромбоэмболии, выраженном атеросклеротическом процессе в сосудах брюшной полости.
Известны случаи панкреатита, вызванные передозировкой или негативным действием лекарственных средств, процедурой эндоскопии. Наиболее опасно сочетание нескольких причин.
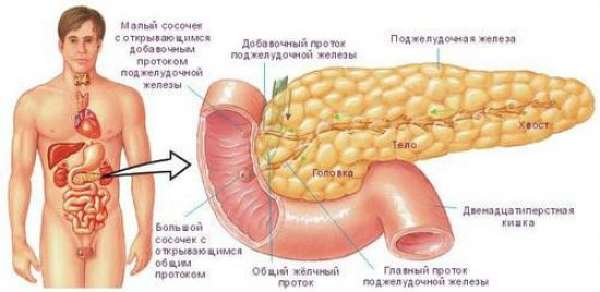
Анатомическая связь позволяет осуществить заброс желчи в поджелудочную железу
Механизм развития и фазы деструктивного процесса
Насколько воспаление поджелудочной железы связано с желчекаменной болезнью (холелитиазом) объясняет старая, но до настоящего времени приемлемая теория «общего анатомического канала». Современные данные позволили выделить в течение панкреатита фазы патологических изменений, приводящие, в конечном итоге, к панкреонекрозу в поджелудочной железе. Они определяют клиническую форму заболевания.
Считается, что панкреанекроз формируется максимально через 72 часа и далее не прогрессирует, но при тяжелом течении этот процесс происходит более быстрым темпом (за 24–36 часов). Начальная фаза (ферментативная) — длится примерно 5 суток. Серозное воспаление сопровождается отеком органа.
Реактивная фаза — происходит на второй неделе болезни, вызвана реакцией всех систем организма на очаги некроза в самой железе и в окружающей клетчатке. Фаза расплавления и секвестрации — наступает на третьей неделе, способна продолжаться несколько месяцев. Полости (секвестры) в паренхиме поджелудочной железы и в области забрюшинной клетчатки возникают на четырнадцатые сутки.
Патологический процесс может развиваться по двум вариантам:
- асептическому (стерильному) — без участия инфекции, приводит к формированию постнекротических свищей и кист;
- септическому — присоединяется распространение патогенной флоры, развиваются гнойные осложнения (абсцессы в брюшной полости и забрюшинном пространстве, затеки, перитонит, оментобурсит, свищевые ходы, сепсис).
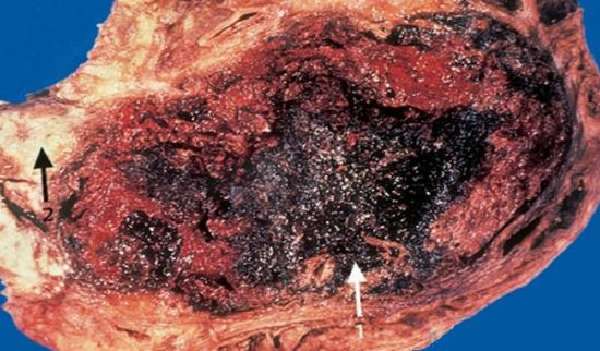
Геморрагический отек переходит в некроз участков паренхимы поджелудочной железы 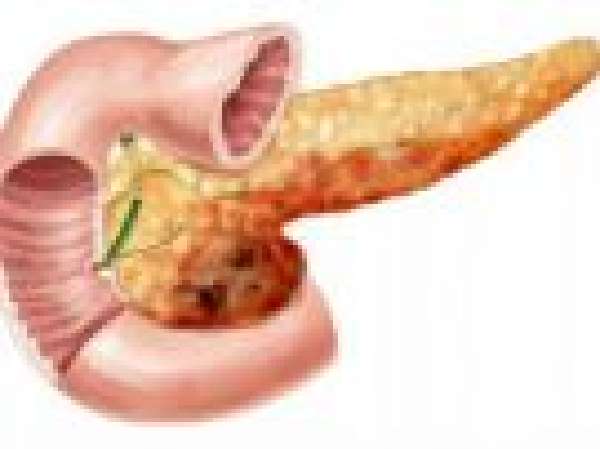
Виды панкреонекроза
Деструктивный панкреатит всегда сопровождается более или менее выраженными признаками панкреонекроза. Его классификация сочетает анатомические принципы с нарушением морфологии тканей, наличием инфицирования и осложняющими условиями в течение болезни.
Стерильный панкреанекроз различают:
- по локализации на расположенный в головке железы (головчатый), в хвостовой части или с тотальным поражением органа;
- в зависимости от морфологического строения на геморрагический, жировой, смешанный;
- по степени захвата железы на мелко- и крупноочаговый, субтотальный.
Панкреанекроз с инфицированием рассматривается как осложненное воспаление. Выделяют отдельные формы:
- абсцедирование — в клетчатке вокруг поджелудочной железы, брюшине, между кишечных петель, под диафрагмой, в тазу;
- образование инфильтрата в окружающей ткани;
- ферментативный перитонит;
- флегмоны на фоне общего сепсиса в забрюшинной клетчатке, окружающей поджелудочную железу, кишечнике, тазовых органах;
- кровотечение, вызванное аррозией (это некротический распад сосудистой стенки);
- желтуха, причиной которой служит нарушенная проходимость желчных путей;
- образование полости (псевдокисты) с высокой вероятностью нагноения;
- образование наружных и внутренних свищевых ходов из протоков, при опорожнении некротической полости поджелудочной железы в другие органы (кишечник, желудок, бронх, плевральную и брюшную полости). При деструктивном панкреатите формируются у 30–55% больных.
Что такое панкреанекроз для организма человека?
Деструктивный панкреатит считается полиорганной патологией из-за влияния практически на все физиологические системы человека. Выделяют стадии развития нарушений:
- Гемодинамическая — продолжается до пяти суток от начала болезни. Токсическое воздействие вышедших в кровоток ферментов приводит к накоплению различных биологически активных веществ (кининов, распадающегося белка), что вызывает шоковое состояние пациента, токсикоз.
- Функциональная — сопровождается недостаточностью функции внутренних органов, происходит к третьим суткам, зависит от распространенности некроза поджелудочной железы.
- Локальные осложнения — формируются в околопанкреатической зоне после инфицирования (абсцессы, инфильтраты, флегмона). Могут распространяться на брюшину и забрюшинную клетчатку, вызывать перитонит, сепсис.
По степени поражения организма выделяют 2 формы. Нетяжелую — встречается у 95% пациентов с панкреатитом. Патологический процесс либо ограничивается стадией инфильтрации, либо очагами некроза в диаметре не более 10 мм. Токсическое действие не доходит до степени шока. Летальность среди пациентов не превышает 3%. Тяжелую — наблюдается в 5% случаев, панкреанекроз носит распространенный характер (очаги крупные, субтотальное или тотальное поражение). Выраженный токсикоз, шок. Летальность доходит до 60%.
Как проявляется панкреанекроз?
Симптоматика панкреонекроза при остром панкреатите выражена ярко. В хирургии принято выделять классическую триаду Мондора — характерную боль, рвоту и метеоризм. Болевой синдром — отличается внезапностью, склонностью к возникновению вечером или ночью (после переедания тяжелой пищи, употребления алкоголя, в праздничные дни).
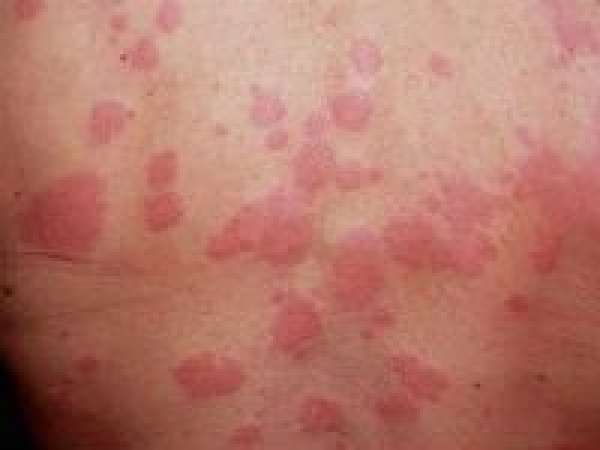 Высыпания на коже при болезнях поджелудочной железы
Высыпания на коже при болезнях поджелудочной железы
По интенсивности чрезвычайно выражен (у 40–45% пациентов), постоянен, не стихает при изменении положения тела, введении спазмолитиков, больной возбужден, кричит от боли, в 10% случаев наблюдается шок, потеря сознания. Так, 6% пациентов оценивают боли как умеренные. Их выраженность связана с формой и стадией патологии.
Локализуются боли над пупком, в зоне эпигастрия, иррадиируют в обе стороны верхней части живота, спину, лопатки (опоясывающий характер). Пациент ощущает боли в пояснице, груди. Рвота — возникает на высоте болей, многократно повторяется. В рвотных массах сначала съеденная пища, затем желчь, слизь.
Пациент теряет жидкость, организм обезвоживается изнуряющей рвотой. Живот вздут, при тяжелом течении наблюдается задержка газов и кала. К общим проявлениям относятся:
- «острые» черты лица пациента, синюшность губ;
- возбуждение или сопорозное состояние;
- пониженное давление и тахикардия;
- температурная реакция с постоянным уровнем около 38 градусов (при этом выявляется ускорение и слабость пульса — важный диагностический признак), в стадии присоединения инфекции резкий «подскок» и падение температуры с ознобом, проливным потом;
- одышка.
Деструкция сосудов и нарушение гемодинамики приводят к такому симптому, как появлению синюшных пятен на ягодицах. 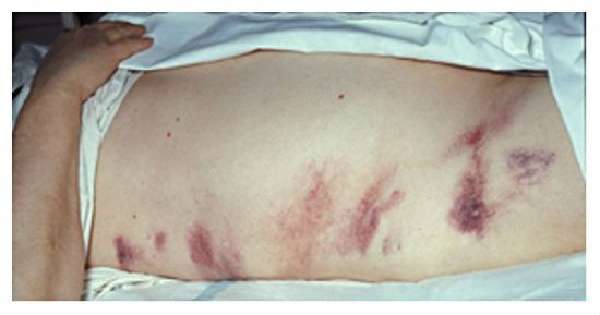
По этому признаку судят о вероятности аррозивных внутренних кровотечений
Диагностика
Поставить диагноз только по клиническим проявлениям сложно. Обязательно следует учитывать важную информацию лабораторных и инструментальных методов исследования. В анализе крови — на поражение поджелудочной железы указывают: выраженный лейкоцитоз, сдвиг формулы влево, значительный рост СОЭ, из биохимических тестов наиболее значимы повышение амилазы и липазы в сыворотке (диастазы в моче).
На обзорной рентгенограмме грудной клетки выявляют участки ателектазов (спадения альвеол), выпот в плевральной полости. Ультразвуковое исследование результативно в 50–75% случаев, в остальных поджелудочную железу выявить невозможно за скоплением газов в кишечнике. УЗИ показывает:
- рост железы в размерах, отечность на фоне четко выраженных границ в начальной стадии;
- размытость контуров при панкреанекрозе, вызванную неоднородностью структур, гипоэхогенные участки ткани паренхимы в местах некроза;
- накопление жидкости в брюшной полости или в сумке сальника.
КТ позволяет четко рассмотреть очаги гнойного расплавления в паренхиме поджелудочной железы и в окружающих тканях.
Метод лапароскопии (осмотр органов брюшной полости с помощью оптического прибора введенного через разрез брюшной стенки) показывает характерный бурый выпот в брюшной полости или в сумке сальника при геморрагическом панкреонекрозе, желтовато-белые бляшки в зоне сальника, на брыжейке кишечника, стенках кишок — признак стеатонекроза, при этом выпот жидкости незначителен. При заборе жидкости на анализ выявляют высокую активность ферментов.
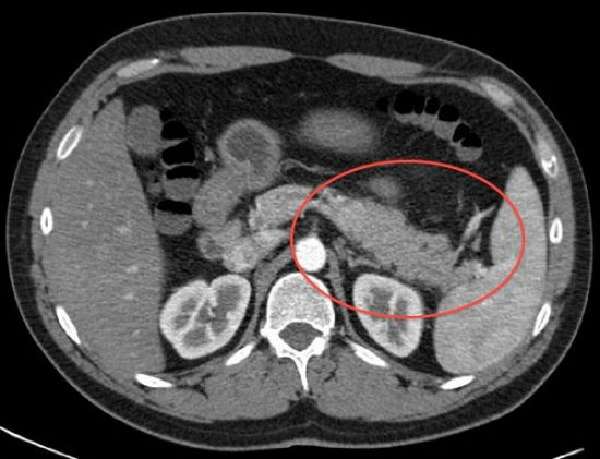
При проведении компьютерной томографии повышенное газообразование не влияет на качество исследования, поэтому метод бывает более информативным
Критерии диагностики
Пациенты чаще всего поступают в хирургическое отделение по экстренным показаниям. В таких случаях в диагностике следует ориентироваться на наиболее вероятные признаки. К ним относятся:
- типичные клинические проявления, связанные с предшествующим приемом алкоголя, жирной и острой пищи, сопутствующая желчекаменная болезнь, хронический холецистит;
- характерные лабораторные показатели (особенно гиперактивность ферментов поджелудочной железы);
- подтверждающие данные УЗИ.
Для диагноза необходимо не менее двух приведенных признаков. Желательным, но не обязательным исследованием считается лапароскопия и изучение состава экссудата (активность амилазы должна превышать показатель в сыворотке в 2–3 раза). Одновременно утверждены признаки тяжести болезни.
Тяжелое течение подтверждается:
- клиническими симптомами перитонита;
- тахикардией или брадикардией;
- гипотонией ниже 100 мм рт. ст. по верхнему уровню;
- снижением выделения мочи (менее 250 мл за 12 часов);
- симптоматикой поражения мозга (энцефалопатии) в виде возбудимости, заторможенности;
- изменением окраски кожи (пятна, мраморность, гиперемия);
- характерными изменениями анализов крови;
- выявлением на ЭКГ диффузных метаболических нарушений, ишемии миокарда.
Наличие двух и более признаков подтверждают тяжелую форму заболевания. Это учитывается при направлении пациента для лечения в отделение интенсивной терапии и реанимации или в общее хирургическое отделение. Для диагностики необходимо сразу определиться с состоянием желчевыводящих путей, ролью оттока в образовании деструкции поджелудочной железы.
Для этого проводят фиброгастроскопию (выявляет отсутствие желчи в двенадцатиперстной кишке), используют данные УЗИ о конкрементах. При выявлении вклинивающегося камня большого дуоденального сосочка его необходимо удалить лапароскопическим методом.
Что применяют для лечения?
Лечение деструктивного панкреатита в нетяжелой форме требует комплексного консервативного подхода. В задачу входит обеспечение:
- полного покоя поджелудочной железы (режим, диета);
- оттока желчи и секрета органа по протокам;
- блокирование излишней выработки ферментов;
- предупреждение инфицирования;
- восстановление кровообращения в поджелудочной железе и организме;
- снятие токсикоза;
- возмещение водно-электролитных потерь;
- терапия пареза кишечника;
- стимуляция иммунитета;
- борьба с ишемией органов с помощью антиоксидантов.
Для снятия шока и его последствий необходимо полное обезболивание. Анальгетики и спазмолитические препараты в данном случае слабо эффективны. Прибегают к новокаиновой блокаде с введением раствора в клетчатку позади поджелудочной железы. Достижение функционального покоя поджелудочной железы обеспечивается:
- голодом в первые дни, запретом на питье (можно только смачивать рот);
- выведением путем аспирации (отсасывания) через зонд желудочного и дуоденального содержимого;
- локальной гипотермией (кладется холод на живот).
Меры позволяют снизить нейрогуморальное влияние соседних органов на секреторную функцию поджелудочной железы.
Лекарства
Для снятия интоксикации необходимо внутривенное введение жидкости 2–2,5 л в сутки с применением мочегонных препаратов. Препараты Декстран, Пентоксифиллин восстанавливают нарушенную микроциркуляцию крови в поджелудочной железе.
В общий объем входят коллоидные и солевые растворы (Реополиглюкин, Рефортан, Альбумин), плазмозаменители
К специальным средствам относят препараты, блокирующие секреторную деятельность железы, их вводят в первые трое суток (Октреотид, Кватемал, 5-фторурацил). К противоферментным средствам относятся Контрикал, Гордокс. Среди антибиотиков наиболее подходит группа широкого спектра или сразу два препарата (Метронидазол, Фторхинолоны).
Из симптоматических средств необходимо уделять внимание поддержке сердечно-сосудистой системы. Назначают малые дозы гликозидов. В период восстановления применяются иммуномодуляторы, витамины. Критерием эффективного лечения панкреонекроза является образование в зоне некроза поджелудочной железы очищенной кисты.
Кому показана операция на поджелудочной железе?
Хирургическое лечение является жизненно необходимым в случае:
- присоединения инфекции к зоне панкреонекроза, выявления абсцессов, септической флегмоны в забрюшинной клетчатке, при гнойном перитоните;
- отсутствия реакции на консервативную терапию, полиорганной недостаточности, наблюдаемой от 24 часов до трех суток;
- обнаружения при компьютерной томографии площади обширного некроза более половины паренхимы органа;
- если некротические изменения распространяются в забрюшинное пространство;
- возникновения ферментативного (абактериального) перитонита.
Для оперативного лечения выбирается оптимальная тактика с учетом распространенности поражения. При обширном некрозе приходится удалять всю поджелудочную железу и желчный пузырь, иногда — селезенку.
Операция завершается обязательным дренированием брюшной полости для выведения жидкости и введения внутрь антибиотиков
Питание в период реабилитации
В периоде выздоровления пациенту потребуется строго соблюдать диетическое питание. Меню строится с соблюдением основных требований по разгрузке и сохранению поджелудочной железы. Особенности диеты включены в стол № 5п.
Основные требования пациенту придется соблюдать всю жизнь:
- пищу готовить только в отварном виде, на пару, механически размельченной;
- количество белка в рационе должно обеспечиваться нежирными мясными, рыбными блюдами, творогом (в среднем 150 г/сут.);
- углеводы ограничиваются до 350 г, больше всего за счет сладостей, меда;
- исключаются продукты, стимулирующие выделение поджелудочного сока и повышенное газообразование (любые бульоны, капуста, помидоры, бобовые, грибы);
- снижается масса разрешенных жиров до 80 г;
- питаться необходимо каждые 3–4 часа малыми порциями.
Пациентам запрещается употребление алкоголя, пива, газированных напитков, кофе, сала, колбас, консервов, свежей выпечки, ржаного хлеба, сырых овощей, богатых клетчаткой, кефира.
Деструктивный панкреатит тяжелейшее заболевание. Его исход во многом определяется своевременностью терапии. Появление симптоматики отечной стадии требует незамедлительного вмешательства, квалифицированного лечения. Нельзя рассчитывать на народные способы и результаты диеты.
