Острый бронхит – диффузное (рассредоточенное) воспаление бронхов. Сопровождается повышенным выделением бронхиальной секреции, кашлем, уменьшением просвета бронхов. Провокаторами этой формы болезни являются вирусы, паразиты и бактерии. Об остром бронхите речь идет, если болезнь развивается в период от 1 до 3 недель, ярко выражена основная симптоматика. При добавлении одышки врачи ставят диагноз обструктивный бронхит.
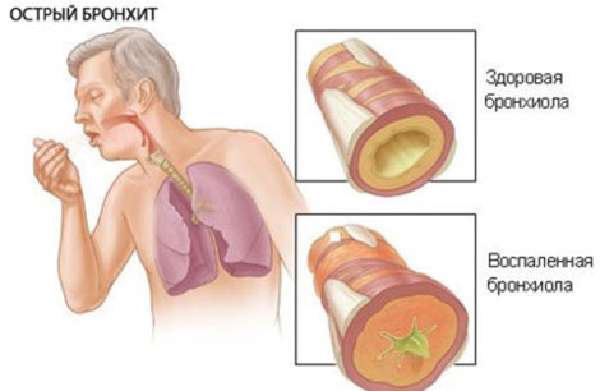
Виды острой формы заболевания
Воспаление бронхов принято разделять по механизму развития, уровню поражения бронхов и характеру выделяемой мокроты.
Развивается острое течение бронхита двумя путями:
- Первичный – при попадании инфекции в бронхи развивается самостоятельный воспалительный процесс именно в этом органе, не затрагивая остальные.
- Вторичный – процесс воспаления бронхов начинается в результате осложнения другой патологии. Это вид встречается гораздо чаще, чем первый.
По локализации патологии:
- Патология нижней части дыхательных путей – это такие заболевания, как трахеобронхиты и бронхиты (воспаление затрагивает бронхи среднего калибра, трахею), а также бронхиолиты (воспаление достигает бронхиол, сужая их просвет).
- Обширные бронхиты – патология развивается не только в бронхах, но и других органах дыхательной системы.
Мокрота при этом заболевании также дает информацию о состоянии бронхов пациента, бронхит по характеру выделяемой мокроты бывает:
- слизистый – выделяется слизь;
- катаральный – обильное выделение слизи без поражения легких;
- гнойный – выделяется гнойный секрет;
- смешанный.
Основные причины возникновения острого бронхита
Бронхит острый возникает по нескольким причинам. Заболевание развивается вследствие проникновения инфекции, бывает неинфекционный патогенез, неизвестный и смешанный. У маленьких детей и взрослых чаще болезнь возникает из-за инфекционного поражения бронхов.
К основным бактериальным возбудителям воспаления бронхов относят: пневмококки, стафилококки и стрептококки. Некоторые из этих бактерий входят в состав нормальной флоры человека, но в определенных условиях начинают активно размножатся, становясь условно-патогенными и патогенными микроорганизмами для человека.
Вирусными возбудителями острого бронхита являются аденовирус, парагрипп, вирус гриппа, респираторно-синцитиальная инфекция и другие вирусы. Эти вирусы регистрируются круглый год, но наиболее часто подъем заболеваемости бывает в зимне-весенний период.

Смешанный патогенез заболевания вызван атипичными возбудителями. Они названы так, из-за своих биологических характеристик – промежуточная ступень между вирусами и бактериями. Яркими представителями этой группы микроорганизмов являются хламидии и микоплазмы. Иногда болезнь начинается с вирусного поражения бронхов, затем присоединяются бактерии. Этот вариант наиболее распространен среди населения в осенне-зимний период, когда вирусы атакуют человека, создавая благоприятные условия для увеличения количества бактерий.
Распространение грибковой инфекции редко приводит к появлению острого бронхита.
Отдельно нужно отметить аллергический острый бронхит. У пациентов, склонных к аллергическим проявлениям как реакции на определенные вещества, это заболевание развивается при длительном действии аллергена на организм.
К неинфекционным факторам относят определенные условия, в которых обитает человек или вредные привычки:
- постоянное переохлаждение организма;
- работа в условиях повышенного вредного производства;
- алкогольная и никотиновая зависимость;

- сниженные защитные функции организма (слабый иммунитет);
- хронические инфекционные заболевания в носоглотке, нарушение правильного носового дыхания;
- застой кровообращения малого круга, это явление часто возникает у лежачих больных и при малоподвижном способе жизни;
- питание, содержащее минимум витаминов и микроэлементов.
Группой риска развития острой формы бронхита являются дети и люди пожилого возраста. У них патология развивается быстро за счет активации условно-патогенной флоры. Это отягчает течение заболевания, вызывая осложнения острого бронхита.
Физиология развития болезни
Воздух внутри нашего организма проходит тщательную фильтрацию, начиная с носа. С помощью волосинок в носу, кашлевого рефлекса, микроресничек в бронхах микробы не доходят до нижних дыхательных органов. Это при нормальном состоянии человека. Если уже в носу поселилась патогенная флора, микробы или аллергены в виде химических веществ проникли в бронхи, начинается усиленная выработка бронхиальной секреции.
Острый бронхит развивается быстро, если у него вирусная природа. При такой форме патологии поражаются верхние стенки бронхов. После исчезновения симптомов структура бронхов приобретает свое прежнее состояние. 
Симптомы, указывающие на развитие острого бронхита
Проявление симптомов заболевания зависит от причин его возникновения, характера протекания и локализации. Эта форма болезни сопровождается быстрым развитием воспаления дыхательных путей, организм подвергается воздействию токсинов. Бронхит, остро протекающий, инфекционной этиологии можно определить по следующим признакам:
- заложенность носа;
- появление слизи из носа;
- боль или першение в горле;
- голос становится сиплым;
- появляется озноб;
- повышается температура до значения 37,5;
- утомляемость, слабость;
- потливость;
- боль в голове;
- болевые ощущения в мышцах;
- выделение мокроты при продуктивном кашле, которая имеет зеленоватый оттенок.
При остром бронхите не всегда повышается температура, это свидетельствует о легком протекании заболевания или аллергической этиологии болезни.
Проявление аллергического бронхита будет немного отличаться. Также человеку приходится страдать от приступообразного кашля, возможно возникновение ларингоспазма, чувства удушья, при кашле выделяется мокрота, но она прозрачная.
Кашель – главный определяющий признак бронхита. Он может вызывать боли в грудине, если перенапряжены мышцы или поражены воспалительным процессом нижние дыхательные пути. При сильном приступообразном кашле иногда выделяется гнойная мокрота. Сначала проявляется сухой кашель, постоянно изводящий пациента, затем на 3-4 день переходит во влажный. Выделяемая мокрота помогает человеку освободиться от ощущения постоянного першения в гортани.
Основные симптомы и лечение медикаментами при возникновении заболевания определяет врач. При отсутствии адекватного лечения воспалительный процесс может распространиться на бронхиолы. Их просвет значительно меньше, чем проходимость бронхов. По этой причине при их воспалении проходимость значительно ухудшается, что приводит к резкому ухудшению самочувствия больного. Сразу же поднимается температура тела, появляется лихорадка, возникает бледность даже синий оттенок кожи, резкая одышка. Человек сначала ведет себя слишком возбужденно, беспокойно. Затем это состояние сменяется вялостью, хочется спать, тахикардия, понижается артериальное давление.
Диагностические мероприятия при остром бронхите
Сам человек не может определить по симптомам, развивается у него острый бронхит или другое заболевание похожее по симптоматике. Врач производит аускультацию, определяет, где локализованы хрипы, какое по характеру дыхание. При прослушивании стетоскопом определяется жестким дыханием, охватывающим все дерево бронхов, сухие хрипы немного рассеяны в области нижних путей дыхания.
Диагностика болезни включает следующие мероприятия:
- биохимия крови и анализ иммунологический;
- общий анализ мочи;
- рентген легких;

- бронхоскопия;
- аппаратное исследование сохранения функции внешнего дыхания;
- при сильном воспалении назначается ЭКГ и ЭхоКГ;
- для определения причины возникновения патологии назначают посев мокроты на выявление патогенной микрофлоры.
Анализ крови дает информацию о причине острого течения бронхита. При аллергической патологии наблюдается повышенное количество эозинофилов, а при наличии вирусных или бактериальных возбудителях болезни в результатах видно ускоренное СОЭ, повышенное содержание лейкоцитов.
Рентген назначается для определения четкости контуров рисунка корней легких. Это исследование помогает отличить пневмонию от бронхита, если затрудняется прослушивание бронхов. Часто рентген назначается маленьким деткам при подозрении на бронхит, чтоб не пропустить воспаление легких.
Методы лечения острого бронхита
Острый бронхит – серьезное заболевание дыхательных путей, лечить которое нужно только по назначению врача, особенно если речь идет об антибиотикотерапии. Врач определяет причину заболевания по результатам проведенной диагностики, затем адекватное состоянию больного лечение.
Бронхит на фоне ОРВИ
При проникновении инфекции в дыхательные пути после развития ОРВИ лечение острого бронхита должно обязательно сопровождаться следующими группами медицинских препаратов и средств:
- Противовирусные медицинские препараты – их действие направлено на предотвращение воспалительного процесса, снижение интенсивности воздействия вирусов на организм человека. Распространенными являются препараты Гропринозин, Лаферобион, Амизон, Иммунофлазид.

- Жаропонижающие средства – применяются при температуре выше 38 градусов. При показателях ниже этой отметки применять их не стоит, чтобы у пациента вырабатывался свой интерферон для укрепления защитных свойств организма. При неврологических патологиях жаропонижающие средства рекомендуют давать при отметке 37,5 градусов. Популярными препаратами являются Парацетамол, Ибупрофен.

- Отхаркивающие и муколитики – для выведения слизи из бронхов эти средства стимулируют отхаркивание, разжижают мокроту. Это необходимо для предотвращения скопления вязкой мокроты в просвете бронхов. Если вовремя не начать лечить кашель, вязкая мокрота нарушает дыхание, и развиваются инфекционные осложнения по типу бронхопневмонии. К таким средствам относятся АЦЦ, Амброксол, Флуимуцмл, Лазолван, Мукалтин, Эреспал – он не только помогает избавиться от мокроты в бронхах, но и снимает воспаление. Плюсом этого лекарства является его использование даже маленьким детям (от 6 мес). Аскорил обладает отхаркивающим и бронхорасширяющим действием.

Бронхит на фоне аллергии
Лечение этого вида патологии не предусматривает применение жаропонижающих средств. При аллергии температура тела не поднимается выше нормы. Лечить аллергический бронхит нужно с помощью таких препаратов:
- Антигистаминные – они снимают отек, препятствуют развитию иммунного ответа организма на аллерген, вследствие которого развивается бронхит. К таким средствам относят: Супрастин, Эдем, Аллерзин и другие.

- Отхаркивающие и муколитики – хоть природа бронхиальной патологии не вирусная, лечение кашля такое же, как описано выше. Единственный нюанс: медикаменты для детей при аллергии должны даваться не в сиропах.
- Средства, повышающие иммунитет – это могут быть витаминные комплексы или иммуномодуляторы. Такие же средства применяются и при развитии бронхита другой этиологии, так как сама патология возникает на фоне сниженного иммунитета.
Рацион и питье при бронхите
Лечение острого бронхита не будет эффективным, если использовать только препараты. Организму нужно помогать и продуктами, богатыми витаминами, и питьем, помогающим разжижать мокроту.
Обильное питье – это залог успешного лечения острого бронхита. Взрослому человеку следует пить не менее 3 литров в сутки при остром протекании воспаления бронхов. Часто используют отвары трав, боржоми, молоко с луком или маслом какао. 
Питание в период болезни должно быть максимально витаминизированным. Если температура высокая, не нужно заставлять человека есть, лучше дать ему много питья. Пища должна содержать достаточное количество белка.

Антибиотикотерапия
К использованию этой группы препаратов следует подходить осторожно. Самостоятельно применять антибиотики опасно, так как при вирусной природе болезни они бесполезны, только навредят организму. Антибиотики негативно воздействуют на иммунитет, часто вызывают аллергические реакции, вырабатывают устойчивость бактерий к конкретному препарату. Применять антибиотики следует, если:
- Достоверно известна бактериальная природа болезни.
- Известна группа патогенных бактерий.
- Температура не снижается более 4 дней.
- Гной в мокроте.
- Сильная интоксикация.
Название препарата, длительность приема, дозировку определяет врач после обследования. Обязательно наравне с приемом антибиотиков необходимо использовать пробиотики для восстановления флоры кишечника. 
Ингаляции
Доказана эффективность использования небулайзера для ингаляций. Можно использовать боржоми, физиологический раствор, препараты в небулах.
Эффективными являются народные средства, но они должны быть дополнением к медицинским препаратам.

В середине прошлого века активно использовались банки, как средство от любых воспалений: их применяли при массаже, ОРВИ, бронхите и так далее. Этот метод до сих пор не признан официальной медициной, как один их основных в лечении воспалительных процессов в органах грудной клетки. Но многие врачи его используют, и эффективно лечат различные заболевания.
Интересно, что первая информация об этом методе лечения появилась еще задолго до появления современного цивилизованного мира. В древнем Египте Китае активно применялись предметы, создающие вакуумные места на спине. В европейской культуре первооткрывателем этого метода лечения был Пирогов Н.И.