В современном мире на первом месте среди причин смерти являются «сосудистые катастрофы»: острый инфаркт миокарда и «ишемический удар», или ишемический инсульт. Известно, что в случае инсульта возможен не только смертельный исход, или полное выздоровление. Довольно часто пациент на всю оставшуюся жизнь становится инвалидом.
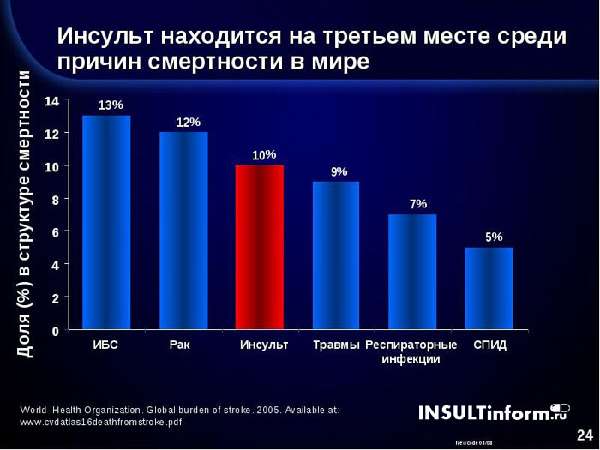 Статистика причин смертности в мире
Статистика причин смертности в мире
По статистике, нет ни одного горожанина в России, среди друзей, родственников или знакомых которого не было бы пациентов, у которых в наличии есть признаки ишемического инсульта.
Что такое ИИ, или ишемический инсульт?
Инсульт по ишемическому типу (англичане просто называют его stroke – удар) – это не что иное, как инфаркт мозга. Инфаркт это омертвение ткани, вызванное внезапным ухудшением кровотока ниже критических показателей, либо полное прекращение кровоснабжения. Чаще всего известны инфаркт миокарда, легкого, почки или селезенки.
 Удар происходит из-за тромба, перекрывшего артерию
Удар происходит из-за тромба, перекрывшего артерию
Чаще всего у пожилых пациентов развивается именно инфаркт мозга, или, точнее – ишемический инфаркт головного мозга. В этом смысле он отличается от геморрагического тем, что сосуды остаются целыми, и нет повреждающего действия вытекшей крови на мозговую ткань. Ведь пожилой возраст – это один из самых важных факторов риска, которые нельзя изменить (или модифицировать).
Ишемический и геморрагический инсульт имеют каждый свою «целевую аудиторию»:
- при геморрагии, или кровоизлиянии, важнейшими механизмами являются травма, врожденная или приобретенная слабость сосудистой стенки и резкий подъем артериального давления. Поэтому наиболее часто страдают молодые люди трудоспособного возраста;
- при ишемии и последующем инфаркте важнейшая причина – это закупорка сосуда вследствие тромбоза, эмболии. Часто этот процесс протекает на фоне хронического атеросклероза, который приводит к тому, что стенки артерий становятся жесткими, и резервы кровотока снижены даже при относительно благополучном самочувствии.
Всемирная организация здравоохранения определяет инсульт, как внезапно возникший синдром очаговой дисфункции центральной нервной системы, который длится более суток, либо приводит к смерти. Единственной причиной должно быть нарушение кровоснабжения, а для ишемического поражения можно добавить, что это нарушение должно происходить на фоне целых и неповрежденных сосудов.
Этиология и эпидемиология
Наиболее масштабные исследования проблемы инсульта в нашей стране проводились до 2014 года, когда здравоохранение получало значительно больше средств, чем впоследствии.
Данные ошеломляют:
- ежегодно в нашей стране происходит более 450 тысяч случаев заболевания;
- ежегодно погибает 200 тысяч человек;
- смертность от инсульта составляет 123 случая на 100 тысяч человек. Это вдвое выше, чем в Европе, и в 8 раз выше, чем в США;
- из каждого миллиона выживших в РФ более 800000 человек имеют признаки стойкой инвалидности, и только 20% возвращаются к прежнему образу жизни.
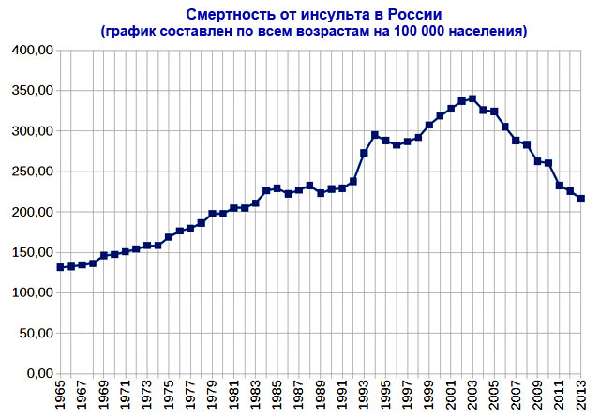 Статистика по России
Статистика по России
Эти данные свидетельствуют о важности проблемы: острый мозговой инсульт – это самое «расходное» заболевание, с учетом длительного периода восстановления и реабилитации пациентов.
Инсульт – самая частая причина оформления инвалидности в нашей стране. И причем именно ишемический: только 10-15% удручающей статистики приходится на геморрагические формы.
Почему возникает это состояние, и каковы факторы риска и причины ишемического инсульта?
О факторах риска
Существуют модифицируемые и немодифицируемые факторы риска. К тому, что, увы, изменить нельзя, относится пол и возраст, а также наследственная отягощенность. Пациенты мужского пола чаще переносят инсульт, и чем старше человек, тем шанс получить «удар» у него выше.
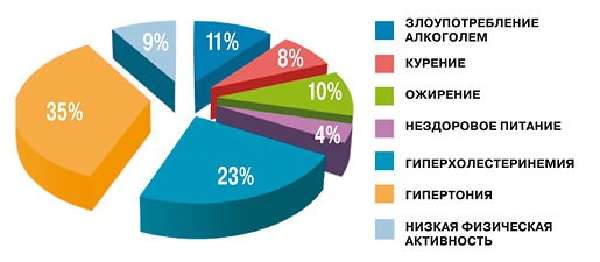 Основные причины, приводящие к заболеванию
Основные причины, приводящие к заболеванию
Те факторы риска, которые можно модифицировать, представлены ниже:
- сахарный диабет. Его наличие втрое (!) повышает средний риск острой ишемии головного мозга;
- гипертоническая болезнь. Этот фактор существует долгие годы, увеличивая риск вдвое;
- если уже было ОНМК в анамнезе. Риск повышается в десять раз, особенно в первую неделю;
- избыточная масса тела и ожирение;
- курение и регулярное употребление алкоголя;
- прием наркотиков, особенно интраназально;
- наличие ИБС (ишемической болезни сердца, стенокардии);
- наличие высокого уровня «плохого» холестерина;
- наличие аритмий и сердечная недостаточность. Чаще всего мерцательная аритмия ведет к возникновению эмболов – сгустков крови, которые и задерживаются сосудами мозга, приводя к ишемии и некрозу;
- патология внутренних сонных артерий, и их стеноз с наличием атеросклеротических бляшек;
- низкий уровень физической активности, и частые стрессы;
- снижение уровня тестостерона в крови у мужчин, а также частый прием противозачаточных гормональных препаратов у женщин, и применение гормонов после менопаузы.
Конечно, почти любая история болезни пациента с острой ишемией мозга содержит указания на те или иные негативно влияющие факторы. Как развивается инсульт, и какой он бывает?
Классификация и патогенез
Понятно, что патогенез (развитие заболевания) в результате должен привести к прекращению кровотока по артерии, что, в свою очередь, прекратит или чрезвычайно редуцирует капиллярный кровоток в головном мозге.
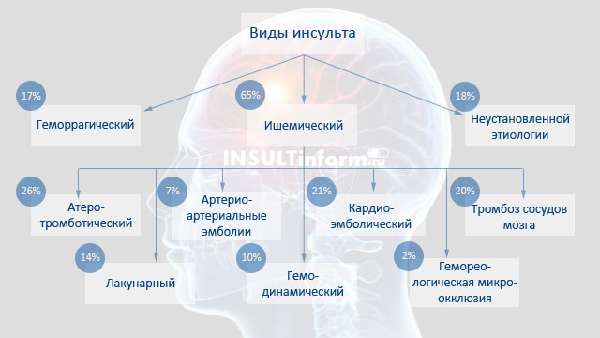 Классификация инсультов
Классификация инсультов
Поэтому выделяют следующие виды ишемического инсульта:
- атеротромбоз (закупорка сосуда тромбом, который образовался из атеросклеротической бляшки). Атеротромботический инсульт это причина примерно половина всех случаев ИИ;
- эмболия (около 1/5 всех случаев). Эмбол – это тромб, который образовался внутри сосуда, например, вследствие нарушенного тока крови и выраженной турбуленции вследствие аритмии. Источником кардиоэмболического ишемического инфаркта мозга часто являются ушки предсердий. Именно там образуются эмболы;
- лакунарный ишемический инсульт – около 20% всех случаев возникает на фоне приступов артериальной гипертензии и следствием является резкое сужение просвета артерий. Это самый «благоприятный» вариант. Лакунарный ишемический инсульт, в отличие от других подтипов, поражает корковые ветви артерий, и никогда не приводит к инфаркту ствола мозга. А это означает, что при лакунарном поражении самая маленькая смертность. Классические признаки – это изолированная клиника: парез одной руки, атаксия на стороне поражения с парезом ноги и др.
- гемореологическая окклюзия – возникает, когда тромбы возникают непосредственно в просвете сосуда, вследствие повышенной способности крови к тромбообразованию, или повышения способности к адгезии тромбоцитов. Это все равно тромботический ишемический инсульт, но только тромб ниоткуда не «приплывает», он образуется прямо на месте. В этом могут быть «виноваты» некоторые лекарственные препараты, обезвоживание.
Наконец, есть самый редкий вид в классификации ишемического инсульта: гемодинамический вариант патогенеза. Он развивается обычно при резком снижении артериального давления на фоне окклюзии сонной артерии атеросклеротической бляшкой.
Кроме вариантов патогенеза, существует много видов ишемического инсульта.
По локализации могут быть следующие варианты:
- инсульт ствола головного мозга. Проявляется клиникой альтернирующих синдромов (Фовилля, Валленберга – Захарченко, Бенедикта). Отличается тяжелым течением, классическими признаками гемиплегии или тяжелого гемипареза (паралича). Поскольку ствол мозга это регулятор кровообращения и дыхания, то обширный ишемический инсульт в области ствола приводит к летальному исходу в течение нескольких часов;
- ишемический инсульт в вертебробазилярном бассейне. Проявляется такими признаками, как головокружение, тошнота, падения (дроп – атаки), появление шума в голове, расстройства фонации и глотания (тоже стволовая симптоматика), нарушения сознания;
- ишемический инсульт мозжечка. Проявляется закупоркой верхней мозжечковой артерии. При этом первыми признаками поражения являются атаксия (нарушение стояния и координации движений) на стороне поражения, невозможность стоять, появляется интенционный тремор (так же на стороне поражения). С интенционным тремором не стоит путать дрожание головы, которое развивается вследствие экстрапирамидных нарушений (паркинсонизма), или вследствие эссенциального тремора;
- классическое поражение в бассейне средней мозговой артерии. Клиника ишемического инсульта данной локализации включает в себя паралич конечностей с противоположной стороны, парез взора, потерю чувствительности. Развиваются такие подтипы нарушений чувствительности, как апраксия, агнозия и анозогнозия (непонимание собственной болезни);
- не стоит забывать и о спинном мозге. Ишемический криз может привести и к появлению острого нарушения кровообращения в спинном мозге. Спинальный ишемический инсульт в шейном отделе обычно вызывает вялый паралич в руках и спастический в ногах, нарушение функции мочеиспускания и дефекации. Спинномозговой инсульт происходит значительно реже церебрального.
Стоит пояснить о том, что такое ишемический инсульт с геморрагической трансформацией. Так называется вторичное пропитывание ишемического очага продуктами распада крови, и чаще всего это произойдет, кода имеется крупный очаг.
Например, обширный инфаркт головного мозга, возникший в результате эмболии, обязательно подвергнется такой трансформации, поскольку это – естественное течение таких процессов. Обнаруживают ее с помощью компьютерной рентгеновской томографии. Трансформация обычно ухудшает течение ишемии головного мозга и способствует появлению и закреплению очаговой симптоматики.
Клиника
Разберем классические симптомы ишемического инсульта. Поскольку неврология может быть различной, в зависимости от локализации очага, то приведем самые общие замечания.
Как правило, пациент – это человек среднего или пожилого возраста.
![]() Прежде, чем поставить диагноз, у пациента, возможно, несколько раз наблюдались транзиторные ишемические атаки (ТИА).
Прежде, чем поставить диагноз, у пациента, возможно, несколько раз наблюдались транзиторные ишемические атаки (ТИА). ![]() Обычно неврология этих нарушений соответствует той зоне, в которой затем возникнет острое нарушение кровообращения.
Обычно неврология этих нарушений соответствует той зоне, в которой затем возникнет острое нарушение кровообращения.
Так, возникает слабость в конечностях, онемение, затруднения с произношением и пониманием речи.
 Отличие ТИА от полноценного удара
Отличие ТИА от полноценного удара
Симптомы ишемического инсульта отличаются от ТИА стойкостью и длительностью: если самочувствие не нормализовалось в течение 24 часов, то можно выставлять диагноз.
Чаще всего, ишемический инсульт возникает под утро, или ночью.
![]() Часто есть фактор, прямо указывающий на инициирующий агент.
Часто есть фактор, прямо указывающий на инициирующий агент. ![]() Это прием алкоголя, гипертонический криз, сонные апноэ.
Это прием алкоголя, гипертонический криз, сонные апноэ.
Все это вредит нормальной гемодинамике сосудов головного мозга, как в каротидном, так и в вертебробазилярном (ВББ) бассейнах.
Инсульт средней тяжести часто развивается медленно, в течение нескольких дней, с постепенным нарастанием очаговой неврологической симптоматики, сознание при этом, как правило, не теряется.
В отличие от кровоизлияния, для ишемического поражения более характерно преобладание очаговых неврологических симптомов над общемозговыми.
Обширный ишемический инсульт, в отличие от геморрагического, может протекать при сохранном контакте с пациентом, даже в острейшем периоде – в течение первых часов и суток.
Так, при окклюзии внечерепных участков внутренней сонной артерии, характерно преходящее нарушение зрения на стороне поражения, а на противоположной стороне снижение чувствительности. В дальнейшем, на противоположной стороне тела развивается гемипарез, а на стороне поражения – нарушение зрения или глазодвигательной функции.
Вообще, первичная диагностика ишемического инсульта может осуществиться уже у постели больного. Врач скорой помощи часто имеет собственное мнение, и часто оно оказывается правильным: при ишемии нет выраженного нарушения сознания, рвоты, шумного и хрипящего дыхания, нет «парусящей щеки» и полного отсутствия контакта с пациентом. Все это – симптомы геморрагического процесса.
Кроме этого, при геморрагическом инсульте уже в первые сутки может подняться температура. Это – неблагоприятный признак прорыва крови в желудочки мозга с развитием гипертермии.
Тем не менее, нужно знать симптомы, которые говорят о тяжелом состоянии пациента. Вот они:
- выраженное угнетение сознания;
- появление судорожных припадков;
- «висящий» угол рта или сглаженность носогубной складки;
- отсутствие речи вместе с параличом конечностей;
- рвота и тошнота;
- появление анизокории – разницы в размерах зрачков. Прогрессирующая анизокория на фоне продолжающегося угнетения сознания – грозный признак вклинения головного мозга. Диагностика не представляет особых сложностей, вне зависимости от типа вклинения страдает ствол, и без срочной помощи в условиях нейрореанимации возможен смертельный исход;
- нарастающие стволовые (бульбарные расстройства): гнусавость, поперхивание, нарушение фонации и глотания.
Все эти симптомы и признаки являются показанием для срочной госпитализации в профильный нейроцентр, где будет проведена срочная диагностика (КТ, МРТ, УЗИ сосудов, исследование свертывающей способности крови), и выбран тип лечения.
Основные принципы лечения ишемических поражений ЦНС
Как лечить ишемический инсульт правильно? Прежде всего, нужно лечить с помощью современных технологий.
Поскольку большинство мозговых катастроф – это атеротромботические состояния, то лечение ишемического инсульта предусматривает тромболизис, или срочное растворение тромба специальными препаратами. Это возможно при срочной доставке пациента в специальный центр, и при стабильном его состоянии.
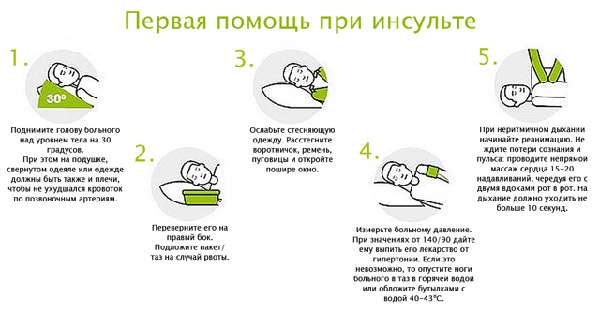
Как только первичная диагностика показала, что у члена семьи возможно ОНМК, то нужно вызвать нейрореанимационную бригаду, и выполнить следующие мероприятия:
- обеспечить дыхание, повернуть голову набок, чтобы не было рвоты, снять зубные протезы;
- поднять голову на подушке;
- снять очки, ремни, расстегнуть рубашку;
- запрещается поить и кормить пациента, а также пытаться давать ему лекарственные препараты.
До поступления в стационар врач нейробригады обеспечивает дыхание (воздуховод, мешок Амбу), поддерживает давление и купирует судороги.
Лечебная стратегия в том случае, если тромболизис не показан, сводится к следующим мероприятиям:
- респираторной поддержке;
- купированию сердечных нарушений (лечащий врач вместе с кардиологами восстанавливает ритм);
- метаболической терапии (коррекция сахара крови, например);
- профилактика припадков (противосудорожные препараты)
- профилактика ТЭЛА (компрессионное белье);
- организация зондового питания при расстройствах глотания;
- борьба с госпитальной инфекцией, пролежнями и запорами.
Очень большую помощь оказывает ранняя активизация пациента, массаж, профилактика пневмонии, использование обратной связи, массаж, занятия с логопедом. Реабилитация ишемического инсульта в домашних условиях может продолжаться долгие годы. Чаще всего – это возврат навыков походки и самообслуживания, работа над утраченной речью, борьба со спастикой.
Для снижения мышечного тонуса используются такие препараты, как «Сирдалуд» и «Мидокалм».
Прогноз для жизни при ишемическом инсульте определяется уже в первые сутки заболевания. А вот последствия ишемического инсульта головного мозга для качества жизни определяются позже, когда врачам понятно, где закончилась зона некроза, и можно ли вернуть к нормальному функционированию пенумбру, или зону ишемической полутени. Ведь ясно, что зона некроза может значительно расшириться, если не провести комплекс срочных мероприятий.

В том случае, если своевременно вызвана нейрореанимационная бригада, задействована санитарная авиация, в течение нескольких часов пациенту определены показания и противопоказания к тромболизису и проведен этот метод реканализации (восстановления кровотока), то последствия даже обширного ишемического инсульта могут быть минимизированы, и больной может поправиться, или выйти с незначительным неврологическим дефицитом.