Симптомы ревматоидного артрита
Симптомы ревматоидного артрита обычно постепенно охватывают разные части тела. Как правило, они в первую очередь проявляются в мелких суставах, таких как пальцы рук и ног, но могут достаточно рано появиться в плечевых и коленных суставах. Мышечная скованность также может оказаться одним из первых симптомов ревматоидного артрита.
Симптомы ревматоидного артрита могут проявляться у разных людей по-разному. Они могут приходить, уходить, а также изменяться с течением времени. Периодически случаются вспышки артрита, что приводит к ухудшению состояния человека и к обострению симптомов. Вспышки заболевания могут произойти в любое время дня или ночи. Тем не менее, чаще всего симптомы в наибольшей степени ощущаются с утра, а затем с течением дня утихают, так как суставы постепенно разминаются.
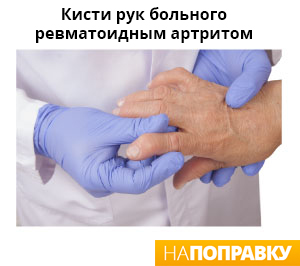
Боль в суставах пульсирующего и ноющего характера, возникающая или усиливающаяся с утра, а также после пребывания в одном положении продолжительное время — характерный признак ревматоидного артрита. Часто боль может ощущаться, когда человек находится в состоянии покоя, а не после физической активности.
Скованность в суставах, вызванная ревматоидным артритом, обычно длится дольше, чем полчаса по утрам. При других видах артрита подвижность в суставах восстанавливается быстрее.
Воспаление и покраснение третий распространенный признак ревматоидного поражения суставов. Поверхность больного сустава воспаляется, в результате чего сустав опухает, температура окружающих тканей повышается, и они становятся болезненными на ощупь.
Симптомы заболевания
В начале заболевания воспаление обычно развивается в мелких суставах кистей и стоп. Со временем вовлекаются более крупные суставы: лучезапястные, локтевые, коленные. Плечевые, тазобедренные и суставы позвоночника страдают редко, обычно на поздних стадиях заболевания.
Боль в суставах сильнее всего мучает во второй половине ночи и по утрам, в течение дня стихает, к вечеру проходит совсем. По утрам, после пробуждения, движения в суставах скованы, но, как правило, через 20–30 минут после подъема восстанавливаются.
Симптомы могут быть выражены в разной степени, возникают быстро или постепенно. При остром начале болезни появляется сильная боль и скованность в суставах, отек, повышается температура тела, ухудшается общее состояние.Со временем суставы деформируются, движения в них становятся сильно ограниченными, вплоть до полной утраты.Примерно у 40% больных ревматоидный артрит поражает не только суставы, но и другие органы.
Хирургия
Большинство пациентов не нуждаются в оперативном лечении, но в некоторых случаях оно необходимо для уменьшения боли, стабилизации суставов и повышения качества жизни в целом. Показания к операции при ревматоидном артрите:
- Деформации, значительно ограничивающие функцию сустава
- Анкилозы (неподвижность сустава в результате сращения суставных концов)
- Синовиты, бурситы, не поддающиеся консервативной терапии
- Ревматические узелки, которые постоянно изъязвляются
- Защемление нерва из-за синовита (воспаления суставной сумки)
- Травматизация сухожилия
- Асептический некроз (гибель кости из-за нарушения ее структуры и питания)
Какую операцию предпочесть, врач определяет индивидуально для каждого больного по результатам обследования с учетом возраста и сопутствующих заболеваний.
Выбор операции зависит от стадии заболевания.
Эндопротезирование
Важно не пропустить подходящее время для эндопротезирования. Чем больше функций потеряно до операции, тем меньше шансов на полное восстановление работы сустава
Кроме того, поврежденные и хрупкие кости не смогут обеспечить качественную механическую опору эндопротеза протеза.
По мере увеличения износа кости и хряща следует учитывать возможность замены одного или нескольких суставов. Иногда требуется полное эндопротезирование сустава, а иногда достаточно заменить только один компонент.
Эндопротезы суставов изготавливают из разных материалов – керамики, полиэтилена, титана и других.
Срок эксплуатации эндопротезов ограничен в зависимости от качества и материала, из которого изготовлены трущиеся поверхности. Для фиксации сустава используют два вида технологий: цементная и бесцементная.
В первом случае протез практически встраивают в кость и фиксируют специальным медицинским полимерным цементом. Нагружать сустав можно уже через несколько дней после операции.
При бесцементном методе компоненты протеза благодаря своему уникальному покрытию буквально врастают в кость и становятся с ней единым целым.
Артродез
После удаления поврежденного сустава соседние кости соединяют вместе и фиксируют пластинами, винтами, проволокой или гвоздями. Звучит страшно, но все эти приспособления выглядят не как обычные бытовые предметы — это специальные медицинские изделия, после операции человек не станет похож на робота.
В после операции в области сустава образуется костный блок — неподвижный, но опороспособный, в физиологически выгодной для тела позиции.
Процедура повышает стабильность и уменьшает болевой синдром, но человеку может понадобиться дополнительная помощь при движении – если процедуру проводили, например, на суставах ног.
К данному методу лечения прибегают редко, но иногда это единственная возможность помочь пациенту.
Артропластика
При разрушении суставных поверхностей и сохранном связочном аппарате сустава, суставной капсуле и мышцах, прибегают к артропластике: удаляют разрушенные части сустава, замещая их собственной хрящевой тканью или искусственными гипоаллергенными прокладками.
Синовэктомия
Предполагает удаление тонкой внутренней оболочки сустава.
Операцию проводят для удаления воспаленной суставной ткани, если она вызывает чрезмерную боль или ограничивает движения. Процедура может быть выполнена через небольшой разрез, эндоскопическим методом.
Длительность восстановительного периода зависит от использованной хирургической техники и расположения разрезов. Как правило, после операции сустав на некоторое время обездвиживается с помощью фиксатора.
В первые 1–2 дня после операции начинают физиотерапию и ЛФК.
Синовэктомия не излечивает болезнь, но может временно облегчить ее симптомы.
Коррекция суставной поверхности
Процедуру чаще проводят молодым людям, в сочетании с синовэктомией.
При больших осевых отклонениях цель коррекции поверхности сустава состоит в том, чтобы добиться равномерной нагрузки всех компонентов сочленения. Затем кость отделяют и фиксируют с помощью винтов, пластин, проволоки и гвоздей.
Анализы при артрозе
Артроз – хроническое заболевание суставов, приводящее к их разрушению. Процессы воспаления при этом недуге выражены не так остро, они прогрессируют в течение длительного периода времени. И хотя некоторые симптомы похожи на проявления ревматоидного артрита (боль, скованность и припухлость), эти заболевания существенно отличаются.
В биохимическом анализе крови при артрозе нет характерных изменений, в отличие от артрита в данном случае не выявляются маркеры воспаления.
Общий анализ крови в большинстве случае остается без изменений. Процессы протекают медленно, вяло и не имеют острой симптоматики, поэтому СОЭ и количество лейкоцитов находятся в пределах нормы. Увеличение этих показателей возможно только при вовлечении в процесс крупных суставов, где развивается большое по площади воспаление, из-за чего человек страдает от выраженной боли.
Для дифференциальной диагностики, помимо лабораторных анализов, используют рентген, МРТ и эндоскопические методы обследования.
Результаты исследований должен оценивать квалифицированный врач, который учитывает жалобы больного, данные объективного осмотра и результаты инструментальных обследований. Но иметь представление о том, какие анализы сдают при артрите, не помешает никому, ведь болезнь может появиться у любого человека, и причины ее возникновения до сих пор точно не изучены.
Артроз – заболевание, развивающееся медленно, на первой стадии практически незаметно для пациента. Мало, идущих в медицинское учреждение при обнаружении первичных симптомов заболеваний коленного, тазобедренного, других суставов.
Независимо от стадии артроза, опроса больного с уточнением жалоб, осмотра недостаточно. Чтобы не спутать артроз с иными заболеваниями, симптомы которых могут быть схожими, стоит провести клинические анализы, исследования. Полученные результаты позволяют установить точный диагноз, назначить правильное, эффективное лечение коленного, голеностопного, тазобедренного сустава.
Профилактика артрита
Чтобы снизить риск развития заболевания, необходимо соблюдать следующие рекомендации:
- правильно питаться;
- соблюдать режим труда и отдыха;
- по возможности избегать травм;
- отказаться от подъема тяжестей;
- контролировать вес, не допускать развития ожирения;
- отказаться от малоподвижного образа жизни, больше гулять на свежем воздухе, заниматься гимнастикой, физкультурой;
- избегать стрессовых ситуаций;
- отказаться от вредных привычек;
- своевременно лечить инфекционные заболевания;
- периодически проводить санацию очагов хронической инфекции.
Список источников:
- Реактивные артриты: диагностика и лечение / Бельгов А.Ю. // Лечебное дело. — 2009.
- Ревматоидный артрит/ Шыныкулова Ж.А. // Вестник Казахского Национального медицинского университета. — 2013.
- Бадокин В.В., Алекберова Е.С, Гусева Н.Г. Ревматология. Клинические лекции: руководство для врачей. — М.: Литтерра, 2014
Методы диагностики артрита
Для диагностики артрита используются как лабораторные (анализы крови), так и инструментальные методы исследования. Прежде всего, проводятся:
Общий анализ крови
Изменения в общем анализе крови зависят от разновидности артрита. При хронических артритах в период ремиссии они могут отсутствовать. При обострении хронического артрита и острых артритах характерно ускорение СОЭ. Если артрит вызван бактериальной инфекцией наблюдается повышение количества лейкоцитов со сдвигом формулы «влево». При аллергической природе заболевания может быть повышение количества эозинофилов.
Биохимический анализ крови
Биохимический анализ крови используется для установления природы заболевания, а также интенсивности воспалительного процесса. Для постановки диагноза данных биохимического анализа крови не достаточно, но обойтись без него нельзя.
Иммунологический анализ крови
Иммунологические исследования помогают в диагностике ревматоидного артрита. Иммуноферметный анализ используется для выявления возбудителей инфекционных заболеваний, с его мощью можно подтвердить или опровергнуть инфекционный характер артрита.
Рентгенография
Рентгенография сустава – основной метод диагностики артрита. С её помощью можно определить состояние костных структур и полости сустава, но она не визуализирует состояние мягких тканей – мышц, суставных дисков, связок.
УЗИ суставов и околосуставных тканей
УЗИ сустава является вспомогательным методом диагностики артрита. Используется, в основном, для диагностики артритов крупных суставов, которые имеют поверхностное расположение и могут быть легко обследованы с разных сторон.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Причины появления артрита
Артрит может появляться по следующим причинам:
- инфекции (вредоносные вирусы, грибы или бактерии), которые нарушают работу иммунитета, что приводит к уничтожению здоровых клеток и суставов;
- частые переохлаждения;
- различные травмы суставов;
- укусы насекомых, когда биологический яд попадает в полость сустава;
- регулярная чрезмерная нагрузка на суставы;
- злоупотребление алкогольными напитками;
- избыточная масса тела;
- неправильное питание;
- врожденный вывих бедра;
- авитаминоз;
- наследственная предрасположенность;
- заболевания нервной системы;
- нарушения в работе эндокринной системы, включая гормональные изменения в женском организме при наступлении менопаузы;
- аллергия;
- подагра, туберкулез, дизентерия, гонорея и некоторые другие заболевания.
Диагностика
Важные признаки
Критерии диагноза ревматоидного артрита Американской ревматологической ассоциации. Наличие по крайней мере 4 из следующих признаков:
- утренняя скованность более 1 часа;
- артрит 3 и более суставов;
- артрит суставов кистей;
- симметричный артрит;
- ревматоидные узелки;
- положительный ревматоидный фактор;
- рентгенологические изменения.
Лабораторные исследования
В общем и биохимическом анализе крови:
- анемия,
- увеличение СОЭ,
- повышение содержания С-реактивного белка.
Ревматоидный фактор (антитела к иммуноглобулинам класса M) положителен в 70-90% случаев.
Высокие значения АЦЦП (антитела к циклическому цитруллинированному пептиду).
Суставная жидкость мутная, с низкой вязкостью, повышено количество лейкоцитов и нейтрофилов.
Инструментальные исследования
Минздрав РФ рекомендует всем пациенам с подозрением на ревматоидный артрит проходить обзорную рентгенографию кистей и стоп. Это позволяет верифицировать заболевание и определить его стадию, при наличии.
При неоднозначных результатах рентгенографии может врач может назначить МРТ суставов, т.к. МРТ — более чувствительный метод.
По показаниям может быть назначено УЗИ мелких суставов или рентгенография крупных. При подозрении на поражение легких назначается КТ.
Патогенез
Ревматоидный артрит специалистами относится к аутоиммунным заболеваниям. Для этой группы заболеваний характерно поведение клеток-защитников — лимфоцитов. Они, вместо того, чтобы активно диагностировать чужеродные бактерии, грибы, вирусы, и уничтожать их, начинают атаковать собственные здоровые клетки.
Этот патологический процесс нарушения взаимодействия клеток иммунной системы в иммунном ответе состоит из следующих этапов:
Синовиоциты приобретают черты макрофагов, выделяют провоспалительные цитокины, в первую очередь фактор некроза опухоли альфа, интерлейкин 1, становятся антигенпрезентирующими клетками и вызывают активацию Т-хелперов 1 типа.
В клетках синовиальной жидкости и в синовиальной оболочке сустава появляется большое количество Т-хелперов 1 типа, выделяющих гамма-интерферон и активирующих макрофаги.
Активированные макрофаги и моноциты продуцируют провоспали-тельные цитокины: фактор некроза опухоли альфа, ИЛ-1, ИЛ-6.
Повышение концентрации ИЛ-8 в синовиальной жидкости вызывает высокую концентрацию в ней нейтрофилов.
ИЛ-1 вызывает лихорадку, активацию остеокластов, что способствует остеопорозу субхондральной пластинки кости. Фактор некроза опухоли вызывает появление молекул адгезии на поверхности эндотелиоцитов, способствуя экссудации, вызывает похудание, анемию хронического воспаления. I16, активируя гепатоциты, вызывает повышение продукции ими С-реактивного белка; активирует В-лимфоциты (превращение их в плазматические клетки).
В крови значительно повышается концентрация плазматических клеток, продуцирующих иммуноглобулины.
В крови и синовиальной жидкости у 80% больных резко увеличивается концентрация IgM и IgG к измененному Fc участку IgG (ревматоидные факторы).
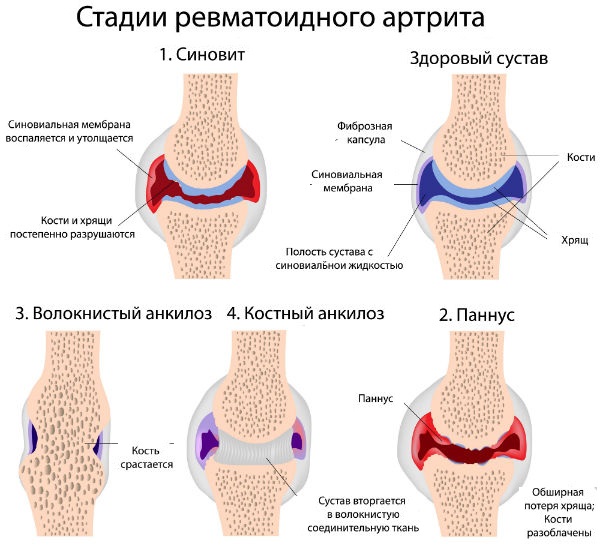
Выделение эндотелиального фактора роста способствует разрастанию капилляров синовиальной ткани. Ангионеогенез и пролиферация активных фибробластов, синовиоцитов приводят к образованию паннуса — агрессивной ткани, имеющей признаки опухолеподобного роста, способной внедряться в хрящ, суставную поверхность кости, образуя эрозии, и в связочный аппарат
Важно отметить, что составляющий паннус клон неконтролируемо размножающихся, агрессивных синовиоцитов образуется сравнительно поздно — через несколько месяцев от начала заболевания.
Образование иммунных комплексов в крови в результате взаимодействия IgG с ревматоидными факторами приводит к активации комплемента и повреждению микроциркуляторного русла, что объясняет висцеральные проявления ревматоидного артрита. На поздних этапах ревматоидного артрита пролиферативные процессы (рост паннуса) могут не зависеть от аутоиммунных механизмов и поддерживаются автономно.
Что будет, если не лечить?
Инвалидность. Эксперты Ассоциации ревматологов России подчеркивают, что курение, ожирение и пародонтит являются факторами риска развития и прогрессирования РА, снижения медикаментозной эффективности лечения, а также увеличения летальности.
Все усилия при лечении РА обычно направлены на достижение ремиссии, максимального замедления его прогрессирования. Лечение в любом случае будет длительным и непростым
Важно соблюдение новых правил жизни: изменить рацион питания и привычки, следовать новому двигательному режиму. Иначе лекарства не сработают в полную силу, и болезнь будет прогрессировать
Диагностика ревматоидного артрита
Ревматоидный артрит трудно диагностировать, поскольку многие заболевания сопровождаются схожими симптомами.
Диагностикой и лечением ревматоидного артрита обычно занимается узкий специалист — врач-ревматолог. Однако с первыми жалобами люди нередко обращаются к врачу общей практики, например, терапевту. Терапевт также проводит осмотр и начальную диагностику, а в случае подтверждения ревматоидного артрита, направляет пациентов к ревматологу.
Врач во время осмотра обследует суставы на наличие воспаления и оценивает их подвижность. Также врач расспросит вас о симптомах. Нужно рассказать подробно обо всех симптомах, а не только о тех, которые вы считаете важными — это поможет поставить правильный диагноз. После осмотра и изучения истории болезни, потребуется сдать анализы, проведение которых может помочь подтвердить или опровергнуть диагноз. Виды возможных в данном случае анализов описаны ниже.
Анализы крови
Ни один из существующих анализов крови не может достоверно диагностировать ревматоидный артрит. Однако некоторые показатели крови способны указать на возможность заболевания. Например, повышенная скорость оседания эритроцитов (СОЭ) говорит о наличии воспаления. По величине этого показателя врач может оценить активность артрита.
Другим вспомогательным критерием является С-реактивный белок (СРБ). Избыточное количество СРБ тоже указывает на наличие воспалительного процесса в организме.
Общий анализ крови также дает информацию о количестве эритроцитов и гемоглобина, а значит помогате исключить анемию. Известно, что 8 из 10 людей с ревматоидным артритом страдают от анемии. Однако за возникновением анемии могут стоять и другие причины, например, нехватка железа в вашем рационе.
Ревматоидный фактор — специфическое антитело, которое тоже находят в крови и некоторых формах ревматоидного артрита. Эти антитела присутствуют у 8 из 10 людей, страдающих заболеванием. Тем не менее, данные антитела не всегда могут быть обнаружены на ранних стадиях артрита.
Также ревматоидный фактор содержится в крови каждого 20-го человека, не страдающего ревматоидным артритом, следовательно, данный анализ не позволяет достоверно подтвердить или опровергнуть диагноз. Если анализ на ревматоидный фактор отрицательный, можно провести другой анализ на наличие антител (Анти-ЦЦП-АТ — антитела к циклическому цитруллиновому пептиду), который может дать более точную информацию о наличии у пациента ревматоидного артрита.
Рентгенограмма, УЗИ и МРТ суставов
С помощью рентгенологического исследования суставов можно определить тип артрита. Серия рентгенологических снимков может показать, как развивается заболевание. При артрите также рекомендуется сделать рентген грудной клетки, так как заболевание и некоторые лекарства (например, метотрексат) могут негативно повлиять на данную часть тела.
УЗИ опорно-двигательного аппарата может быть использовано для определения наличия, распространения и тяжести воспаления и повреждения суставов.
Артрит – что это за болезнь?
По типу поражения суставной ткани выделяются 2 группы разновидностей артрита: воспалительные и дегенеративные.
- При воспалительных видах артрита патологический процесс связан с поражением синовиальной мембраны (тонкой гладкой пластины, выстилающей внутреннюю поверхность сустава). Это инфекционный, ревматоидный, реактивный (или проходящий) артриты и подагра.
- Дегенеративные типы артрита вызываются повреждением хрящевой ткани сустава. Это остеоартрит (второе название – остеоартроз) и травматический артрит.
Различают острое, подострое и хроническое течение болезни:
- острое – боль возникает внезапно, симптомы проявляются сразу;
- подострое и хроническое – заболевание развивается медленно и выдает себя лишь периодическими болями, которые со временем усиливаются.
Классификация артрита по локализации:
- моноартрит – изолированное поражение одного сустава;
- олигоартрит – распространение болезни на два-три сустава;
- полиартрит – одновременное поражение более трех суставов.
Артрит может быть как первичным, так и вторичным заболеванием. Первичный артрит возникает спонтанно вне связи с какими-либо посторонними явлениями. Вторичный развивается вследствие поражения организма какими-либо инфекциями.
Первичный артрит. Ревматоидный (в том числе ювенильный).
Вторичный артрит. Бруцеллезный.
Первичный артрит. Остеоартрит.
Вторичный артрит. Псориатический.
Первичный артрит. Подагрический.
Вторичный артрит. Боррелиозный.
Первичный артрит. Спондилоартрит.
Вторичный артрит. Реактивный.
Симптомы артрита:
- интенсивная дергающая боль в очаге поражения, усиление болевых ощущений в ночное время и в неподвижном положении;
- припухлость, покраснение и отек кожи в области больного сустава;
- местное повышение температуры;
- скованность, затрудненность движений;
- потеря веса, чувство слабости.
В зависимости от причин возникновения и формы протекания артрита, симптомы могут несколько различаться, но боль в суставах – это неизбежный спутник любой разновидности заболевания. При запущенном воспалении возможны осложнения вплоть до заражения крови и сильная деформация суставов. Болезнь может сказаться и на работе внутренних органов. Чаще всего страдают печень, сердце, почки и мочевой пузырь.
Как диагностировать артрит?
При подозрении на артрит для поставки правильного диагноза может потребоваться участие нескольких специалистов: травматолога, ревматолога, дерматолога, инфекциониста и, в некоторых случаях, фтизиатра (специалиста по туберкулёзу). Для диагностики необходимы:
- осмотр больного с проверкой чувствительности и подвижности суставов;
- лабораторные исследования (общий и биохимический анализы крови и др.);
- инструментальные методы диагностики (рентген, УЗИ, МРТ, КТ и др.).
Все эти методы, включая диагностические хирургические вмешательства (например, артроскопию), абсолютно безопасны для здоровья пациентов и необходимы для назначения наиболее эффективного лечебного курса.
Что такое ревматоидный фактор?
Ревматоидный фактор (RF, РФ) – термин, обозначающий группу аутоантител, направленных против собственных белков организма – иммуноглобулинов (класса IgG). Иммуноглобулины, или антитела, представляют собой циркулирующие в плазме белковые молекулы, вырабатываемые иммунной системой и отвечающие за защиту организма от бактерий и других чужеродных белков, проникающих в него.
Аутоантитела, такие как RF, в свою очередь, — иммуноглобулины, работающие против собственных клеток, рассматривая их как чужеродные. Сам РФ не повреждает ткани организма, однако, атакуя иммуноглобулины, приводит к развитию воспаления, чаще всего в области суставного хряща или соединительной ткани, способствуя их разрушению. Поэтому его используют в качестве маркера аутоиммунных заболеваний, при которых организм вырабатывает антитела, направленные против собственных клеток.
Вначале ревматоидный фактор появляется в синовиальной жидкости, а затем обнаруживается в крови.
Симптомы
Ревматоидный артрит (РА) является хроническим заболеванием. Симптомы ревматоидного артрита могут появляться и исчезать и у каждого пациента проявляются по своему. У некоторых пациентов отмечаются длительные промежутки ремиссии. В период ремиссии ревматоидный артрит не активный и симптоматика может быть минимальной или отсутствовать. У других же пациентов симптоматика может быть постоянной в течение месяцев.
Хотя при ревматоидном артрите могут быть вовлечены различные органы, но в первую очередь поражаются суставы. При дебюте или обострении заболевания возникает воспаление суставов. Воспаление — естественная реакция организма на инфекцию или другие факторы, но при ревматоидном артрите воспаление возникает спонтанно и без явных причин. В отличие от остеоартрита, симптоматика при ревматоидном артрите более тяжелая, (выраженный болевой синдром, утомляемость, скованность, повышение температуры, нарушение аппетита).
При ревматоидном артрите могут быть боли и скованность в руках, коленях, лодыжках, ногах шее. Боли, как правило, встречаются с обеих сторон, но иногда бывают и с одной стороны. Таким образом, происходит симметричное вовлечение суставов в воспалительный процесс. Воспалительный процесс в суставах нарушает обычную двигательную активность (вождение автомобиля, ходьбу и движения, необходимые для повседневной активности).
Скованность в движениях по утрам может быстро исчезать или же беспокоить в течение нескольких часов. Чувство усталости иногда носит изнурительный характер. Воспалительный процесс может вызвать снижение аппетита и похудание. Кроме того, возможно повышение температуры высыпания на коже или вовлечение в воспалительный процесс легких или сердца. Эти симптомы появляются, когда происходит расширение зоны аутоиммунного процесс, а за пределами суставов.
Наиболее частые симптомы воспаления суставов:
- Скованность (тугоподвижность). Сустав двигается тяжело и ограничен диапазон движений. В отличие от других видов артрита, где тоже бывает скованность в суставах, длительность тугоподвижности при ревматоидном артрите более продолжительная ( более часа) до нормализации объема движений.
- Отечность. Жидкость накапливается в суставе, и он становится опухшим; это также способствует тугоподвижности.
- Боль. Воспаление в суставе делает его более чувствительным и болезненным. Длительное воспаление тоже способствует боли.
- Гиперемия и повышение местной температуры. Суставы могут быть несколько более теплыми на ощупь и более красными, чем окружающая кожа.
- Суставы поражаются различные (почти всегда поражаются руки) и процесс носит симметричный характер
- Симптомы вторичного поражения органов при РА.
- Ревматоидный артрит может вовлечь различные органы, что проявляется определенными симптомами:
- Усталость (повышенная утомляемость)
- Общая слабость
- Потеря аппетита, что иногда приводит к потере веса
- Боли в мышцах
Эти симптомы похожи на симптомы острой вирусной инфекции, но более интенсивные и более длительные.
Ревматоидные узелки — небольшие образования под кожей, которые чаще всего появляются на локтях. Иногда они бывают болезненными.
Повреждение легких или плевры обычно протекает бессимптомно. При развитии одышки применяются лекарства, снижающие воспалительный процесс
Ревматоидный артрит может оказать воздействие на структуры гортани и вызвать дисфонию.
Ревматоидный артрит может вызвать воспаление слизистых оболочек вокруг сердца, как правило, бессимптомное. При развитии симптомов это может проявляться одышкой, болью в области груди. Кроме того, происходит повреждение и сужение коронарных артерий.
Повреждение глаз происходит менее чес у 5% пациентов с ревматоидным артритом. Проявляется это покраснением глаз, сухостью, болезненностью в глазах.
Лечение ревматоидного артрита
Врачи нашего центра максимально внимательно относятся к ведению пациентов с ревматоидным артритом, ведь прогрессирование этого заболевания может привести не только к снижению качества жизни, но и к инвалидизации, серьезным ограничениям в передвижениях, особенно учитывая старший возраст большинства пациентов.
Задача лечащего врача состоит в купировании, т.е. устранении болевых ощущений и установлении контроля над течением заболевания: даже если невозможно вернуть состояние суставов до поражения, то можно не допустить прогрессирования. Мы предупреждаем своих пациентов о том, что лечение ревматоидного артрита может растянуться на всю жизнь: будут требоваться периодические визиты к врачу для консультации и прохождения курса лечения, которое поддержит состояние суставов в неизменном состоянии. Используются только проверенные, доказавшие свою эффективность методики.
Поэтому используются только проверенные, доказавшие свою эффективность методики. В первую очередь, это лекарственная терапия, которая направлена на скорейшее снятие воспаления в суставах или в организме, если оно успело распространиться на другие органы. Для эффективности лечения некоторые препараты (к примеру, глюкокортикостероидные) вводятся внутрисуставно. Применяются нестероидные противовоспалительные препараты обезболивающие препараты для снятия сильного болевого симптома.
Основой лечения ревматоидного артрита является назначение базисных противовоспалительных препаратов (БПВП), таких как, метотрексат, лефлуномид, сульфасалазин. Препараты этой группы способны подавлять воспаление и патологическую активацию системы иммунитета. За счет этого подавляются не только проявления воспаления, но и процесс разрушения тканей сустава. В последние годы мы начали применять так называемые генно-инженерные биологические препараты. Это современные препараты, оказывают точечное воздействие на ключевые звенья воспалительного процесса. Представляют собой антитела человека или животных к медиаторам воспаления. Высокоэффективные препараты.
Для удобства наших пациентов отделение ревматологии было оснащено всем необходимым лечебно-диагностическим оборудованием, успешно функционирует и собственная лаборатория, а для реабилитации доступна не только стандартная физиотерапия, но и курсы массажа, иглорефлексотерапии, курсы лечебной гимнастики – и всё это в рамках одного центра под чутким руководством специалистов.
Диагностика
Диагноз ставится после опроса пациента, осмотра состояния суставов.
Дополнительное обследование:
общий анализ крови — характерно снижение уровня гемоглобина, ускорение СОЭ.
ревматоидный фактор, антитела к циклическому цетриллинированному пептиду (АЦЦП).
биохимические показатели — АСТ, АЛТ, мочевина, креатинин. Они необходимы для оценки безопасности назначения терапии и в дальнейшем ее переносимости
рентгенография кистей и стоп. Характерные для ревматоидного артрита эрозивные изменения развиваются в первую очередь в этих суставах, но не ранее 6 месяцев. Для отслеживания состояния легких и сердца делается рентгенография органов грудной клетки, по особым показаниям – компьютерная томография легких
МРТ или УЗИ — особенно если заболевание находится на начальном этапе, когда внешняя деформация суставов не так заметна, и важно отследить незначительные изменения.
Конечно, чем раньше пациент обратится за медицинской помощью, тем благоприятнее прогноз на течение заболевания. Если вы замечаете у себя или у своих близких проблемы с суставами — не откладывайте обращение к специалисту. Это серьезное заболевание, несущее необратимые изменения, т.е. чем дольше пациент затягивает с обращением к врачу, чем больший урон наносит качеству собственной жизни даже после курса лечения в будущем.
Симптомы артрита
При инфекционном артрите обычно присутствуют общие симптомы инфекционного заболевания – повышение температуры тела, ломота и озноб. Но, в любом случае, главным источником жалоб остаётся пораженный сустав. Основные симптомы следующие:
Боль в суставе
Боль в пораженном суставе может появляться при нагрузке на сустав (во время движения) или возникать к концу ночи. Утром в больном суставе часто наблюдается скованность (ограниченная подвижность). Потом, в течение дня человек «расхаживается», подвижность восстанавливается, боль исчезает или уменьшается. При остром артрите боль в суставе может иметь постоянный характер. При хроническом артрите тяжесть симптомов возрастает постепенно.
Нарушение работы сустава
Сустав перестаёт полноценно работать.
Отёк
Довольно часто наблюдается отек сустава.
Покраснение кожи
Может наблюдаться покраснение кожи в районе сустава.
Местное повышение температуры
Отек и покраснение кожи часто сопровождаются местным повышением температуры. Больной сустав на ощупь горячее здорового.
Видимая деформация сустава
Может наблюдаться деформация (видимое изменение формы) сустава.
Методы лечения артрита
Если Вы почувствовали дискомфорт в суставе, не стоит откладывать визит к врачу – желательно перехватить развитие артрита и начать лечение на ранней стадии заболевания, до того как изменения в суставе приняли необратимый характер. Лечение артрита будет эффективным, если правильно установлена причина заболевания (разновидность артрита).
Лечение артрита должно быть систематическим и комплексным, при этом стоит настроиться на длительный срок лечения.
Курс лечения артрита направлен, прежде всего, на:
- устранение причины, вызвавшей заболевание (чрезмерные физические нагрузки, неправильное питание и т.п.);
- уменьшение проявлений заболевания;
- восстановление обмена веществ в суставе;
- максимально возможное сохранение функции пораженных суставов.