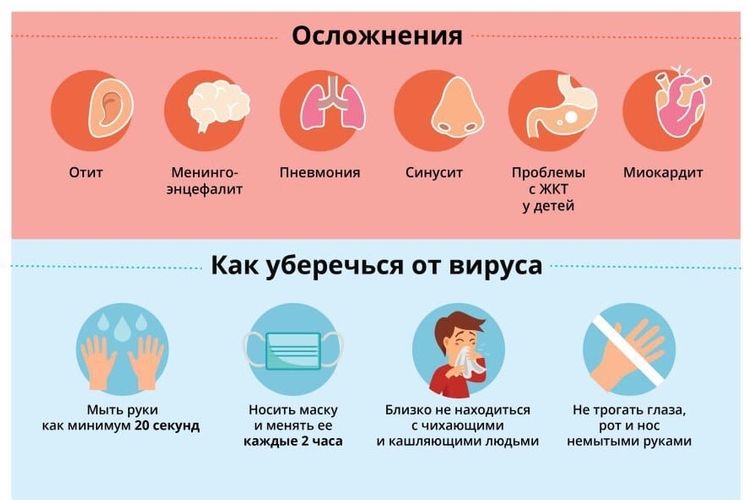
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
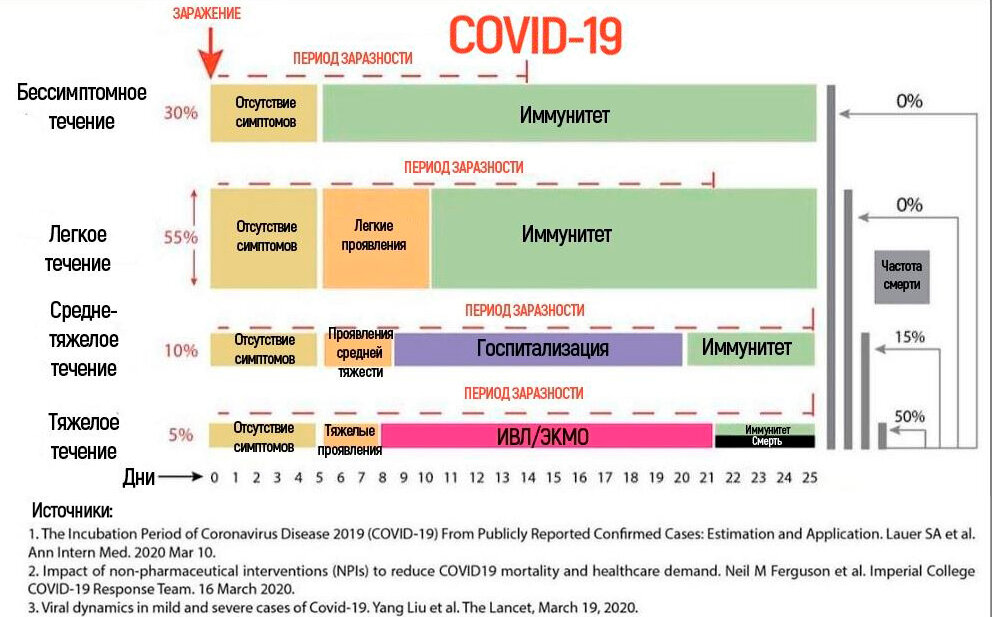
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
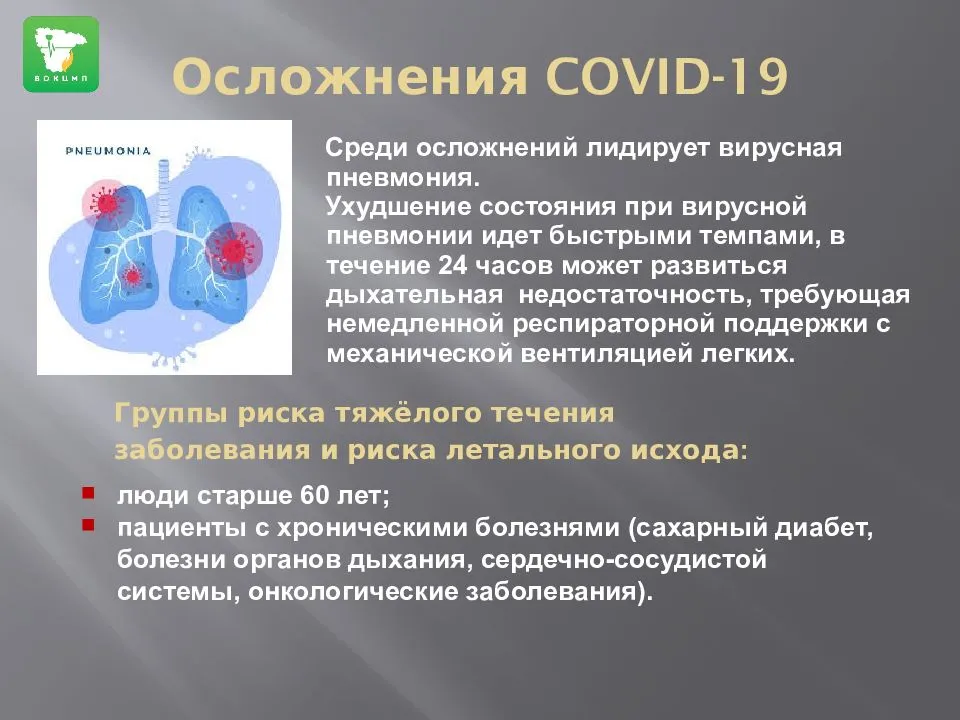
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
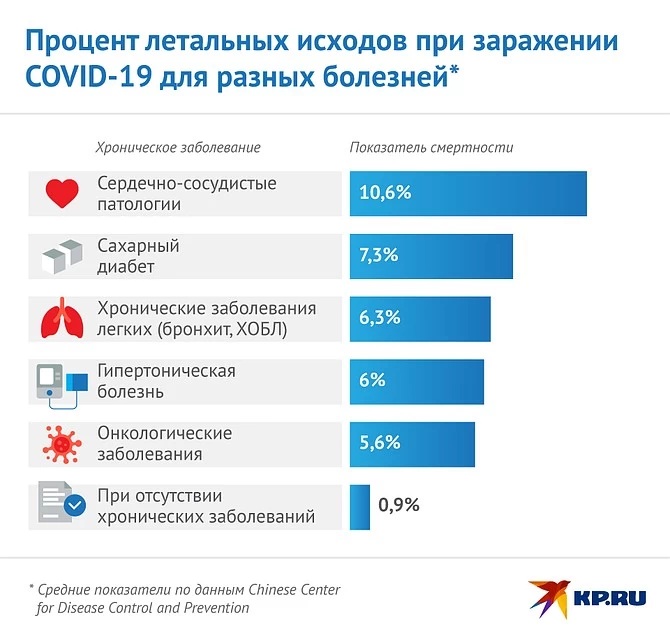
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.
Могу ли я вылечить побочные эффекты?
Если после вакцинации вы испытываете боль или дискомфорт, спросите своего врача о том, можно ли принять безрецептурные лекарственные препараты, например ibuprofen (Advil) или acetaminophen (Tylenol).
Способы устранения боли и дискомфорта в руке:
-
Накройте больное место прохладной чистой влажной салфеткой.
-
Разомните руку или выполните физические упражнения этой рукой.
В большинстве случаев дискомфорт от жара или боли является нормальным явлением. Обратитесь к своему врачу в следующих случаях:
-
Если покраснение и боль в месте укола усилились через 24 часа.
-
Если побочные эффекты вас сильно беспокоят или не проходят через несколько дней.
Что угрожает организму после COVID-19?
Всё больше внимания во всём мире уделяют диагностике, лечению и реабилитации после коронавирусной инфекции. Один из первых шагов — это ПЦР-исследование, которое поможет обнаружить вирус в организме. Также любой человек может сдать анализ крови на антитела к SARS-CoV-2, чтобы узнать, сталкивался ли его организм с вирусом или нет. При этом мало кто после результата анализов задумывается о последствиях перенесённой «чумы ХХ века», хотя то и дело появляются новые мировые исследования на эту тему. Самое неприятное, что человек во многих случаях даже не связывает жалобы на здоровье с перенесённой болезнью. Тем более, если по анализам всё в порядке, а по КТ у пациента «чистые» лёгкие. Казалось бы, повода для беспокойства нет.
Почему появляются осложнения после заболевания, которое на первый взгляд по своим симптомам не сильно отличается от ОРВИ? Учёные уже не называют вирус исключительно респираторным, потому что поражает он не только лёгкие, но и другие органы: кишечник, сердце, кровеносные сосуды, центральную нервную систему. Через кровоток он может достигать различных органов и инфицировать их.
В группу риска входят:
- Люди с ранее существовавшим тревожным расстройством, депрессией и другими проблемами психического здоровья имеют высокий риск возникновения серьезного стресса во время пандемии.
- Медицинские работники, те люди, которые напрямую контактируют заболеванием. Медицинский персонал, работающий в «красной зоне» сообщает, о высоком уровне стресса, связанного с высокой нагрузкой, большой смертностью пациентов и отсутствием оптимальных методов лечения. Этот тип морального вреда может иметь долгосрочные последствия для психического здоровья и морального духа медицинского персонала.
- Помещение на карантин — неприятный опыт, с которым пришлось столкнуться практически каждому. Опыт первой волны пандемии показал, что потенциальные психические эффекты карантина включают в себя депрессию, симптомы посттравматического стрессового расстройства, одиночества и алкоголизма. Нехватка запасов, опасения заразиться или заразить других людей, неадекватная информация и общие финансовые убытки напрямую связаны с отдаленными психологическими проблемами.
- Безработные и самозанятые сотрудники. Данные люди подвержены высокому риску ухудшения психического здоровья во время экономической нестабильности и пандемии. Высокая незащищенность данной работы (и данной группы населения), финансовое напряжение, проблемы связанные с ухудшением здоровья приводят к повышению общего беспокойства и депрессивным состояниям.
Что сделать, для уменьшения общего тревожного и депрессивного фона:
- Соблюдайте меры безопасности, носите средства индивидуальной защиты, чаще мойте руки, пользуйтесь антисептиком и соблюдайте социальную дистанцию. Уверенность в собственной защищенности снизит уровень тревоги.
- Максимально сократите количество употребляемого алкоголя и других ПАВ. Данные вещества возбуждают центральную нервную систему и повышают уровень тревоги.
- Читайте только поверенные новостные источники, официальные СМИ, например ВОЗ регулярно публикуют большое количество достоверной информации по поводу новейшей коронавирусной инфекции. Страх и паника в обществе могут подпитываться слухами, мифами, дезинформацией, сенсационными паникерскими сообщениями в СМИ, а также запутанной информацией.
- Соблюдаете режим дня, просыпайтесь и засыпайте в одно и то же время. Засыпать лучше до полуночи. Составляйте расписание на день, планируйте дела.
- Регулярные физические нагрузки обязательны. Старайтесь гулять на свежем воздухе, по возможности занимаетесь гимнастикой, йогой, бегом или посещаете спортивные центры, где соблюдаются все меры для профилактики коронавирусной инфекции.
- Старайтесь мыслить позитивно. Ищите хорошее в повседневной жизни. Общайтесь с друзьями по skype и чаще звоните родителям.
- Посвятите время собственному развитию. Прочтите давно отложенную книгу, посещайте zoom-конференции или онлайн курсы.
- Следите за состоянием своего психического здоровья. Если Вас беспокоит хроническая усталость, апатия, сниженное настроение, нарушение ночного сна и общие внутреннее напряжение, обратитесь за помощью к специалисту. В условиях современной реальности, посетить психолога, психотерапевта или группу психологической помощи, можно не выходя из дома.
Пандемия COVID-19 сильно изменила наш образ жизни. Что бы помочь несению справиться с подобной проблемой и оставаться в безопасности, нужно понимать, что на какое-то время наша жизнь сильно изменится
Осознание того, что Вы чувствуете, и какие психологические проблемы испытываете, является важной частью сохранения здоровья в столь сложное время.
Если Вам или кому-то из Ваших близких нужна помощь прямо сейчас, она доступна 24 часа в сутки 7 дней в неделю, специалисты нашей клиники сделают все возможное для сохранения Вашего психического здоровья. Позвоните нам по телефону наверху сайта или оставьте свой контакт в форме обратной связи.
Общие рекомендации по борьбе со стрессом
В марте 2020 года ВОЗ выпустила рекомендации касательно сохранения психического здоровья и борьбы со стрессом в период пандемии. В первую очередь ВОЗ отмечает, что чувство грусти, замешательства, страха или досады в кризисной ситуации – это нормальная реакция организма.
Рекомендуется:
- не забывать о здоровом образе жизни, правильном питании, режиме сна и физической активности;
- больше общаться с близкими, используя современные средства связи, если личное общение невозможно;
- отказаться от курения и распития алкогольных напитков для подавления эмоций;
- снизить информационный поток, если негативные новости приводят к повышенной тревожности;
- обратиться к личному опыту переживания стрессовых ситуаций в прошлом, понять, какие навыки помогли вам сохранить стабильное психическое состояние, и обратиться к ним снова;
- если стресс и отрицательные эмоции слишком сильны, не пытаться справиться с ними самостоятельно и обратиться за медицинской помощью.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Психические расстройства и расстройства поведения у больных COVID-19
Острая реакция на стресс может выражаться как в гиперкинетической, так и в гипокинетической форме, то есть как в виде выраженного психомоторного возбуждения, так и в виде замедления психических и двигательных процессов. В этом случае пациентам необходимо оказывать медикаментозную и немедакаментозную психиатрическую помощь совместно с основным курсом лечения.
Тревожные и тревожно-депрессивные расстройства необходимо корректировать с помощью переключения внимания пациентов с глобальной проблемы COVID-19 на более личные темы. Мысль о том, что временная изоляция необходима для заботы о здоровье близких, может стать сдерживающим фактором для прогрессирования расстройства.
Соматоформные расстройства могут возникать не только у зараженных COVID-19, но и у лиц с высокой тревожностью, склонных к ипохондрии. Постоянный информационный поток и непрерывное информирование о симптомах болезни могут вызвать ощущения, похожие на симптомы COVID-19 даже у здоровых людей. В этих случаях необходимо прибегнуть к дозированию новостного потока для снижения уровня тревожности.
Панические атаки — еще одна распространенная реакция на стресс, связанная с чувством неизвестности. Атаки, как правило, сопровождаются страхом смерти, тревогой, а также соматическими реакциями: частым сердцебиением, повышением давления, дрожью, ощущением нехватки воздуха и т.д.
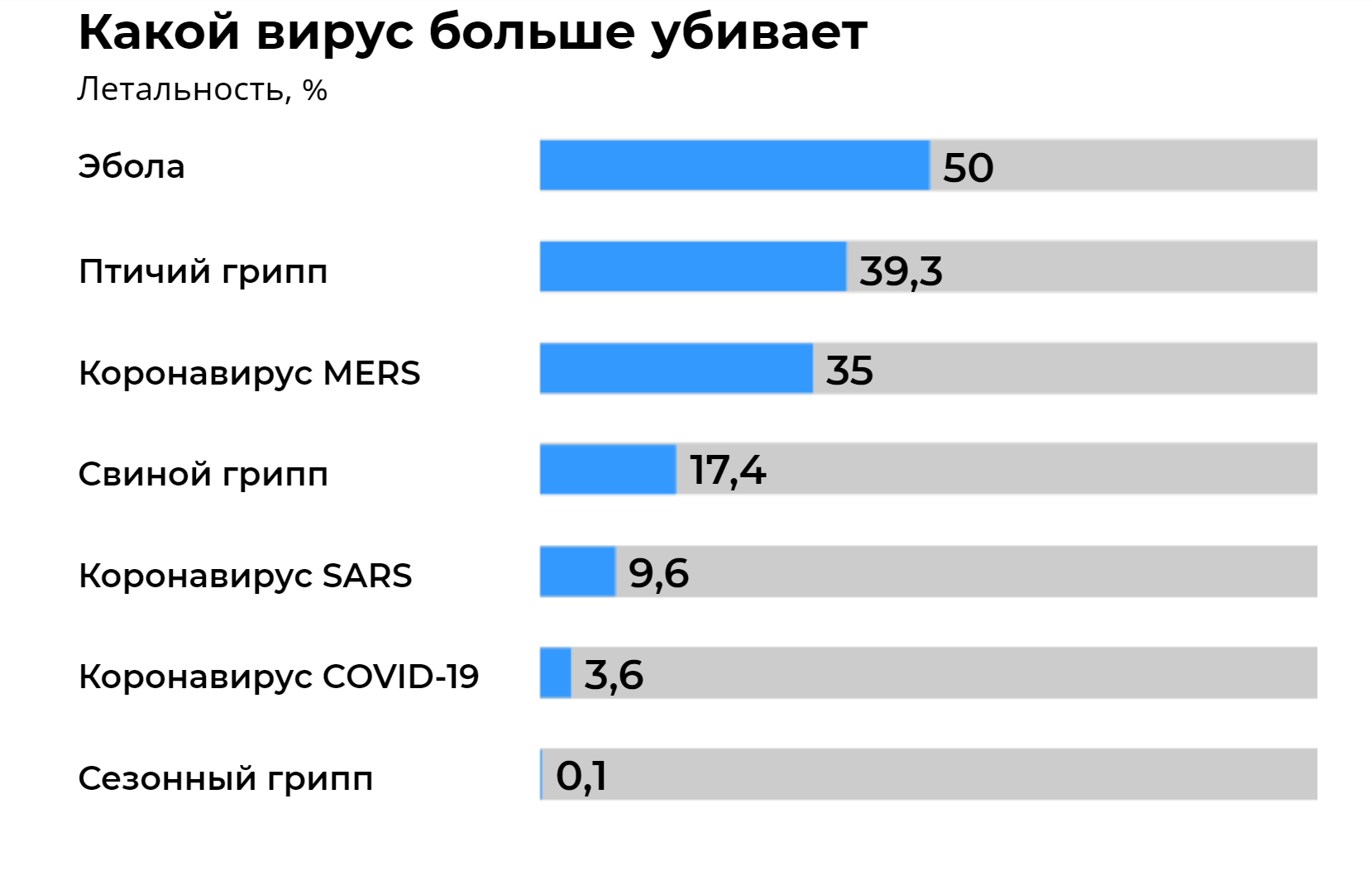
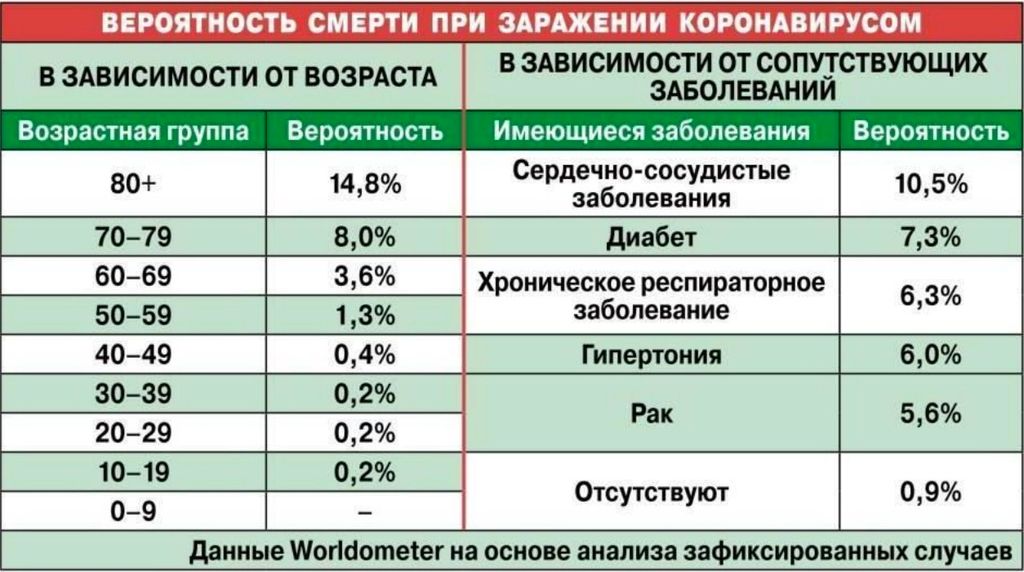
Как и в случае с паническими атаками, вызванными стрессовыми ситуациями, из атаки, спровоцированной страхом COVID-19, можно выйти с помощью переключения внимания и концентрации на позитивных мыслях. Помимо этого пациенту требуется психологическая помощь, направленная на осознание того факта, что коронавирус излечим, а смертность от него не превышает порог 3,4% от всех заболеваний, по данным ВОЗ .
Эмоционально неустойчивые личностные расстройства также могут являться реакцией на заражение COVID-19. Они выражаются во вспышках гнева, изменчивом настроении, приступах агрессии. Данные состояния могут быть как импульсивного, так и пограничного типа.
В импульсивной форме у пациентов наблюдаются более ярко выраженные гневливые реакции, жестокость, а также склонность к угрожающим действиям и заявлениям.
При пограничном типе расстройств наблюдаются выраженные эмоциональные колебания, состояние опустошенности, ощущение бессмысленности происходящего. Велик риск возникновения аутоагрессии, то есть агрессии, направленной на причинение вреда собственному здоровью вплоть до суицидальных попыток.
В случае появления признаков данной патологии, необходима незамедлительная консультация специалиста-психиатра. Он должен оценить соматическое состояние пациента и определить тип терапии (медикаментозной или немедикаментозной). Суицидальные мысли могут наблюдаться у пациентов в связи со страхом мучительной смерти, чрезмерным информационным потоком, а также длительной изоляцией и обострением внутрисемейных конфликтов.
Специалисты НМИЦ психиатрии и наркологии им.В.П. Сербского отмечают, что в группе суицидального риска также находятся люди, потерявшие работу или испытывающие финансовые проблемы вследствие пандемии. Если пациент испытывает повышенный стресс из-за перемен, связанных с пандемией (финансовые сложности, потеря работы, проблемы в личных отношениях), ощущает себя бременем для близких, жалуется на постоянное чувство безысходности — риск возникновения суицидальных мыслей или действий повышается. Это сигнал для специалистов о том, что необходима незамедлительная консультация врача-психиатра.
Алкогольная зависимость может стать следствием попытки снятия стресса и тревожности в период пандемии. Врачам необходимо информировать пациентов о риске чрезмерного употребления алкоголя, так как он оказывает антидепрессивное влияние лишь в период употребления. В постинтоксикационный период алкоголь, напротив, вызывает повышение уровня стресса и тревожности.
Важно предупреждать пациентов о том, что алкоголь может не только снизить эффективность препаратов для лечения но и полностью нивелировать их действие, что, в свою очередь, может привести к осложнениям, связанным с коронавирусной инфекцией. В случаях когда профилактическая беседа не приносит пользы, может потребоваться консультация врача-нарколога, а также психоневролога и психолога
Какой уровень антител защищает от болезни?
Каждый организм по-разному реагирует на болезнь и введение вакцины, поэтому уровень вырабатываемых антител не одинаков. Их количество может варьироваться от нескольких десятков до нескольких тысяч связывающих антител, т.е. BAU (Binding Antibody Units) на миллилитр (/мл).
Пока ученым не удалось определить уровень (титр) антител к COVID, являющихся нормой, защищающей от заболевания. Однако известно, что их уровень отражает реакцию иммунной системы на вакцинацию.
При интерпретации результата на уровне антител необходимо учитывать принимаемые препараты. Некоторые из них, например, глюкокортикостероиды, иммуносупрессивные и противоопухолевые препараты, ухудшают иммунный ответ. У принимающих их людей обычно вырабатывается меньше антител.
Со временем на основании результатов научных исследований и статистических данных, уровень антител, выше которого защита от болезни будет почти стопроцентной, будет установлен.
Почему рекомендуют принимать парацетамол вместо ибупрофена?
Дмитрий Владимирович Купраш , д.б.н., профессор кафедры молекулярной и клеточной биологии МФТИ и кафедры иммунологии биологического факультета МГУ им. М.В. Ломоносова
Эту ситуацию для «Биомолекулы» прокомментировал иммунолог Дмитрий Купраш: «Ибупрофен относится к классу нестероидных противовоспалительных препаратов (НПВП), которые блокируют циклооксигеназы — ферменты, участвующие в развитии местного воспаления. Парацетамол же действует на центральную нервную систему, которая управляет температурой тела. Когда у меня голова дурная от высокой температуры, я пью парацетамол, а когда отекает и болит травмированное колено — ибупрофен или какой-нибудь другой НПВП.
Речь, по-видимому, идет о статье Карлоса Феррарио 2005 года, где он с соавторами сделал вывод, что прием ингибиторов ангиотензинпревращающего фермента (лизиноприла) и ингибиторов рецепторов ангиотензина (лозартана) повышает уровень экспрессии гена ACE2 . — Ред.
Иммунитет и SARS-CoV-2
Иммунитет к SARS-CoV-2 может быть естественным и вакцино-индуцированным. Первый развивается после того, как человек переболел и иммунитет «запомнил» возбудителя болезни. В таком случае в организме вырабатываются иммунные клетки и белки, которые могут распознать и уничтожить патоген, если он снова появится. В результате человек может либо избежать повторного заболевания, либо болезнь будет протекать легче. При наличии естественного иммунитета от повторного заболевания организм защищают сразу несколько видов клеток:
- антитела – белки, циркулирующие в крови, они способны распознавать чужеродные тела, в том числе вирусы, и нейтрализовать их;
- T-клетки – распознают патогены и уничтожают их;
- B-клетки – продуцируют новые антитела, когда организм в них нуждается.
Исследователи обнаружили, что в организмах людей, переболевших новой коронавирусной болезнью, есть все эти компоненты. Но как долго они сохраняются и обеспечивают должную защиту, не известно – пока было проведено слишком мало исследований, чтоб можно было делать однозначные выводы.
Одно из недавних исследований, проведенных в США, свидетельствует о том, что, несмотря на высокую вариабельность выраженности иммунного ответа, иммунная память к SARS-CoV-2 может сохраняться до 8 месяцев . Несколькими месяцами раньше другая группа ученых из США провела похожие исследования и пришла к выводу, что антитела к SARS-CoV-2 в крови переболевших сохраняются не менее 3 месяцев, причем даже в случае легкой формы протекания болезни .
Изучением вопроса, как долго остаются антитела в крови переболевших COVID-19, занимались и исландские специалисты. Среди 1215 человек, переболевших коронавирусной инфекцией, антитела определялись у 1107. Ученые продолжили измерять титр антител и обнаружили, что даже через 4 месяца после болезни, количество антител у них практически не уменьшилось . А ученые из США, начиная с весны 2020 года, изучили анализы почти 30 тысяч жителей Аризоны и открыли, что даже у людей, переболевших легкой формой COVID-19, выработка антител продолжается как минимум 5-7 месяцев, хотя выработка антител в случае более тяжелого течения заболевания заметно выше .
Что касается иммунитета, полученного после вакцинации, то он позволяет организму продуцировать антитела без предварительного инфицирования. После вакцинации вырабатывается достаточное количество B- и T-клеток, которые в случае инфицирования, смогут противостоять вирусу. Но, как правило, со дня вакцинации должно пройти несколько недель, чтоб выработалось достаточное для защиты количество клеток. Пока их нет, человек так же уязвим, как и до прививки.
Несмотря на то, что на сегодняшний день в мире есть несколько вакцин против нового коронавируса, до сих пор никто не может с точностью сказать, как долго после вакцинации будет сохраняться иммунитет. Тем более, что вирус, как оказалось, склонен к мутации, и сейчас уже обнаружено несколько штаммов SARS-CoV-2. Скажем даже больше, уже понятно, что южноафриканский штамм является более устойчивым к вакцинам компаний Novavax и Johnson & Johnson, чем другие разновидности нового коронавируса .
Нужно ли носить маску?
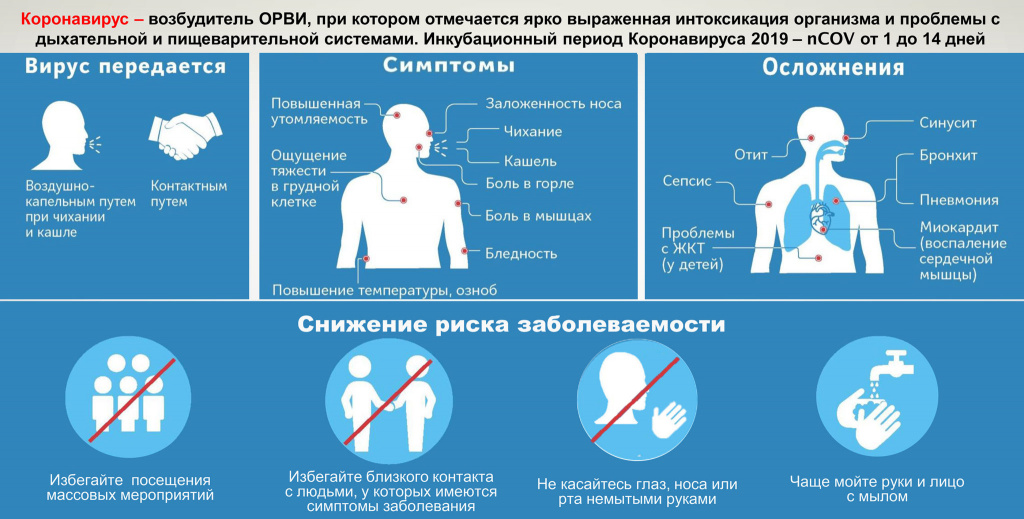
Согласно рекомендациям ВОЗ, здоровым людям нужно носить маску только в том случае, если вы ухаживаете за человеком с подозрением на вирус. Также можно носить маску, если вы чихаете или кашляете, и при этом надо не забывать о мытье рук.
Так комментирует ношение масок врач-пульмонолог Василий Штабницкий: «Вопрос с масками очень сложный. По моему мнению, раз вирус могут распространять бессимптомные носители (например, сейчас выявляют много людей без симптомов, которые вернулись из поездок за границу: им сделали мазок — и результат теста оказался положителен), то в такой ситуации здоровый человек без симптомов должен носить маску. Не с целью не заразиться, а с целью не стать распространителем вируса. Каждый должен относиться к себе как к потенциально больному гражданину, который обязан обезопасить окружающих от своей потенциальной бессимптомной инфекции. Заболевший человек, конечно же, должен сидеть дома и не выходить».
Маску рекомендует иметь и вирусолог Андрей Летаров: «Я не смог обнаружить, на чем основана рекомендация не надевать маску. Найденные мной обзоры с метаанализами (самый свежий от 2017 года) утверждают, что маски снижают вероятность инфицирования, то есть идея надеть маску, пока едешь в метро, не кажется мне глупой».
Если вы носите маску, то посмотрите, как правильно это делать и как правильно ее выбрасывать (видео 1).
Видео 1. Как правильно носить и утилизировать маску
Не стоит и отовариваться большим количеством масок на всякий случай. Если все начнут так делать, масок не хватит тем, кому они действительно нужны: медицинским работникам.
Рисунок 1а. Как сшить тканевую повязку на лицо. Инструкция:
- Вырежьте из хлопчатобумажной ткани два прямоугольника размером 25 на 15 см, сложите их вместе и сшейте.
- Сначала подогните длинные стороны тканевого прямоугольника (примерно по полсантиметра) и пришейте подогнутый край. Затем загните боковые стороны тканевого прямоугольника (примерно на сантиметр-полтора) и также пришейте край.
- В подогнутые бока боковых сторон теперь можно продеть петли для ушей с помощью иглы или заколки. В качестве петель можно использовать, например, эластичную ленту, тканевые полоски либо резинки для волос. В качестве альтернативы можно вместо ушных петель сделать завязку на голову.
- Спрячьте узлы тканевых полосок или ленты в подвернутую ткань и закрепите ушные петли на повязке ниткой. Вуаля, самый важный аксессуар сезона готов!
Не забудьте, что повязка должна плотно прилегать к лицу.
Рисунок 1б. Бесстежковый метод создания маски. Инструкция:
- Отрежьте нижнюю часть футболки высотой 18–20 см
- Вырежьте из получившегося двойного сложенного куска ткани прямоугольник с длинной стороны в 15–18 см. Разрежьте по шву футболки со стороны будущих завязок.
- Закрепите получившуюся повязку на лице, сначала завязав ленточки на шее, а потом на голове. Готово, можно отправляться за продуктами!
Рисунок 1в. Маска из кофейного фильтра. Инструкция:
- Разрежьте кофейный фильтр, как показано на рисунке.
- Сложите бандану или кусок ткани
- Положите фильтр на середину сложенной банданы и подогните сначала верхнюю, потом нижнюю часть банданы, закрыв фильтр тканью.
- Наденьте эластичные ленты на разные стороны банданы, оставив между ними примерно 15 см.
- Подверните боковые части банданы к центру и закрепите их.
- Тканевая повязка готова!
Рекомендация использует выражение «тканевые повязки», а не «маски», отчасти потому, что масками сейчас должны пользоваться именно сотрудники системы здравоохранения, которые постоянно находятся в зоне риска заражения.
Существуют ли какие-либо серьезные побочные эффекты, о которых мне следует знать?
Выявлено и исследовано несколько очень редких случаев серьезных побочных эффектов, но ученые пришли к выводу, что риск развития серьезных осложнений вследствие заболевания COVID-19 намного выше, чем риск проявления этих побочных эффектов. Ниже приведены доказательства этого тщательного и постоянного изучения.
-
В середине июля 2021 года в Центре контроля и профилактики заболеваний (CDC) заявили, что примерно у 100 из 13 миллионов американцев, получивших вакцину J & J, появился синдром Гийена-Барре. Синдром Гийена-Барре — это редкое неврологическое заболевание, при котором иммунная система организма атакует нервные клетки. Более подробную информацию можно прочесть здесь »
-
В конце июня 2021 года центр CDC сообщил, что у более чем 1200 американцев наблюдалось поражение сердечной мышцы, возможно связанное с вакцинами Pfizer-BioNTech и Moderna. Проблемы с сердцем встречались очень редко — на каждый миллион введенных вторых доз вакцины приходится 12,6 случаев поражений сердечной мышцы. Более подробную информацию можно прочесть здесь »
-
Специалисты CDC и FDA заявляют, что на конец ноября 2021 г. выявлено 54 случая диагностирования нарушения свертываемости крови, называемого тромбоцитопенией, которое возникло после введения вакцины J & J (среди 16,4 миллиона доз). 16 декабря специалисты CDC порекомендовали американцам вместо вакцины J & J получать вакцину Pfizer-BioNTech или Moderna. Более подробную информацию можно прочесть здесь »
Виды тестов на уровни антител при COVID-19 – от чего зависит интерпретация результатов анализов
Чтобы диагностировать COVID-19, используются разные виды тестов – генетические и антигенные, требующие мазка из носоглотки и анализы крови на наличие антител.
- Генетическое тестирование. Основано на методах молекулярной биологии, поэтому наиболее чувствительно. То есть COVID-положительные результаты обычно являются истинными (достоверными).
- Антигенные тесты. Это популярные кассетные тесты на SARS-CoV-2. Они менее чувствительны, но просты в использовании и результат получается быстро. Результат теста на COVID может быть положительным (была инфекция), отрицательным (вирус не обнаружен) или неубедительным (тест нужно повторить).
- Анализы на антитела. Обнаруживают COVID-специфические антитела IgG и антитела IgM. Это могут быть качественные тесты, т.е. оценка того, существуют ли вообще данные антитела. При интерпретации результатов тестов IgG и IgM результаты интерпретируются с использованием готовых, простых для понимания инструкций. Также доступны количественные тесты. В них уровень антител к COVID определяется числовым значением, выраженным в единице BAU/ml.
Поможет ли вакцинация от другой респираторной инфекции уберечься от нового коронавируса?
«Подобная вакцинация не убережет от коронавирусной пневмонии, — рассказывает в интервью «Биомолекуле» пульмонолог Василий Штабницкий. — В целом, привиться от пневмококка и гемофильной инфекции никогда не поздно, особенно для пациентов с факторами риска. Но глобальный вклад этих вакцины в борьбу с новым коронавирусом будет минимальный. Большого выигрыша от такой вакцинации ждать не следует — скорее надо подумать о том, что если все сейчас пойдут прививаться, то мы получим массовое скопление людей, которого пытаемся избежать. Поэтому, возможно, стоит воздержаться от подобной вакцинации в данной ситуации.
Ранее показали, что БЦЖ стимулирует иммунную систему так, что та успешнее борется с вирусом гриппа , поэтому ученые и проверяют, нет ли такого же эффекта и для коронавируса.
Заключение
Повышенный стресс является фактором, способствующим снижению иммунитета, что делает человека более предрасположенным к заражению COVID-19. У уже зараженных пациентов мы можем наблюдать развитие целого спектра различных психопатологических состояний, причиной которых также служит стресс, связанный с новой коронавирусной инфекцией. В связи с этим при лечении перечисленных состояний следует избегать бесконтрольного назначения психотропных препаратов, а в первую очередь прибегать к психиатрической и психотерапевтической помощи, направленной на снижение стресса и нормализацию состояния пациента, а также повышать уровень информированности населения и проводить общественные кампании, направленные на снижение общего уровня стресса.