Особенности применения вентиляции легких при COVID-19
Что касается лечения ОРДС (острый респирато́рный дистре́сс-синдро́м), накопление знаний о патофизиологии поражения легких постепенно побудило врачей пересмотреть стратегии борьбы с дыхательной недостаточностью. Как отмечает ученый Gattinoni, предполагается, что ОРДС, вызванное COVID-19 (CARDS), не является «типичным» состоянием. Этот аспект болезни имеет фундаментальное значение и, вероятно, отрицательно повлиял на терапевтический подход на ранних стадиях пандемии.
Патогенез ОРДС
Действительно, несмотря на то, что в начале пандемии ранняя IMV была постулирована как лучшая стратегия для решения проблемы CARDS, при пневмонии COVID-19 типичная респираторная механика ARDS с пониженной эластичностью легких (то есть способностью растягивать и расширять легкие) не может быть обнаружена. Напротив, в CARDS может быть продемонстрирована хорошая податливость легких.
Как следствие, и в отличие от того, что изначально предполагалось, НИВ могут играть ключевую роль в терапии CARDS.
Другие методы лечения
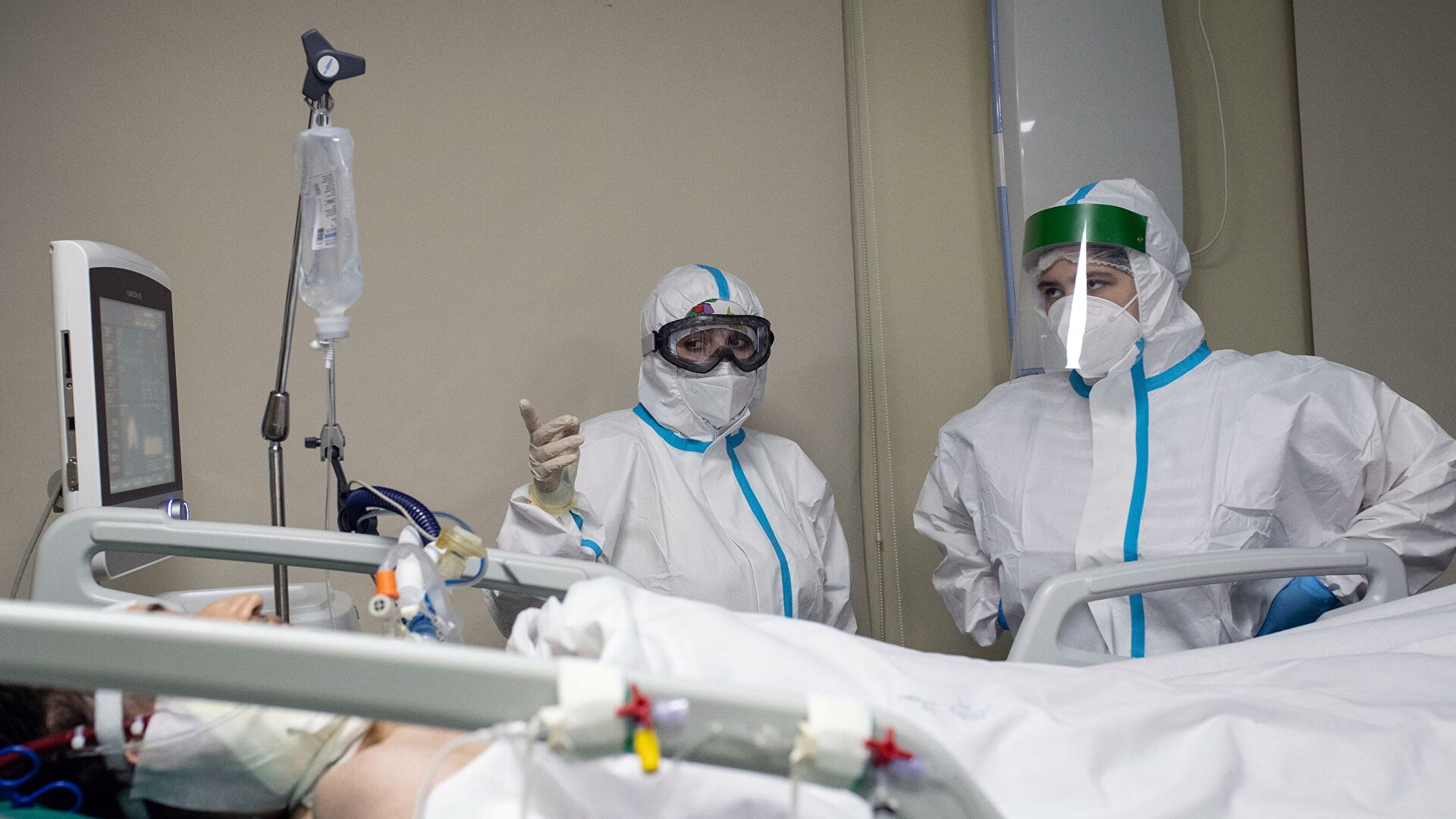
Когда болезнь проявляется в сложных клинических картинах MOD, в дополнение к респираторной поддержке обязательно требуется поддержка функций органов. У пациентов с рефрактерной гипоксемией заслуживает рассмотрения после индивидуального анализа экстракорпоральная мембранная оксигенация (ЭКМО). Людям с плохими результатами лечения можно предложить вентиляцию в положении лежа.
Экстракорпоральная мембранная оксигенация
Следует избегать неселективного или несоответствующего приема антибиотиков, хотя некоторые центры такое лечение рекомендуют.
Из антибиотиков в России рекомендованы:
- Азитромицин, Сумамед – полусинтетический антибиотик, применяемый при тяжелой бактериальной пневмонии;
- Амоксициллин – перепарат выбора при любой пневмонии (вирусной, бактериальной, вируснобактериальной) до определения источника инфекции;
- Левофлоксацин – фторхинолон ІІІ поколения, рекомендованный при ухудшении состояния пациента;
- Ампициллин – опробованный антибиотик, может назначаться детям;
- Цефотаксим – препарат выбора при устойчивости к пеницилинам. Назначается при бронхите, пневмонии, абсцессе.
Новое исследование
Изменения микробиома и тяжелое течение COVID-19
Новое исследование дает наиболее детальную на сегодня информацию о связи тяжести течения COVID-19 с характеристикой кишечного микробиома. Ученые изучили микробиоту кишечника 100 человек, которые были госпитализированы по поводу коронавирусной инфекции. Для сравнения они использовали образцы стула 78 здоровых человек.
Кишечные микробиомы здоровых и госпитализированных людей существенно отличались. Например, у пациентов с COVID-19 оказалось больше бактерий Ruminococcus gnavus, Ruminococcus torques, и Bacteroides dorie. Ранее было известно, что они связаны с нарушением работы иммунной системы и воспалительными болезнями кишечника.
Микробиота и цитокиновый шторм
Чем больше изменений в микробиоме было у пациентов с COVID-19, тем более высокие концентрации медиаторов воспаления (цитокинов и других) ученые обнаруживали у них в крови. Известно, что когда организм в ответ на инфекцию вырабатывает чрезмерное количество цитокинов, развивается цитокиновый шторм, который приводит к повреждению многих органов и шоку.
Микробиота и «долгий ковид»
За небольшой группой пациентов ученые наблюдали в течение месяца после их выздоровления от COVID-19. В течение этого времени перечисленные особенности микробиома сохранялись. Авторы исследования предполагают, что эти изменения микробиоты могут играть роль в сохранении симптомов болезни в течение месяцев – развитии «долгого ковида».
Ученые подчеркивают, что их выводы предварительны: их недостаточно, чтобы делать выводы о том, что изменения кишечного микробиома – причина тяжелого течения COVID-19 и «долгого ковида». Они указывают, что изменения микробиома могут оказаться не причиной нарушений со стороны иммунитета, а их следствием. В то же время, есть вероятность, что влияние на микробиом может стать новым методом облегчения течения COVID-19, считают авторы исследования.
Противовирусные / иммуномодулирующие препараты
В качестве иммуномодулирующей терапии были предложены Хлорохин (500 мг каждые 12 часов) и гидроксихлорохин (200 мг каждые 12 часов). Следует отметить, что в нерандомизированном исследовании Gautret было показано, что гидроксихлорохин в значительной степени ассоциировался со снижением вирусной нагрузки до исчезновения вируса, и этот эффект усиливался макролидами азитромицином.
Использование комбинации гидроксихлорохина и азитромицина для лечения COVID-19
Исследования in vitro и in vivo действительно показали, что макролиды могут уменьшать воспаление и модулировать иммунную систему. В частности, эти препараты могут вызывать подавление молекул адгезии на поверхности клетки, снижая продукцию провоспалительных цитокинов, стимулируя фагоцитоз альвеолярными макрофагами и подавляя активацию и мобилизацию нейтрофилов.
Тем не менее, чтобы рекомендовать использование азитромицина, отдельно или в сочетании с другими лекарствами, такими как гидроксихлорохин, вне зависимости от бактериального дублирования, необходимы дальнейшие исследования
Опять же, следует обратить внимание на одновременный прием гидроксихлорохина с азитромицином, поскольку эта связь может привести к более высокому риску удлинения интервала QT и сердечных аритмий. Хлорохин также может вызывать удлинение интервала QT.
HFNO (оксигенация с подогревом и увлажнением) и неинвазивная вентиляция
Что касается HFNO или NIV, группа экспертов отмечает, что эти подходы, выполняемые системами с хорошей подгонкой интерфейса, не создают широкого рассеивания выдыхаемого воздуха, и их использование можно рассматривать как вариант с низким риском передачи по воздуху.
Но поскольку процедура HFNO сопряжена с повышенным риском образования аэрозолей, ее следует использовать в помещениях с отрицательным давлением.
Предлагаемые способы управления HFNO:
- Показания: когда трудно поддерживать SpO2> 92% и / или одышка не улучшилась с помощью стандартного кислорода.
- Настройка: 30-40 л / мин и FiO2 50-60%; скорректировать в соответствии с клиническим ответом.
- Переключитесь на НИВЛ, если симптоматика не улучшится через 1 час при потоке> 50 л / мин и FiO2> 70%.
- HFNO также может использоваться для перерывов в CPAP (между циклами CPAP) и для вспомогательной фиброоптической интубации трахеи у тяжелобольных пациентов.
- Противопоказание к HFNO: больной с гиперкапнией.
Самые опасные последствия коронавируса
22 апреля ведущий мировой научный журнал Nature опубликовал результаты глобального исследование частоты последствий COVID-19 среди пациентов медицинской системы Министерства по делам ветеранов США на протяжении полугода после окончания острой фазы.
Исследование было контролируемым: контролем стали те, кто наблюдается в этой медицинской системе и не заболел ковидом. 73,5 тысячи переболевших в легкой форме, не потребовавшей госпитализации, и почти 5 миллионов не болевших
Важно, что обе сравниваемые когорты пациентов исходно существенно не различались по возрасту и состоянию здоровья.
Увеличение смертности среди перенесших ковид в 1,6 раза — это, наверное, самый драматичный результат исследования. Подчеркиваю — перенесших его легко.
Увеличилась частота 379 различных патологических состояний и симптомов, частота употребления различных лекарств и отклонений в лабораторных показателях, в наибольшей степени — легочной тромбоэмболии (в 3 раза), других тромбоэмболий, тромбофлебитов, поражения нижних дыхательных путей, дыхательной недостаточности, сердечных аритмий, усталости и утомляемости.
Частота бессонницы увеличилась в 1,3 раза, нейрокогнитивных нарушений — в полтора, примерно настолько же возросла частота сахарного диабета, сердечной недостаточности, анемий, бактериальных инфекций и так далее.
Среди тех, кто был госпитализирован (около 10 тысяч человек), и особенно среди попавших в реанимацию (3,5 тысячи), количество неблагоприятных симптомов и состояний было намного выше. Но и легкий ковид вполне неблагоприятно сказался на здоровье и общем уровне жизни.
В другой ветви исследования сравнивались последствия для здоровья госпитализированных по поводу COVID-19 и аналогичной по тяжести группы госпитализированных по поводу сезонного гриппа. И здесь разница разительная: после ковида в пять раз выше частота миопатий, в три раза — легочной тромбоэмболии, в два раза — дыхательной недостаточности.
Смертность в течение полугода среди выживших при COVID-19 была в полтора раза выше, чем после гриппа.
Эти результаты — еще один гвоздь в крышку гроба представлений о том, что ковид «не тяжелее сезонного гриппа». Намного тяжелее, и не только по острым проявлениям, но и по отдаленным последствиям.
Микробиота кишечника и здоровье
Микробиотой кишечника называют все микроорганизмы, которые проживают в кишечнике. (Слово «микробиом» упрощенно можно считать синонимом слову «микробиота»). Влияние микробиоты на здоровье человека интенсивно изучается в последние годы. Известна ее связь с депрессией, ожирением, болезнью Альцгеймера и рядом других заболеваний.
Ранее было проведено исследование, которое показало, что у пациентов с COVID-19 состав микробиоты кишечника обладает уникальными чертами по сравнению с микробиомом здоровых людей и больных гриппом. Другая научная работа, в которой участвовали лишь 15 человек, продемонстрировала, что, возможно, изменения микробиома кишечника связаны с тяжестью течения COVID-19.
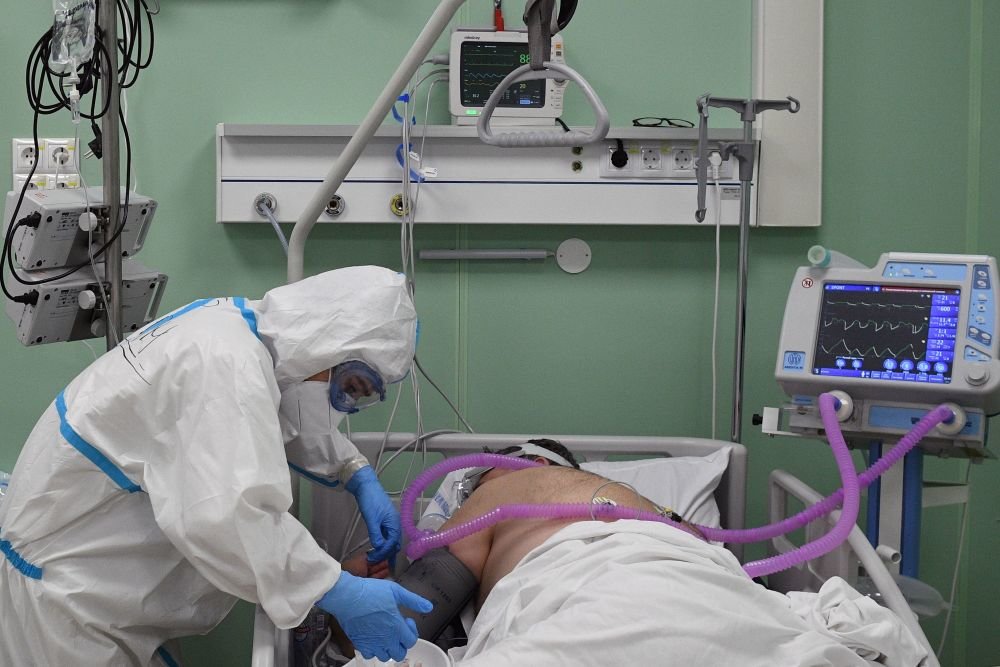
Неинвазивная вентиляция легких
На ИВЛ должны быть более низкие дыхательные объемы (от 4 до 6 мл / кг расчетной массы тела, PBW) и более низкое давление на вдохе, достигающее давления плато (Pplat) <28–30 см H2O. ПДКВ должно быть как можно более высоким, чтобы поддерживать рабочее давление (Pплат-ПДКВ) на как можно более низком уровне (<14 см вод. ст.).
Искусственная вентиляция легких
Кроме того, следует избегать отключений от аппарата ИВЛ для предотвращения потери ПДКВ и ателектаза. Наконец, использование паралитических средств не рекомендуется, если PaO2 / FiO2 не <150 мм рт.
Особое внимание уделяется вентиляции в положении лежа >12 часов в день и использованию консервативной стратегии инфузии у пациентов с ОРДС без гипоперфузии тканей (настоятельная рекомендация). Защитная вентиляция легких также может снизить риск нового или обострения ОПП, предотвращая гемодинамические эффекты, вызванные вентилятором
Интубация и механическая вентиляция
При интубации необходимы особые меры предосторожности. Процедура должна выполняться опытным оператором, который использует средства индивидуальной защиты (СИЗ):
- маску FFP3 или N95;
- защитные очки;
- одноразовый плащ с длинными рукавами;
- одноразовые двойные носки и перчатки.
Если возможно, следует выполнить интубацию с быстрой последовательностью (RSI). Преоксигенацию (100% O2 в течение 5 минут) следует проводить методом постоянного положительного давления в дыхательных путях (CPAP). Тепловлагообменник (HME) должен располагаться между маской и контуром вентилятора или между маской и вентиляционным баллоном.
Ингибиторы воспаления
В Италии большое исследование, проведенное Istituto Nazionale Tumori, Fondazione Pascale di Napoli, было сосредоточено на использовании тоцилизумаба в дополнение к стандартным методам лечения. Это моноклональное антитело IgG1, направленное против рецептора IL-6 и обычно используемое при лечении ревматоидного артрита, ювенильного артрита, гигантоклеточного артрита, синдрома Кастлмана и для контроля токсичности, вызванной ингибиторами иммунных контрольных точек.
Также в США продолжается фаза 2/3 рандомизированного двойного слепого плацебо-контролируемого исследования сарилумаба, который является еще одним антителом против рецептора IL-6.
Были протестированы и другие аналогичные стратегии. Например, Анакинра представляет собой рекомбинантный антагонист рецептора IL-1, используемый для лечения аутовоспалительных заболеваний, таких как болезнь Стилла у взрослых, системный ювенильный идиопатический артрит и семейная средиземноморская лихорадка. Авторы ретроспективного анализа показали, что у пациентов с ОРДС средней и тяжелой степени и гипервоспалением (С-реактивный белок ≥100 мг / л, ферритин ≥900 нг / мл или и то, и другое) применение анакинры вызывало клиническое улучшение у 72% пациентов.
Нацеливание на чрезмерное воспаление у пациента также можно решить другим способом, например, применяя Акалабрутиниб – селективный ингибитор тирозинкиназы Bruton, регулирующий передачу сигналов и активацию макрофагов. Ученый Roschewski протестировал этот агент на 19 пациентах, госпитализированных с тяжелой формой COVID-19, в проспективном клиническом исследовании. Было доказано, что лечение улучшило оксигенацию у большинства пациентов, уменьшив показатели воспаления, такие как С-реактивный белок и IL-6.
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.