ВВЕДЕНИЕ
Беременность — это физиологическое состояние, создающее предрасположенность к респираторным вирусным инфекциям. В связи с физиологическими изменениями в иммунной и сердечно-легочной системе, у беременных женщин повышена вероятность тяжелого течения респираторных вирусных инфекций . В эпидемию 2009-2010 года заболеваемость беременных свиным гриппом, вызванным вирусом A(H1N1)09 достигала 27,9% . Кроме того, известно, что и SARS-CoV, и MERS-CoV вызывают тяжелые осложнения при беременности, в том числе необходимость в эндотрахеальной интубации и госпитализации в отделение реанимации, а также приводят к почечной недостаточности и смерти , . Процент смертности от инфекции SARS-CoV среди беременных составляет до 25% . В настоящее время имеется недостаточное количество данных, которые носят противоречивый характер, о влиянии НКИ COVID-19 на беременных женщин и детей грудного возраста, не существует конкретных рекомендаций
для беременных относительно диагностики и лечения COVID-19.
7.2 Родовспомогательные учреждения
1. Использование телемедицины и дистанционного консультирования для определения сроков плановой госпитализации в отделение, сокращение времени пребывания в стационаре.
2. Перед госпитализацией беременных в родовспомогательные учреждения рекомендуется тестирование их мазков из ротоглотки на наличие генома SARS-CoV-2.
При госпитализации в родовспомогательные учреждения в период высокой заболеваемости новой коронавирусной инфекцией, а также с целью повышения эффективности проводимых мероприятий по предупреждению распространения COVID-19, ОРВИ и гриппа необходимо в стационарах организовать правильную маршрутизацию и разделение потоков пациентов при плановой и экстренной госпитализации.
8.8 Критерии выписки новорожденного из стационара домой
1. Ребенок должен достигнуть общих рекомендуемых на территории Российской Федерации критериев выписки новорожденных из стационара домой. Как медицинских, так и социальных.
2. Ребенок должен иметь два подряд отрицательных теста
на SARS-CoV-2 из тестируемых сред, забранных с интервалом 24 часа, и выписываться в условия, где нет инфицированных/подозреваемых на инфицирование COVID-19 людей в его окружении. Также необходимо убедиться, что ребенок не выделяет SARS-CoV-2 со стулом.
3. Температура пациента должна быть нормальной в течение 3 дней.
4. Родители ребенка перед выпиской должны пройти консультирование на предмет особенностей (если имеются) ухода за их ребенком, а также тщательности и регулярности соблюдения гигиенических мероприятий, мытья рук.
5. Проведение неонатального скрининга и принятие решения о вакцинации откладываются до установления
3.1 Лабораторная диагностика:
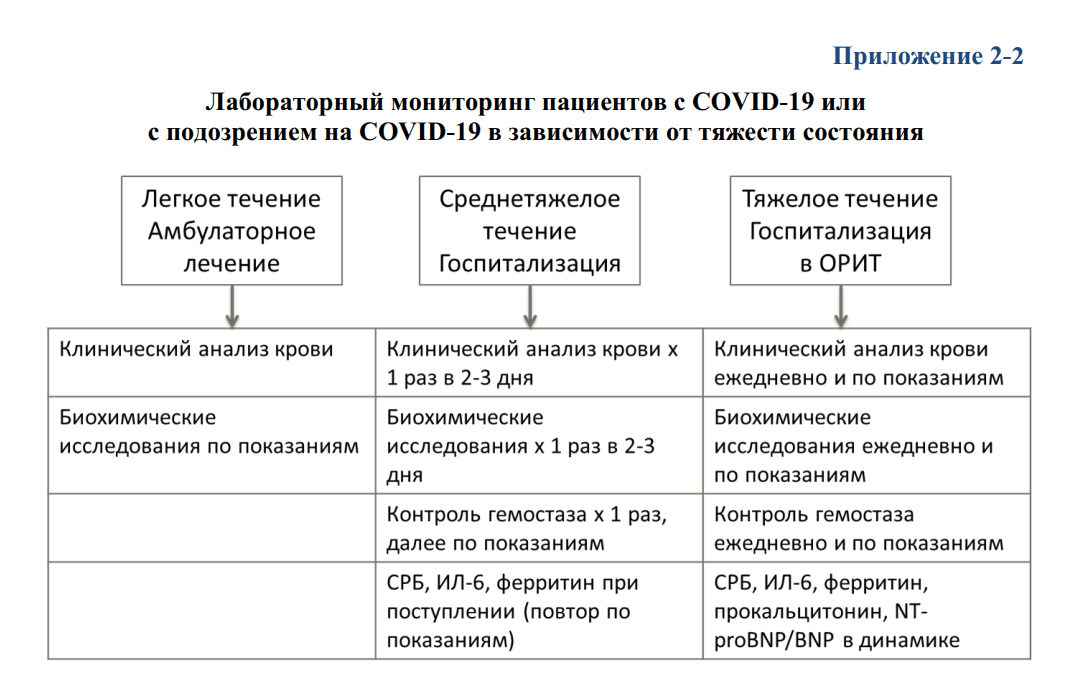
1. Общий (клинический) анализ крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы. Особое значение имеет наличие лимфопении .
2. Биохимический анализ крови (креатинин, печеночные ферменты, альбумин, лактат, лактатдегидрогеназа, ферритин, СРБ, прокальцитонин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии .
8.5 Транспортировка новорожденного до определения COVID-статуса ребенка или COVID-позитивного новорожденного
1. Все перемещения новорожденных (вне- и внутригоспитальные) производятся в транспортном кувезе вне зависимости от гестационного возраста и массы тела при рождении.
Кувез должен быть оснащен герметизирующими портами для манипуляций и проведения через стенки кувеза необходимых для жизнеобеспечения ребенка устройств.
2. Все транспортировки новорожденных производятся с участием минимум двух медицинских работников, один из которых врач.
3. Транспортная бригада должна быть заранее осведомлена лечащим врачом ребенка (передача информации «врачом врачу») о COVID-19 статусе ребенка, его состоянии, необходимом оборудовании для поддержания его жизненно важных функций во время транспортировки, его подробном анамнезе и клиническом статусе.
4. Отделение, принимающее ребенка, должно быть заранее осведомлено лечащим врачом ребенка (передача информации «врачом врачу»)
o COVID-19 статусе ребенка, его состоянии, необходимом оборудовании для поддержания его жизненно важных функций при поступлении ребенка, его подробном анамнезе и клиническом статусе.
5. Весь медицинский персонал и водитель транспортной бригады должен использовать СИЗ, рекомендованные к использованию при инфекции COVID-19 , , , .
Профилактика новой коронавирусной инфекции
1. Неспецифическая профилактика COVID-19
Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (больного человека), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношении источника инфекции:
• Ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами.
• Изоляция больных и лиц с подозрением на заболевание.
8.4 Тестирование новорожденных для установления COVID-статуса
Тестированию подлежат:
— Все дети, рожденные от матерей с подозреваемым/подтвержденным инфицированием COVID-19. Забор материала для выполнения ПЦР производится из зева/ротоглотки (все новорожденные).
У интубированных новорожденных для ПЦР производится дополнительный забор аспирата из трахеи и бронхов. Тесты проводятся двукратно, в первые часы после рождения и на третьи сутки жизни.
— Все новорожденные, поступившие в медицинские учреждения с подозреваемым/подтвержденным инфицированием COVID-19.
Забор материала для выполнения ПЦР производится из зева/ротоглотки (все новорожденные). У интубированных новорожденных для ПЦР производится дополнительный забор аспирата из трахеи и бронхов.
Тесты проводятся двукратно: в первые часы и на третьи сутки после поступления.
8.3 Рекомендации
по дальнейшей госпитализации новорожденных
С подозреваемой/подтвержденной инфекцией COVID-19
1. Дальнейшая, постнатальная госпитализация/перегоспитализация новорожденных производится в соответствии с локальными распоряжениями по маршрутизации новорожденных в регионе.
2. При подготовке распоряжений по маршрутизации новорожденных с подозрением на инфицирование или инфицированных вирусом SARS-CoV-2 необходимо учитывать следующие условия:
— избегать пролонгирования госпитализации новорожденного в учреждениях родовспоможения или подразделениях родовспоможения клинических больниц;
— ребенка необходимо в ближайшее после рождения время, после стабилизации состояния и подготовки к транспортировке, а также после забора биологических сред для исследования на наличие генома вируса SARS-CoV-2 перевести в специально подготовленные и оборудованные подразделения в учреждениях города и региона для работы с новорожденными, инфицированными SARS-CoV-2:
а. новорожденные в стабильном удовлетворительном и среднетяжелом состоянии переводятся в палаты/зоны отделений патологии новорожденных;
3.6. Материал для забора у женщины при беременности и в послеродовом периоде
— При подозрении на SARS-CoV-2 берется назофарингеальный мазок для исследования методом ПЦР, в случае получения положительного результата следующее лабораторное исследование проводится не ранее чем через 3 календарных дня .
— При подтвержденном SARS-CoV-2 при решении вопроса o возможности выписки пациента из стационара необходим однократный отрицательный результат лабораторного исследования методом ПЦР на наличие возбудителя COVID-19 .
— У всех новорожденных необходимо проведение тестирования на SARS-CoV-2 при рождении.
— Определение специфических антител (иммуноглобулинов классов M и G) против SARS-CoV-2 в крови .
Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано . А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон .
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности . Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
-
ожирение;
-
артериальная гипертензия;
-
сахарный диабет;
-
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
-
жаропонижающие лекарственные средства;
-
комплексную терапию ринита и фарингита;
-
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.
4.4 Показания для перевода в ОРИТ при COVID-19
— быстропрогрессирующая ОДН: ЧД > 25 в 1 мин, SpO2 < 94%;
— другая органная недостаточность (2 и более балла по шкале SOFA).
Рекомендуется учитывать такие же особенности искусственной вентиляции легких, как и при ведении беременных, рожениц и родильниц с пневмонией, ассоциированной с гриппом H1N1 или НКИ COVID-19 , , , .
Госпитализировать беременных с НКИ COVID-19 рекомендуется в помещение с отрицательным давлением (если пациентке требуется инсуффляция кислорода, то необходимо поместить носовые канюли под хирургическую маску для лица).
Рекомендуется провести консилиум в составе акушеров-гинекологов, анестезиологов-реаниматологов, неонатологов .
Когда не стоит принимать?
Несмотря на все плюсы и полезные свойства, боровая матка имеет противопоказания к применению:
- определённые гинекологические заболевания (хотя растение полезно для женщин, при некоторых нарушениях оно может, напротив, навредить);
- пониженная свёртываемость крови (повышаются риски кровотечений);
- приём некоторых гормональных препаратов (это грозит серьёзными сбоями);
- при беременности и в период лактации принимать данную траву тоже нежелательно;
- обострения гастритов и язв;
- детский возраст до четырнадцати-шестнадцати лет;
- желательно прервать приём на время менструации, особенно обильной;
- индивидуальная гиперчувствительность.
В любом случае начинать лечение следует только после консультации специалиста.
Если вы хотите стать счастливой мамой или просто улучшить своё здоровье, то обратитесь за консультацией к врачу, приобретите боровую матку и начните её принимать, придерживаясь правил и дозировок.
5.2 Тактика при COVID-19 до 12 недель гестации
При легком течении COVID-19 до 12 недель гестации, в связи с недоказанным отрицательным влиянием на плод, возможно пролонгирование беременности до доношенного срока.
При тяжелом и среднетяжелом течении заболевания до 12 недель гестации в связи с высоким риском перинатальных осложнений, связанных как с опосредованным тератогенным воздействием вирусной инфекции (гипертермия), так и с эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса . При отказе пациентки от прерывания беременности рекомендуется поставить вопрос о проведении биопсии ворсин хориона или плаценты до 12-14-й недель или амниоцентеза с 16 недель гестации для выявления хромосомных аномалий плода, которые проводятся по желанию женщины .
Затяжная болезнь
По данным Всемирной организации здравоохранения (ВОЗ), постковидный синдром обычно проявляется через три месяца после начала заболевания, а сами симптомы сохраняются не меньше двух месяцев. Синдром протекает по-разному и может вызвать серьезные нарушения различных систем организма, например, сердечно-сосудистой, дыхательной и нервной.
В Минздраве России сообщили, что чаще всего после перенесенного COVID-19 у пациентов развиваются утомляемость (в 49,8% случаев), одышка (31,7%), а также тромбозы (20-30%). Кроме того, у многих россиян после выздоровления возникают тревога или депрессия, бессонница, начинают выпадать волосы. Для того чтобы вовремя выявить опасные изменения и предотвратить серьезные проблемы со здоровьем, необходимо пройти углубленную диспансеризацию.
Это специальная программа, разработанная как раз для тех, кто перенес новую коронавирусную инфекцию. Она включает в себя два этапа. Первый из них проходят все, кто пришел на такой осмотр, и включает в себя, прежде всего, анкетирование пациента, измерение сатурации (насыщения крови кислородом), а также общий клинический и биохимический анализы крови. Кроме того, на I этапе проводится спирометрия (оценка объема вдыхаемого и выдыхаемого воздуха) и при наличии определенных показаний тест с шестиминутной ходьбой для оценки работы сердечно-сосудистой системы. Если пациент не был на рентгене грудной клетки в течение полугода до этого, также проводят рентгенографию. Для тех, кто перенес коронавирусную инфекцию средней тяжести и выше, также предусмотрено определение концентрации Д-димера в крови, что позволяет выявить риск развития тромбозов.
Когда пациент проходит все эти процедуры, он попадает на прием к терапевту, задача которого в этом случае – оценить состояние человека, а при выявлении отклонений от нормы в результатах первоначальных исследований — направить на дополнительную проверку в рамках II этапа. Во время него могут провести, в частности, КТ органов грудной клетки, дуплексное сканирование вен нижних конечностей (УЗИ) для выявления тромбозов, а также ЭКГ, что определит возможные проблемы с сердечно-сосудистой системой. Когда все исследования завершены, терапевт принимает решение о дальнейших шагах по восстановлению пациента.
При этом углубленная диспансеризация доступна для всех россиян, которые перенесли новую коронавирусную инфекцию, давность и документальное подтверждение здесь не имеют значения. Пройти ее можно в поликлинике по месту прикрепления. Для этого при себе необходимо иметь паспорт и полис.
Также стоит обратить внимание на то, что углубленная диспансеризация является самостоятельным мероприятием и не связана с проведением диспансеризации или профилактического медицинского осмотра – ее можно проходить отдельно. Напоминаем, что обеспечение охвата всех граждан страны профилактическими осмотрами – важная часть нацпроекта «Здравоохранение»
Владимир Смирнов/ТАСС
2.1. Влияние COVID-19 на беременность
Группу наиболее высокого риска развития тяжелых форм COVID-19 составляют беременные старше 35 лет, имеющие избыточную массу тела (ИМТ 25-29 кг/м2), ожирение (ИМТ 30 кг/м2 и более), сахарный диабет и хроническую артериальную гипертензию до беременности. Дополнительным фактором повышенного риска заражения COVID-19 является работа в здравоохранении или других общественных профессиях .
В настоящее время имеется большое количество сообщений об обнаружении РНК или антител к SARS-CoV-2 в пуповинной крови, тканях плаценты, а также генома вируса в биологических средах новорожденных. Однако, убедительные доказательства вертикальной передачи SARS-CoV-2 от матери плоду в настоящее время отсутствуют. Кроме того, нет достоверных данных о выделении данного патогена с грудным молоком. По имеющимся данным, вирус также не обнаруживался в амниотической жидкости и влагалищном секрете.
4.8 Антибактериальная терапия
при осложненных формах инфекции у беременных, рожениц и родильниц с COVID-19
Показания к назначению антибактериальных препаратов:
— При подтвержденной COVID-19 инфекции (ПЦР, КТ, клиническая картина) не требуется назначения эмпирических антибиотиков.
— Эмпирические антибиотики должны быть применены лишь в случае, если есть подозрение на бактериальную инфекцию с характерными симптомами (нейтрофильный сдвиг, долевое уплотнение на КТ или рентгене и т.д.). Однако отсутствие этих признаков не исключает бактериальную инфекцию.
— При решении о назначении антибактериальных препаратов необходимо:
— Начать лечение эмпирическими антибиотиками после постановки диагноза пневмонии в течение 4-х часов, при тяжелой пневмонии немедленно – в течение часа.
6 Маршрутизация беременных и их новорожденных
Беременные с установленной и/или подозреваемой НКИ COVID-19 средней и тяжелой степени для лечения коронавирусной инфекции должны быть госпитализированы в карантинные стационары в соответствии с установленным порядком маршрутизации в регионе.
Для оказания акушерской помощи в соответствии с маршрутизацией больных COVID-19 должны быть определены карантинные акушерские отделения многопрофильных стационаров или родильных домов III уровня, в которых возможно изолированное оказание специализированной акушерской помощи в соответствии с установленными порядками и стандартами.
4.6 Патогенетическое лечение беременных, рожениц и родильниц с COVID-19 [8].
Регидратация. При лечении новой коронавирусной инфекции необходимо обеспечивать достаточное поступление жидкости в организм. Восполнение суточной потребности в жидкости должно обеспечиваться преимущественно за счет пероральной регидратации. Суточная потребность в жидкости должна рассчитываться с учетом лихорадки, одышки, потерь жидкости при диарее, рвоте (в случае наличия у пациента таких симптомов). В среднем достаточное количество жидкости (2,5-3,5 литра в сутки и более, если нет противопоказаний по соматической патологии). При выраженной интоксикации, а также при дискомфорте в животе, тошноте и/или рвоте показаны энтеросорбенты (диоксид кремния коллоидный, полиметилсилоксанаполигидрат и другие).
5.1 Основные принципы
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации.
В целях определения степени тяжести пациентки, методов стабилизации ее состояния, оценки состояния плода, проведения дополнительных методов обследования, целесообразности досрочного родоразрешения и выбора метода родоразрешения, необходимо проведение междисциплинарного консилиума , .
Рекомендуется при оценке состояния у беременных, рожениц и родильниц учитывать физиологические изменения со стороны органов дыхания и газообмена, иммунного статуса и состояния системы гемостаза для правильной интерпретации диагностических исследований и построения лечебной и анестезиологической тактики.
5.1.1 Ультразвуковой мониторинг во время беременности
2.4 Примеры формулировки диагнозов у беременных. Кодирование по МКБ
O98.5 Другие вирусные болезни, осложняющие беременность, деторождение или послеродовой период.
При этом:
— в случае подтверждения диагноза коронавирусной инфекции COVID-19 лабораторным тестированием независимо от тяжести клинических признаков или симптомов — U07.1
Беременность 26 недель. Новая коронавирусная инфекция COVID-19 (подтвержденная), среднетяжелая форма, внебольничная двусторонняя пневмония без дыхательной недостаточности. (O98.5/U07.1)
— в случае, если вирус не идентифицирован (COVID-19 диагностируется клинически или эпидемиологически, но лабораторные исследования неубедительны или недоступны) – U07.2