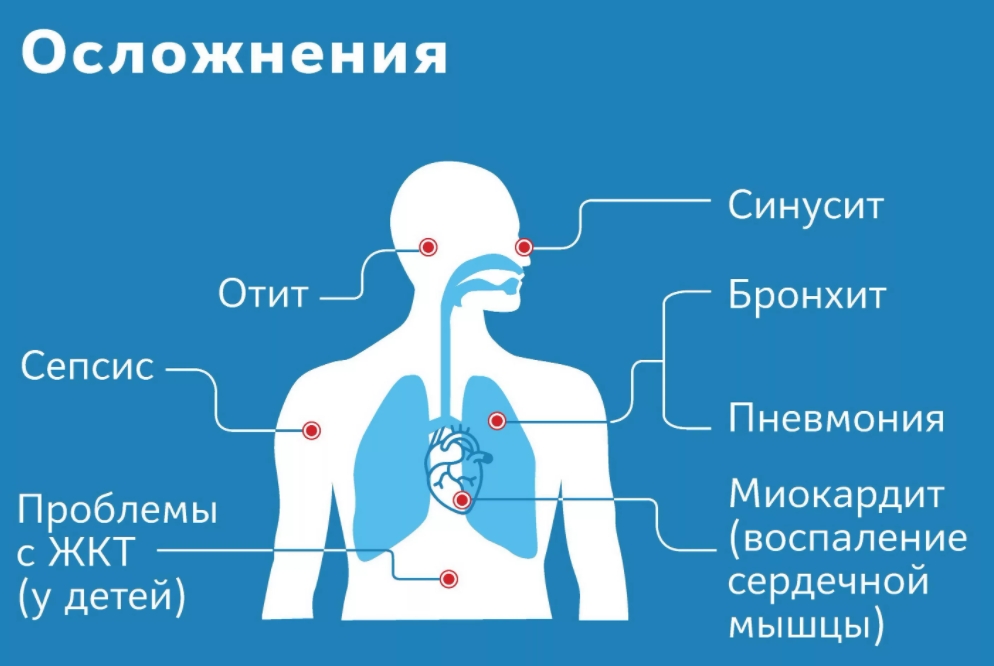
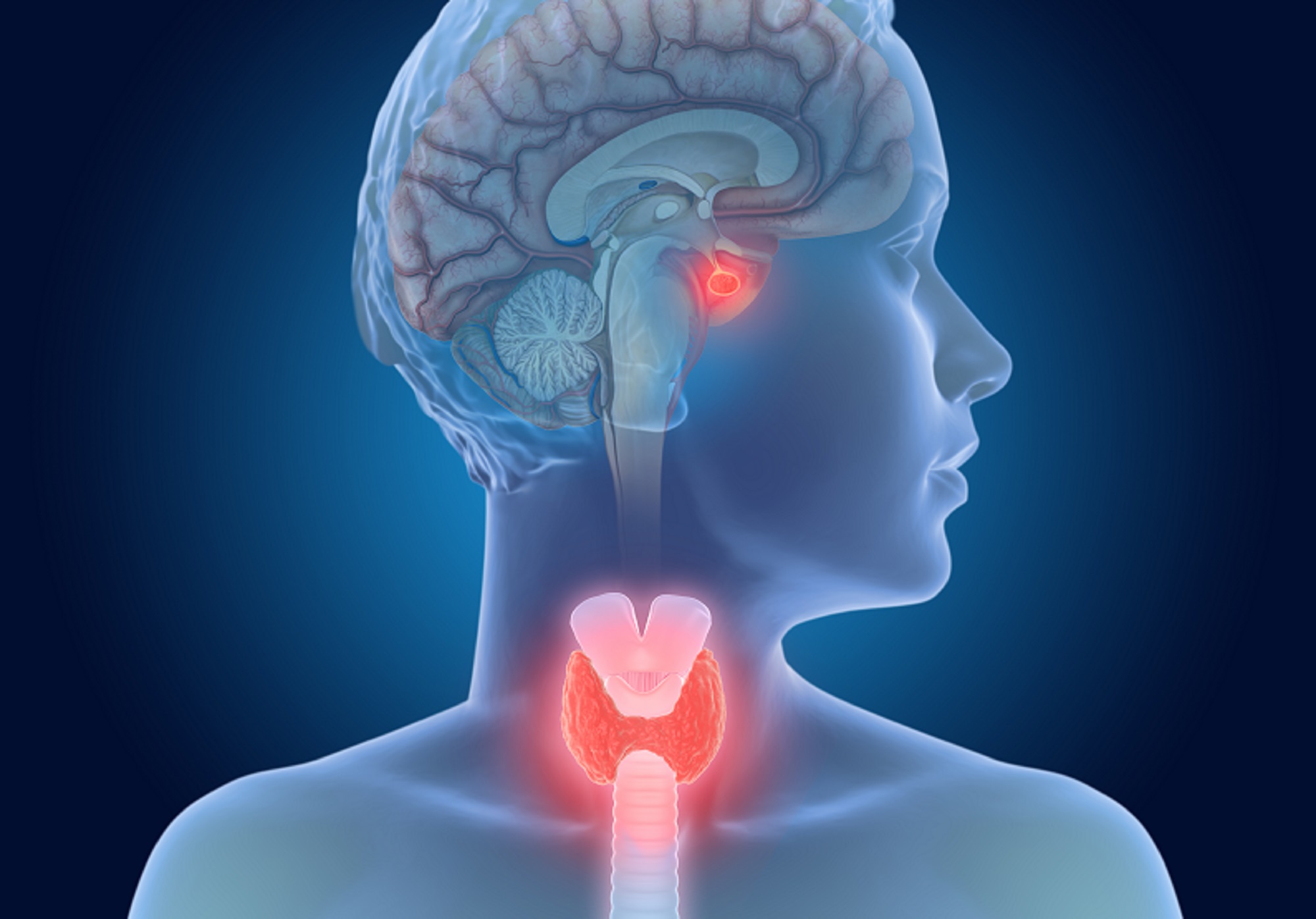
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах. Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу — более безопасным в плане риска лекарственных взаимодействий
Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др)
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Последствия удаления щитовидной железы у женщин
Удаление щитовидной железы не является обширной и травмирующей операцией, поэтому достаточно легко переносится пациентами. Выписка из стационара производится на 5-7 сутки после вмешательства.
После операции на щитовидной железе остается рубец длиной около 7 см. Он располагается в области яремной ямки. Из-за травмирования тканей первое время может быть сложно двигать головой. Со временем болезненные ощущения пройдут и никакого дискомфорта не останется.
Самым важным моментом раннего послеоперационного периода является коррекция неизбежно развивающегося гипотиреоза. Пока не подберут оптимальную дозу тироксина, могут присутствовать симптомы гипо- и гипертиреоза:
- Повышенная нервная возбудимость, плаксивость, раздражительность, подавленное состояние.
- Головокружение.
- Выраженная слабость.
- Учащенное сердцебиение.
- Тремор рук.
- Изменение веса как в сторону увеличения либо уменьшения.
- Судороги.
- Ухудшение качества кожи и волос.
Следует помнить, что все эти трудности временные и по мере коррекции дозы тироксина пройдут без следа.
Помимо этого, могут встречаться хирургические осложнения, связанные непосредственно с оперативным вмешательством:
Изменение или частичная потеря голоса. Она происходит из-за повреждения гортанного нерва, проходящего рядом со щитовидной железой. В подавляющем большинстве случаев со временем он восстанавливается, и голос возвращается в норму.
- Резкое падение уровня кальция. Оно происходит из-за повреждения паращитовидных желез, в результате которого развивается гипопаратиреоз – состояние, сопровождающееся резким снижением уровня кальция в крови и костях, а также увеличением уровня фосфора в крови. В большинстве случаев ситуация со временем может компенсироваться самостоятельно. В других же придется принимать специальные препараты для коррекции гипопаратиреоза пожизненно.
- Кровотечения. Из-за повреждения крупных кровеносных сосудов, а также при наличии патологии свертываемости крови может развиться кровотечение. В тяжелых случаях кровь может попадать в дыхательные пути и вызывать их обструкцию и пневмонию. Чтобы этого не произошло, врач будет пристально следить за гемостазом во время и после операции.
Многих женщин волнует проблема послеоперационного шрама на видном месте. К сожалению, сделать его абсолютно незаметным невозможно. В лучшем случае он будет выглядеть как тонкая белесоватая полоска. У некоторых людей, например, при склонности к келоидным рубцам, могут остаться заметные шрамы. Для их устранения применяются различные аппаратные косметологические процедуры.
Группы риска среди перенесших ковид
Прежде чем говорить о том, какие последствия после коронавируса встречаются, рассмотрим группы риска, то есть категории пациентов с высокой вероятностью сохранения ряда клинических симптомов. К ним относятся:
- люди старше 60-ти лет;
- лица с заболеваниями сердечно-сосудистой системы;
- люди, страдающие сахарным диабетом;
- лица с ожирением и другими метаболическими расстройствами;
- пациенты с хроническими заболеваниями бронхолегочного тракта;
- курильщики, нарко-и алкозависимые;
- лица с аутоиммунными болезнями;
- хронической патологией печени и почек;
- онкобольные;
- пациенты с сопутствующей бактериальной или вирусной инфекцией и т.д.
Заместительная терапия после удаления щитовидной железы
Ключевым моментом при удалении щитовидной железы является резкое снижение уровня тиреоидных гормонов. Уже на следующий день после операции женщина должна начать принимать гормональную заместительную терапию в полной дозировке. Если до операции уровень гормонов был в норме, назначат препарат из расчета 1,6 мкг тироксина на 1 кг веса. Для женщин средняя дозировка составляет 100 мкг. Это ориентировочная цифра, которая в дальнейшем будет корректироваться в соответствии с результатами анализов.
Препарат необходимо принимать строго натощак за пол часа до еды. Запивать таблетку нужно исключительно водой. Эти принципы очень важны, чтобы полноценному всасыванию тироксина ничего не мешало. Если пациент случайно забудет принять таблетку, нет необходимости на следующий день увеличивать дозу. Нужно продолжать принимать препарат в стандартном режиме.
Правильность дозы тироксина определяется по уровню ТТГ (тиреотропного гормона, который секретируется в особом отделе головного мозга – гипофизе). При адекватной гормонально заместительной терапии (ГЗТ) его цифры должны быть в пределах 0,4-4,0 мЕД/л. Исключение составляет некоторые виды рака щитовидной железы. Здесь необходим прием тироксина в супрессивных дозах, которые позволяют достичь уровня ТТГ не более 0,1 мЕд/л. Такие цифры позволяют вовремя отслеживать рецидивы заболевания.
В первый год после операции по удалению щитовидной железы необходимо измерять уровень ТТГ раз в 3-4 месяца. Чаще делать такие анализы нецелесообразно, поскольку это интегральный показатель, который отражает средний уровень тиреоидных гормонов в крови за последние 2-3 месяца. После того, как дозу гормонов подберут, необходимо будет проводить контроль ТТГ не реже 1 раза в год.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
ЗАКЛЮЧЕНИЕ
Пандемия COVID-19 наглядно демонстрирует, что вспышки новых вирусных инфекций продолжают оставаться актуальной проблемой для мирового здравоохранения
Принимая во внимание темпы распространения SARS-CoV-2 и большое число инфицированных, а также отсутствие патогенетической терапии, в настоящее время силы всех специалистов должны быть брошены на координированную совместную работу по профилактике, диагностике, разработке новых методов лечения и созданию вакцин против COVID-19
Сахарный диабет 2-го типа и артериальная гипертензия являются наиболее распространенными и неблагоприятными сопутствующими заболеваниями у пациентов с коронавирусными инфекциями. Фундаментальные исследования свидетельствуют о прямой взаимосвязи между патогенезом заболевания и важнейшими метаболическими и эндокринными процессами. Таким образом, перед эндокринологами поставлены новые задачи — максимально оперативно проинформировать пациентов с эндокринопатиями, в первую очередь с диабетом, о рисках, которые потенциально может нанести их здоровью пандемия, о методах профилактики заражения и о тактике ведения лиц с эндокринопатиями в случае заболевания.
Эндокринологи могут и должны организовывать дистанционные консультации для наших пациентов. На сайте ФГБУ «НМИЦ эндокринологии» Минздрава России в полном объеме ведется работа по телемедицинским консультациям, в том числе с видеосвязью, для всех лиц, ранее лечившихся амбулаторно или в стационаре центра. Во всех сложных случаях может быть оказана помощь в режиме «врач−врач». Пациентам с эндокринными нарушениями стоит подумать о том, что в условиях пандемии визиты к врачам следует наносить только в том случае, когда проблемы невозможно решить заочно. Целесообразно максимально использовать возможности современных информационных технологий, а необходимые анализы лучше проводить на дому.