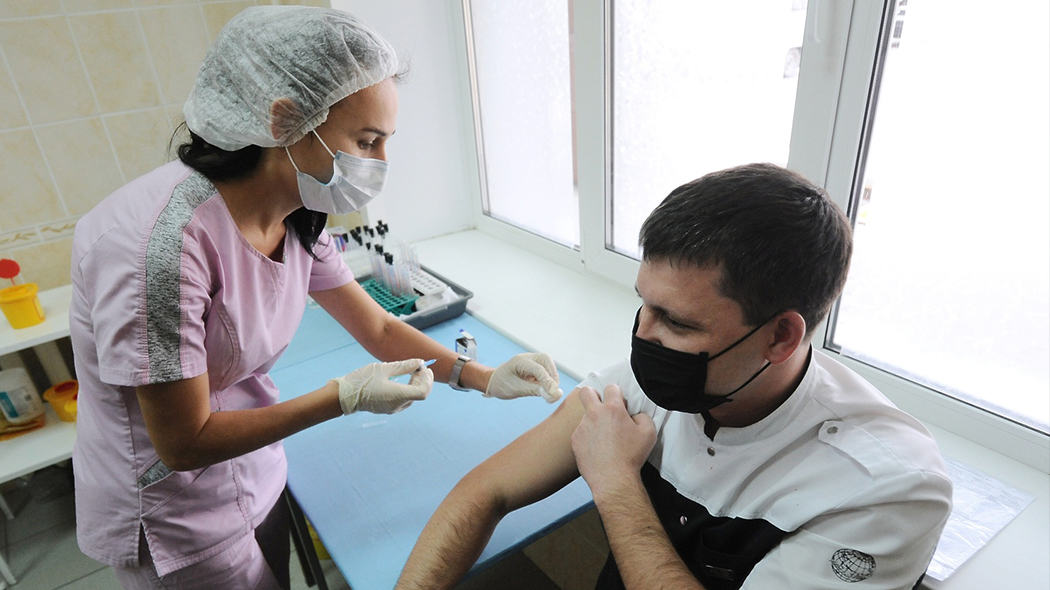
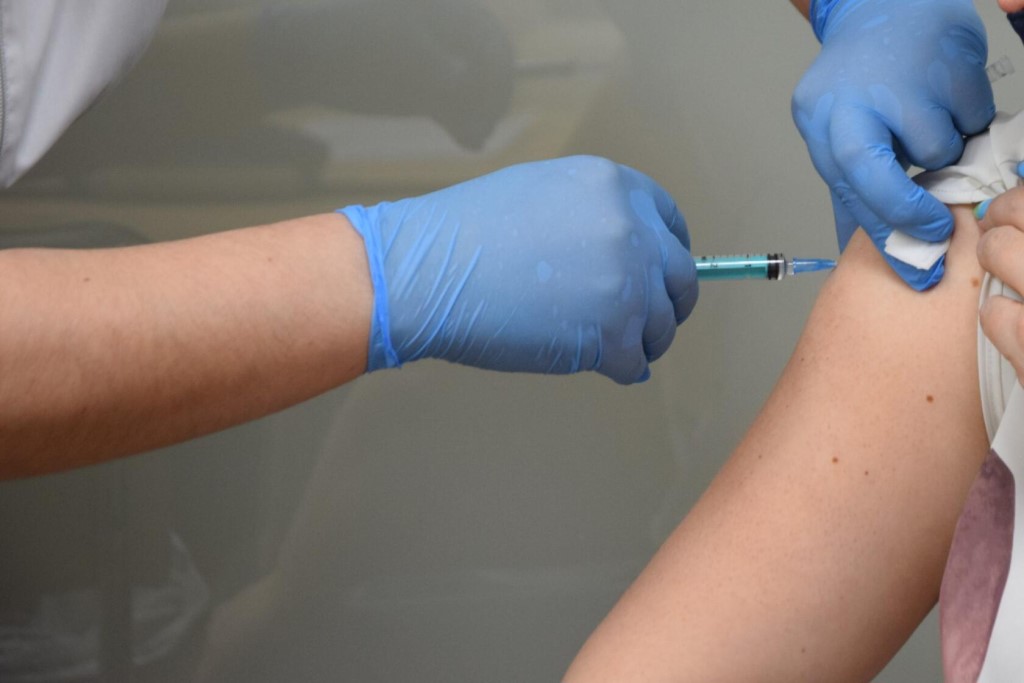
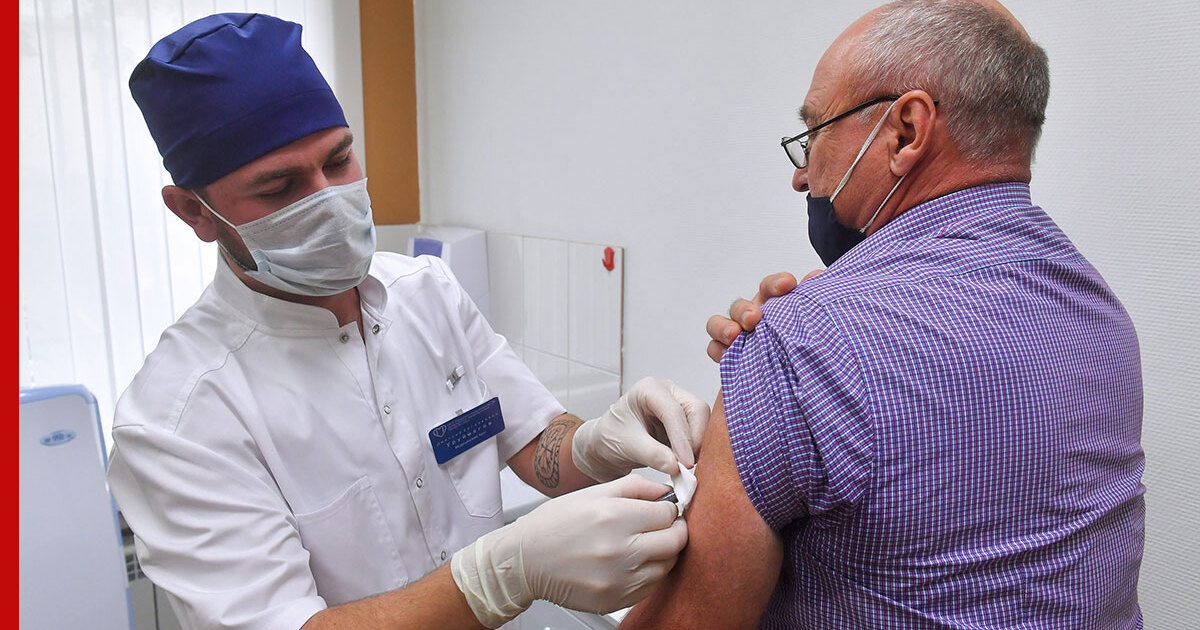
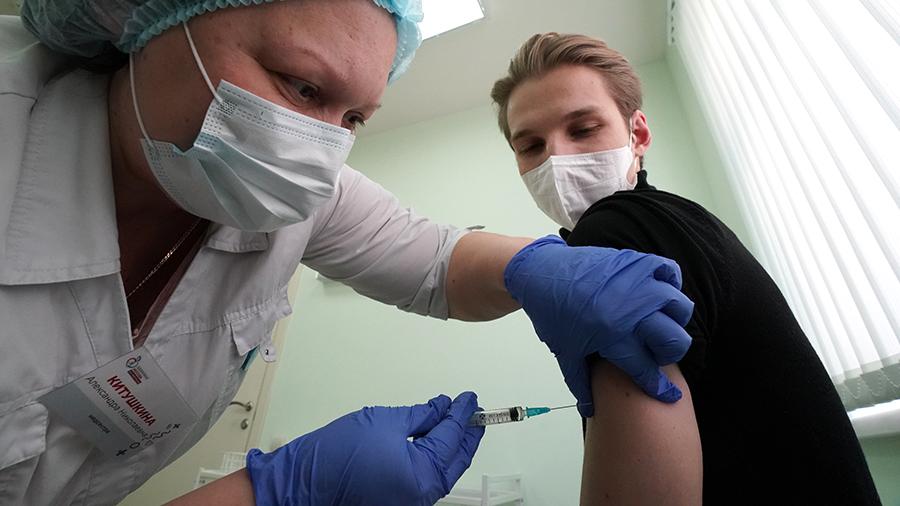
Какая доза вакцины переносится тяжелее
«Спутник» — двухэтапная вакцина. Первое введение вакцины вызывает нестойкую иммунную реакцию, а вторая доза закрепляет результат. Такой способ введения увеличивает эффективность вакцины и продолжительность защиты организма. Интервал между вакцинами должен быть от 21 дня или немного больше. Отклонение в несколько дней (в ту или иную сторону) опасности не представляет.
Считается, что на введение вакцины сильнее реагируют молодые и здоровые пациенты, но официальных данных нет. Нежелательные явления во второй раз могут быть сильнее, чем после первой дозы, а могут быть и слабее. Это нормальная реакция, которая может быть связана с другим типом аденовируса.
Обычно пожилые люди переносят вакцинацию лучше, чем молодые. Риск появления такого нежелательного явления, как повышенная температура тела, значительно уменьшается с возрастом.
С 1 сентября в Москве стартует масштабная сезонная вакцинация
фото: АГН Москва
В столице начинают работу 450 пунктов вакцинации от сезонного гриппа. Эксперты рассказали «Парламентской газете», что привиться от вируса гриппа особенно важно сейчас, в период пандемии COVID-19, так как не исключён риск подхватить обе инфекции одновременно
Где будет проходить вакцинация
Для вакцинации понадобится только паспорт и письменное согласие, которое оформляется на месте. Перед прививкой врач проведёт медицинский осмотр, определит возможные противопоказания, а после прививки выдаст сертификат и устные рекомендации. Вся процедура занимает 10-15 минут.
Прививку в мобильных пунктах может сделать любой человек старше 18 лет вне зависимости от места регистрации. Беременные могут сделать прививку только в поликлиниках. А граждане до 18 лет — в поликлиниках, детских садах, школах и колледжах.
Почему важно сделать прививку
Грипп — это острое заболевание, вызываемое вирусами гриппа A, B и С. Как правило, болезнь сопровождается высокой температурой, головной болью, ломотой, кашлем, насморком, болью в горле. При тяжёлом течении болезни вирус может привести к таким серьёзным осложнениям, как бронхит, пневмония, миокардит, менингит, энцефалит и другим. Ежегодно, по разным данным, в мире от гриппа умирают от 300 до 650 тысяч человек.
Однако за последние 10 лет, по словам члена Комитета Совета Федерации по социальной политике, заслуженного врача России Владимира Круглого, смертность от гриппа существенно снизилась. И связано это с тем, что количество вакцинированных людей с каждым годом увеличивается.
«Каждый должен понимать, что, делая прививку, он защищает себя, свою семью и вообще всё общество, потому что благодаря массовой вакцинации вырабатывается популяционный иммунитет, способный прерывать эпидемиологические цепочки распространения инфекции», — рассказал сенатор.
К тому же, отметил Круглый, есть сведения, что если человек имеет иммунитет против гриппа, то у него меньше шансов заразиться коронавирусом или заболевание будет протекать в более лёгкой форме.
«Вакцина от гриппа не только вырабатывает антитела, но и T-клеточный иммунитет, который защищает от инфекций как таковых, — подтвердил «Парламентской газете» академик РАН, заслуженный деятель наук России Сергей Колесников. — Поэтому надо прививаться, если не хотим заболеть гриппом, и чтобы хоть отчасти защититься от ковида».
Учёный также уверен, что нельзя исключать одновременного заболевания гриппом и COVID-19. В этом случае, по его мнению, избежать серьёзных осложнений тоже поможет вакцинация.
«Если, не дай бог, произойдёт заражение коронавирусом и гриппом, что в общем-то исключить нельзя, это будет дополнительный риск для пациента», — подчеркнул Колесников.
Мэр Москвы Сергей Собянин в интервью телеканалу «Россия-1» сообщил, что в прошлом году прививку от гриппа сделали около семи миллионов москвичей. Он отметил, что именно это, возможно, спасло от «ещё больших пиков заболеваемости весной, когда пришёл коронавирус».
В России ряд вузов начнет учебный год в октябре-ноябре
27.08.2020
В Минздраве прокомментировали сообщение о повторном заражении COVID-19 главы Тувы
25.08.2020
Белгородский губернатор сообщил о пострадавших при обстреле Журавлевки
25.04.2022
На соцразвитие регионов Дальнего Востока направят еще более 1,7 млрд рублей
30.04.2022
Безопасны ли вакцины против COVID-19 для женщин в период беременности и грудного вскармливания?
Да, вакцины безопасны и рекомендованы для планирующих беременность, беременных или кормящих грудью женщин. В конце сентября 2021 г. специалисты CDC выпустили настоятельные рекомендации с призывом к беременным и планирующим беременность женщинам вакцинироваться. Причина этого в том, что беременные женщины подвержены повышенному риску развития тяжелой формы COVID-19 и неблагоприятных исходов беременности, включая преждевременные роды.
Доказательства того, что вакцины против COVID-19 вызывают какие-либо проблемы, связанные с беременностью, в том числе с развитием плаценты, не выявлены. По состоянию на 29 ноября 2021 г. более 177 000 женщин, зарегистрированных в CDC, указали, что были беременны на момент вакцинации. Одна такая группа находится под пристальным наблюдением, чтобы увидеть, как вакцина влияет на беременных. Никаких проблем по безопасности не возникло.
Исследования показали, что вакцинированные беременные женщины защищают не только себя, но и своих детей, передавая антитела через пуповинную кровь и грудное молоко.
В настоящее время нет доказательств того, что вакцины против COVID-19 вызывают женское или мужское бесплодие.
Заведующая отделением общей гинекологии центра MSK Дебора Голдфранк (Deborah Goldfrank) рассказывает о том, что нужно знать о безопасности и эффективности вакцин для беременных, кормящих грудью и планирующих родить детей.
Насколько эффективны вакцины против COVID-19?
Все три вакцины против COVID-19 обеспечивают надежную защиту, предотвращая тяжелое течение заболевания, риск госпитализации и смерти от коронавируса.
-
23 августа 2021 г. вакцина Pfizer-BioNTech (Comirnaty) против COVID-19 получила от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (US Food and Drug Administration (FDA)) полное разрешение на использование. Федеральное агентство приняло это решение после тщательного анализа обновленных данных клинических исследований вакцины Pfizer-BioNTech и технологических данных о вакцине, показавших 91%-ную эффективность вакцины в предотвращении развития инфекции, госпитализации и смерти от COVID-19. Ранее эту вакцину использовали в соответствии с разрешением на экстренное применение.
-
31 января 2022 г. вакцина Moderna (Spikevax) против COVID-19 получила от FDA полное разрешение на использование. Федеральное агентство приняло это решение после тщательного анализа данных клинических исследований и технологических данных, показавших 93%-ную эффективность вакцины в предотвращении COVID-19 и 98%-ную эффективность в предотвращении тяжелой формы болезни.
-
Вакцина Johnson & Johnson/Janssen (J & J) показывает 66%-ную эффективность.
Как понять, что вакцины будут эффективными для всех групп населения?
Все три фармпроизводителя провели тщательные клинические исследования с участием людей разного возраста, пола, расовой и этнической принадлежности.
В клиническом исследовании по оценке вакцины Pfizer-BioNTech 42% человек были старше 55 лет, а у 20% были другие заболевания. 17 % добровольцев составляли представители этнических меньшинств и других этнических групп.
В клиническом исследовании по оценке вакцины Moderna около 25% человек были старше 65 лет. В исследуемой группе было 63% человек европеоидной расы, 20% латиноамериканцев, 10% негроидной расы / афроамериканцев, 4% азиатов, 1% коренных американцев и менее 2% человек, представлявших другие этнические группы.
В исследовании по оценке вакцины J & J 59% участников были европеоидной расы, 45% — латиноамериканцы, 19% — представители негроидной расы/афроамериканцы, и 9% — коренные американцы. 34% всех участников были старше 60 лет.
Во всех этих группах упомянутые три вакцины продемонстрировали надежную защиту против COVID-19. Производители вакцин продолжают сбор и анализ данных для подтверждения их эффективности.
Вакцины против COVID-19 были разработаны слишком быстро. Как мне убедиться в том, что вакцины против COVID-19 безопасны?
Быстрая разработка вакцин против COVID-19 объясняется тем, что ученые имели фору. Технология их изготовления уже существовала, и ее использование для разработки вакцины против нового вируса стало первостепенной задачей для мирового сообщества, что позволило направить миллиарды долларов на обеспечение безопасности при осуществлении срочных мер по спасению жизней. Регулирующие органы упростили некоторые этапы процесса получения разрешения, при том, что вакцины по-прежнему должны были соответствовать строгим стандартам FDA в отношении безопасности и эффективности. CDC продолжает тщательно отслеживать все нежелательные реакции.
Выявлено и исследовано несколько очень редких случаев серьезных побочных эффектов, но ученые пришли к выводу, что риск развития серьезных осложнений вследствие заболевания COVID-19 намного выше, чем риск проявления этих побочных эффектов. Ниже приведены доказательства этого тщательного и постоянного изучения.
-
В середине июля 2021 года в Центре контроля и профилактики заболеваний (CDC) заявили, что примерно у 100 из 13 миллионов американцев, получивших вакцину J & J, появился синдром Гийена-Барре. Синдром Гийена-Барре — это редкое неврологическое заболевание, при котором иммунная система организма атакует нервные клетки. Более подробную информацию можно прочесть здесь »
-
В конце июня 2021 года центр CDC сообщил, что у более чем 1200 американцев наблюдалось поражение сердечной мышцы, возможно связанное с вакцинами Pfizer-BioNTech и Moderna. Проблемы с сердцем встречались очень редко — на каждый миллион введенных вторых доз вакцины приходится 12,6 случаев поражений сердечной мышцы. Более подробную информацию можно прочесть здесь »
-
Специалисты CDC и FDA заявляют, что на конец ноября 2021 г. выявлено 54 случая диагностирования нарушения свертываемости крови, называемого тромбоцитопенией, которое возникло после введения вакцины J & J (среди 16,4 миллиона доз). 16 декабря специалисты CDC порекомендовали американцам вместо вакцины J & J получать вакцину Pfizer-BioNTech или Moderna. Более подробную информацию можно прочесть здесь »
Нужно учитывать, что иРНК — это не ДНК, ее невозможно скомбинировать с ДНК, чтобы изменить ваш генетический код.
Механизм действия вакцин на основе иРНК следующий: они используют крошечный кусочек генетического кода коронавируса, чтобы научить вашу иммунную систему вырабатывать белок, который запустит иммунную реакцию в случае заражения.
Информационная РНК хрупкая, она передает инструкции вашим клеткам для выработки антител против SARS-CoV-2. иРНК не попадает в ядро клетки — ту часть, где содержится ДНК.
Вакцины не вызывают рак. Они не подвергают вас воздействию вируса, вызывающего COVID-19. Вы не можете заразиться COVID-19 или какой-либо другой инфекцией от вакцины. Более подробную информацию о принципе работы вакцин на основе иРНК можно прочесть здесь »
Каковы побочные эффекты каждой вакцины?
У всех вакцин были замечены похожие побочные эффекты, но проявляются они недолго — от одного до трех дней. Прошедшие вакцинацию люди сообщали о возникновении боли в месте инъекции, усталости, головной боли и боли в мышцах. Серьезные побочные эффекты возникают редко.
Согласно разъяснениям Американской коллегии по исследованиям аллергии, астмы и иммунологии (American College of Allergy, Asthma, and Immunology), риск возникновения аллергической реакции на вакцины на основе иРНК у людей, имеющих обычную аллергию на лекарственные препараты, продукты питания, средства для ингаляции, укусы насекомых и латекс, не выше, чем у остального населения.
Нежелательные эффекты других российских вакцин
«КовиВак»
Это инактивированная вакцина. То есть в организм доставляется убитый коронавирус. Это старая и испытанная технология, по ней сделано много вакцин от вирусных заболеваний: полиомиелита, гриппа и других. Мертвые вирусы не могут вызвать заболевание, но их попадания достаточно, чтобы организм научился их распознавать. В итоге при попадании живого вируса от зараженного человека сильный иммунный ответ формируется сразу.
Для усиления иммунного ответа в «КовиВак» добавили гидроксид алюминия. В одной дозе содержится до 0,5 мг. Эта доза намного меньше допустимой.
В инструкции к препарату сказано, что редко вакцина может вызвать головную боль и кратковременное повышение температуры. Чаще встречается боль и уплотнение в месте инъекции.
«ЭпиВакКорона»
Эта вакцина отличается от «Спутника V» и «КовиВак» тем, что при ее создании не используются вирусы. В организм вводятся не убитые или обезвреженные частицы вируса, а искусственно созданные белки. По ним иммунная система тренируется узнавать настоящие вирусы. Такой способ создания уменьшает реактогенность вакцины, поэтому она рекомендована для вакцинации пожилым или ослабленным людям.
В публикации в российском журнале «Инфекция и иммунитет» разработчики вакцины утверждают, что из нежелательных явлений отмечалась только небольшая боль в месте введения. А головной боли, мышечной слабости и других общих проявлений вакцина «КовиВак» не вызывает.
Могу ли я каким-либо образом предупредить или уменьшить побочные эффекты от вакцины?
Крайне важно, чтобы вы не принимали эти безрецептурные препараты перед вакцинацией, поскольку есть опасения, что некоторые обезболивающие лекарства могут повлиять на иммунный ответ на вакцину. Также неясно, действительно ли заблаговременный прием лекарств помогает уменьшить симптомы после вакцинации
Вам следует дождаться вакцинации, а затем наблюдать за своим самочувствием. При возникновении побочных эффектов можно принять безрецептурные препараты, например Advil или Tylenol, чтобы снизить температуру, уменьшить озноб или облегчить головную боль или ломоту в теле.
Вакцина от COVID-19: побочные эффекты, почему они возникают и как их устранить
Следует ли мне сделать тест на антитела после вакцинации против COVID-19, чтобы убедиться в том, что она работает?
В настоящее время тестирование на антитела для проверки наличия иммунитета к COVID-19 после вакцинации не рекомендуется. Тест на антитела к COVID-19, используемый в центре MSK, выявляет иммунный ответ после заражения COVID-19. Он не определяет иммунный ответ, возникающий в результате вакцинации. Вот почему оценку ответа на вакцину не следует назначать регулярно.
31 января 2022 г.
Дополнительные ресурсы
-
Информационный листок для вакцинируемых и лиц, осуществляющих уход за больными, о разрешении экстренного применения вакцин против COVID-19
-
Инструкция по применению вакцины Pfizer-BioNTech (Comirnaty)
-
Инструкция по применению вакцины Moderna (Spikevax)
-
Информационный листок о разрешении на экстренное применение вакцины Johnson & Johnson