COVID-19 и его последствия
Что будет с теми, кто переболел ковидом — выздоровел после тяжелой болезни или же перенес инфекцию легко, будут ли у них какие-либо последствия?
Ближайшие «родственники» COVID-19 — атипичная пневмония (SARS-CoV) и ближневосточный респираторный синдром (MERS), также вызываемые коронавирусами, внушали те же опасения. Эти тяжелые болезни, к счастью, не получившие широкого распространения, оставляли после себя стойкие симптомы: хроническую усталость, нарушения сна, когнитивную дисфункцию, депрессию, тревогу, дыхательные и неврологические расстройства.
Вскоре оказалось, что и от COVID-19 не приходится ждать ничего хорошего в плане «долгоиграющих» симптомов и патологических процессов. К июлю 2020 года было опубликовано несколько работ, продемонстрировавших высокую частоту различных симптомов у тех, кто вышел из острого состояния, перестал выделять генетический материал вируса и, казалось бы, должен был выздороветь и вернуться к нормальной жизни.
Многие из перенесших ковид пациентов жаловались на самые различные симптомы: те же усталость и утомляемость, головную боль, бессонницу, боли в мышцах и суставах, одышку, кашель, головокружение, диарею. Достаточно специфические и ставшие характерной меткой ковида потеря и/или извращения обоняния и вкуса также у многих сохранялись достаточно долго или не проходили совсем. Большинство симптомов напоминали те, что были у пациентов в острой фазе болезни и как бы задержались с исчезновением.
Но вскоре стало понятно, что это не просто остаточные явления.
Самые опасные последствия коронавируса
22 апреля ведущий мировой научный журнал Nature опубликовал результаты глобального исследование частоты последствий COVID-19 среди пациентов медицинской системы Министерства по делам ветеранов США на протяжении полугода после окончания острой фазы.
Исследование было контролируемым: контролем стали те, кто наблюдается в этой медицинской системе и не заболел ковидом. 73,5 тысячи переболевших в легкой форме, не потребовавшей госпитализации, и почти 5 миллионов не болевших
Важно, что обе сравниваемые когорты пациентов исходно существенно не различались по возрасту и состоянию здоровья.
Увеличение смертности среди перенесших ковид в 1,6 раза — это, наверное, самый драматичный результат исследования. Подчеркиваю — перенесших его легко.
Увеличилась частота 379 различных патологических состояний и симптомов, частота употребления различных лекарств и отклонений в лабораторных показателях, в наибольшей степени — легочной тромбоэмболии (в 3 раза), других тромбоэмболий, тромбофлебитов, поражения нижних дыхательных путей, дыхательной недостаточности, сердечных аритмий, усталости и утомляемости.
Частота бессонницы увеличилась в 1,3 раза, нейрокогнитивных нарушений — в полтора, примерно настолько же возросла частота сахарного диабета, сердечной недостаточности, анемий, бактериальных инфекций и так далее.
Среди тех, кто был госпитализирован (около 10 тысяч человек), и особенно среди попавших в реанимацию (3,5 тысячи), количество неблагоприятных симптомов и состояний было намного выше. Но и легкий ковид вполне неблагоприятно сказался на здоровье и общем уровне жизни.
В другой ветви исследования сравнивались последствия для здоровья госпитализированных по поводу COVID-19 и аналогичной по тяжести группы госпитализированных по поводу сезонного гриппа. И здесь разница разительная: после ковида в пять раз выше частота миопатий, в три раза — легочной тромбоэмболии, в два раза — дыхательной недостаточности.
Смертность в течение полугода среди выживших при COVID-19 была в полтора раза выше, чем после гриппа.
Эти результаты — еще один гвоздь в крышку гроба представлений о том, что ковид «не тяжелее сезонного гриппа». Намного тяжелее, и не только по острым проявлениям, но и по отдаленным последствиям.
Болеют ли дети коронавирусом
Да, у ребенка есть такие же шансы подцепить новый респираторный вирус, как и у взрослого. Как показывает анализ статистических данных, число подтвержденных случаев инфицирования коронавирусом выросла за последние месяцы. Если весной 2020 года страны сообщали о 0,8-2% детей из всей структуры заболевших, то сейчас на сайте Американской академии педиатрии приведены данные об 11-14% пациентов детского возраста.
О повышении числа зараженных детей и их роли в распространении инфекции говорят эксперты ВОЗ. Согласно обновленным рекомендациям, все подростки от 12 лет должны носить маску с теми же требованиями, что и взрослые. Для деток 6-11 лет также рекомендовано ношение маски, если родители (учителя, воспитатели) могут проконтролировать правильность ее использования и своевременность замены. Эти данные подчеркивают, что ребенок также может заболеть или быть источником инфекции для окружающих.
Однако детский врач из Дюссельдорфа Херман Йозеф Каль рекомендует не поддаваться панике и рассказывает: «По нашим наблюдениям, дети до 12 лет болеют реже, чем подростки и взрослые. Наверняка, бывают вспышки, но в целом среди детей уровень распространения инфекции относительно низкий”.
Летальные случаи среди детей — большая редкость. В России зафиксировано 2 смерти, но у этих пациентов был тяжелый синдром Кавасаки (системное воспаление сосудов).
Почему дети не болеют коронавирусом
Врачи выделяют несколько гипотез, почему у малышей намного реже развивается КОВИД-19:
- в дыхательных путях меньше специфических рецепторов АСЕ2, с помощью которых вирус попадает в клетки и вызывает цитопатические эффекты;
- наличие врожденного неспецифического иммунного ответа, который противодействует всем типам вируса, в том числе и SARS-CoV-2;
- большая частота прививок в раннем возрасте, из-за чего возможно формирование перекрестного иммунитета к коронавирусным возбудителям.
От родителей часто поступает вопрос, болеют ли дети до 1 года коронавирусом. Такой вариант возможен, но встречается крайне редко. Вместе с этим грудничков вносят в группу риска, поскольку у них иммунные механизмы еще не сформированы, в отличие от старших деток.
Симптомы коронавируса у детей 2 года
Обычно детям младшего возраста, родители которых оказались инфицированными, врачи ставят диагноз «бессимптомное течение коронавирусной инфекции» на основании того, что малыши входят в группу постоянного общения с инфицированными людьми. Основным симптомом коронавируса у детей до года является температура субфебрильного типа. Может быть кашель и заложенность носа. В большинстве случаев дети в возрасте от года до 4 лет переносят заболевание бессимптомно, но могут возникать нетипичные проявления:
- расстройство желудка и диарея;
- тошнота и рвота;
- красные высыпания на коже, в том числе и на ладонях.
Тяжелые формы инфекции дыхательных путей у детей в возрасте от одного до шести лет встречаются очень редко. Острая дыхательная недостаточность при COVID-19 чаще встречается у пациентов подросткового возраста. Осложнения и вторичная бактериальная пневмония развиваются у детей младшего возраста только при наличии у них тяжелых форм врожденных или приобретенных патологий. Симптомы коронавируса у детей 3 лет, могут выражаться в снижении активности.
Если такое поведение сопровождается затрудненным дыханием, заложенностью носа и небольшой температурой, малыша нужно срочно отправить на карантин, лишив его возможности общаться со сверстниками в детском саду. При развитии тяжелых форм коронавирусной инфекции у детей младшего возраста возможно развитие отита, сопровождающееся сильными болевыми ощущениями и частичной потерей слуха. Зная, симптомы коронавируса у детей 4-5 лет, родители смогут своевременно организовать карантин для малыша и получить от доктора важные предписания по уходу за таким ребенком.
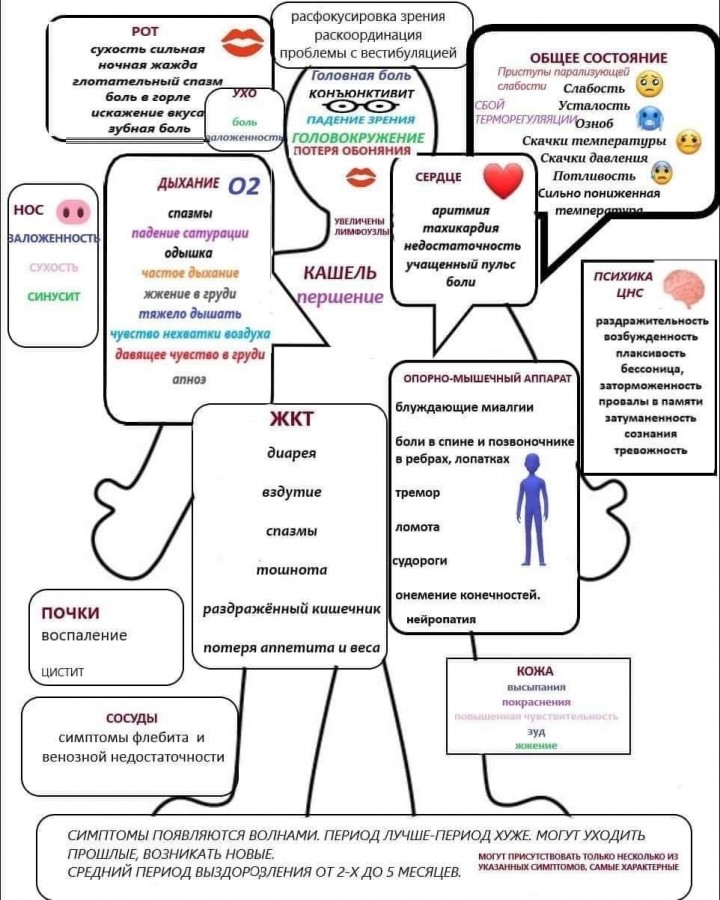
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
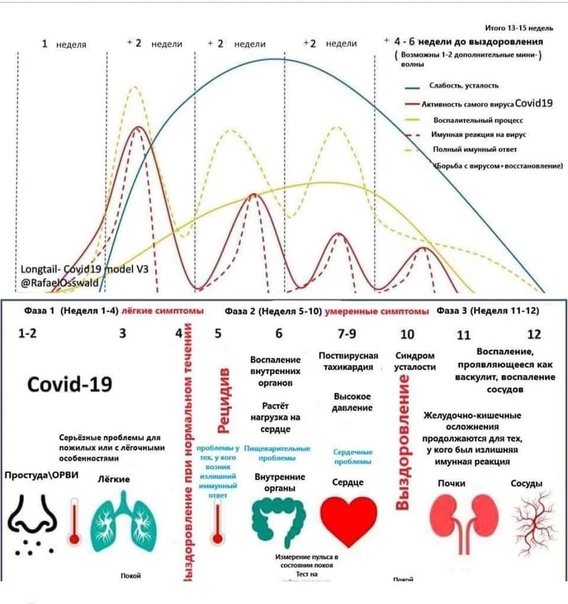
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.
У кого возникает постковидный синдром
Синдром получил название «постковидный», или просто «постковид». Другое его обозначение — «лонг-ковид». Оно указывает, что болезнь продолжается и после окончания острой фазы.
Первое — патологическая симптоматика сохраняется далеко не у всех, кто перенес COVID-19. Выздороветь без последствий — вполне реальная перспектива. То есть постковид не является фатальным и все-таки отмечается у меньшинства, если рассматривать всех переболевших (большинство из них, более 80%, болело не тяжело).
Второе — выраженность и частота постковидных симптомов напрямую зависит от тяжести перенесенной болезни.
Тем, кто длительное время находился в реанимации, выжил после ИВЛ (механической вентиляции) или ЭКМО (экстракорпоральной мембранной оксигенации), различные проблемы со здоровьем почти гарантированы. Это связано с тем, что в крайне тяжелых, критических случаях патологические процессы охватывают различные органы и системы, нередки септические процессы, почечная недостаточность, другие опасные для жизни ситуации — понятно, что организм выходит из этого с большим трудом и постепенно. Развивается так называемый постреанимационный синдром.
Во многих пораженных при тяжелом ковиде органах — прежде всего в легких, но не только — формируются фиброзные, соединительнотканные структурные изменения, приводящие к нарушению их функции. Истощенный тяжелой болезнью и столь же тяжелым лечением организм требует длительного восстановления.
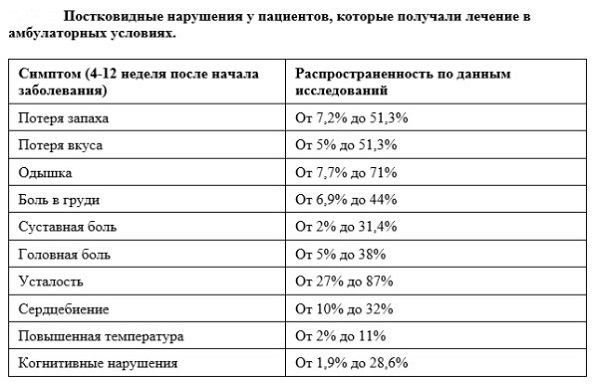
У тех, кто болел чуть менее тяжело, но также с выраженной симптоматикой, дыхательной недостаточностью и был госпитализирован, последствия ковида дают знать о себе тоже достаточно часто. Через пять месяцев после выписки из стационара более чем у 70% пациентов (только 27% из них были на механической вентиляции) отмечаются нарушения физического и/или психического здоровья, многие стали нетрудоспособными или потеряли работу, по данным исследования британского фонда исследования постковида PHOSP-COVID.
Фото: gettyimages
Среди перенесших ковид легко, кому госпитализация не потребовалась, все тоже не очень благополучно. И это — один из ключевых вопросов, связанных с постковидом.
Казалось бы — серьезных поражений органов не было, цитокиновый шторм не развился, температура нормализовалась, ПЦР-тест стойко отрицательный. Но через три и более недель после клинического выздоровления около 35% пациентов не восстановили свое обычное состояние здоровья, по данным проведенного в США опроса.
В то же время вопрос о том, может ли нетяжелый ковид серьезно ухудшить здоровье, долго оставался открытым.
Причина осложнений после коронавирусной инфекции
Коронавирус SARS-CoV-2, ставший причиной пандемии, попал под пристальное внимание ученых. Его исследуют в лабораториях всего мира, и на сегодняшний день известно строение вируса, пути его распространения и проникновения в клетки человеческого организма
Выяснилось, что основу вируса составляет связанная с нуклеопротеином одноцепочечная РНК, которая окружена белковой оболочкой. Ранее считалось, что данный коронавирус достаточно стабилен и не способен к мутациям. Однако позднее возбудитель COVID-19 все же мутировал, что привело к некоторым изменениям в клинической картине.
Ученые обнаружили, что вирусная частица проникает в клетку с помощью S-белка. Он имеет сродство к специфическим рецепторам мембран, которые есть практически во всех тканях. Этим и объясняется разнообразие клинической симптоматики как в течении болезни, так и в период постковидного синдрома.
Коронавирус поражает мозг и нервную систему?
Другой возможный механизм длительного подострого течения ковида — продолжение воспалительной реакции (на что может указывать длительное повышение лабораторных показателей воспаления), в том числе как проявление гипериммунной реакции. Уровень активации иммунитета не достигает критических величин цитокинового шторма, несущего угрозу жизни человека, но также несет в себе разрушительный потенциал.
Близко к этому представление о развитии при постковиде аутоиммунных процессов в организме — таких, как синдром Гийена-Барре (аутоиммунная периферическая нейропатия). Другой аутоиммунный процесс, встречающийся после ковида — мультисистемный воспалительный синдром, первоначально описанный у детей, но иногда поражающий и взрослых.
Центральная нервная система, которая обычно хорошо защищена от проникновения вредоносных факторов, может оказаться уязвимой, и если вирус попадает в нее, то покидает с трудом. Есть много данных о том, что SARS-CoV-2 является нейротропным вирусом, а его «входными воротами» в головной мозг могут быть как раз обонятельные нервы и обонятельные луковицы.
Поражением головного мозга могут быть обусловлены часто наблюдаемые при постковиде хроническая усталость, снижение когнитивных функций и «туман в голове» (brain fog), депрессия, тревога, бессонница.
Да, нарушение психических функций может быть связано и с переживаниями пациентов, последствиями тяжелых состояний и психических травм — нередко отмечается и посттравматическое психическое расстройство.
Свой негативный вклад вносят социальные и финансовые факторы: длительная нетрудоспособность, потеря работы, снижение доходов.
Психосоматические расстройства, которые в целом очень распространены, вполне могут развиваться и у людей, перенесших COVID-19 и связанный с ним стресс.
И здесь лечащий врач оказывается перед непростой дилеммой. Утомляемость, непереносимость физических и психических нагрузок, «туман в голове» — все это не имеет никакого объективного подтверждения, основывается на ощущениях пациента и не верифицируется. Обследование в таких случаях может не выявить никакой патологии, а пациент не способен работать и начисто выбит из нормального образа жизни.
Результатом может стать конфликтная ситуация между врачом и пациентом, и мы нередко видим негативные отзывы страдающих от постковида в адрес медицинских структур и врачей на постковидных форумах. Мне кажется, в нынешнее время следует использовать своеобразную «презумпцию болезни» и не пытаться убедить больного человека в том, что он на самом деле здоров и все это ему только кажется. Вреда от признания серьезно больного человека здоровым и трудоспособным будет на порядок больше, чем от ошибки противоположного свойства.
Заразны ли дети?
Международные данные показывают, что дети не являются основным источником распространения COVID-19. При этом, если говорить о малышах, то как раз они сами чаще заражаются от родителей. А в коллективах — детских садах, школах — дети младшего возраста, как правило, не распространяют инфекцию, даже если возникают очаги заражения. Являются ли дети переносчиками коронавируса? Да, если речь идет о замкнутом пространстве и длительном контакте. Это условия, которые обеспечивают легкий перенос инфекции.
Но всё-таки в большей степени распространителями COVID-19 становятся дети подросткового и старшего возраста. В этом плане их роль в эпидемиологическом процессе ближе к роли молодых людей, которые также болеют часто бессимптомно, но выделяют вирус в количестве, достаточном для заражения окружающих. Очная учеба для младших школьников и дистанционное обучение для школьников старших классов с эпидемиологической точки зрения вполне оправдано.
Аналогичная статистика есть и по другим странам, где эпидемией удалось довольно эффективно управлять — в Южной Корее, Японии. Там не вводились и не вводятся до сих пор ограничения на посещения учебных заведений для школьников младшего возраста. Появление очагов инфекции в школах, детских садах не обязывают полностью прерывать общение детей младшего возраста вне этих очагов.
А вот с подростками и студентами ситуация другая. Они ведут гораздо более активный образ жизни, собираются в компании, гуляют и ездят по разным местам. И тем самым создают отличные условия для распространения и заражения коронавирусной инфекцией большого количества людей.
Группы риска среди перенесших ковид
Прежде чем говорить о том, какие последствия после коронавируса встречаются, рассмотрим группы риска, то есть категории пациентов с высокой вероятностью сохранения ряда клинических симптомов. К ним относятся:
- люди старше 60-ти лет;
- лица с заболеваниями сердечно-сосудистой системы;
- люди, страдающие сахарным диабетом;
- лица с ожирением и другими метаболическими расстройствами;
- пациенты с хроническими заболеваниями бронхолегочного тракта;
- курильщики, нарко-и алкозависимые;
- лица с аутоиммунными болезнями;
- хронической патологией печени и почек;
- онкобольные;
- пациенты с сопутствующей бактериальной или вирусной инфекцией и т.д.
Симптомы короны у детей – как влияет болезнь?
Почему Covid-19 проходит гораздо мягче у детей, чем у взрослых, еще не известно. И это не единственная загадка, которую предстоит разгадать. Другие вирусные инфекции, например, ВИЧ, гепатит или инфекция, вызванная вирусом Эпштейна-Барра, также показывают, что дети имеют высокие концентрации вируса, но не заболевают.
Ученые подозревают, что иммунная система маленьких детей может быстрее реагировать на чужеродные патогены, потому что она еще не так специализирована, как у взрослых или детей старшего возраста. Детская иммунная система за короткое время вырабатывает множество неспецифических антител, которые организм может использовать в качестве универсального оружия против всех видов вирусов или бактерий, скорее всего они также атакуют коронавирус и тем самым защищают детей от тяжелого течения.
С возрастом организм вырабатывает все более и более специфические антитела против известных патогенов. Естественно, что для каждого нового вируса требуется своя защита, и для ее организации требуется время.
Другая гипотеза состоит в том, что у детей в эпителиальной ткани легких и горла может быть меньше рецепторов ACE2, служащих точкой стыковки коронавируса. Но доказательства этой теории также неубедительны.
Лечение коронавируса у детей
Для лечения коронавируса у детей специальных лекарств не назначают – их попросту нет. Лечение симптоматическое и в целом не отличается от лечения других ОРВИ. Сидите дома, проветривайте квартиру, соблюдайте режим прохладного влажного воздуха. Давайте ребенку много воды, не заставляйте есть. Промывайте нос солевым раствором, полощите горло. При высокой температуре (выше 38,5 градусов) дайте жаропонижающее. Если же появляются опасные симптомы – одышка, мучительный сухой кашель, затрудненное дыхание, тогда требуется интенсивная медицинская помощь и наблюдение в стационаре. Это не обязательно коронавирус – может быть любая вирусная инфекция: грипп, пневмококковая и другие.
Что касается осложнений, то при коронавирусе у детей они такие же, как и при ОРВИ: пневмония, бронхит, синусит, острая дыхательная недостаточность, отек легких, сепсис, инфекционно-токсический шок, проблемы с желудочно-кишечным трактом. Осложнения бывают, как правило, у детей, имеющих другие заболевания. К примеру, астму, хронический бронхит .
Нужен ли тест на коронавирус детям?
Согласно методическим рекомендациям, тест проводят при подозрении на новую коронавирусную инфекцию при наличии симптомов или при контакте в больными. Биологические образцы заболевших детей (назофарингеальные смывы, мокрота, бронхо-альвеолярный лаваж, образцы крови и кала) содержат РНК вируса. Для подтверждения инфекции COVID-19 применяется метод ПЦР, который позволяет выявить РНК SARS-CoV-2. Образцы должны быть собраны как можно скорее после выявления ребенка, подлежащего диагностике.
Для первичной диагностики выполняются назофарингеальный мазок и орофарингеальный мазок.
Можно ли делать прививку против коронавирусной инфекции детям?
Всемирная организации здравоохранения (ВОЗ) признала, что детей можно вакцинировать против коронавирусной инфекции. В настоящее время в мире начаты испытания детских вакцин против COVID-19 и, по мере поступления результатов, ВОЗ выпустит обновленные рекомендации по вакцинации детей.
Переболел легко, а спустя месяцы начался постковид
Почему же нетяжелый ковид, не вызывающий в острой фазе серьезного поражения органов, не исчезает бесследно или с минимальными остаточными явлениями, как тот же грипп или большинство других респираторных инфекций? К пониманию этого факта можно прийти, если учитывать, что SARS-CoV-2 в большей степени поражает центральную нервную систему и систему иммунитета, чем другие респираторные вирусы.
«Британский штамм» коронавируса выявили в России. Чем он опасен?
Выше мы говорили о SARS и MERS — эти инфекции также связаны с таким поражением и с тяжелыми последствиями. Многие другие вирусы — можно вспомнить вирус Эпштейна-Барра — могут поражать иммунную систему и длительно сохраняться в организме.
Неудивительно, что и для новой коронавирусной инфекции гипотеза длительного инфекционного процесса и сохранения вируса в активном состоянии в каких-то резервуарах в организме стала актуальной.
В каких — неизвестно, да и сама теория персистенции (длительного сохранения) коронавируса в организме пока не доказана.
Как помочь пациентам с постковидным синдромом
Вообще постковид — далеко не единое состояние, и в нем перемешаны различные патологии, различающиеся как по клиническим проявлениям, так и по причинам и механизму развития. Возможно обострение хронических или скрытых до ковида заболеваний различных органов и систем.
Не следует забывать и про ятрогенные (связанные с медицинской деятельностью) воздействия — побочные эффекты различных лекарств, применявшихся как обоснованно, для спасения жизни и здоровья, так и без всякого смысла — например, антибиотиков при отсутствии подтвержденной бактериальной инфекции. Патология кишечной микробиоты и выраженная иммуносупрессия — пожалуй, основные последствия фармакотерапии ковида.
Фото: shutterstock
Поскольку постковидный синдром — не однородное состояние, его лечение также включает в себя множество различных аспектов. Многие из них находятся в стадии изучения, и каких-либо высокоэффективных методов, применимых в большинстве случаев, просто нет
Важно признавать право пациентов, перенесших ковид, на различные болезненные состояния и обеспечивать их всеми доступными методами медицинской помощи. В том числе психологической поддержкой.
С постковидными больными должны работать мультидисциплинарные команды специалистов, включающих врачей различного профиля и психологов. Осталось только создать такие команды и сделать их помощь доступной всем, кто в этом нуждается.
Можно надеяться на то, что более глубокое и точное понимание механизмов патологии при постковиде позволит в обозримом будущем применить эффективные методы лечения, влияющие на эти механизмы и способные восстановить здоровье огромного количества людей.
Я переболел коронавирусом — как восстанавливаться?