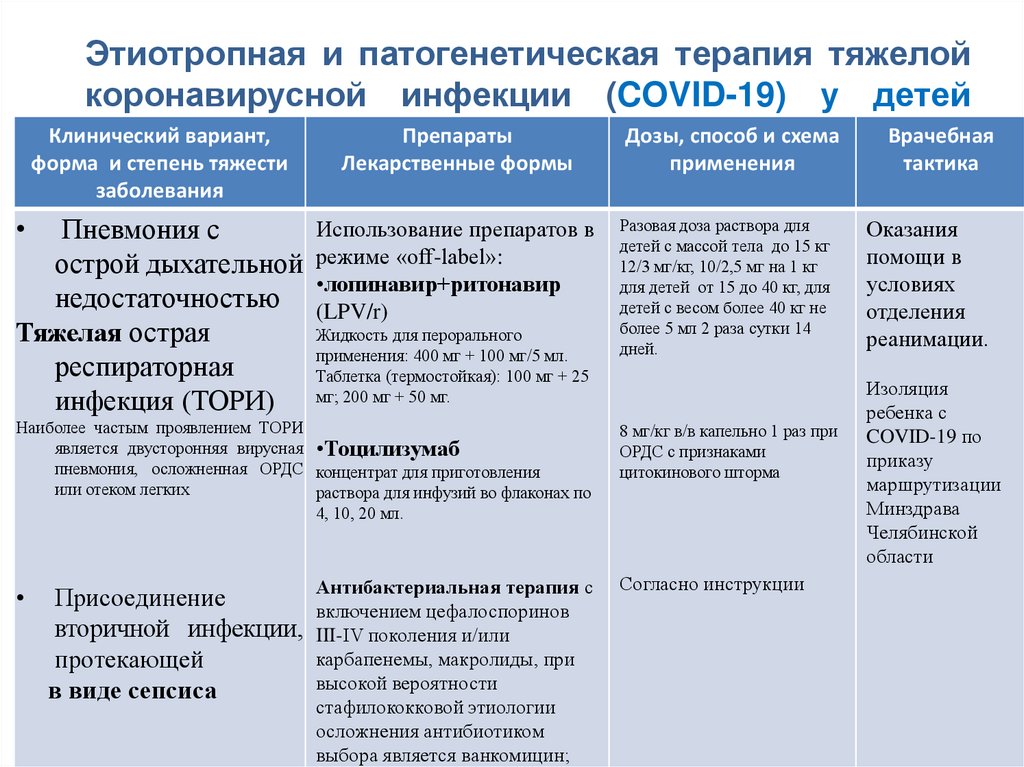
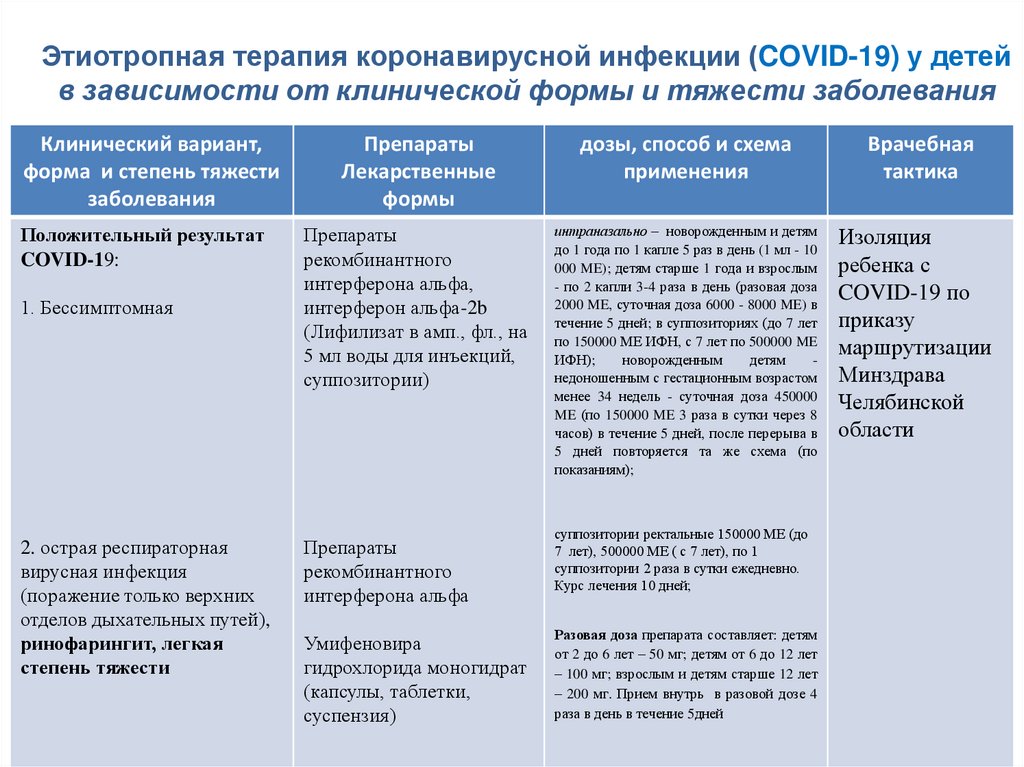
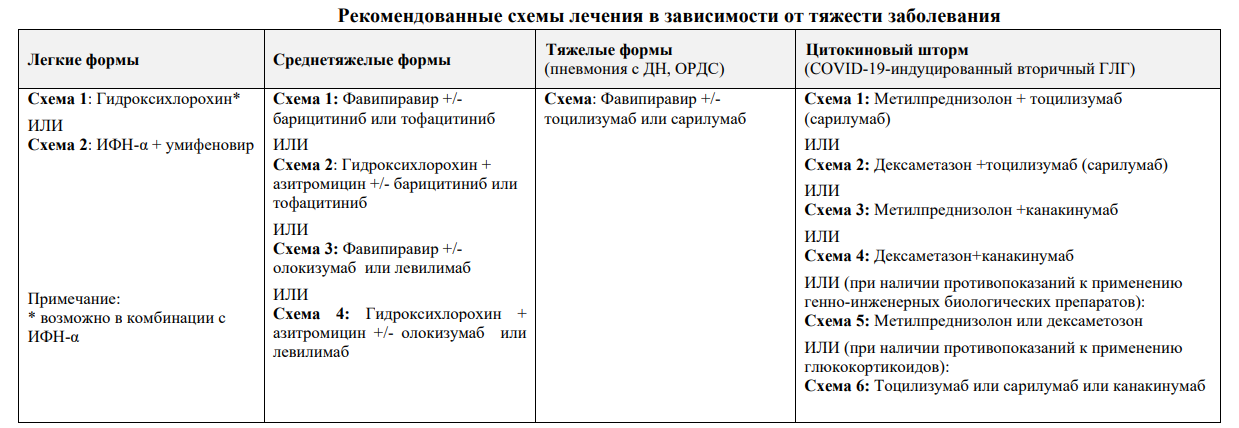
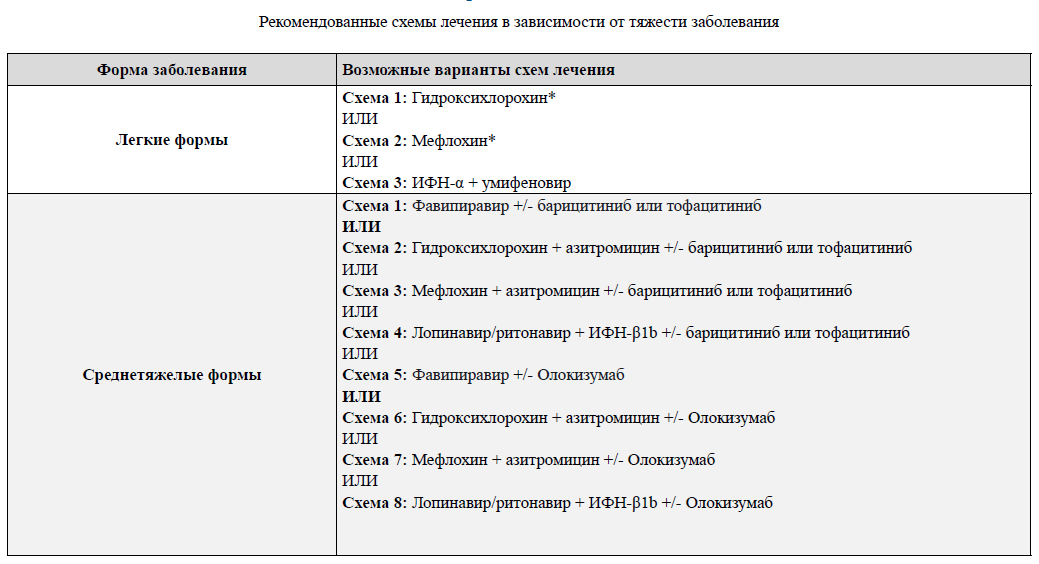
Введение
Дексаметазон (код АТХ: H02AB02) — синтетический гормон коры надпочечников, глюкокортикостероид (ГКС), метилированное производное фторпреднизолона. Оказывает противовоспалительное, противоаллергическое, десенсибилизирующее, противошоковое, антитоксическое и иммунодепрессивное действие. Взаимодействует со специфическими цитоплазматическими рецепторами ГКС с образованием комплекса, проникающего в ядро клетки и стимулирующего синтез матричной рибонуклеиновой кислоты, последняя индуцирует образование белков, в том числе липокортина, опосредующих клеточные эффекты. Липокортин угнетает фосфолипазу А2, подавляет высвобождение арахидоновой кислоты и подавляет синтез эндоперекисей, простагландинов, лейкотриенов, способствующих процессам воспаления, аллергии и др. . ГКС блокируют синтез широкого спектра «провоспалительных» медиаторов, увеличение концентрации которых в рамках «цитокинового шторма» ассоциируется с неблагоприятным прогнозом при COVID-19 и риском развития острого респираторного дистресс-синдрома и сепсиса .
В ряде исследований было показано негативное влияние ГКС на течение инфекций, вызванных схожими по структуре коронавирусами (SARS-CoV, MERS-CoV), при которых, однако, не наблюдается гипервоспалительного ответа, часто наблюдаемого при тяжёлом течении COVID-19. Систематический обзор обсервационных исследований кортикостероидов, назначаемых пациентам с SARS, показал отсутствие влияния на выживание пациентов и повышение риска возможного вреда (развитие аваскулярных некрозов, психозов, сахарного диабета и замедления вирусного клиренса) . Применение кортикостероидов у пациентов с MERS также не влияло на летальность, но приводило к замедлению вирусного клиренса MERS-CoV .
Согласно предварительному отчёту крупного рандомизированного открытого исследования (RECOVERY), проведённого в Великобритании, пероральное или внутривенное применение дексаметазона (6 мг ежедневно в течение 10 дней) снизило 28-дневную смертность среди госпитализированных пациентов, которым требовалась вентиляционная поддержка (ОР=0,65; 95 % ДИ 0,48—0,88) или оксигенация (ОР=0,80; 95 % ДИ 0,67—0,96) по сравнению с обычным лечением. Польза не была замечена среди пациентов, которые не нуждались в респираторной поддержке (ОР=1,22; 95 % ДИ 0,86—1,75) . Отчёт с предварительными результатами впервые был опубликован 16.06.2020 г. на сайте исследования . Следует отметить более высокий базовый уровень смертности в данном исследовании по сравнению с другими завершёнными исследованиями, что снижает обобщаемость полученных результатов. Тем не менее, в ряд национальных клинических руководств и руководств экспертных сообществ по лечению COVID-19 включена возможность применения дексаметазона при тяжёлых формах течения COVID-19, требующих кислородотерапии . Снижение смертности у пациентов c COVID-19 при применении ГКС было продемонстрировано и в ряде ретроспективных когортных исследований .
Временные методические рекомендации
ОГЛАВЛЕНИЕ
| Введение | ||
| 1. | Этиология и патогенез | 2 |
| 2. | Эпидемиологическая характеристика | 4 |
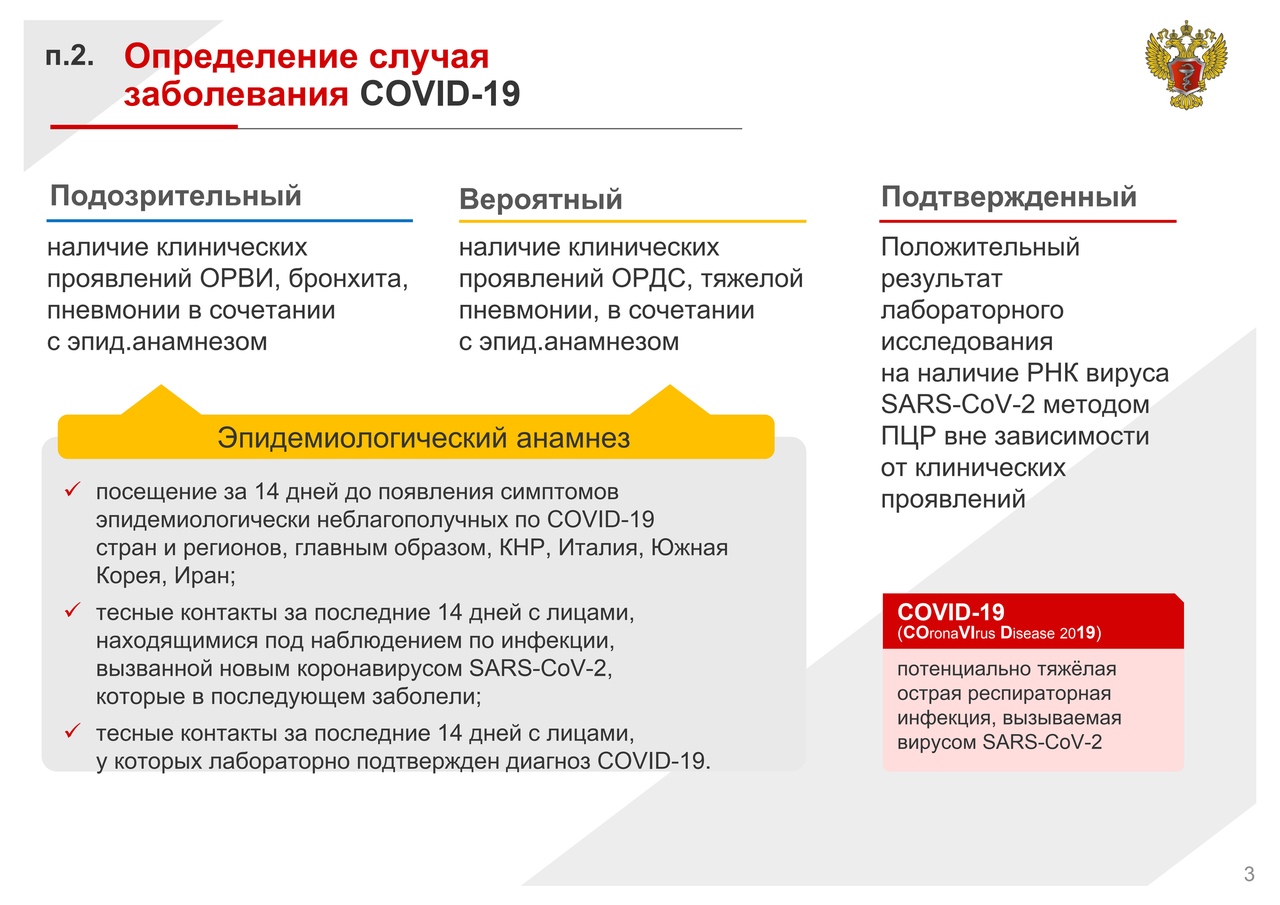
| 3. | Диагностика коронавирусной инфекции | 5 |
| 3.1. | Алгоритм обследования пациента с подозрением на COVID-19 | 5 |
| 3.2. | Клинические особенности коронавирусной инфекции | 8 |
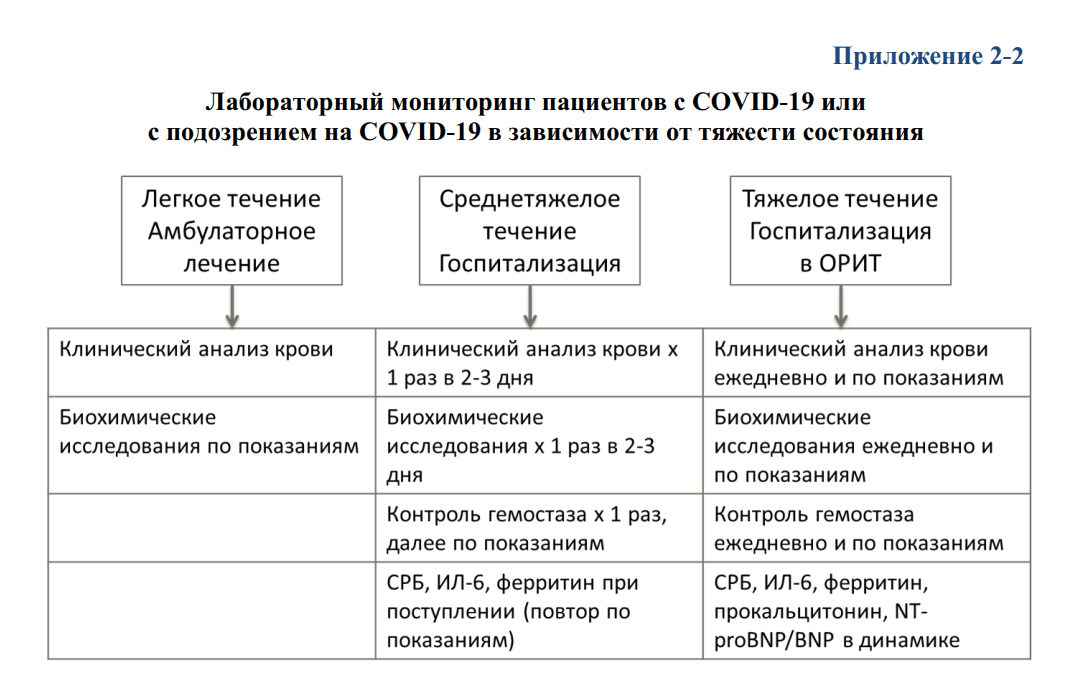
| 3.3. | Лабораторная диагностика коронавирусной инфекции | 12 |
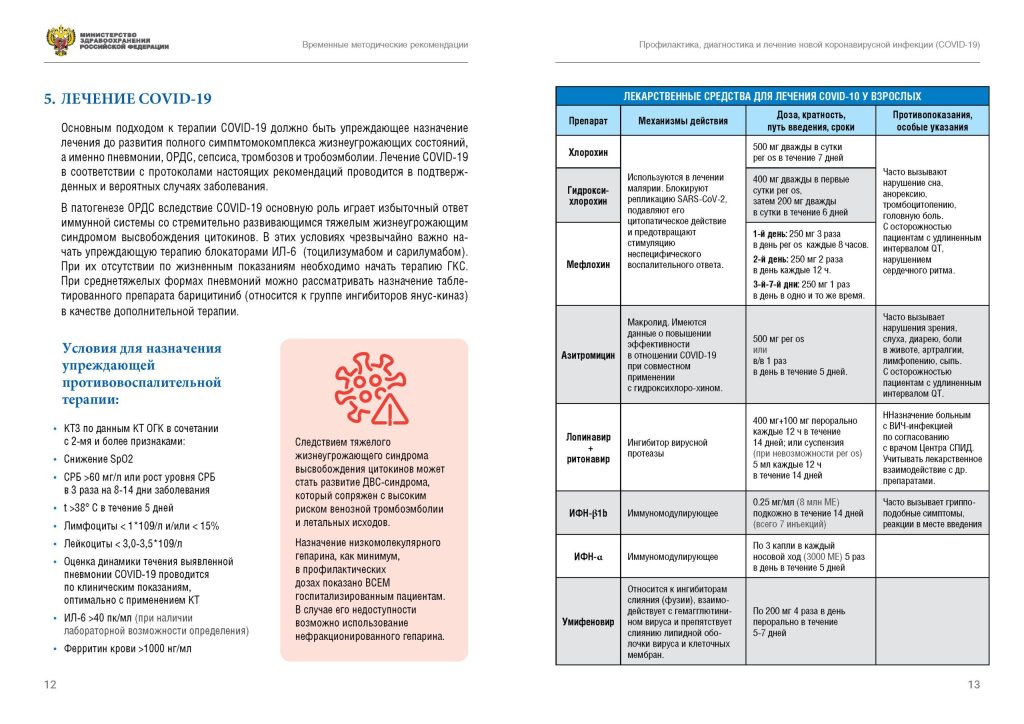
| 4. | Лечение коронавирусной инфекции | 14 |
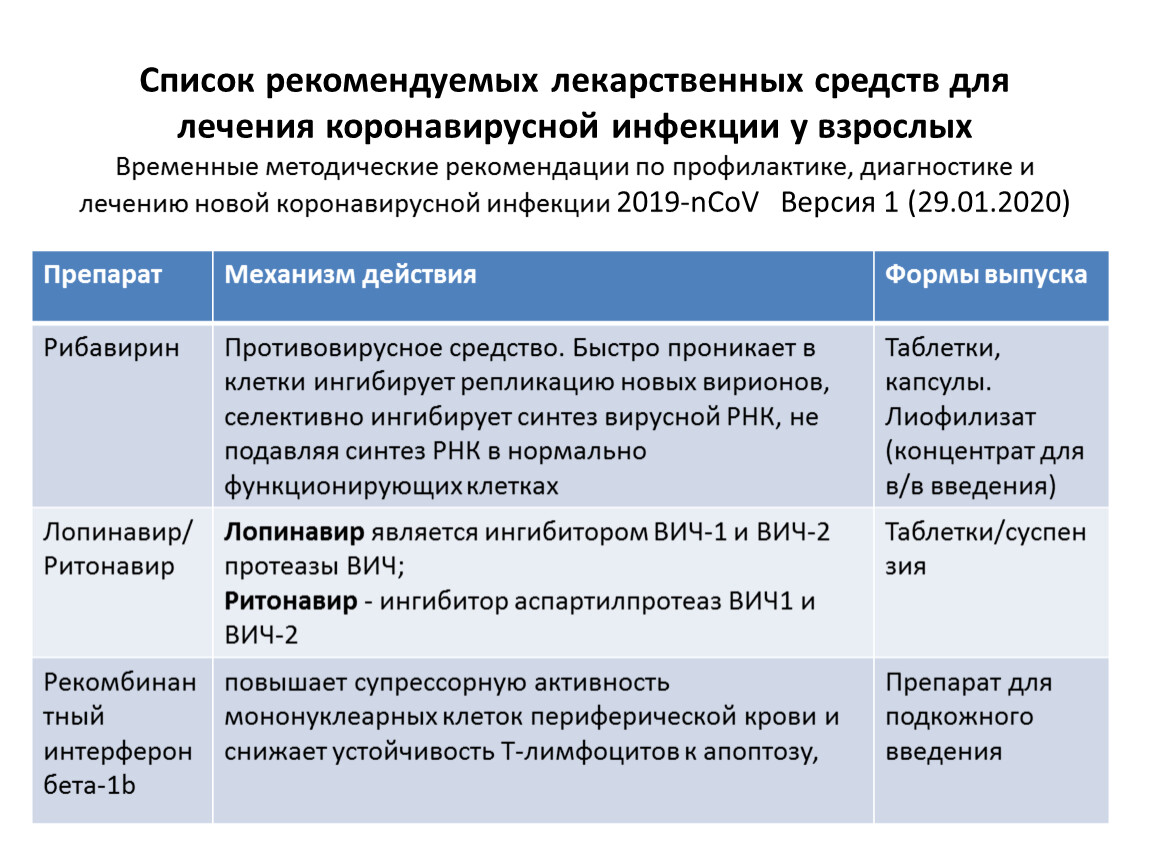
| 4.1. | Этиотропное лечение | 14 |
| 4.2. | Патогенетическое лечение | 18 |
| 4.3. | Симптоматическое лечение | 20 |
| 4.4. | Антибактериальная терапия при осложненных формах инфекции | 22 |
| 4.5. | Акушерская тактика при COVID-19 | 23 |
| 4.6. | Основные принципы терапии неотложных состояний | 25 |
| 4.6.1. | Интенсивная терапия острой дыхательной недостаточности | 25 |
| 4.6.2 | Проведение экстракорпоральной мембранной оксигенации | 32 |
| 4.6.3. | Лечение пациентов с септическим шоком | 33 |
| 4.7. | Порядок выписки пациентов из медицинской организации | 34 |
| 5. | Профилактика коронавирусной инфекции | 34 |
| 5.1. | Специфическая профилактика коронавирусной инфекции | 34 |
| 5.2. | Неспецифическая профилактика коронавирусной инфекции | 34 |
| 5.3. | Медикаментозная профилактика у взрослых. | 36 |
| 5.4. | Мероприятия по недопущению распространения COVID-19 в медицинской организации | 36 |
| 5.5. | Рациональное использование средств индивидуальной защиты в медицинских организациях | 38 |
| 5.6. | Порядок проведения патологоанатомических вскрытий | 43 |
| 6. | Маршрутизация пациентов и особенности эвакуационных мероприятий больных или лиц с подозрением на COVID-19 | 45 |
| 6.1. | Маршрутизация пациентов и лиц с подозрением на COVID-19 | 45 |
| 6.2. | Особенности эвакуационных мероприятий и общие принципы госпитализации больных или лиц с подозрением на COVID-19 | 46 |
| Приложение 1-4 | 55 |
ВВЕДЕНИЕ
В конце 2019 года в Китайской Народной Республике произошла вспышка новой коронавирусной инфекции с эпицентром в городе Ухань (провинция Хубэй), возбудителю которой было дано временное название 2019-nCoV.
Всемирная организация здравоохранения 11 февраля 2020 г. присвоила официальное название инфекции, вызванной новым коронавирусом, – COVID-19 («Coronavirus disease 2019»). Международный комитет по таксономии вирусов 11 февраля 2020 г. присвоил официальное название возбудителю инфекции – SARS-CoV-2.
Появление COVID-19 поставило перед специалистами здравоохранения задачи, связанные с быстрой диагностикой и оказанием медицинской помощи больным. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является двухсторонняя пневмония, у 3-4% пациентов зарегистрировано развитие острого респираторного дистресс-синдрома (ОРДС).
Рекомендации, представленные в документе, в значительной степени базируются на фактических данных, опубликованных специалистами ВОЗ, китайского, американского и европейского центров по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции.
Методические рекомендации предназначены для врачей-терапевтов, врачей общей практики, врачей-инфекционистов, врачей-педиатров, врачей-акушеров-гинекологов, врачей-реаниматологов отделений интенсивной терапии инфекционных стационаров, врачей скорой медицинской помощи.
Лечение ATTR-амилоидоза
До недавнего времени единственным методом лечения ATTR-амилоидоза была трансплантация печени, секретирующей
нормальный транстиретин. Поскольку 98% всего сывороточного транстиретина синтезируется печенью, это позволяло
прервать продукцию мутантного транстиретина. Трансплантация печени существенно замедляет прогрессирование
ATTR-амилоидоза, а 20летняя выживаемость больных после трансплантации составляла 55,3% . Однако уже
имеющиеся массы амилоида способны выступать в роли ядра нуклеации для новых депозитов амилоида на основе
нормального транстиретина (амилоидускоряющая субстанция). В настоящее время у больных с ранними стадиями
ATTRамилоидной полиневропатии апробированы консервативные методы стабилизации тетрамерной структуры мутантного
транстиретина и, следовательно, подавления его амилоидогенности. Один из таких препаратов – тафамидис замедлял
на 52% (р=0,027) прогрессиро вание неврологических нарушений у больных ATTRамилоидозом, сохраняя функцию
периферических соматических и автономных нервных волокон . В клиническом исследовании III фазы лечение
тафамидисом по сравнению с плацебо у больных с ATTR-амилоидозом сердца вызывало снижение общей смертности и
частоты госпитализаций по сердечно-сосудистым причинам и задерживало ухудшение функциональной активности . В
Российской Федерации применение тафамидиса зарегистрировано только для лечения ATTR-амилоидоза с периферической
полиневропатией.
Определение, классификация, группы риска и принципы диагностики
Амилоидоз – группа заболеваний, отличительным признаком которых является отложение в тканях и органах
фибриллярного гликопротеида амилоида. Специфическое свойство амилоида, отличающее его от других фибриллярных
белков стромы, – способность к двойному лучепреломлению, что проявляется свечением в поляризованном свете
предварительно окрашенных конгокрасным препаратов амилоида с изменением красного цвета конгофильных амилоидных
отложений на яблочно-зеленый (дихроизм).
В основе амилоидогенеза лежит синтез большого количества нестабильных белковпредшественников, которые
агрегируются с образованием амилоидной фибриллы. Клю чевое значение имеет амилоидогенность основного
белка-предшественника амилоида, специфичного для каждой формы амилоидоза (в настоящее время известно более 30
таких белков), обозначение которого положено в основу современной классификации заболевания (ВОЗ, 2016 г.).
Названия типов амилоида включают в себя букву А, означающую “амилоид», и обозначение конкретного фибриллярного
белка амилоида – А (амилоидный А-протеин), L (легкие цепи иммуноглобулинов), TTR (транстиретин), β2М
(β2-микроглобулин), В (В-протеин), IAPP (островковый амилоидный полипептид). Используют также
производные наименования – иммуноглобулиновый амилоидоз (AL), транстиретиновый (ATTR) и др. (табл. 1) .
Следует отметить, что Международная классификация болезней (МКБ) 10-го пересмотра базируется на клиническом
принципе, не учитывает особенности патогенеза различных форм амилоидоза и не позволяет обосновать адекватное
лечение.
| Белок амилоида | Белок-Белок-предшественник | Клиническая форма амилоидоза |
|---|---|---|
| АА | SSA-белок | Вторичный амилоидоз при хронических воспалительных заболеваниях, в том числе периодической болезни и синдроме Макла-Уэллса |
| AL | λ, κ-легкие цепи иммуноглобулинов | Амилоидоз при плазмоклеточных дискразиях – идиопатический, при миеломной болезни и макроглобулинемии Вальденстрема |
| ATTR | Транстиретин | Семейные формы полиневропатического, кардиопатического и др. амилоидоза, системный старческий амилоидоз |
| Аβ2М | β2-микроглобулин | Диализный амилоидоз |
| AGel | Гелсолин | Финская семейная амилоидная полиневропатия |
| AApoAI | Аполипопротеин А-I | Амилоидная полиневропатия (III тип по van Allen, 1956 г.) |
| AFib | Фибриноген | Амилоидная нефропатия |
| Aβ2 | β-белок | Болезнь Альцгеймера, синдром Дауна, наследственные кровоизлияния в мозг с амилоидозом |
| APrPScr | Прионовый белок | Болезнь Крейтцфельда-Якоба, болезнь Герстманна-Штраусслера-Шейнкера |
| AANF | Предсердный натрийуретический фактор | Изолированный амилоидоз предсердий |
| AIAPP | Амилин | Изолированный амилоидоз в островках Лангерганса при сахарном диабете 2 типа, инсулиноме |
| ACal | Прокальцитонин | При медуллярном раке щитовидной железы |
| ACys | Цистатин С | Наследственные кровоизлияния в мозг с амилоидозом (Исландия) |
АА-амилоидоз чаще всего развивается при ревматоидном артрите, серонегативных спондилоартропатиях,
аутовоспалительных наследственных периодических лихорадках, в том числе периодической болезни (семейной
средиземноморской лихорадке), а также при хронических нагноениях, туберкулезе. АА-амилоид образуется из
сывороточного предшественника SAA (serum amyloid A) – острофазового белка, продуцируемого в значительных
количествах в ответ на воспаление. По этой причине АА-амилоидоз называют также реактивным или вторичным.
Клинические формы AL-амилоидоза обусловлены единым этиологическим фактором – В-лимфоцитарной дискразией,
характеризующейся формированием аномального клона плазматических или В-клеток в костном мозге, которые
продуцируют аномальные иммуноглобулины, обладающие амилоидогенностью (легкие цепи моноклонального
иммуноглобулина, чаще λ, реже κ-типа). При первичном AL-амилоидозе плазмоклеточная дискразия относительно более
доброкачественная, в то время как при В-гемобластозах (множественной миеломе, болезни Вальденстрема и др.) она
обладает признаками злокачественной опухоли. Аномальный амилоидогенный клон плазматических клеток может
формироваться также из плазмоцитов, локализующихся вне костного мозга, что может привести к развитию локального
амилоидоза. Наиболее распространенные локальные формы AL-амилоидоза – амилоидоз трахеи, бронхов и гортани,
мочевого пузыря. Выявление плазмоклеточной дискразии необходимо для диагностики AL-амилоидоза, а также для
оценки его риска и дифференциального диагноза.
Заключение
Пациентам с тяжёлым течением COVID-19, нуждающимся в механической вентиляции лёгких или дополнительной кислородотерапии, следует рассмотреть возможность дополнительного применения дексаметазона в следующем режиме: 6 мг в/в или перорально 1 раз в день в течение 10 дней.
Пациентам с средней тяжестью или лёгким течением COVID-19 нецелесообразно применять дексаметазон, за исключением случаев применения по другим показаниям.
При принятии решения о назначении дексаметазона следует принимать во внимание имеющуюся несогласованность мнений экспертных сообществ, основанную на отсутствии публикации промежуточных результатов исследования RECOVERY в рецензируемом журнале, отсутствие экспертизы результатов исследования на 27.06.2020.