О возникновении инфаркта
Для того, чтобы разобраться в вопросе, каковы последствия инфаркта миокарда, выясним, а что это за заболевание и чем опасен инфаркт.
Для инфаркта характерно то, что в сердечной мышце образуется место, куда не поступает кислород. Оно может быть разных размеров. Как результат этого, клетки начинают отмирать и на их месте возникает рубец. Последствия микроинфаркта – образование таких рубцов, о которых человек узнает только при госпитализации после очередного приступа.
В том участке сердца, где образовался рубец, сердечная мышца начинает сокращаться не в полную силу, следовательно, это ведет к неполноценному поступлению крови в тело человека, что в свою очередь сказывается на доставке кислорода и питательных веществ в клетки организма. Рубец мешает проникновению электрического импульса из клеток тканей сердца для обеспечения его синхронных сокращений.
Место, куда не поступает кислород, образуется из-за атеросклеротических повреждений, возникающих по причине того, что происходит надрыв атеросклеротической бляшки на сосуде. Из выступившей крови образуется тромб. Происходит блокировка поступления крови в сосуд. Этот сосуд в сердце называется миокард. Последствия этого процесса необратимы.
Инфаркт на ЭКГ – признаки инфаркта на кардиограмме
Инфаркты практически всегда сопровождаются изменениями на ЭКГ. Они настолько характерны, что по изменениям кардиограммы можно узнать тип инфаркта. А по отведению, каждое из которых отвечает за определенный участок миокарда, можно выяснить, где именно произошло омертвение тканей:
- При трансмуральном инфаркте, охватывающем всю толщу миокарда, от полного комплекса зубцов остается отрицательный зубец QS. Если гибель тканей произошла ближе к наружной стороне сердца, часть импульсов будет проходить, поэтому кардиограмма сохранит зубцы. Однако они будут изменены – зубец Q станет очень глубоким, практически равным по величине зубцу R. А зубец R в этом случае может быть уменьшен.
- При интрамуральном инфаркте, возникшем в глубине тканей, но не охватывающем всю их толщу, на кардиограмме пропадает зубец Q. Такая же картина может наблюдаться, если очаг вплотную прилегает к эндокарду.
Обычно инфаркт не бывает изолированным . Он, как правило, сочетается с признаками поражения тканей и их ишемии Поэтому на кардиограмме могут наблюдаться изменения и в других зубцах. Их локализацию можно увидеть на отведениях, отвечающих за определенный участок миокарда.
ЭКГ при крупноочаговом нижне-боковом инфаркте миокарда
Изменения на ЭКГ также зависят от стадии инфаркта:
- На первой острейшей стадии, длящейся несколько часов, вначале регистрируются изменения сегмента ST, который становится выгнутым, приобретая характерный вид «кошачьей спинки». Зубец Q на такой кардиограмме отсутствует. В этот момент некроза в миокарде еще нет, а имеется только зона поражения. Позже на ЭКГ виден отрицательный зубец Q, который также переходит в “кошачью спинку”.
- На следующий острой стадии инфаркта некроз миокарда сочетается с поражением тканей, поэтому кардиограмма имеет вид, характерный для обоих нарушений. Виден глубокий отрицательный рубец Q, за ним следует сниженный зубец R, поднятый фрагмент ST и отрицательный зубец T. Эта стадия длится до 3 недель.
- Подострая стадия характеризуется исчезновением зоны ишемии и наличием только зоны некроза. Это также отражается на кардиограмме. На ней виден глубокий отрицательный зубец Q, затем сниженный зубец R, потом после этого наблюдается линия ST, которая может быть выше или ниже нормы, а затем – нормальный положительный зубец Т. Глубокий отрицательный зубец Q может сохраняться много лет после инфаркта.
Продолжение статьи
- Текст 1. Расшифровка ЭКГ: как правильно расшифровать кардиограмму. Датчики, отведения ЭКГ.
- Текст 2. Основные элементы ЭКГ: что содержит график кардиограммы
- Текст 3. Расшифровка ЭКГ: наиболее важные показатели кардиограммы с примерами нарушений
- Текст 4. Изменения на кардиограмме при гипертрофических процессах в миокарде
- Текст 5. Изменения в кардиограмме при ишемической болезни сердца (ИБС) и инфаркте миокарда
- Текст 6. Изменения на ЭКГ при сердечных блокадах
Лечение
При лечении обязательна госпитализация. Пока состояние не станет стабильным, человек остаётся в отделении реанимации или интенсивной терапии. Затем его переводят в стационар для завершения основного этапа терапии. Обращаться за медицинской помощью и начинать лечение нужно как можно быстрее. Это позволит улучшить прогноз, упростит реабилитацию, уменьшит риск тяжёлых последствий.
Медикаментозное лечение
При инфаркте сердца медикаментозное лечение ведут в следующих направлениях:
обезболивание. При слабом болевом синдроме используют анальгетики. При сильной боли, при болевом синдроме, который сопровождается тревожностью, чувством страха, может применяться седация, анальгетические наркотические средства;
восстановление кровотока с помощью тромболитической терапии. Её начинают сразу же, она должна проводиться уже в первые 90 минут после обращения за медицинской помощью. Если сохраняются боли и изменения электрокардиограммы, терапию продолжают в течение суток
Тромболитическую терапию проводят с осторожностью, учитывая риск возможных кровотечений и другие противопоказания.
Дополнительно применяется:
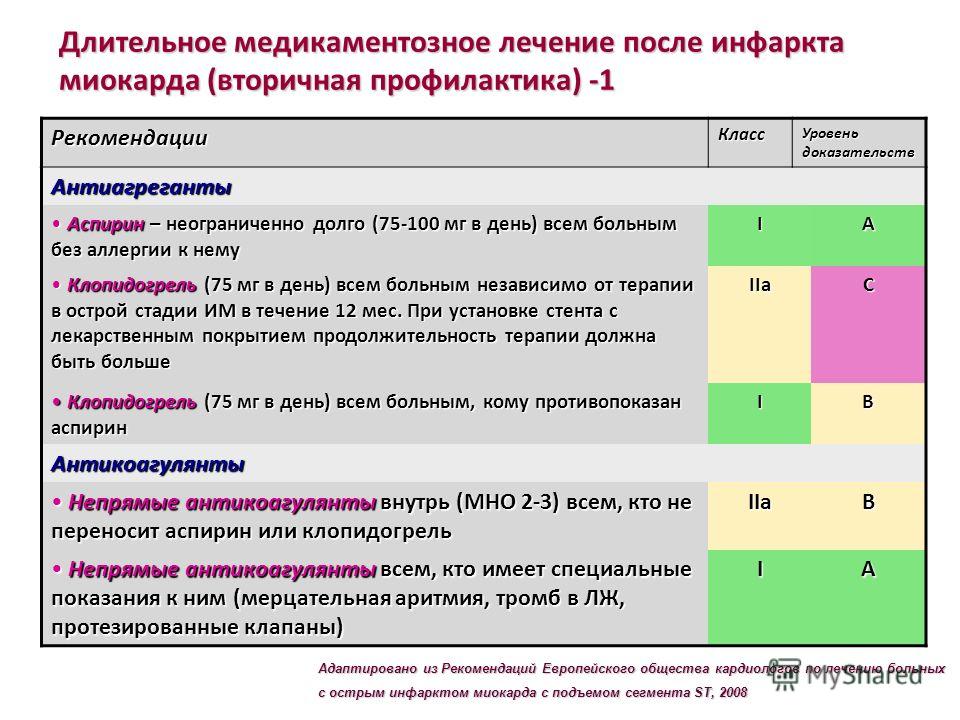
- ацетилсалициловая кислота. Ускоряет разрушение сформированных кровяных сгустков, улучшает кровоток;
- гепарин. Вводится внутривенно, помогает восстановить проходимость артерии и нормализовать кровоток;
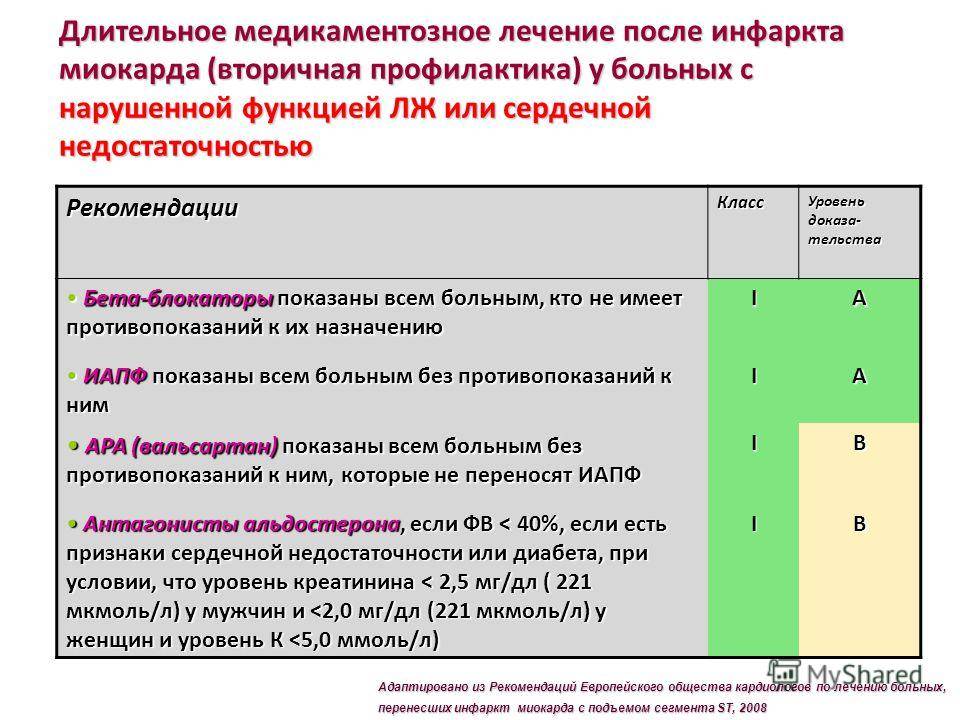
- бета-блокаторы. Используются после завершения тромболитической терапии и снижают риск повторного инфаркта миокарда;
- ингибиторы АПФ. Помогают нормализовать кровоток, уменьшают нагрузку на сердце, помогают снижать смертность. Применяются с учётом риска возможного снижения артериального давления.
Медикаментозное лечение при инфаркте миокарда назначает кардиолог с учётом возможных противопоказаний, состояния здоровья, риска осложнений.
Хирургическое вмешательство
Хирургическое вмешательство при инфаркте миокарда направлено на увеличение коронарного кровотока. Для этого используют операции двух видов:
- обходное шунтирование коронарных артерий. Место сужения артерии обходят, устанавливая шунт, создавая новый «путь» для кровотока;
- чрескожное коронарное вмешательство. Вмешательства, которые позволяют восстановить проходимость коронарной артерии. Для этого выполняют стентирование. Оно предполагает установку стента, внутрисосудистого протеза, который помогает восстановить просвет артерии в местах ее атеросклеротического сужения.
Меры оздоровления
Каков будет прогноз при инфаркте миокарда во многом зависит от того, как быстро человек приступит к мерам оздоровления, которые состоят в следующем:
- Врачом кардиологом пациенту прописываются лечебные физические нагрузки, носящие легкий характер. Их необходимо выполнять, так как они помогают рассасываться застойным процессам, тонизируют мышцы.
- Необходимо придерживаться умеренного ритма в жизни. Работа должна быть спокойной, надо исключить эмоциональные и психические напряжения.
- Соблюдать диету, которая состоит из овощных и фруктовых блюд, рыбы, различных каш, мясо разрешается только диетическое.
- Регулярное посещение врача. Необходимо делать контрольные анализы, электрокардиограмму, эхокардиографию.
О том, что проводимые меры оздоровления имеют положительный эффект, должны свидетельствовать основные показатели организма:
- должны отсутствовать признаки сердечной недостаточности и приступы стенокардии. Это выражается в прекращении болей груди;
- необходимо, чтобы нормализовалось артериальное давление;
- показатели холестерина в крови не должны превышать 4,5 ммоль/л;
- показатели липопротеинового холестерина не должны превышать 2,6 ммоль/л;
- показатели глюкозы должны быть не выше 6 ммоль/л.
Если вы будете придерживаться этих показателей, то повторный инфаркт вам не грозит. Если хотя бы один показатель вышел за границы перечисленных выше, то необходимо совместно со специалистом предпринять ряд дополнительных лечебных мероприятий.
Профилактика инфаркта миокарда
В среднем реабилитационный период после основного лечения составляет около полугода. В это время пациент должен соблюдать диету, ограничивать нагрузки, выполнять ЛФК, а также принимать прописанные препараты. Но это не означает, что через год человек полностью здоров. В дальнейшем придется постоянно корректировать образ жизни, ограничивать вредные привычки и проходить регулярные медицинские осмотры.
Стоит помнить, насколько коварен и опасен инфаркт миокарда – даже если приступ удалось остановить, рубцы на сердце, возможная аневризма, развитие сердечной недостаточности и другие осложнения проявят себя без своевременного лечения, существенно повлияют на качество жизни. Всесторонняя поддержка врачей «Чеховского сосудистого центра» максимально увеличит шансы спасти пациента и не допустить проблем в дальнейшем.
Медицинский персонал «Чеховского сосудистого центра» использует современные технологии, чтобы определять возможные причины возникновения инфаркта миокарда, консультировать и диагностировать пациентов любого возраста. Врачи центра всегда готовы:
- рассказать о вероятных факторах риска и дать рекомендации;
- оказать первую помощь, предотвратить дальнейшие осложнения;
- выявить причины развития инфаркта миокарда, чтобы не допустить повторений;
- заняться лечением инфаркта, реабилитацией и дальнейшей профилактикой, индивидуально подходя к каждому пациенту.
В нашем кардиологическом отделении вы найдете все необходимое, чтобы вылечить инфаркт и причины его появления в комфортных условиях и по разумным ценам.
Осложнения после инфаркта
Возможна ли жизнь и после инфаркта во многом зависит от самого пациента. Если он не будет точно следовать рекомендациям врача по медикаментозному лечению и реабилитационным мерам, то после инфаркта возможно развитие целого ряда осложнений.
Все они опасны для жизнедеятельности организма. После инфаркта большинство больных погибает по вине этих осложнений:
- Около 5 процентов всех случаев при получении осложнения выпадает на тромбоэмболию. При этом заболевании образовывается и затем начинает свое движение по кровотоку тромб, пока не попадает в узкое место и не закупоривает сосуд. Для предотвращения этого заболевания после инфаркта врач проводит в обязательном порядке тромболитическую терапию.
- Очень редко, всего в 5 процентов случаев осложнений после инфаркта, может развиться синдром Дресслера. Это заболевание развивается при остром инфаркте миокарда, носит аутоиммунную природу, при нем поражаются ткани, не относящиеся к миокарду.
- После инфаркта в течении двух недель необходимо опасаться острой аневризмы сердца. Возникновение этого заболевания связано со снижением упругости и прочности тканей миокарда. Опасность его связана с тем, что явно оно не проявляется никак. Только профилактическое обследование с помощью эхокардиограммы, электрокардиограммы и прочее могут распознать эту болезнь. Лечение этого вида осложнения предусматривает оперативное хирургическое вмешательство.
- Последствия инфаркта миокарда могут привести к разрыву сердца. При этом осложнении шансов жить у больного практически нет. В первую неделю после инфаркта такого рода осложнение случается в 2,5 процентов от всех случаев полученных осложнений. У женщин после инфаркта этот вид осложнения возникает в два раза чаще. Предотвратить это заболевание можно, если точно придерживаться прописанного врачом режима и медикаментозного лечения.
- Проявление сердечной недостаточности характеризуется двумя формами. Повышенную опасность представляет острая форма этого заболевания. Оно развивается в период острого и острейшего инфаркта. Хроническая форма этого заболевания формируется в течение нескольких месяцев и даже лет после перенесенного инфаркта. Лечится оно долго, течение этой формы может перерасти в острую.
- При остром инфаркте миокарда может возникнуть опасное осложнение – кардиогенный шок. Считается, что болезнь возникает, если поражено больше 40 процентов тканей миокарда. Если вовремя проведены терапевтические меры, то частота возникновения этого осложнения 7 процентов.
С верой в Господа
Кардиолог Александр Викторович Недоступ
– Александр Викторович, а могли бы вы сказать, исходя из вашего огромного опыта, как правильная духовная жизнь человека сказывается на его здоровье? Становится ли жизнь со Христом и для Христа залогом того, что если болезни и будут попущены, то протекать они будут легче?
– Я думаю, что да. В прошлой беседе я уже упоминал об этом, но повторю еще раз, потому что об этом надо говорить и говорить: замечательный доктор из Белгорода Андрей Юрьевич Третьяков проводил исследование, как болеют люди активные – предприниматели – и монашествующие. Взял такие полярные состояния человеческой души.
Причем из монашествующих его интересовали не те, кто недавно пришел в монастырь и пока еще приспосабливается к новым условиям и правилам жизни (а ведь это порой проходит трудно), но уже укоренившиеся в монастырском житии, те, кто обрел здесь и покой душевный, и сознание того, что он живет так, как ему должно жить на этом свете: пришел к Богу и служит Богу.
Андрей Юрьевич взял несколько заболеваний: гипертоническую болезнь, язвенную болезнь и бронхиальную астму. И вот что получилось: болеют и предприниматели, и монахи одинаково часто. Но монашествующие болеют легче. Легче! Они справляются с болезнями быстрее, и последствия у них не такие тяжелые.
– Как вы думаете, почему монашествующие легче переносят болезни?
– Они благодушнее относятся к заболеванию, не так «переживают», для них это не такой стресс, они не так боятся. Монаху, может быть, смерть не так страшна, как другому больному. Я не помню, как этот факт объяснял Андрей Юрьевич, но мне кажется, что причины вот в этом.
Конечно, если человек живет в мире с самим собой, не в душевном разладе, он живет по большому счету правильно. И даже ему трудно, если он весь день чем-то занят, допустим – ухаживает за больными, даже если он устает, он приходит домой и думает: «Слава тебе, Господи, что я день прожил так, как сегодня. Спасибо Тебе, Господи, что дал мне возможность потрудиться. Я хотя и устал, и мало сделал, и плохо сделал, и Ты знаешь, что мог больше и лучше, но всё-таки спасибо, что у меня на душе сегодня так спокойно».
Когда у человека такая гармония, уравновешенность, то его физический организм меньше вырабатывает всяких нехороших гормонов, которые сужают сосуды, вызывая их спазм. Это похоже немножко на то, как поется в песне «Темная ночь»:
Радостно мне. Я спокоен в смертельном бою: Знаю, встретишь с любовью меня, Что б со мной ни случилось.
Поют о женщине, конечно, потому что: «ты у детской кроватки не спишь»… Кто-то ждет. А если никого нет, то ждет Господь Бог! Человек знает, что Господь встретит с любовью, что бы с ним ни случилось. Конечно, каждый из нас не так дерзостно думает. Но Бог даст, нас Господь встретит. И если мысль такая: «И сегодня я провел день так, что Господь мною хоть немножко доволен», – конечно, это играет роль.
Другое дело, если человек одинокий, никого нет, черно вокруг – тогда гори оно всё и т.д.
– Александр Викторович, спасибо за такой глубокий ответ.
Профилактика
Профилактика сердечных приступов направлена на снижение их риска. Основные меры — это ведение здорового образа жизни и контроль основных показателей состояния здоровья:
- физическая активность. Её увеличивают постепенно, предварительно обсуждая уровень нагрузок с врачом. Особенно полезны ходьба, бег, плавание, катание на лыжах. Интенсивность занятий увеличивают постепенно, по мере улучшения физической формы;
- отказ от вредных привычек. Курение и злоупотребление алкоголем увеличивают нагрузку на сердечно-сосудистую систему и могут провоцировать инфаркт миокарда. Чтобы снизить риск сердечного приступа, нужно контролировать употребление спиртного и перестать курить;
- контроль веса. Если у человека есть лишний вес, нагрузка на сердце увеличивается, и это может провоцировать сердечный приступ;
- контроль артериального давления. При гипертонии нужно контролировать показатели давления, следить, чтобы оно не становилось повышенным;
- профилактические осмотры у врача. При повышенном риске инфаркта нужно периодически сдавать анализы крови, контролировать состояние сердца и консультироваться с терапевтом или кардиологом.
Если сердечный приступ уже произошёл, важна профилактика повторного инфаркта. К основным профилактическим мерам в этом случае добавляют приём лекарств, назначенных врачом, соблюдение специальной диеты, проведение реабилитации.
Диета
Режим питания и рацион влияют на состояние сердечно-сосудистой системы. Чтобы снизить риск инфаркта сердца, рекомендуют:
- есть больше зелёных овощей, свежих фруктов, корнеплодов и свежей зелени;
- чаще есть нежирные блюда из рыбы, морепродуктов, мяса птицы;
- реже употреблять животное мясо;
- уменьшить количество жирных продуктов;
- ограничить потребление соли;
- есть больше продуктов с высоким содержанием кальция и магния.
Такой рацион поможет снизить уровень холестерина, нормализовать вес, улучшить состояние сердечно-сосудистой системы.
Последствия болезни у мужчин
После инфаркта у мужчин его последствия не скажутся на его жизни, она будет так же полноценна и многогранна. Придется только немного подкорректировать свои привычки. Необходимо отказаться от табакокурения, алкоголя, строго следовать всем назначениям лечащего врача.
Перенесенный микроинфаркт у мужчин со временем позволит полностью восстановить работу сердечных мышц.
Когда выходить на работу и можно ли работать, зависит от того, насколько обширен был инфаркт и какова по сложности работа.
Если она связана с физическими нагрузками, то придется ее поменять.
Мужское население очень волнует вопрос – возможна ли активная интимная жизнь после перенесенного заболевания. Секс – это хорошая физическая нагрузка на сердечную систему
Поэтому надо обратить внимание на то, сколько времени продолжается ваша близость, на психоэмоциональную сторону этого вопроса и соизмерять свои силы. Постепенно можно восстановиться
Сколько живут после инфаркта – этот вопрос напрямую зависит от самого человека. Соблюдая все врачебные рекомендации можно предотвратить последствия этого серьезного заболевания и жить нормальной жизнью.
Чем опасен инфаркт? Осложнения
При инфаркте ткани сердца повреждаются, и из-за этого могут развиваться следующие осложнения:
- аритмия. Самое частое осложнение, может развиваться сразу после сердечного приступа. Нарушение сердечного ритма может приводить к фибрилляции желудочков, при которой они сокращаются нескоординированно, к желудочковой тахикардии, при которой сердечный ритм учащается, и т. п.;
- сердечная недостаточность. При повреждении большого объёма тканей сердечная мышца не может перекачивать кровь в достаточном объёме. Состояние может быть временным. Если повреждение сердца необратимо, развивается хроническая сердечная недостаточность;
- внезапная остановка сердца. Из-за аритмии сердечная мышца внезапно останавливается. Без экстренной помощи это может привести к смерти.
Причины инфаркта у женщин и у мужчин
Первые признаки, симптомы, причины инфаркта могут зависеть и от пола.
Мужской организм больше предрасположен к этому опасному состоянию, чем женский, по крайней мере до 40–50 лет (наступление менопаузы). До этого времени женская сердечно-сосудистая система лучше защищена благодаря эстрогенам. Поэтому из перечисленных общих факторов ИМ многие оказываются не такими актуальными, пока не наступит менопауза.
Разница в строении организма приводит также к тому, что у мужчин симптоматика проявляется более заметно. Женщинам моложе 55 лет в несколько раз чаще, чем мужчинам, ставят неправильный диагноз. Некоторые врачи убеждают пациенток, что у них не может быть сердечного приступа
При этом обращают внимание на «слишком молодой» возраст. В целом, и отдаленная выживаемость после приступа у женщин ниже, чем у мужчин
У молодых женщин главными проблемными факторами становятся курение (сигареты нивелируют защитное действие эстрогенов), эрозии бляшки, поражение коронарных артерий. У женщин более старшего возраста — нарушение липидного обмена в крови, разрыв бляшки, кальциноз коронарных артерий. Дополнительную роль играют уровни креатинина, глюкозы, натрия, калия.
Первая помощь при инфаркте сердца
Если появлись симптомы инфаркта, нужно действовать немедленно (видео 1):
вызвать скорую медицинскую помощь;
разжевать и проглотить 250 мг ацетилсалициловой кислоты и принять нитроглицерин (распылить в рот одну дозу спрея или положить одну таблетку под язык)
Лучше заранее уточнить у лечащего врача, терапевта или кардиолога, можно ли принимать нитроглицерин (он резко снижает артериальное давление, поэтому важно контролировать дозу лекарства);
обеспечить доступ свежего воздуха: открыть форточку или окно;
сесть или лечь, приняв удобное положение, расслабиться, постараться не волноваться, чтобы не увеличивать нагрузку на сердце;
Видео 1. Как распознать инфаркт миокарда и что делать до приезда скорой. Борис Тодуров. Кардиохирург, директор Института сердца (Украина)
Важно! Даже если есть сомнения в том, что это сердечный приступ, скорую медицинскую помощь нужно вызывать сразу же. Инфаркт может развиваться очень быстро, и нужно действовать без промедлений
Если сердечный приступ развивается у другого человека, нужно:
- вызвать скорую медицинскую помощь;
- проверить дыхание и пульс;
- если пульс не прощупывается или дыхания нет, провести сердечно-лёгочную реанимацию.
При сердечно-лёгочной реанимации проверяют дыхательные пути и освобождают их, если нужно, делают искусственное дыхание и проводят компрессию грудной клетки.
Важно! Запустить сердце, если оно не бьется, в общественном месте (в аэропорту или в торговом центре) можно с помощью внешнего дефибриллятора. Поищите на стене коробку с надписью «AED», голосовые инструкции помогут вам правильно прикрепить электроды, аппарат сам определит необходимость дефибрилляции и разрешит нажать на кнопку запуска электрического импульса
Реабилитация после инфаркта
Реабилитация проводится, чтобы восстановить нормальную работу сердца и улучшить состояние здоровья. Реабилитационную программу разрабатывают с учётом эмоционального и физического состояния пациента. Она предполагает контроль над факторами риска повторного сердечного приступа, коррекцию образа жизни, оказание психологической помощи.
Восстановление качества жизни после инфаркта
Эта часть программы реабилитации направлена на восстановление нормальных показателей функционального здоровья. Для этого врач может рекомендовать:
- отказ от курения и употребления алкоголя;
- соблюдение диеты, если нужно снижать вес или контролировать высокое артериальное давление;
- умеренные физические нагрузки. Количество, интенсивность и сложность физических упражнений увеличивают постепенно;
- лекарственную терапию: возможно продолжение приёма антитромбоцитарных препаратов, ингибиторов АПФ, бета-блокаторов, статинов в течение некоторого времени;
- снижение уровня стресса;
- контроль сопутствующих заболеваний, профилактику их осложнений.
По согласованию с лечащим врачом при реабилитации после перенесённого сердечного приступа можно использовать дополнительные программы лечения. В восстановлении после инфаркта могут применяться новые технологии — например, лечение стволовыми клетками.
Психологическая поддержка после перенесённого инфаркта
Сердечный приступ угрожает жизни и может вызывать острую психологическую реакцию. Если она нормальна, человек сохраняет контроль над эмоциями, но может испытывать страх перед повторным инфарктом, перед смертью
Он переживает о последствиях сердечного приступа, может быть склонным к осторожности, чувство страха может быть довольно сильным. Для реабилитации в этом случае достаточно консультаций кардиолога, психологической поддержки, поэтапного восстановления здоровья
При патологической реакции на перенесённый инфаркт может развиваться тревожное, угнетённое, депрессивное, напряжённое состояние. Оно плохо влияет на самочувствие: появляется потливость, учащённое сердцебиение, бессонница. Реакция может быть депрессивно-ипохондрической. Это значит, что человек становится чрезмерно мнительным, он слишком сосредоточен на состоянии своего здоровья
В поведении после сердечного приступа возможны истерические проявления: демонстративность, эгоцентризм, постоянные попытки привлечь к себе внимание
Если развивается патологическая реакция, программу реабилитации дополняют психотерапией. Возможно назначение седативных препаратов, транквилизаторов, которые помогут стабилизировать психическое состояние. Без психологической реабилитации состояние может ухудшаться: возможны психозы, грубые нарушения поведения, ночные блуждания (у пожилых людей).
Симптомы
Общими признаками инфаркта считают (рис. 3):
- боль, ощущение сдавливания, высокого давления, тяжести, жжения в груди. Эти ощущения могут распространяться на руки, область спины между лопатками, челюсть или шею;
- усталость, слабость, головокружение.
Симптомы сердечного приступа не всегда одинаковы. Одни люди испытывают сильные боли, у других они могут быть слабыми, у третьих почти незаметными. Болевые ощущения могут распространяться на руки, шею и горло, область между лопатками. При инфаркте боли могут увеличиваться при любой, даже небольшой физической нагрузке: при попытке встать или переменить позу, при ходьбе. Часто сердечный приступ сопровождается страхом, чувством сильной тоски, обречённости. Из-за этого поведение может становиться тревожным, возбуждённым.
Частота сердечных сокращений при инфаркте может возрастать до 90-100 ударов в минуту, но при этом артериальное давление не повышается или растёт незначительно. Кожа выглядит бледной, становится влажной на ощупь, возможно посинение ногтей и носогубного треугольника. В некоторых случаях может появляться тошнота и рвота.
Мужчины и женщины переносят инфаркт по-разному. У женщин к стандартным симптомам чаще добавляется одышка, тошнота или рвота, боли в спине, в челюсти (рис. 4).
За несколько недель, дней или часов до инфаркта в некоторых случаях появляются предупреждающие признаки, предвестники. Это боль или ощущение сжатия, давления в груди, возникающее при физических нагрузках и проходящее в состоянии покоя. Также может появляться ощущение слабости и одышка.