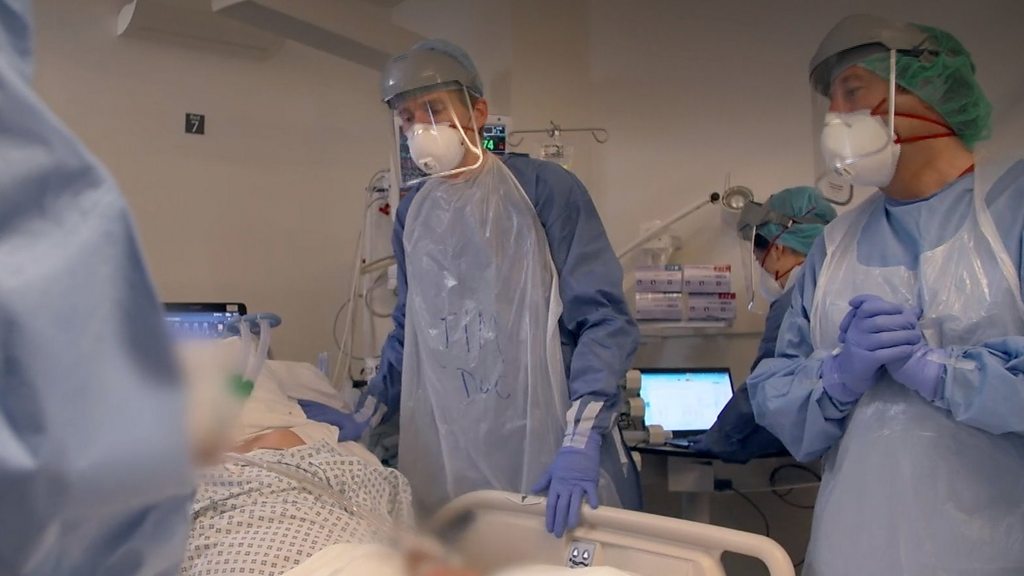
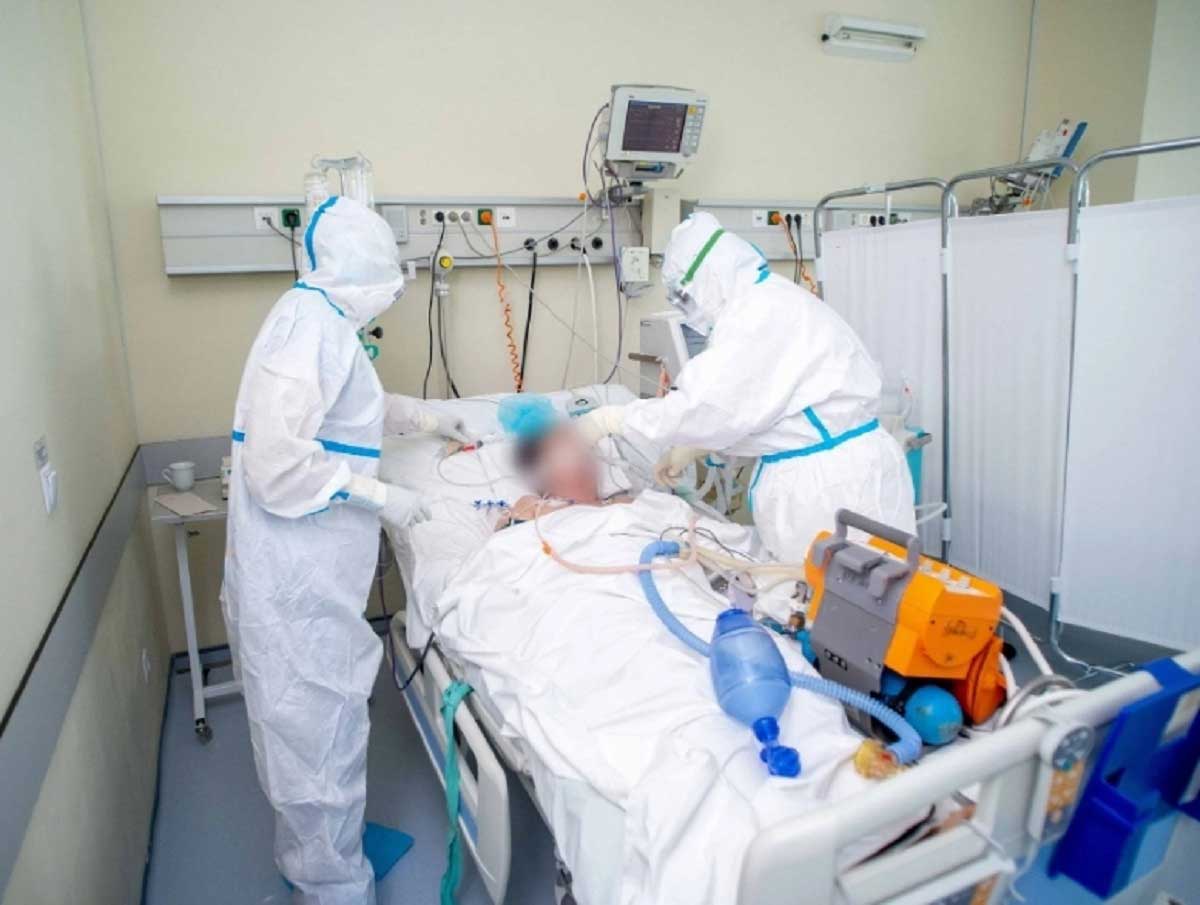
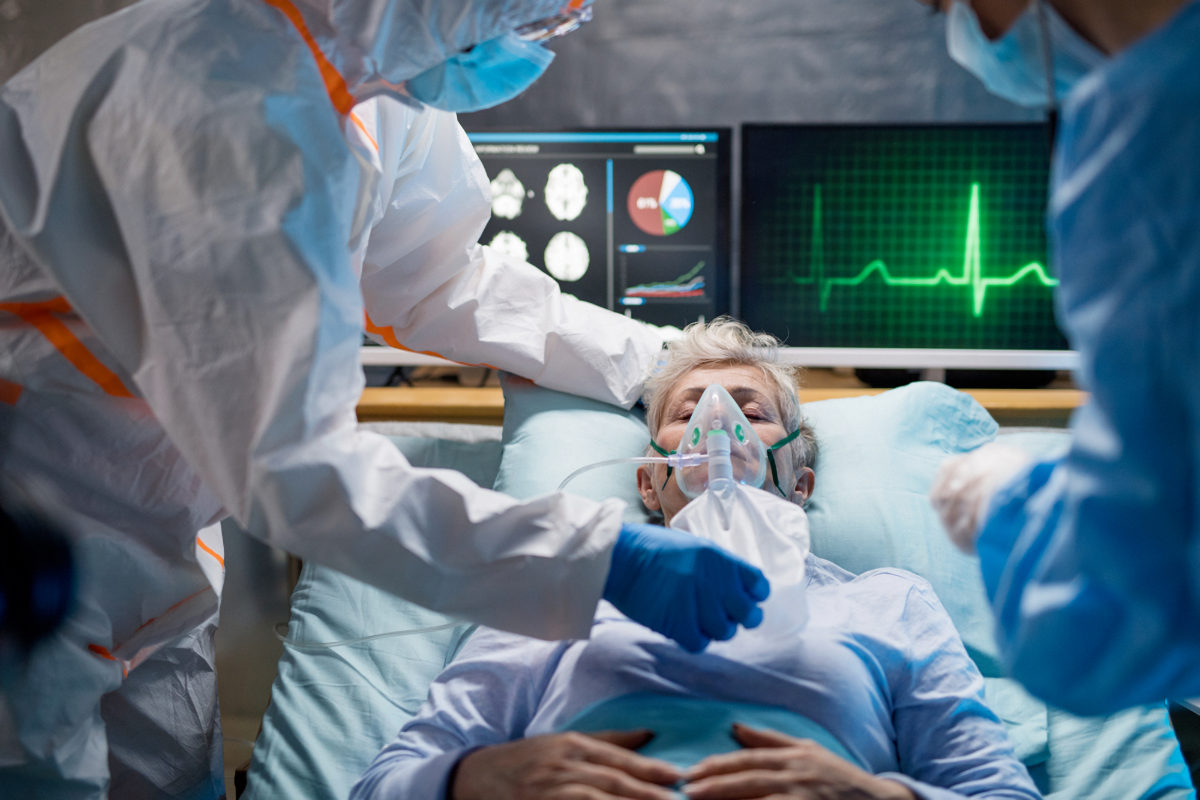
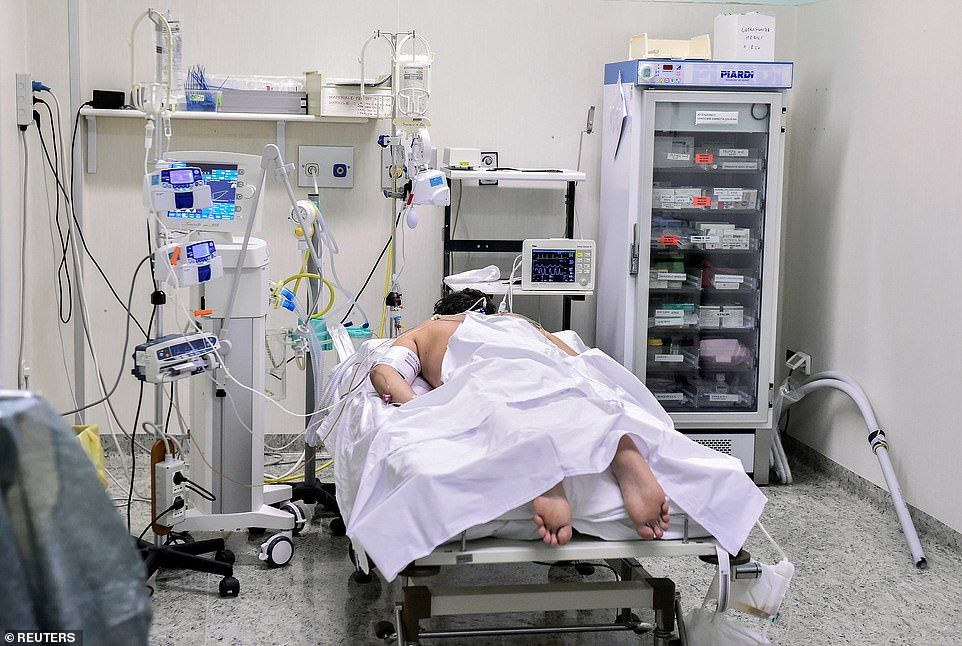
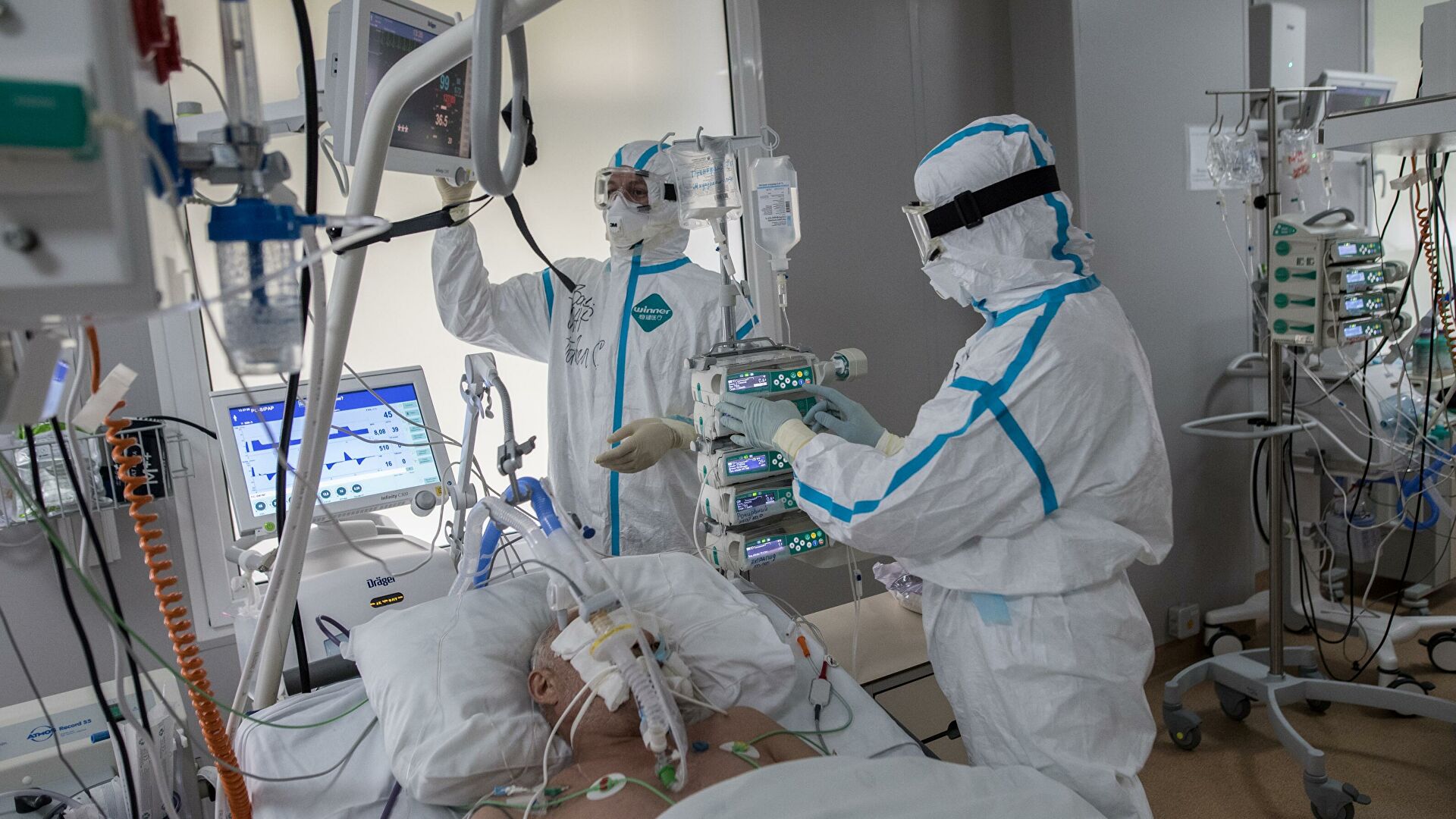
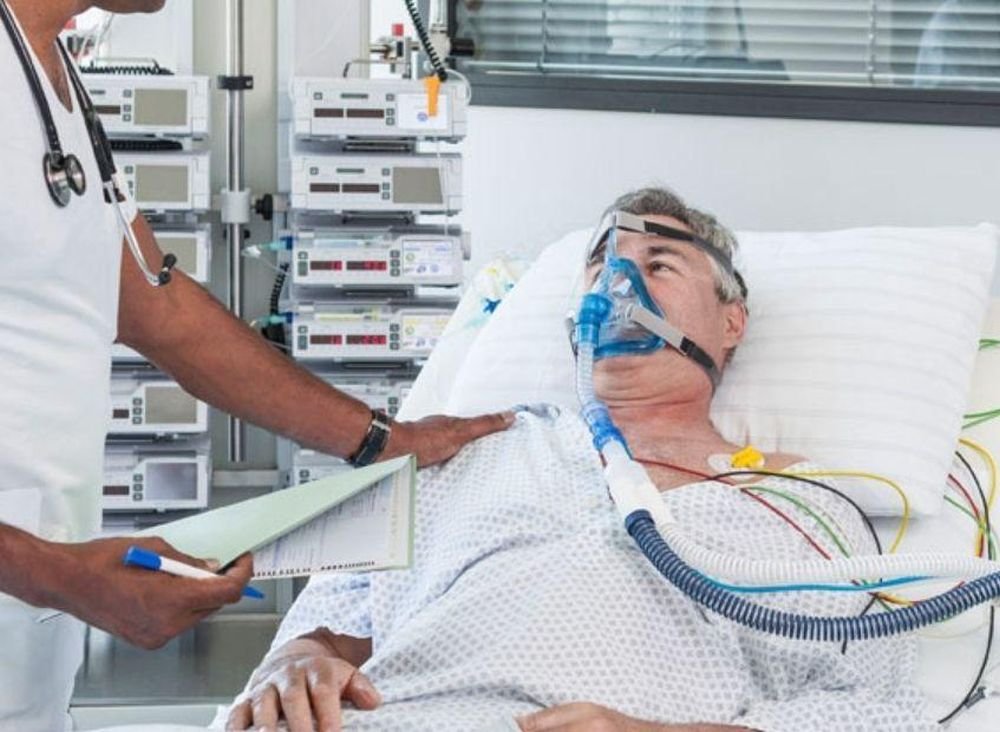
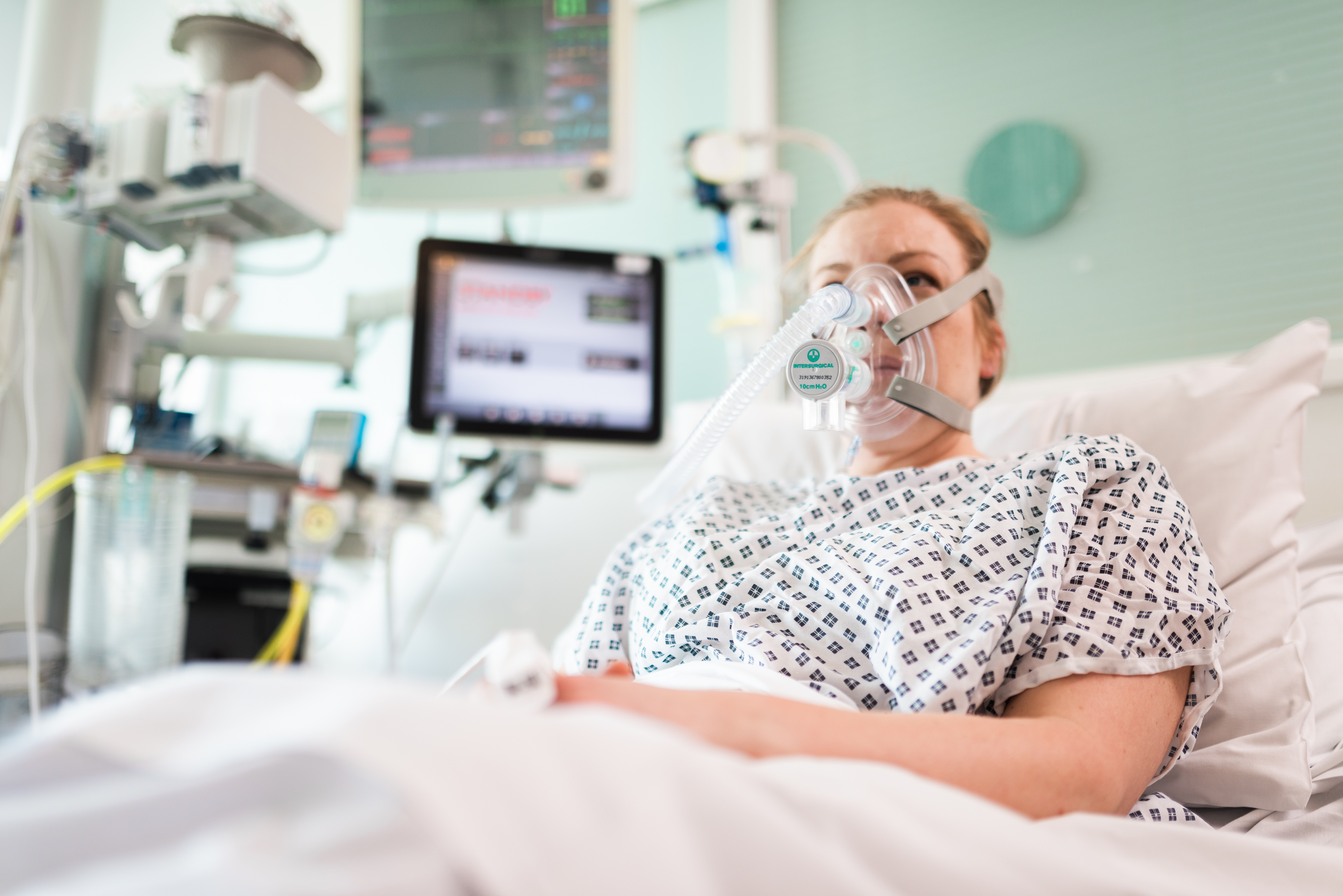
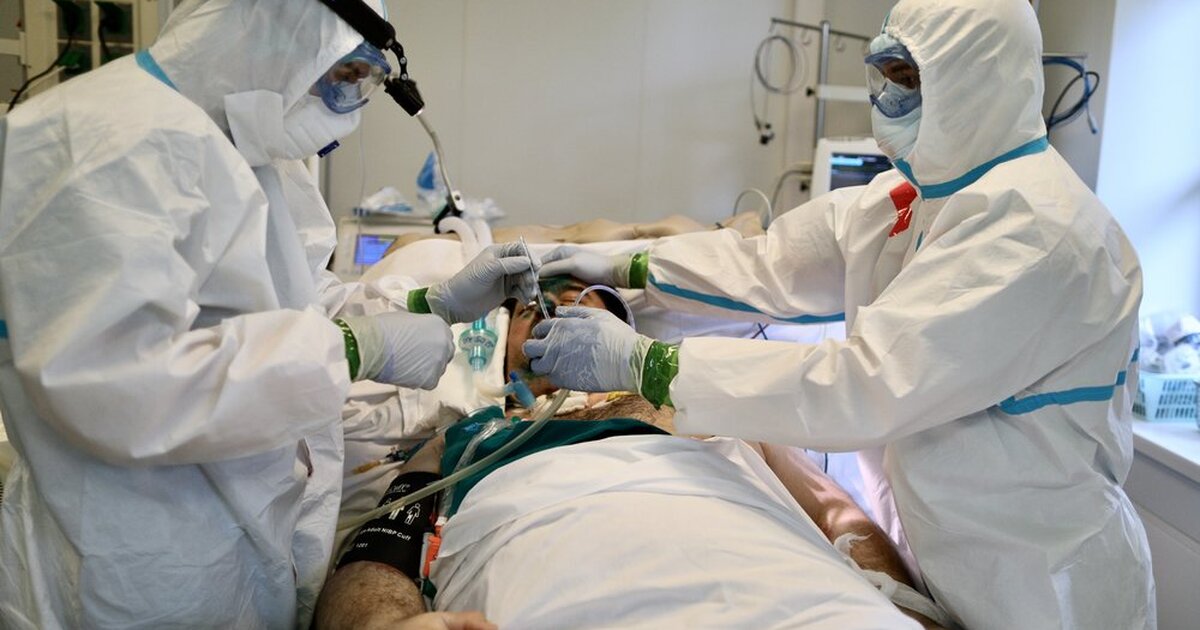
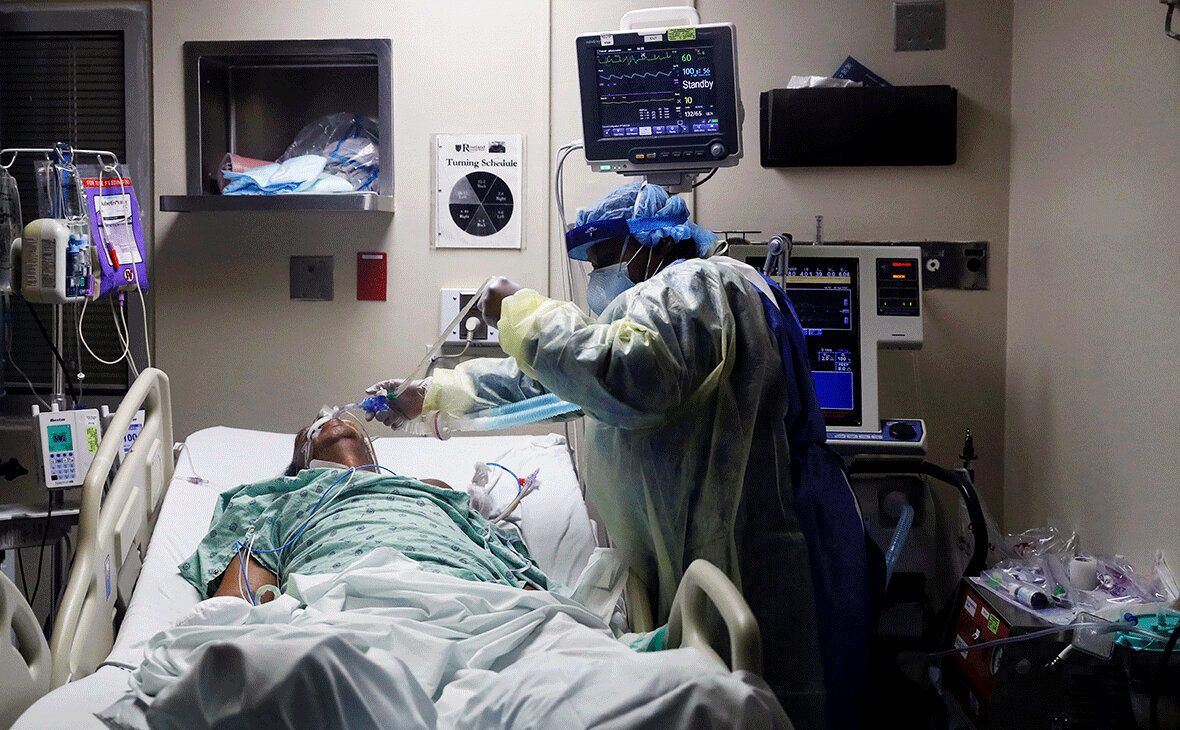
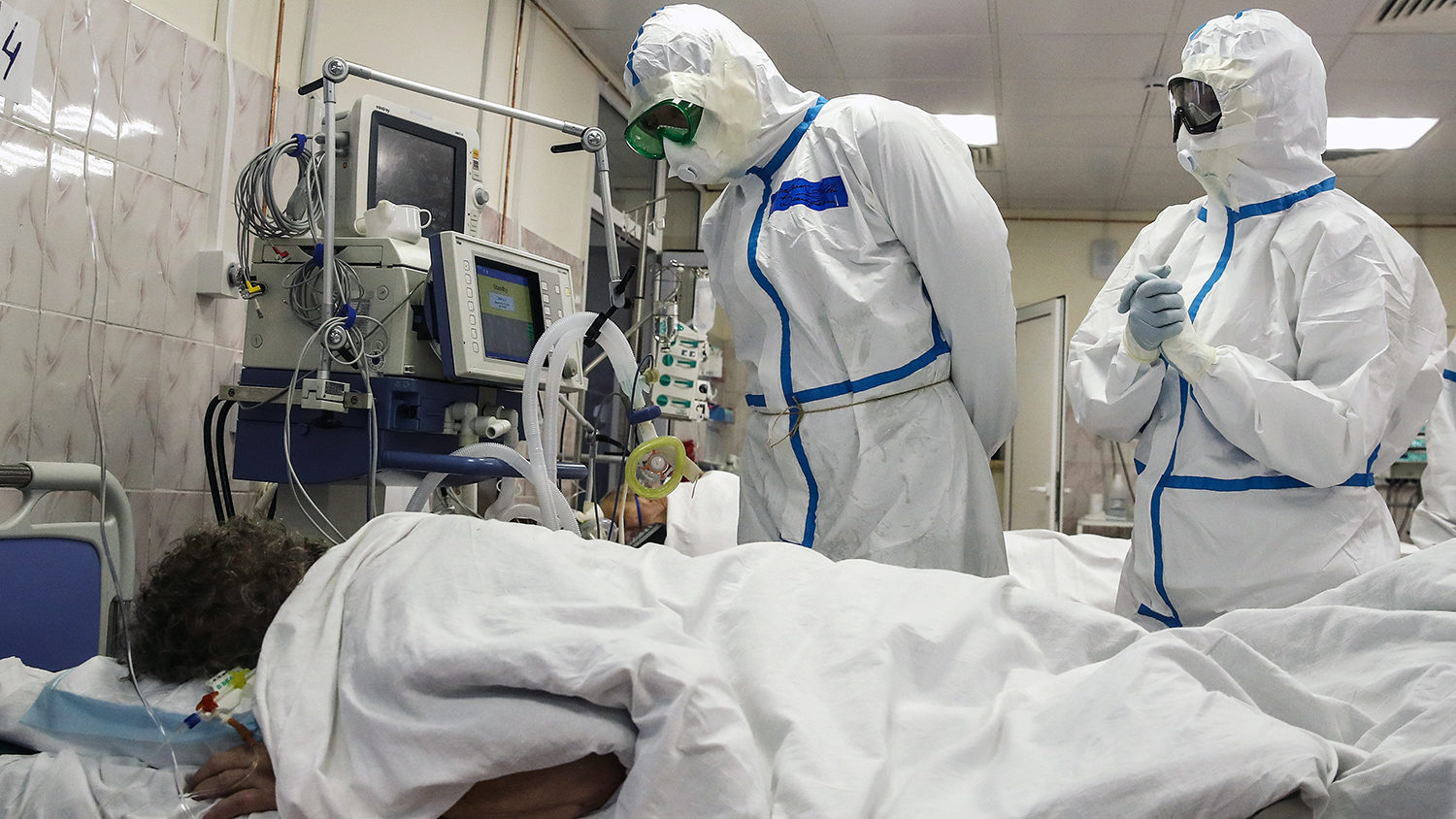
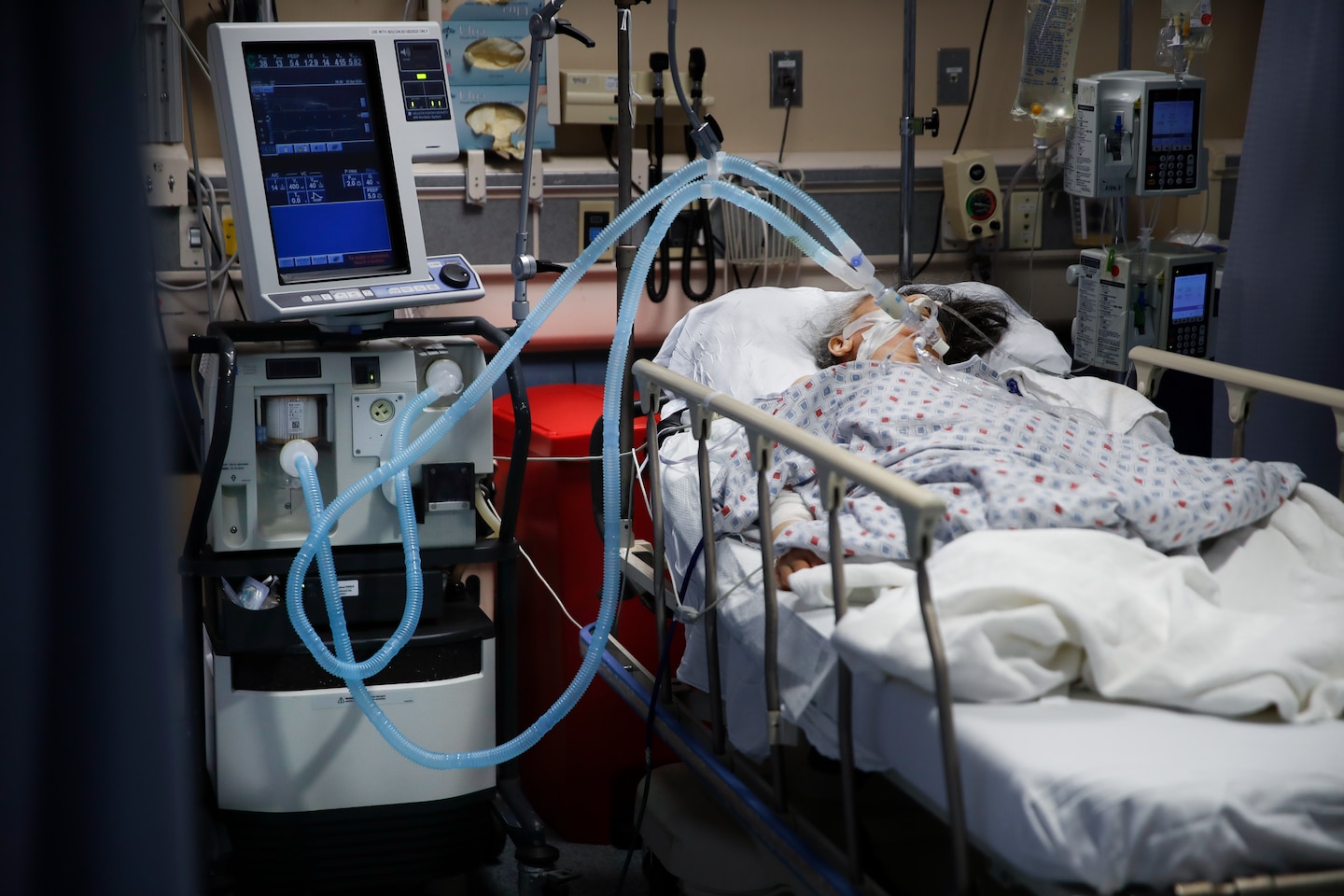
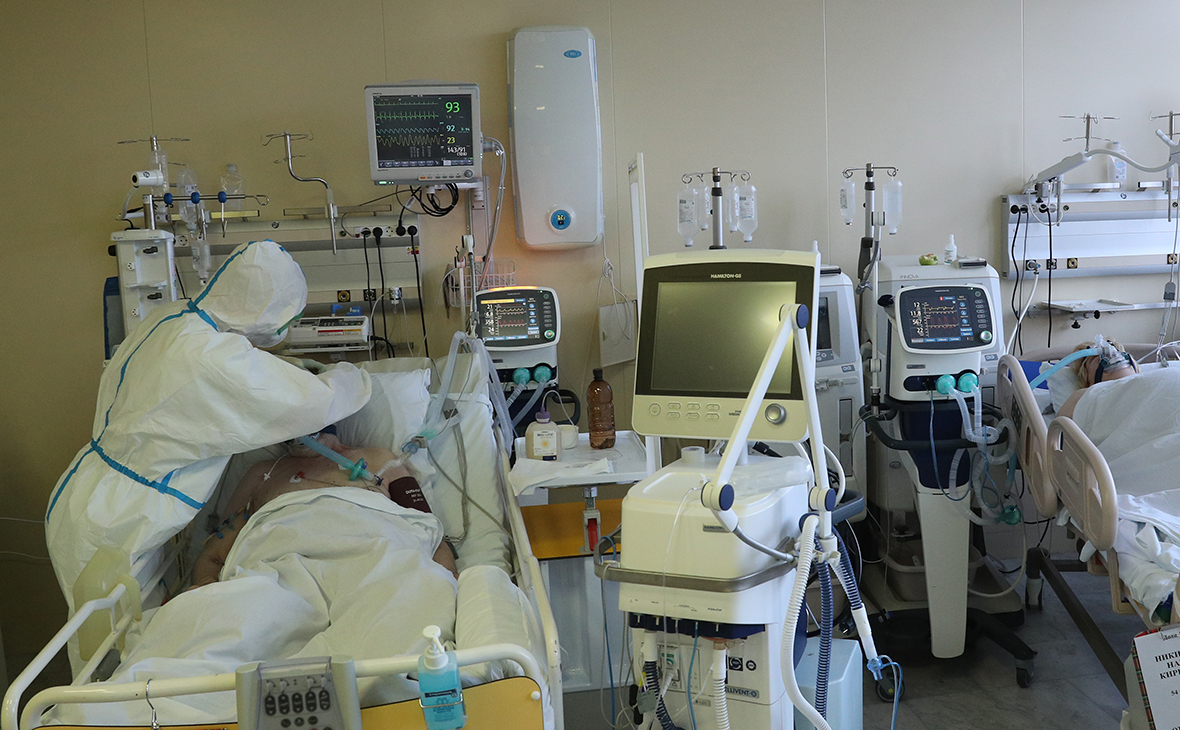
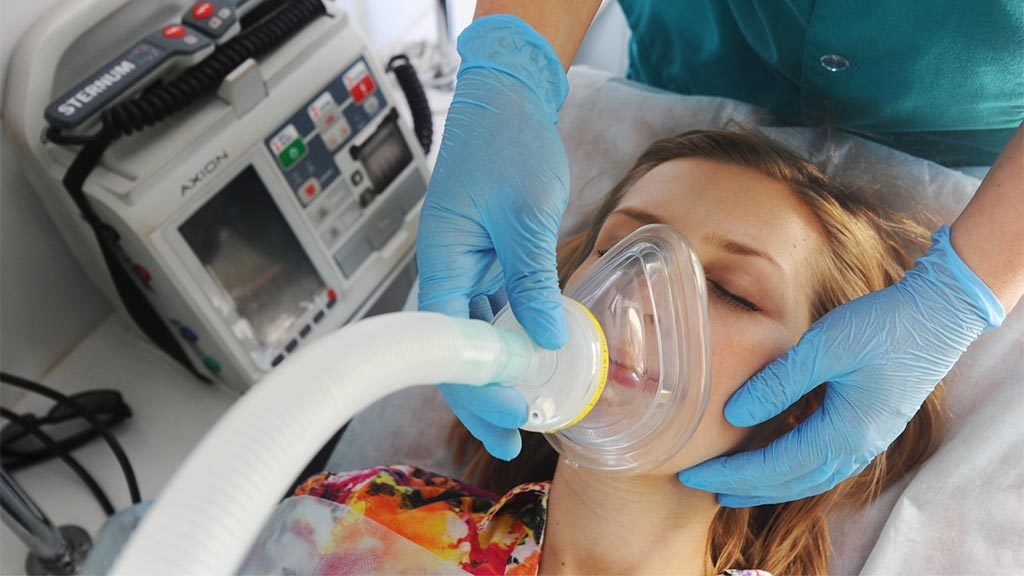
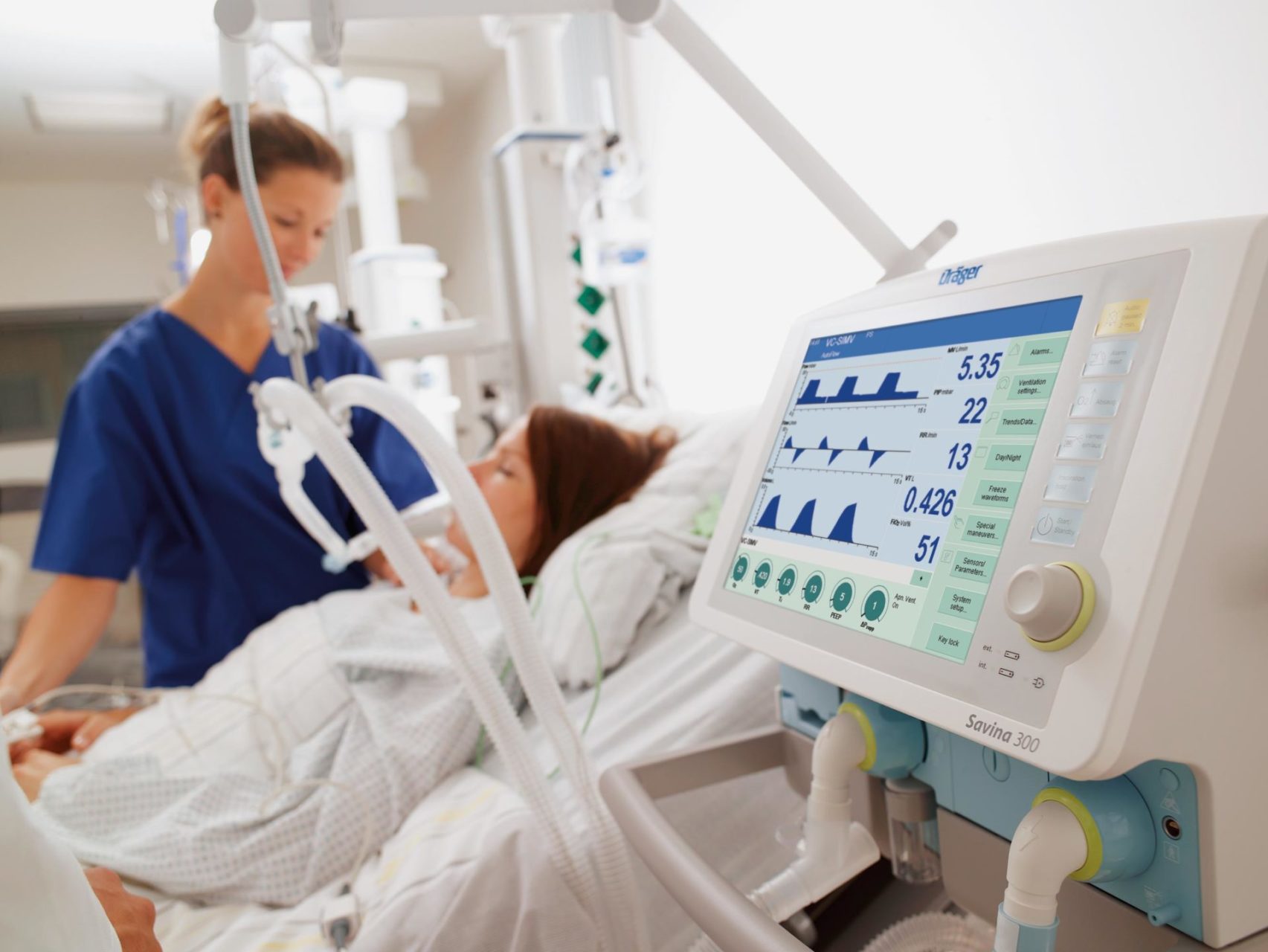
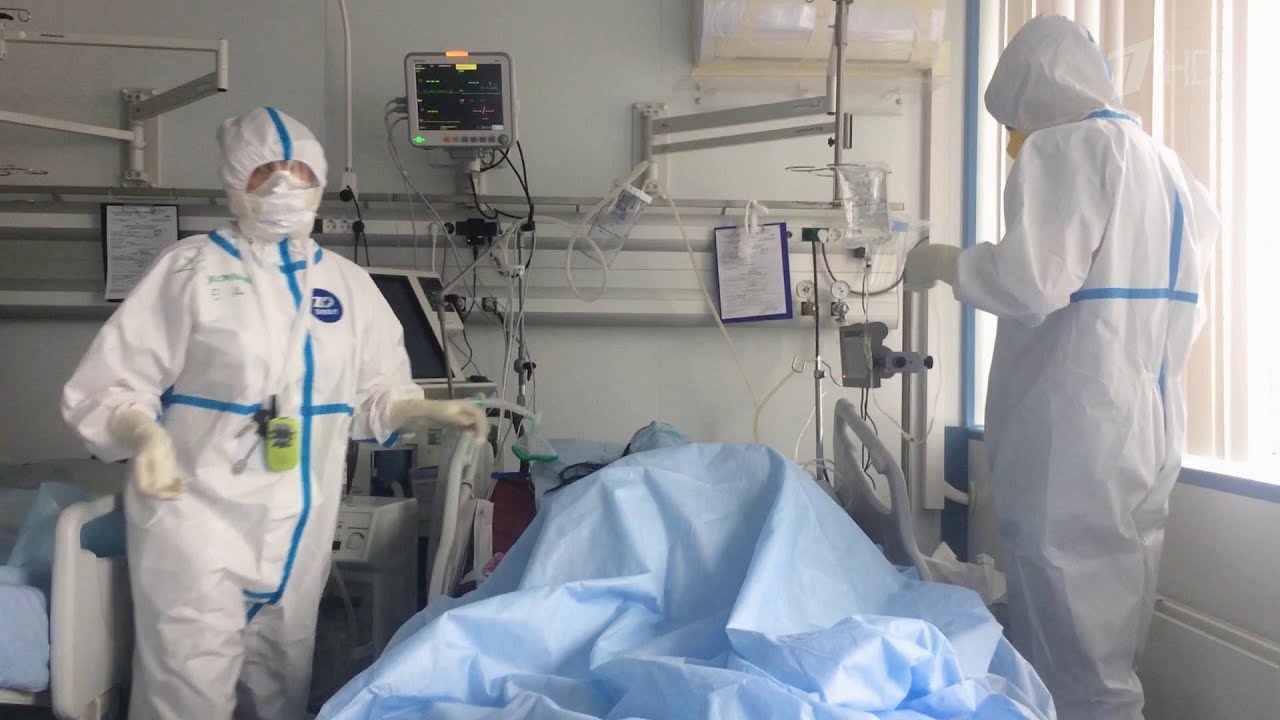
Когда родных могут не пустить в реанимацию?
Близких не пускают при угрозе для здоровья реанимационного больного, то есть с признаками инфекционного заболевания, в том числе с насморком. Пациент ОРИТ слаб, его организму крайне сложно противостоять инфекции.
Детей не пускают и тому достаточно причин. Во-первых, больной инфекцией ребенок не осознает, что он не здоров, тем более, что его активность мало снижается даже при высокой температуре, поэтому родители могут не заметить начала болезни. Во-вторых, может трогать руками трубки и медицинские устройства, бегать или неловко двигаться, нарушая работу оборудования и мешая персоналу. В-третьих, дети легко относятся к смерти, но шок от увиденного в больнице надолго нарушит психологический комфорт ребенка.
При выполнении медицинских манипуляций и процедур родственники тоже не нужны, им неприятно это видеть, а персонал ощущает психологическое давление.
Присутствие нескольких родных людей в реанимационной палате избыточно, один-два близких человека на непродолжительное время вполне достаточно для поддержания духа онкобольного, не забывайте, что ему тяжело, он очень быстро устаёт. Сидение ночи напролёт никому не на пользу, у здоровых истощаются силы, а пациент круглосуточного бдения у постели просто не осознаёт.
Когда в онкологии требуется реанимация
Реанимация в онкологии предполагает, если не возвращение больного раком к абсолютно нормальной жизни, то поддержание жизненных функций в стабильном состоянии.
В каких случаях пациента доставляют в реанимационное отделение? Отличий в работе онкологического реанимационного отделения от обычных существует. Кроме типичных случаев сердечно-легочной реанимации после остановки сердца или фатальных нарушений ритма, что тоже случается при злокачественном процессе, онкобольной поступает в реанимационное отделение:
- После обширных комбинированных операций при распространённых злокачественных процессах, когда единым блоком удаляется раковая опухоль и прилежащие к ней органы и ткани.
- После торакальных вмешательств, когда изменение анатомического соотношения в грудной полости после удаления части или всего легкого с лимфоузлами или опухолевого конгломерата средостения впрямую сказывается на работе сердца.
- После удаления части или всего желудка по поводу рака, потому что злокачественный процесс вызывает катастрофическое нарушение метаболизма, что в конце прошлого столетия приводило к смерти каждого четвертого оперированного, вмешательство в брюшной полости может привести к раздражению блуждающего нерва, отчасти определяющего сердечный ритм.
- При всех вмешательствах на головном мозге из-за опасности отека и сдавления продолговатого мозга, где располагаются центры регуляции сердечно-сосудистой и дыхательной систем.
- При тяжелейших осложнениях химиотерапии 4 степени, например, при критической тромбопении с опасностью спонтанных кровотечений, некротическом энтерите и так далее.
- При постхимиотерапевтических осложнениях 3 степени у пациентов с тяжелыми сопутствующими заболеваниями, когда возможна их декомпенсация.
- При использовании некоторых иммунологических противоопухолевых препаратов, вызывающих тяжелые аллергические реакции, и при высокодозной химиотерапии.
- Для наблюдения за состоянием пациента после некоторых «нестандартных» методов введения химиопрепаратов.
- При декомпенсации сопутствующих заболеваний, к примеру, гипогликемической или гипергликемической коме при сахарном диабете, фибрилляции желудочков и так далее.
- При нарушениях дыхания в результате обширного метастазирования в легкие для проведения принудительной — аппаратной вентиляции.
- После кровотечения в любом органе на фоне распада злокачественной опухоли.
Невозможно перечислить все клинические ситуации, когда функционирование органов и систем становится настолько недостаточным для поддержания жизни, что требуется экстренное и активное вмешательство профессионалов.
«Нам сложно докричаться до пациента сквозь противочумные костюмы»
Тимур Лесбеков, заведующий отделением кардиохирургии Национального научного кардиохирургического центра. Во время вспышки Covid-19 возглавлял отделение интенсивной терапии, куда привозили самых тяжёлых пациентов со всей страны
Тимур Лесбеков / Фото Герарда Ставрианиди
Сложно описать, что чувствует человек с Covid-19, когда возвращается в сознание. Пациент, очнувшись в обычной реанимации, видит лицо врача. В той реанимации, в которой мы работали, человек просыпается, а перед ним стоит некто в амуниции. Нам сложно докричаться до пациента сквозь противочумные костюмы и объяснить, что мы медики, что его не захватили инопланетяне. Некоторые пугаются. Выходя из долгой комы, люди испытывают колоссальный стресс, хотя бы потому, что не могут понять, что происходит.
Разговаривать в реанимации пациенты не могут, потому что у них трубка либо во рту, либо в горле. В обоих случаях голосовые связки не могут вибрировать так, чтобы генерировать звуки. Пациентам физически сложно даже глаза открыть.
Если им что-то нужно, показывали жестами. Мы распечатали крупный алфавит, чтобы они могли показывать на буквы. Несколько недель находясь в таком состоянии, многие теряют навык письма, у них не получается чётких символов.
Первое, о чём просят, очнувшись, – это пить. Даже боль не так доминирует, как жажда. Долго находящаяся во рту трубка высушивает всю слизистую оболочку. Чтобы это нивелировать, губы смазываются витамином Е или гигиеническими помадами, полость рта промывается, зубы чистятся.
Просьбы разные: кто-то просит есть, другой – поговорить с ним, потому что нет ни смартфона, ни телевизора, никакого общения, а люди в этом нуждаются.
Одному больному аппарат искусственной почки казался монстром, он всё время пытался от него отстраниться, пнуть. Возможно, это были галлюцинации.
Один из выздоровевших пациентов, когда пришёл в себя, не мог трезво оценить ситуацию. Когда его сознание более или менее прояснилось, у него появились слёзы от осознания того, в какую перипетию он попал. Ведь бороться приходится долго. Человек, проведший месяц в лекарственной коме, потом ещё месяц пытается оправиться от неё. Это даётся очень сложно и истощает морально.
Что делают с больным в реанимации?
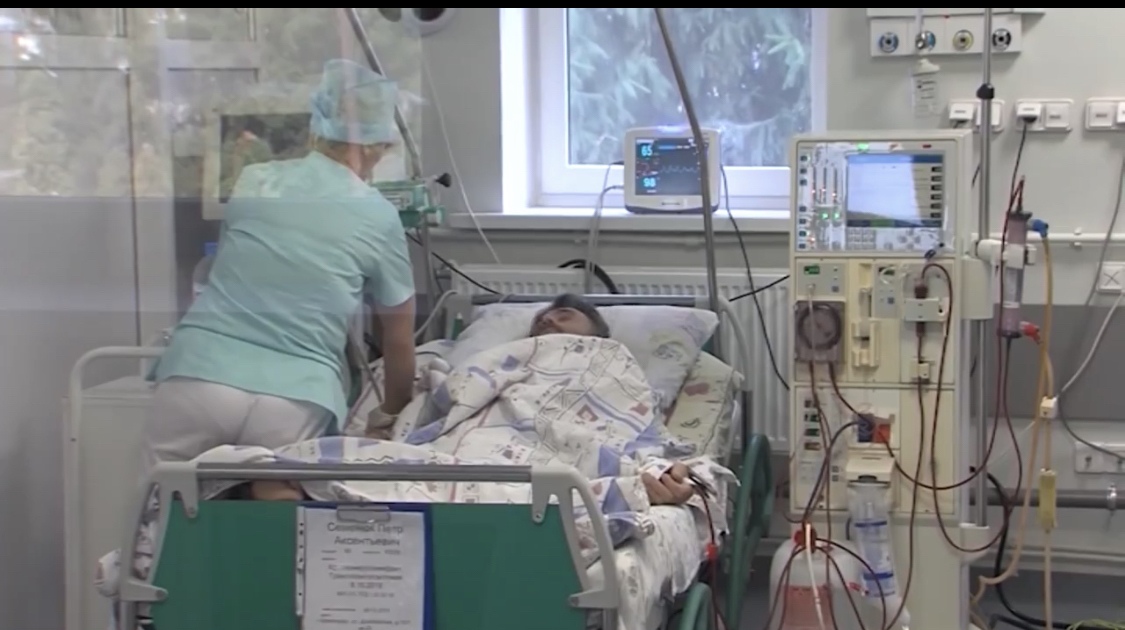
Делают всё, что позволяет остановить фатальное снижение функций организма, преимущественно это многолитровые и многочасовые капельницы с разными лекарственными препаратами. В некоторых ситуациях устанавливается подключичный катетер, что позволяет не только вводить большие объемы жидкости, но и определять центральное венозное давление, и в любое время брать кровь на анализ. В части случаев для всех манипуляций бывает достаточно постановки катетера в периферическую — локтевую вену.
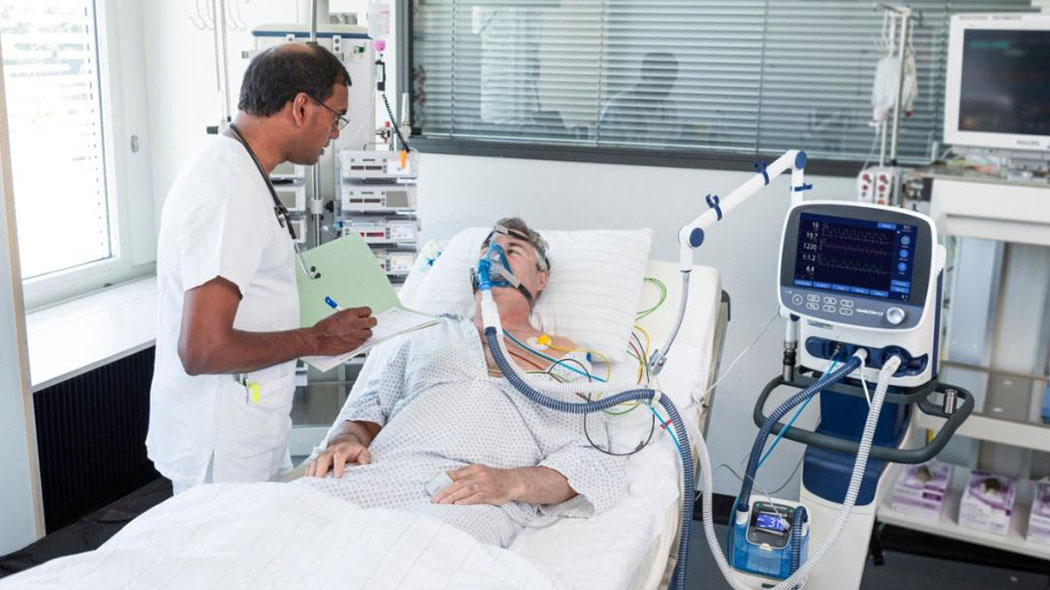
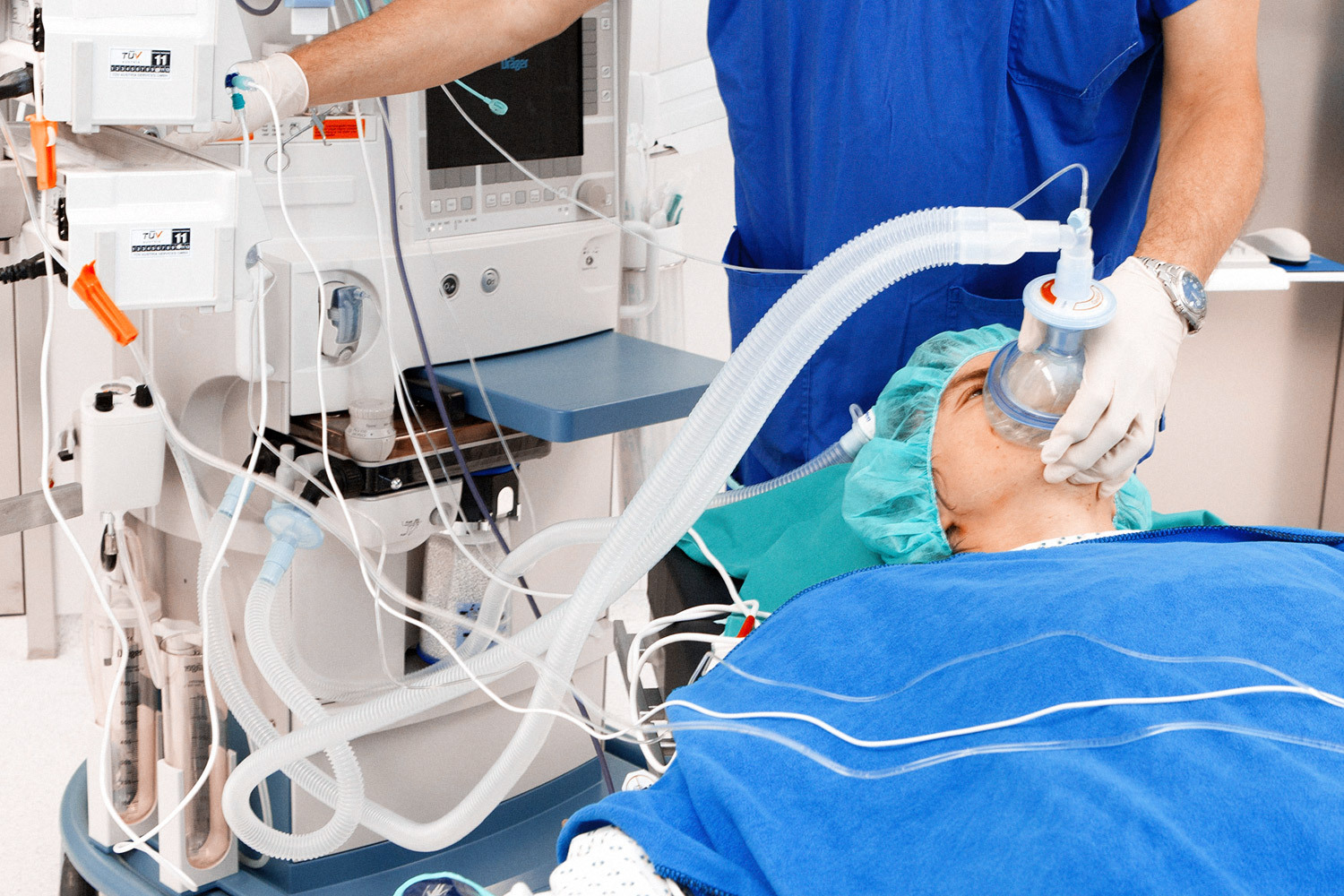
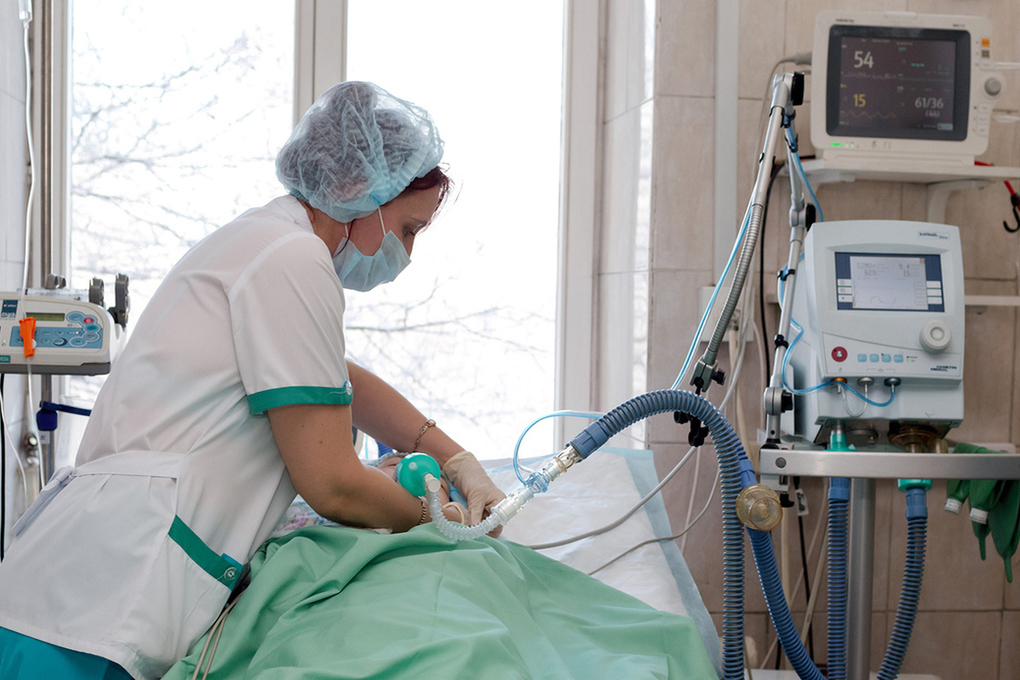
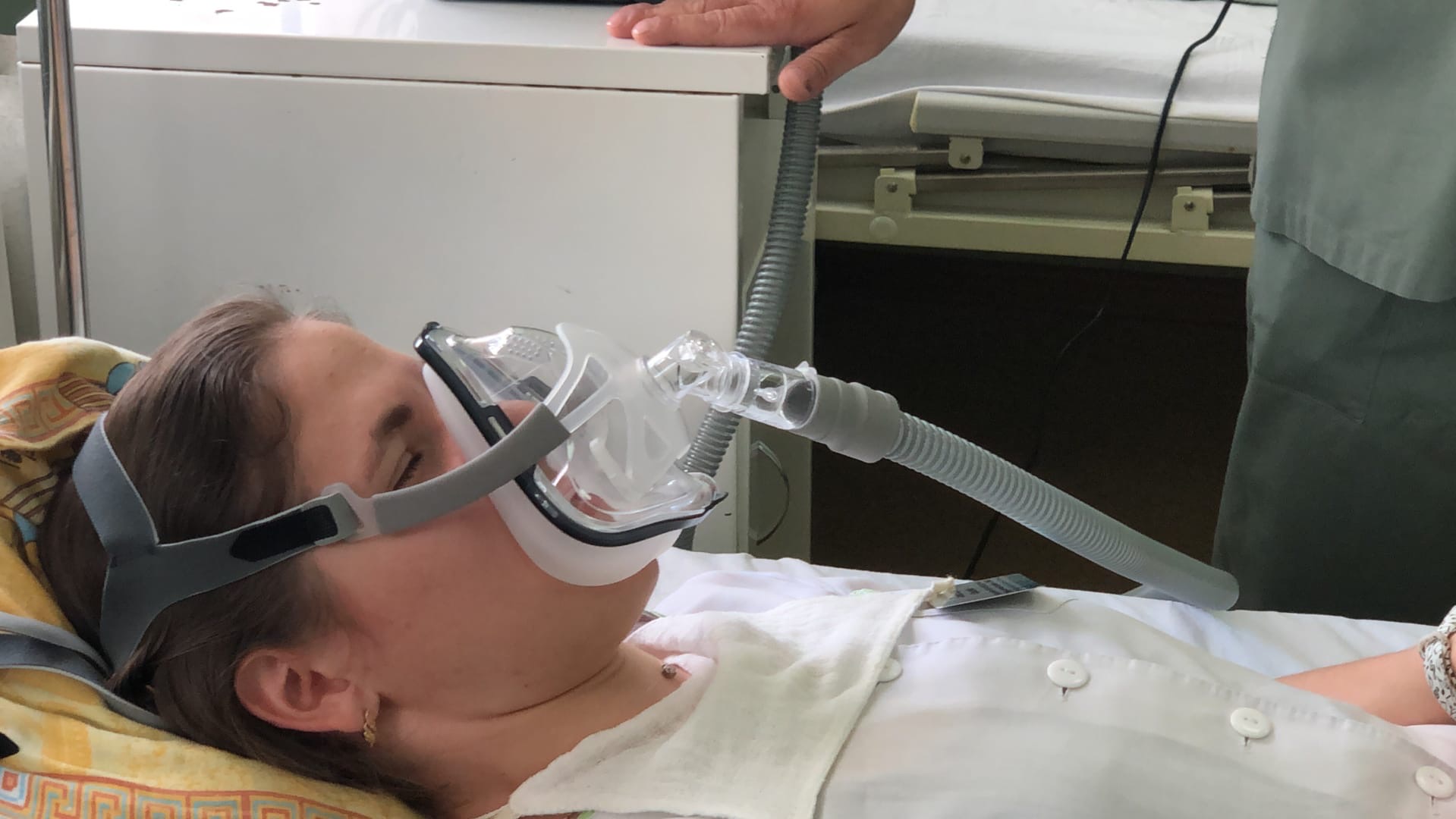
В некоторых случаях требуется поддерживать адекватное дыхание аппаратом ИВЛ, тогда в трахею вставляется специальная трубка, а пациент погружается в медикаментозный сон.
После операций на органах ЖКТ через нос устанавливается зонд, через него удаляется раневой экссудат и продуцируемые в избытке пищеварительные соки.
После хирургических вмешательств на органах мочевыделительной системы для лучшего восстановления тканей в мочеиспускательный канал могут установить катетер.
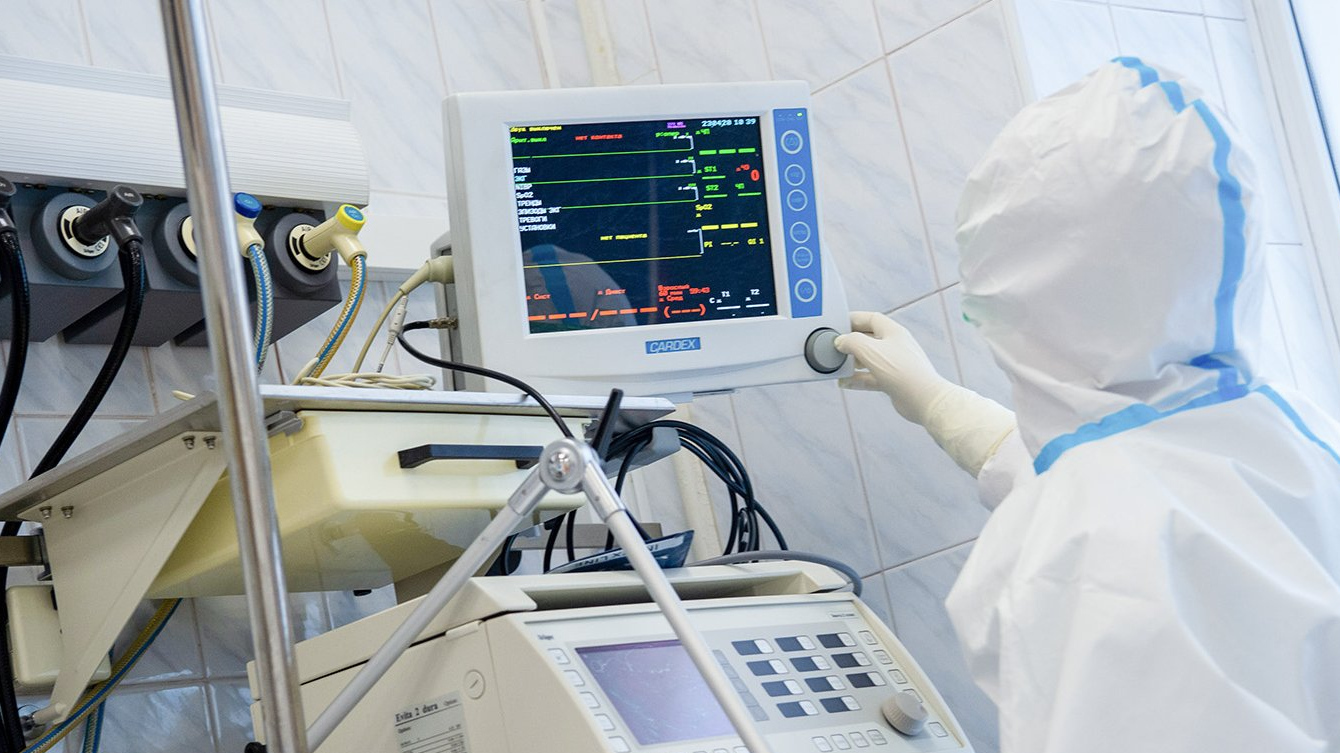
Каждый пациент реанимации подключен к монитору, информирующему о частоте дыханий и сердечных сокращений, артериальном давлении и концентрации кислорода в крови в настоящий момент времени. С определенными интервалами забирается кровь на анализы.
Кроме медицинских процедур и вливаний пациенту проводят гигиенические мероприятия — обработку кожи и слизистых, выполняется «туалет» раны — перевязка, ну и конечно контролируется своевременное опорожнение мочевого пузыря и кишечника.
Приказ Минздрава требует каждые 2 часа переворачивать пациента в постели для профилактики ишемии мягкий тканей в результате их сдавления массой тела, что угрожает развитием пролежней. Пролежни — мертвые ткани и не только источник токсических продуктов распада, но и ворота для инфекции. Персонал реанимации часто не имеет ни времени на регулярное переворачивание больных, ни сил на перекладывание крупных обездвиженных тел, поэтому в современных реанимациях должны быть специальные противопролежневые кровати или функциональные, облегчающие уход за больным.
«Иногда пациенты не понимают, почему их госпитализируют»
Были и такие пациенты, которые говорили, что их нужно выписать, что они не больны и с ними всё хорошо. К примеру, говорили, что намерены жить ровно столько, сколько бог им отмерил.
Пациентов с гипоксией, как правило, нет в отделениях, мы этого не допускаем. Таких обычно привозят. Они, простите, синего цвета. В тканях катастрофически не хватает кислорода. Они не могут не то чтобы шевелиться, а даже говорить. На эмоции, мысли, сознание – на всё это, в прямом смысле, не хватает воздуха.
Чаще всего поступают пациенты в гораздо лучшем состоянии. Иногда они не понимают, почему их госпитализируют. В таких случаях хорошо работает визуализация. Мы делаем компьютерную томографию, показываем пациенту состояние его лёгких, чтобы он осознал реальность угрозы своей жизни. После этого, как правило, вопросы отпадают.
Почему пациенты не доверяют? Эта ситуация не сложилась в один момент. Это всё копилось и росло как снежный ком. Вспомните 90-е годы, когда ничего не было, а невозможно ведь определить диагноз и оценить риски, когда под рукой только фонендоскоп и молоток. Сейчас ситуация улучшается. Есть довольно большое количество людей, которые с уважением относятся к нашему труду. Как правило, это те, кого врачи спасли, они благодарны. Нам этого достаточно.
Перспективы выздоровления
Шансы на полное выздоровление во время ковида в случае подключения пациента к аппарату ИВЛ есть, перспективы зависят от того, насколько поражение массивное и насколько оно регрессирует или прогрессирует, сообщил эксперт.
«Если нам удается процесс в легких стабилизировать, не дать ему прогрессировать, то в общем ИВЛ помогает. То, что мы проводим респираторную поддержку, в народе — ИВЛ, мы соответственно компенсируем те функции, которые нарушены в легких за счет в первую очередь нарушения структуры альвеол, и во вторую очередь за счет нарушения кровообращения в легких. То есть тут два фактора — это кровоток и альвеолы. При ковиде есть нарушение структуры альвеол, которое не связано с фиброзом, то есть потенциально обратимо. Более того, ИВЛ может еще неким образом стабилизировать структуру альвеол, предотвратить их слипание за счет давления, которое создается, и таким образом остановить патологический процесс», — сказал врач.
Он подчеркнул, что легкие при коронавирусе потенциально восстанавливаемы.
«Многие ошибочно говорят, что фиброз развивается. Никакого фиброза в ранние сроки никогда при поражении легких не развивается, потому что фиброз — это достаточно длительный процесс: несколько недель, а то и месяцев, скорее даже месяцев, чем недель, у пациентов с легочным фиброзом, даже лет. Поэтому при острой патологии легких выраженный фиброз развивается в редких случаях при очень долгом течении, чего обычно не происходит при коронавирусе, где мы говорим про какие-то дни, может быть, недели. Поэтому потенциально все это обратимо», — отметил реаниматолог.
Как родственнику вести себя в реанимации?
- Необходимо быть в чистой одежде в медицинском халате, с чистыми руками, на ногах бахилы, на лице маска.
- Парфюмерные запахи раздражают, поскольку в тяжелом состоянии изменяется обоняние, в этот день душиться не стоит.
- Звуковые сигналы телефона необходимо отключить, а лучше выключить все гаджеты. Соблюдение тишины обязательно, громкие звуки мешают персоналу и вызывают стресс у больных.
- Без разрешения персонала нельзя выполнять с больным никаких действий: переворачивать, сажать, ставить на ноги, водить в туалет, переодевать и так далее.
- Кормить нельзя — больной получает определенную и, как правило, очень строгую диету или вообще находится на внутривенном питании.
- Нельзя давать ранее назначенные по поводу хронических болезней лекарства, домашние отвары, аптечные настойки, БАД и пищевые добавки. Биологические добавки могут не совмещаться с лекарствами, которые получает пациент. Всё должно согласовываться с лечащим врачом.
Больной человек и пациент реанимационного отделения — это две большие разницы, некоторые не могут узнать своего близкого, настолько меняется его внешность. Не только из-за трубок и проводов, но отекают ткани, западают глаза, бессознательное состояние меняет черты лица. Многие испытывают шок от увиденного, надо быть готовым к неприятному впечатлению или не входить в отделение реанимации.
В отделении реанимации «Евроонко» всегда помогают больным и поддерживают дух родственников. Мы знаем, что надо делать и когда, вы можете быть уверены в нас. Мы не гарантируем бессмертия, но помогаем жить без мучений.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Список литературы
- Клинические рекомендации. Анестезиология-реаниматология / под ред. Заболотских И. Б., Шифмана Е. М. — М.: ГЭОТАР-Медиа, 2016.
- Мороз В.В., Бобринская И.Г., Васильев В.Ю. и др./Сердечно-легочная реанимация// М.: ФНКЦ РР, МГМСУ, НИИОР, 2017.
- Приказ Министерства здравоохранения РФ от 15 ноября 2012 г. N 915н «Об утверждении Порядка оказания медицинской помощи населению по профилю «онкология»
- Приказ Министерства здравоохранения РФ от 04.07.2017 № 379н «О внесении изменений в Порядок оказания медицинской помощи населению по профилю „онкология“, утвержденный приказом Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 915н»
Могут ли не пустить родственников в реанимацию?
Общественность добилась официального права на посещение пациента в реанимации родными людьми, но Минздрав пока ещё не подготовил стандартные общероссийские правила допуска в отделение, поэтому в настоящее время все зависит от отношения администрации лечебного учреждения к этому вопросу.
Против посещения реанимации высказываются многие сотрудники государственных больниц, якобы родные «тащат инфекцию» и мешают работать, отчасти это так, тем более, что пациент в бессознательном состоянии не нуждается в присутствии родных. Родственники же опасаются, что без их бдительного присмотра больному могут делать что-то не то или даже вредить. Это, конечно, неверно: сотрудники реанимационных отделений крайне заинтересованы в скорейшем восстановлении пациента и переводе его в другое отделение.
В частных клиниках родных пускают в ОРИТ, одновременно проявляя сочувствие к беде и демонстрируя терапевтическую активность в борьбе за жизнь и здоровье онкологического больного.
Советы врачей о вентиляции легких при ковиде
Первый и самый главный совет – не болеть и не попадать на любую искусственную вентиляцию легких, хоть инвазивную, хоть неинвазивную. Риск баротравмы или повреждения зубов при интубации есть даже при относительно безобидной операции по удалению желчного пузыря, что же говорить о неделях на ИВЛ при ковиде. Носите маски, соблюдайте социальную дистанцию, ограничьте круг контактов. Если вы всё-таки заразились и лечитесь пока дома, старайтесь всеми силами предупредить дыхательную недостаточность. Спите на животе, выполняйте простые, но эффективные упражнения дыхательной гимнастики – надувайте шарики или дуйте в воду через трубочку. При появлении одышки, боли в груди и неснижающейся высокой температуре вызывайте скорую помощь.
Необходимость КТ
Как сообщил Ярошецкий, ориентироваться на показатели процента поражения легких для прогнозирования развития ситуации сложно, поскольку КТ не дает в реальности четкого ответа, насколько поражены легкие.
«Мы проценты поражения можем только очень условно найти. Конечно, чем больше, тем хуже, это понятно. Но картинка КТ сама по себе часто не показывает того, что происходит. Мы не можем отличить, скажем, поражение сосудов от поражения самих альвеол. Микрососуды будут такое же давать, их расширение, как и альвеолярный тип нарушений. Здесь очень непросто все. КТ-картина нам часто не дает никакого ответа, что делать дальше. Нам гораздо важнее посмотреть функциональные тесты, гораздо более простые вещи нам дают больше ответов, нежели КТ», — отметил врач, добавив, что «именно поэтому часто КТ и не нужно этим пациентам делать».
Он пояснил, что встречаются пациенты с неплохими, на первый взгляд, показателями КТ, но при этом они не могут самостоятельно дышать. «Если у человека сатурация растет, то понятно, что клиническая картина улучшается, несмотря на то, что КТ при этом может и не улучшаться. Но в легких становится лучше, и это гораздо важнее, чем сама картинка. И наоборот есть пациенты, у которых КТ-картинка вроде ничего, они при этом сами дышать никак не могут», — сказал реаниматолог.
Зачем ИВЛ при коронавирусе?
Сразу успокоим читателя: заболеть ковидом – совсем не значит сразу попасть на ИВЛ и вообще нуждаться в кислородотерапии. Статистика ГКБ №40 в Коммунарке, ведущего медицинского учреждения России, занятого исключительно борьбой с «короной», показывает, что в ОРИТ (отделение реанимации и интенсивной терапии) попадают 25-30% всех госпитализированных с вирусной пневмонией пациентов, причём больше половины их них удаётся стабилизировать с помощью неинвазивной ИВЛ или поточной кислородной поддержки1. С учётом среднетяжелых и лёгких случаев ковида процент ИВЛ при коронавирусе, не превышает трёх-четырёх случаев на сто госпитализированных пациентов. По мере накопления опыта борьбы с инфекцией, массовой вакцинации и формирования популяционного иммунитета, этот процент должен постепенно снижаться, но это вовсе не говорит о том, что болезнь не остаётся смертельно опасной.
Кому требуется ИВЛ при коронавирусе?
Механическая вентиляция лёгких при коронавирусе показана при развитии острой дыхательной недостаточности, приведшей к гипоксии (кислородному голоданию). Внешне она проявляется одышкой, быстрой утомляемостью, бледностью или даже синюшностью кожных покровов. Подробнее про симптомы ОРДС при COVID-19 можно почитать здесь.
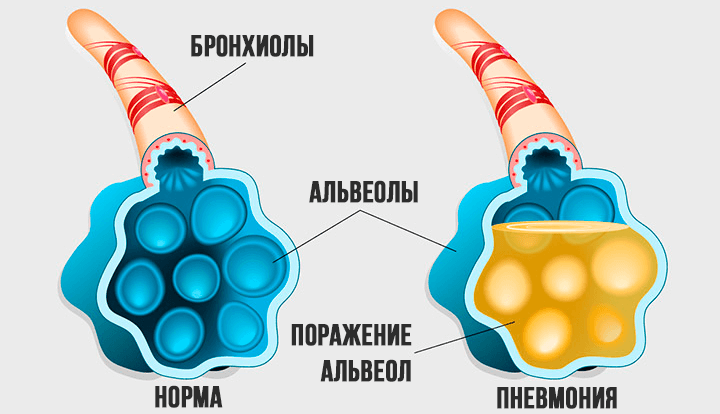
Причина респираторного дистресс-синдрома – в отёке лёгких. Поражённый вирусом эпителий альвеол становится проницаемыми, и они заполняются кровью и межклеточной жидкостью, переставая участвовать в газообмене. Справедливости ради отметим, что поражение лёгких – основная, но не единственная причина гипоксии при коронавирусе. Снабжение тканей кислородом, прежде всего мозга и сердечной мышцы, ухудшается ещё и из-за способности вируса поражать красные кровяные тельца (эритроциты), которые «развозят» по организму кислород.
Это важно! Как отмечает известный американский реаниматолог доктор Пол Марик2, при ковиде отмечены случаи так называемой «счастливой гипоксии».
Из-за нейротоксического эффекта вируса пациент не ощущает дыхательного дискомфорта (состояние сродни высотной болезни альпинистов), между тем быстро прогрессирующее разрушение лёгких делает болезнь необратимой. Вот почему решение о респираторной поддержке и подключении к ИВЛ при коронавирусе принимается после измерения сатурации (содержания кислорода в крови). Обычно такие меры принимаются при снижении оксигенации ниже 90%, однако в каждом конкретном случае врач учитывает комплекс факторов:
- возраст и анамнез пациента (у курильщиков, пожилых людей и лиц с хроническими заболеваниями лёгких сатурация по умолчанию ниже);
- степень поражения лёгочной ткани по результатам компьютерной томографии;
- наличие и степени полиорганной недостаточности и симптомов поражения кровеносной системы;
- технического оснащения медицинского учреждения и квалификации персонала.
Нахождение пациента на ИВЛ требует круглосуточных усилий целой реанимационной бригады (врача анестезиолога-реаниматолога и двух медсестёр или медбратьев). Больные с избыточным весом требуют ещё большего внимания и усилий. Поместить на вентиляцию всех больных технически невозможно, да в этом и нет необходимости.
В то же время весной 2020 года в Европе и в Северной Америке (страны со значительным числом возрастных пациентов) отмечались случаи вынужденной сортировки больных. Из-за дефицита аппаратов ИВЛ на вентиляцию в первую очередь направлялись пациенты с бо́льшими шансами на выживание.
Последствия ИВЛ
Упомянутый выше доктор Марик призывал: «Избегайте интубации, старайтесь ограничиться кислородом через маску. Смертность при интубации велика». Момент спорный. Пациенты умирали не от ИВЛ, а от необратимых поражений органов и тканей, легких, сердца, сосудов, почек. Вовремя назначенная и профессионально завершенная вентиляция сама по себе не убивает, а травмы зубов при трудной интубации или инфицированные пролежни всё же не фатальны. Однако огромную роль в предотвращении осложнений играет профессионализм врачей анестезиологов-реаниматологов и младшего медицинского персонала, их сплоченность и самоотверженность. Денис Проценко, главный врач «Коммунарки», уверен, что именно командный дух коллектива помогает ему спасать жизни безнадежных пациентов.
«Только 30% из находящихся в реанимации подключают к ИВЛ»
Тимур Капышев, анестезиолог-реаниматолог, директор центра передовых знаний Национального научного кардиохирургического центра, член экспертной группы по оказанию интенсивной терапии пациентам с коронавирусной инфекцией в Казахстане
Тимур Капышев / Фото Герарда Ставрианиди
Когда началась вспышка Covid-19, по приказу министра здравоохранения Елжана Биртанова создали экспертную группу для лечения пациентов в отделениях реанимации. Создали группу помощи медикам по всей стране для ведения тяжёлых пациентов с коронавирусом.
В экспертную группу вошли: инфекционисты, пульмонологи, бойцы невидимого фронта – специалисты сестринского дела, фармакологи, специалисты по заместительной почечной терапии, анестезиологи, реаниматологи. Это большая командная работа. Ведь вирус может поразить не только лёгкие, но и печень, почечную, сердечно-сосудистую, нервную системы.
Экспертная группа проводит собрания, на которых консультирует региональных медиков / Фото Герарда Ставрианиди
Мы консультируем врачей. Наша совместная работа, например, помогает во многих случаях избежать необходимости переводить пациентов на ИВЛ или ЭКМО. Избежать ИВЛ помогает виброакустический массаж. За рубежом такой аппаратуры нет, её разработчиком является казахстанская компания. Мы давно применяем этот аппарат для тяжёлых пациентов. По нашей статистике, из 100% находящихся в реанимации пациентов только 30% подключают к ИВЛ.
Не менее сложная процедура ЭКМО, её применяют, когда ИВЛ не помогает больному. Для перекачивания крови (искусственного кровообращения) применяются машины. При этом соединение трубок аппарата с организмом человека происходит путём их введения в крупные артерии и вены или непосредственно в камеры сердца. Основное преимущество ЭКМО – способность поддерживать доставку кислорода.
За всё время работы было проведено четыре имплантации ЭКМО пациентам с коронавирусом. Два пациента, несмотря на проводимые усилия большой команды, скончались. Два других пациента отключены от ЭКМО. Один из них уже выписан из больницы, другой находится на реабилитационной терапии.
На этих экранах – информация о скорой помощи и санавиации по всем регионам, показывает глава центра Биржан Оспанов / Фото Герарда Ставрианиди
Раньше координационный центр экстренной медицины транспортировал самых тяжёлых больных в столицу. Сейчас больных почти не транспортируют в столицу, потому что регионы уже приобрели самостоятельный опыт в лечении таких больных. Но экспертная группа продолжает проводить консультативную помощь по заявкам конкретных специалистов в регионах.