Название патологического состояния печени «жировой гепатоз» требует расшифровки для людей далеких от медицины. Гепатозы — целая группа заболеваний с нарушением метаболических процессов в гепатоцитах. Они не сопровождаются воспалением, трансформацией в злокачественное разрастание, но разрушают структуру органа, строение клеток и межклеточного вещества. Это приводит к подавлению функций печеночной ткани.
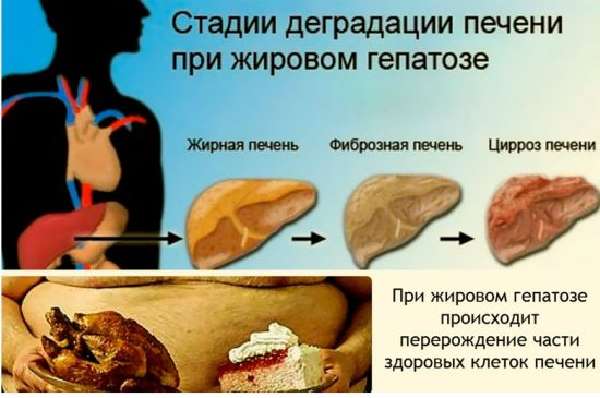
Одна из разновидностей гепатоза — накопление жира в клетках — именуется «стеатоз», «жировая дистрофия печени», «стеатогепатоз», «жировое перерождение, инфильтрация». Все синонимы жирового гепатоза отражают заболевания печени обменного характера. Очень важно отметить, что начальные стадии этого процесса обратимы. Своевременное выявление позволяет вылечить жировой гепатоз печени.
Жировая форма гепатоза считается наиболее распространенной. В разных странах она поражает от 10% до 25% населения. Из них до 95% — хронические алкоголики, 75–90% пациенты с выраженным ожирением (индекс массы тела 30 и более,), сахарным диабетом.
При исследовании пунктата печени жировое перерождение обнаруживают в ¼ случаев
Что происходит в печеночной паренхиме?
Изменения в печени происходят постепенно. В клетках накапливаются жировые включения, количество жира становится чрезмерным и разрушает клеточную оболочку. Большинство ученых считают, что все изменения идут одновременно во всем органе (диффузный процесс). Некоторые гепатологи выделяют особо опасную зону для отложения жира — область выхода портальной вены, настаивают, что именно здесь в печени возможна жировая дистрофия очагового типа.
По стадиям различают:
- I (начальная) с минимальным количеством капелек жира в клетках, когда отсутствуют какие-либо повреждения гепатоцитов;
- II (поражение средней тяжести) — начинаются необратимые процессы, скопления жировых включений разрушают клеточные оболочки, переходят в межклеточное пространство. За счет ограничений формируются кистозные полости, заполненные жиром.
- III (предцирротическая) — разрушенная паренхима заменяется на рубцовую ткань: сначала обратимый фиброз, затем прогрессирующий цирроз.
Классификация
По происхождению стеатоз делят на алкогольный — возникает у лиц с хроническим алкоголизмом, неалкогольный (синоним «неалкогольная жировая болезнь») — образуется при различных заболеваниях, влияющих на метаболизм жиров, неправильном питании, образе жизни. Также выделяют:
- первичное нарушение обмена веществ, полученное ребенком по наследству, под влиянием патологической беременности матери;
- вторичное, формируется в течение жизни.
В зависимости от распространенности процесса ожирения различают типы поражения:
- диссеминированный очаговый — в паренхиме скапливаются мелкие участки жировой ткани, рассеянные в разных долях, обычно клинические признаки жирового гепатоза печени отсутствуют;
- диссеминированный выраженный — масса жировых включений растет, поражает весь орган, появляются проявления в виде симптомов;
- зональный — редкое поражение в определенных отделах;
- диффузный — сразу нарастают изменения не в единичной клетке, а полностью в печеночной дольке.
Цитологические и гистологические исследования биоптата печени позволили ученым выделить картину жировой дистрофии печени в виде отложений: мелкокапельных — мелкие глыбки жира не разрушают гепатоциты, крупнокапельных — вызывают повреждение клеточных мембран, такое нарушение структуры неминуемо приводит к некрозу (гибели клеток).
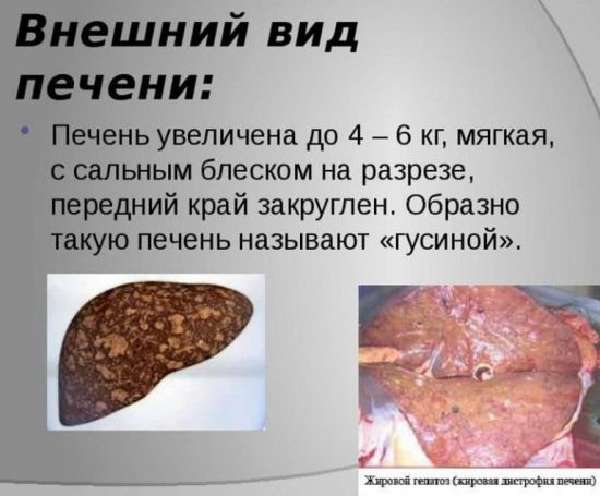
Орган увеличивается (гепатомегалия), при поверхностном осмотре изменяется цвет с бордового на желтоватый 
Степени тяжести
О степени поражения печени можно судить при морфологическом исследовании ткани паренхимы, радионуклидной методике поглощения изотопов только здоровыми клетками. 0 — выявляются отдельные очаговые скопления жира, I — очаги увеличиваются, сливаются, при микроскопии определяют до 33% гепатоцитов с включениями в поле зрения.
II — поражено от 33 до 66% клеточного состава, при этом наблюдается как мелкокапельный, так и крупнокапельный внутриклеточный стеатоз. III — ожирение переходит за пределы клеток, формируются кисты с полостями, разному виду разрушений (дистрофическое, некроз, фиброз) подвергнуты более 66% гепатоцитов.
Причины
Причины можно разделить на экзогенные (внешние) и эндогенные (внутренние). Экзогенными по отношению к организму являются поступления ядовитых для печени веществ. Процесс идет по типу острого или хронического отравления. Острую жировую дистрофию врачи наблюдают при воздействии:
- солей мышьяка;
- фтористых соединений;
- однократно принятых значительных доз алкоголя или суррогатов;
- токсинов ядовитых грибов.
Возможно быстрое поражение печени при сепсисе, тяжелом вирусном гепатите.
Хроническое течение возникает от бесконтрольного приема некоторых лекарственных препаратов, бытового пьянства и алкоголизма, постоянных нарушений в питании (недостаток в пище белка, витаминов), профессионального отравления четыреххлористым углеродом, фосфорорганическими соединениями.

Привыкание у женщин происходит быстрее
Эндогенные причины формируются внутри организма больного человека, страдающего патологией щитовидной железы, синдромом Иценко-Кушинга, сахарным диабетом, эндокринным ожирением. В таких случаях симптомы жирового гепатоза печени являются признаками осложнения, тяжелого течения основного заболевания, расцениваются как вторичные.
Лечение целиком зависит от возможностей достижения компенсации метаболического синдрома, устранения главного поражающего фактора. Причины жирового гепатоза принято делить на алкогольные и неалкогольные. Под воздействием алкоголя изменяется метаболизм внутри гепатоцитов. Недостаток кислорода приводит к снижению процессов расщепления жиров, не синтезируются белки, теряются необходимые для биохимических реакций коферменты (витамины), исчезает возможность получения энергии.
На неалкогольную жировую дистрофию печени приходится 9% всех случаев стеатоза. Ее вызывают:
- неправильное питание (преимущественное употребление жирной пищи и сладостей);
- наследственность (гепатоциты не справляются с нагрузкой);
- малоподвижный образ жизни;
- перенесенные инфекционные болезни;
- истощение при голодных диетах или при отсутствии должного питания;
- осложнения операции на желудке для лечения ожирения;
- хронические болезни, изменяющие обмен веществ и приводящие к резким отклонениям.
Чаще всего «виновниками» стеатоза в печени являются сразу несколько причин. Объединяясь, они вызывают накопление триглицеридов по массе превышающую 10% веса органа. У женщин изменения происходят значительно быстрее и чаще. Диффузное распространение жировых включений начинается, когда масса жира доходит до 25% от общего веса печени.
Механизмы развития неалкогольного гепатоза
Чтобы решить, как лечить жировой гепатоз печени, необходимо с уверенностью вмешиваться в метаболические процессы, не нанося новых ударов по другим органам и системам. Для этого нужно знать какие механизмы вызывают накопление жира до такой степени, что под их воздействием страдают гепатоциты.
Под влиянием питания
Гепатостеатоз развивается, когда с пищей поступает значительное количество жиров и углеводов, а печень не справляется с переработкой, выведением. Этому процессу способствует недостаток витаминов, являющихся незаменимыми ферментами в биохимических реакциях. Поэтому к накоплению жиров одинаково склонны как люди, обильно питающиеся жирной пищей, так и голодающие вегетарианцы.
Гормональный фон имеет большое значение при беременности, эндокринных заболеваниях.
При лекарственном гепатозе
Печень — основной орган, обеспечивающий усвоение и проявление ожидаемого лекарственного действия медицинских препаратов. В гепатоцитах происходят процессы биотрансформации в более доступные для организма вещества, обезвреживание токсических составляющих.
Препарат считается лучшим, но дозу нельзя увеличивать
Наиболее опасны по воздействию на печеночные клетки:
- гормональные средства (кортикостероиды, противозачаточные);
- антибиотики;
- противоопухолевые лекарства (цитостатики, подавляющие процесс деления раковых клеток);
- обезболивающие и жаропонижающие нестероидные противовоспалительные препараты.
Они обладают прямым токсическим воздействием на печень. Насколько будет выражена реакция печени заранее трудно предугадать. Поэтому врачи ориентируются на строго оптимальную дозировку и ограниченные курсы назначения. Обычно рекомендуют после лечения меры по поддержке печени.
При болезнях органов пищеварения и операциях
Основным токсическим воздействием на печень обладают шлаковые вещества, скапливающиеся в крови. Продукты распада тканей, непереваренные вещества, поступив в паренхиму требуют срочной переработки и перегружают орган. Подобный механизм характерен для воздействия токсинов и ядов.
При перенесенных травмах, паразитарных инвазиях
В ответ на ушиб в печени нарушается структура паренхимы, образуются кистозные полости, сокращается число работающих клеток. Попадание в печеночный кровоток паразитов формирует абсцессы, воспаление вокруг кист, разрушает гепатоциты.
Наследственные заболевания
Генетически обусловленные ферментопатии вызывают неспособность клеток печени к переработке жиров. Аномалии сосудов, желчных протоков затрудняют питание гепатоцитов, в условиях гипоксии снижаются метаболические процессы.
Признаки стеатогепатоза
Симптомы жировой дистрофии печени могут длительно не проявляться. Клинические признаки делят на предположительные стадии процесса. Вначале болезни — никаких жалоб нет. На второй стадии пациент ощущает неприятное давление в подреберье справа, общее недомогание, слабость.
Необходимо отметить, что в печеночной ткани нет болевых рецепторов (окончаний нервов, по которым идут сигналы), они расположены в капсуле. Поэтому боли появляются при растяжении и увеличении органа. На первой стадии этого не происходит, но со второй объем паренхимы увеличивается и начинаются тупые постоянные боли. Болезненна пальпация в подреберье справа.
Появляются признаки жирового гепатоза, являющиеся последствием нарушения пищеварения, недостатка желчных кислот, коферментов, белка (отсутствие аппетита, тошнота, отвращение к запаху пищи, похудение, рвота). При этом усиливается слюновыделение. На падение иммунитета указывают частые простуды, присоединение вирусной инфекции.
В третьей стадии — изменения более выражены. Страдает пигментный обмен, поэтому кожа и слизистые принимают желтоватый оттенок, моча становится темнее, кал светлеет. Попадание в кровь билирубина и желчных кислот вызывает сильный зуд. Из-за ломкости стенок сосудов и снижения свертываемости на теле пациента возникает сыпь в виде крапивницы или пятнистая.
Подтверждением нарушения обмена жиров являются ксантомы (мелкие жировики на коже лица, груди, руках), ксантелазмы (жировики плоской формы, расположенные на веках), в наружной оболочке глаз просматривается «липоидная дуга» (отложение жировых включений в роговице).

У беременных гепатоз выявляется редко, не ранее III триместра, считается, что он провоцируется гормональными сдвигами и передается по наследству, по материнской линии
Что нужно для диагностики?
Постановка диагноза в большой степени зависит от сведений, полученных от пациента о распространении нарушений среди родственников, склонности к алкоголизму, характере питания и профессиональной деятельности. Осмотр позволяет выявить кожные изменения, цвет склер, увеличение печени. Проводится взвешивание и измерение объема на уровне живота. По этим показателям высчитывают соотношение массы тела пациента к норме по возрасту и росту.
По анализам крови можно выявить:
- анемию и воспаление (снижение гемоглобина, эритроцитов, лейкоцитоз и ускорение СОЭ);
- биохимические изменения функции печени (падение уровня аланиновой и аспарагиновой трансаминаз, высокий холестерин, триглицериды, липопротеины низкой плотности);
- нарушенный пигментный обмен — рост непрямого билирубина;
- снижение содержания белков за счет альбуминов и рост глюкозы.
При УЗИ печени обнаруживается более светлое изображение органа, чем плотнее ткань, тем сильнее отражаются ультразвуковые волны. Можно точно выявить размеры, контуры печени, наличие внутренних образований (кист, абсцессов, опухоли). Жировую инфильтрацию печени определяют при перерождении 30% и более массы органа.
Компьютерная и магниторезонансная томография позволяет более точно структурировать выявленные образования, очаговость, провести дифференциальную диагностику. Эластография дает возможность выявить начальные проявления фиброза. Специальным датчиком врач производит давление на область печени, а он фиксирует показатели эластичности ткани. При фиброзе и циррозе она значительно падает.
Определить стадию жирового гепатоза и степень поражения паренхимы можно только при помощи биопсии материала, полученного путем пункции печени. Процедуру проводят в специализированных клиниках под контролем УЗИ. Пациент находится под наблюдением не менее четырех часов с холодной грелкой на правом подреберье. Подробный морфологический анализ ткани делают лаборанты гистологи. Они определяют процент изменений по отношению к здоровым клеткам.
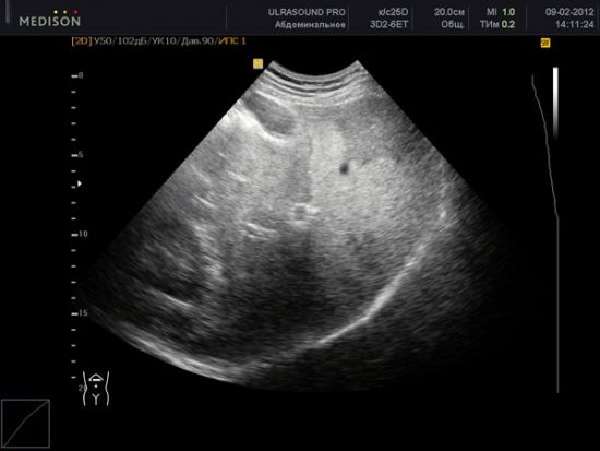
Неоднородность отражения волн говорит о наличии участков с разной плотностью ткани
Как проводится лечение?
Лечение жирового гепатоза печени включает комплекс мероприятий. Рекомендации врача обязательно касаются правильного режима и диетического питания. Пациенту следует помнить, что на стадии фиброза можно восстановить большую часть паренхимы органа. Двигательная активность помогает изменить обмен веществ, отвлечь часть поступающих веществ на физическую работу, снизить вес.
Если человек имеет профессиональную вредность, то следует перейти на труд без контакта с ядовитыми веществами.
Лечебное питание
Диета подбирается с учетом веса, возраста, сопутствующих заболеваний. Ее задача — максимальное щажение печеночной паренхимы при обеспечении организма всеми необходимыми веществами. Наиболее популярна специальная диета — стол 5 по классификации Певзнера. На фоне ожирения назначают стол 8. Снижение массы тела значительно уменьшает факторы риска дальнейшего развития гепатоза при гипертензии, сахарном диабете.
Требования диеты:
 Питание при ожирении печени
Питание при ожирении печени
- питание пациента предусматривает определенный баланс основных веществ (белки в суточном рационе должны составлять 110–130 г, углеводы снижаются до 200–300 г), несмотря на нарушенный метаболизм необходимо 80 г жиров (из них 30% состава должны быть растительными);
- нужно пить воды 1,5–2 л;
- ограничивается соль (до 6–8 г), сахар (не более 30 г);
- кратность употребления пищи доводится до 6–7 раз в день, порции необходимо соблюдать небольшие (250 г), ужинать за 3 часа до сна, следить за перееданием и длительными перерывами;
- следует исключить приготовление блюд жарением, употреблять только отварные, паровые, запеченные блюда или тушеные.
Запрещены продукты и напитки, вызывающие повышенное желчевыделение, раздражение слизистой желудка:
- соленья;
- острые приправы;
- жирное мясо и рыба;
- алкоголь;
- газированные напитки;
- дрожжевое тесто, свежая выпечка;
- чай, напиток с цикорием, кофе и какао.

От спиртных напитков придется отказаться
В питании основное место уделяется овощным блюдам, фруктам, несладким сокам, ягодам, паровым изделиям из нежирного мяса, творога, рыбы, кисломолочным продуктам.
Лечение медикаментами
Специфического лечения от жирового гепатоза нет. Врач подбирает препараты для длительного применения, не содержащие токсических веществ. Лечение жировой дистрофии печени не обходится без медикаментов с гепатопротекторными свойствами (производных урсодезоксихолевой кислоты, фосфолипидов, аминокислот и других).
Нужно помнить, что множество предложений и реклама далеко не соответствуют истинной проверенной эффективности этих препаратов. Посоветовать правильное средство может только специалист, имеющий опыт применения. Статины позволяют нормализовать жировой обмен, однако не подходят для длительного применения. По данным последних исследований, с ними связано проявление агрессивного поведения у пациентов, особенно чувствительны женщины.
Антиоксиданты и витамины необходимы в качестве составляющих биохимических реакций (Мексидол, А, С, Е). Улучшают питание гепатоцитов. При необходимости назначаются таблетки для снижения веса, усиления выделения желчи, нормализации уровня глюкозы. О том можно ли вылечить жировой гепатоз народными средствами читайте в этой статье.
В большинстве случаев полностью исключить причину гепатоза не удается. Наиболее важным считается поддерживающая терапия и постоянная диета. Продолжение употребления алкоголя приводит к необратимому циррозу печени. Врачебные рекомендации помогают задержать этот процесс.
Отзывы
Галина, 38 лет:
Я очень располнела после вторых родов. Сейчас вешу 85 кг. Стараюсь придерживаться диеты, но вес не снижается. Прочитала вашу статью и испугалась за печень. Думала в ожирении главное — нагрузка на сердце, а тут еще не менее опасная проблема.
Александр, 45 лет:
Совсем не толстый, бывает выпиваю. Ничего у меня не болит. Что зря по врачам ходить!
Алевтина Александровна, 75 лет:
Молодежь! Берегите печень пока есть надежда. Моему мужу уже не помочь. Мучаемся с асцитом и циррозом.