Какие сосудистые осложнения наиболее опасны после коронавируса?
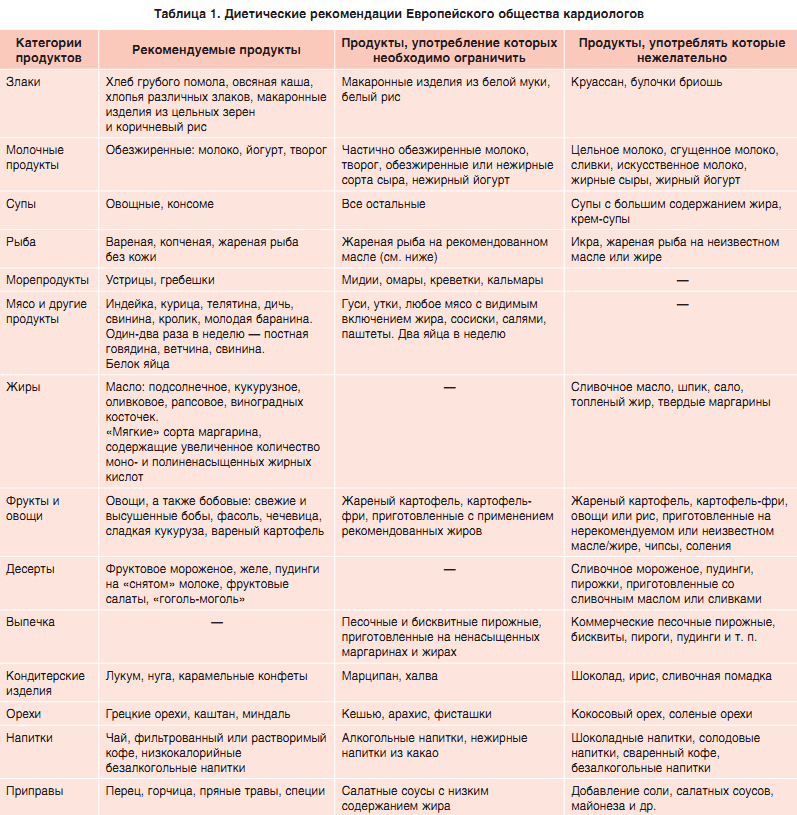
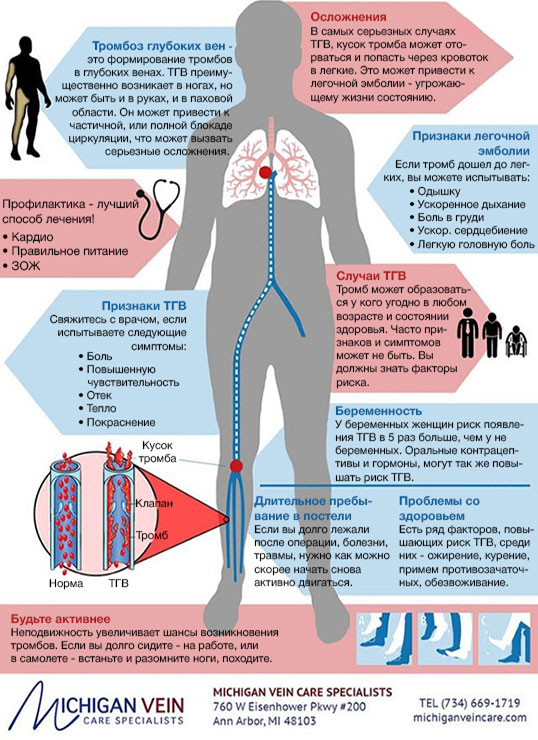
Наиболее распространенным и тяжелым осложнением после коронавируса являются тромбозы, особенно при стенозе — сужении сосудов, и разрывы аневризм (выпячивание стенки сосуда с ее истончением). Необходимо учитывать, что поврежденный вирусом эндотелий сосудов восстанавливается медленно, а процессы, происходящие в организме, дают повышенную нагрузку на всю систему кровообращения.
Тромбы, желеобразные сгустки крови, клеточных компонентов и белков, формируются в связи с повреждением сосудов, да еще и на фоне сгущения (нарушения свертываемости) крови. Они растут со временем и циркулируют в крови, при этом пациент не подозревает и не чувствует, что у него формируется тромб.
Такие тромбы могут блокировать артерии сердца и головного мозга. Поэтому осложнением коронавируса может быть инфаркт или инсульт. Не меньшую угрозу для жизни представляет и тромбоэмболия легочной артерии (ТЭЛА). Причем часто тромбы, блокирующие сосуды легких, изначально образуются в глубоких венах ног, после чего они отрываются и перемещаются. Поэтому при наличии таких симптомов как:
- внезапная беспричинная одышка,
- боль в груди,
- кровь в отделяемом при кашле,
- грудные хрипы,
- обморочное состояние, холодный пот, и головокружение,
- резкое учащение пульса в покое.
Речь может идти именно о ТЭЛА. Пациенту в срочном порядке рекомендуется сделать КТ легочной артерии с контрастом. К сожалению в большинстве случаев такая диагностика носит пост симптоматический характер, как и диагностика инсульта. Компьютерная томография в таких случаях является предпочтительным методом визуальной оценки сосудов.

Текст подготовил

Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 20 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Кто рискует?
По данным исследования, опубликованного в журнале Ланцет , тромбоз при COVID-19 встречается в 3 раза чаще, чем при других ОРВИ.
Основная группа риска — тяжелобольные, которые находятся в палатах интенсивной терапии. От 7,6 до 30% из них сталкиваются с тромбоэмболическими осложнениями во время ковида и в течение месяца после выздоровления . У пациентов, не нуждающихся в реанимации, тромбоз регистрируют в 2 раза реже.
При лёгкой и среднетяжёлой форме COVID-19 риск тромботических осложнений до сих пор неизвестен. В ряде исследований показано, что он практически не отличается от такового при других респираторных инфекциях .
Пугающие новости о смертельных осложнениях даже после лёгкого ковида, обычно основаны на редких случаях, когда у людей и без коронавируса были серьёзные причины для формирования сгустков в сосудах:
- случаи тромбоза или тромбоэмболии лёгочной артерии раньше;
- мерцательная аритмия;
- резко ограниченная подвижность;
- онкологические заболевания;
- большая операция или серьёзная травма в предшествующий месяц;
- ожирение, метаболический синдром;
- курение;
- приём оральных контрацептивов и других гормональных препаратов;
- варикозная болезнь (вены на ногах, геморрой);
- возраст старше 60 лет.
Все эти факторы могут испортить карму даже тем, кто болеет дома и чувствует себя удовлетворительно.
При прочих равных, чем больший процент лёгких поражён коронавирусом, тем выше риск. Если нет одышки и изменений на КТ грудной клетки, то ковид, скорее всего, никак не повлияет на вероятность образования кровяных сгустков.
Однако абсолютно всем полезно соблюдать правила профилактики тромбоза на протяжении болезни и в течение месяца после неё. Лучше перестраховаться!
Тромбоз при коронавирусе
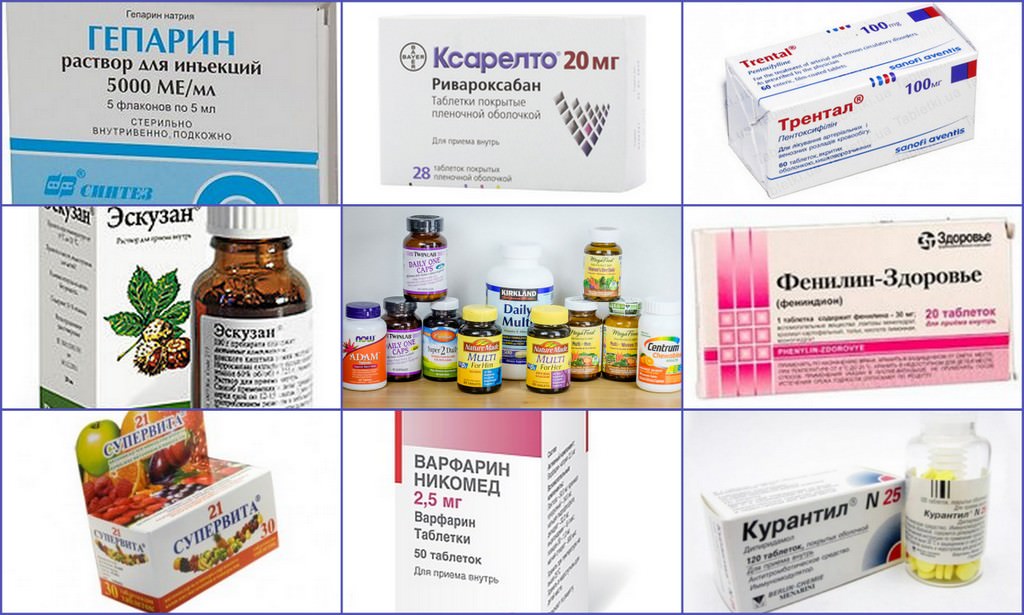
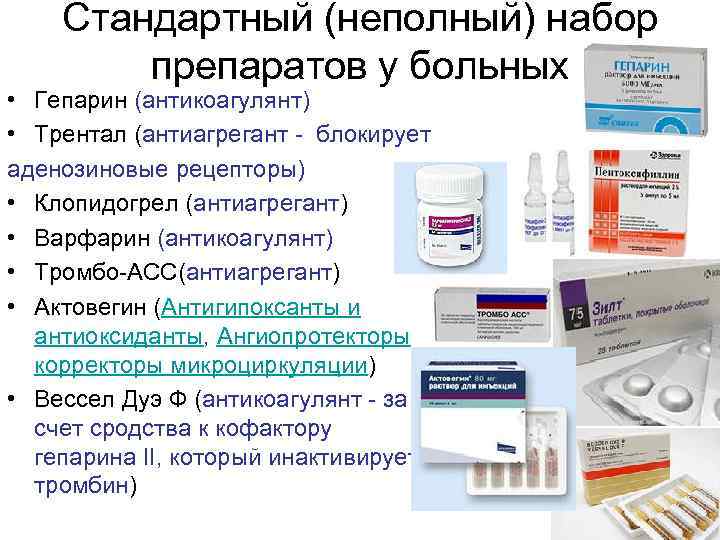
У большинства из зараженных коронавирусом болезнь протекает легко. Но есть люди, у которых на фоне инфекционного процесса развиваются опасные для жизни состояния, среди которых тромбоз мелких и крупных кровеносных сосудов. Чтобы избежать осложнений врачи назначают препараты, разжижающие кровь при коронавирусе. В список антикоагулянтов входят таблетированные и инъекционные средства.
Тромбы формируются из белка фибрина и эритроцитов. Сгустки прикрепляются к стенкам травмированных или поврежденных воспалительным процессом сосудов. Постепенно тромб становится больше, уплотняется. Часто крупные тромбы полностью перекрывают просвет сосуда и препятствуют кровотоку. Такое состояние особенно опасно, если сгусток находится в сосудах легких. Заподозрить наличие тромба можно, если у больного появились характерные симптомы:
- приступ сильного кашля, часто с кровью;
- пульсация, судороги, резкая боль в конечностях;
- внезапная сильная боль в груди;
- одышка без физической нагрузки;
- потемнение и припухлость участка кожи вблизи сгустка.
Чтобы определить склонность к тромбообразованию и определить, какие антикоагулянты назначить при коронавирусе, пациенту делают анализ крови
Особое внимание обращают на время свертываемости, скорость оседания эритроцитов, количество тромбоцитов. Если эти показатели повышены, высок риск быстрого появления тромба
В такой ситуации пациенту назначают антикоагулянты. Показания к применению эффективных антикоагулянтов при коронавирусе для профилактики тромбоза такие:
- нарушения в системе свертывания крови;
- тяжелое течение коронавирусной болезни, при котором человек очень мало или совсем не двигается;
- показатели анализа крови, указывающие на необходимость ввести в схему лечения кроверазжижающие препараты.
Антикоагулянты назначают профилактики тромбообразования (исключительно по назначению врача) у людей с кардиологическими патологиями.
Важность показаний густоты крови при варикозе
Густая кровь при варикозе достаточно частое явление. Длительное нахождение на ногах, тяжелые физические нагрузки, лишний вес и беременность являются основными причинами развития варикозного расширения вен. Кровяные тельца замедляют свою циркуляцию, для их разжижения и перекачки требуется больше мощности, что негативно влияет на общее состояние сосудов. После постановки точного диагноза врач прописывает определенные препараты, которые будут улучшать микроциркуляцию и нормализуют отток лимфы. Также медикаменты поддерживают нормальный гемостаз в организме больного, уменьшают свертываемость крови и разрушают тромбы.
Вязкая густая кровь не может своевременно снабжать все ткани и органы кислородом и другими полезными веществами. Это приводит к онемению нижних конечностей, гипоксии и активному развитию варикозной болезни. Налипание тромбоцитов на стенки вен мешают нормальному кровотоку. Чтобы избежать отрыва тромба и летального исхода в результате тромбоэмболии легочной артерии, необходимо принимать препараты для разжижения кровяных сгустков.
Действие коагулянтов на состояние сосудов при варикозе
Научное название препаратов для разжижения крови – антикоагулянты. Они не избавляют от причины заболевания, но эффективно снимают симптоматику, оказывают укрепляющее действие на стенки сосудов, блокируют прогрессирующее развитие варикоза. Любое лекарственное средство из данной фармакологической группы принимается строго по назначению врача-флеболога после подробной УЗИ-диагностики.
Антикоагулянты показаны при следующих заболеваниях:
- Тромбоз венозных сосудов;
- Тромбоз артерий;
- Легочная эмболия;
- Иные сердечно-сосудистые заболевания, связанные с образование кровяных сгустков.
Активными компонентами кроверазжижающих препаратов могут быть синтетические или полусинтетические вещества на основе природных стимуляторов. Наиболее эффективными являются диосмин, гепарин, троксерутин, рутин, эсцин и гесперидин. Каждый из них стабилизирует состояние сосудов при варикозе, снижает ломкость капилляров и препятствует образованию тромбов.
Противопоказания приема антикоагулянтов и антиагрегантов
Как и любые лекарственные препараты, антикоагулянты имеют ряд противопоказаний, которые необходимо внимательно изучить перед началом приема таблеток.
- Индивидуальная непереносимость основных компонентов лекарственного средства;
- Низкая свертываемость крови;
- Наличие открытых ран или трофических язв;
- Флебит и геморрагический диабет;
- 1 триместр беременности;
- Гемофилия.
Что делать?
КТ -ангиография проводится с применением контраста. Она озволяет увидеть тромбы, новообразования, аневризмы, патологически суженные участки сосудов. Иногда с данной задачей справляется УЗИ, при этом результат обследования отлично дополняется данными КТ. УЗИ позволяет оценить динамику кровотока, распознать его нарушение, в то время как КТ является наиболее достоверным мтодом визуальной оценки сосудов.
Существует несколько антикоагулянтных и тромболитических схем лечения, которые может рекомендовать только лечащий врач.
Если вы переживаете, что у вас или ваших близких после коронавируса могут быть патологии сосудов, восстановление (постковидный синдром) проходит тяжело, появились необычные симптомы (сильная слабость, головокружение, посинение конечностей, варикоз, пугающие задержки дыхания, фиолетовые высыпания на коже), необходимо сначала в срочном порядке обратиться с этой проблемой за профессиональной медицинской помощью к врачу, который назначит первичные консервативные методы восстановления, а также обследования, которые позволят исключить или подтвердить проблемы с сосудами.
К таким методам, помимо КТ и УЗИ относятся, например:
- Анализ крови на D-димер (факт распада тромбов в крови);
- Общий анализ крови;
- Коагулограмма;
- Липидограмма;
- ЭКГ, ЭхоКГ;
- Допплерография коронарных сосудов;
- Ангиография;
- Постоянный мониторинг артериального давления.
Важно! Терапия и профилактика заболеваний сердечно-сосудистой системы после коронавируса должна быть комплексной. Только врач сможет индивидуально подобрать нужные диагностические и лечебные мероприятия
Примерно у 60% переболевших коронавирусом и госпитализированных пациентов через 3-4 месяца обнаруживаются признаки активного миокардита (и/или перикардита). Миокардит – это воспаление воспаление сердечной мышцы, вызванное вирусным или токсическим воздействием. Болезнь вызывает нарушение сердечного ритма, дыхания, дискомфорт в грудной клетке, бледность и отечность конечностей. Если это заболевание не лечить, то прогноз будет неблагоприятным. Лечением миокардита занимается врач-кардиолог.
Помимо диагностики и приема специальных препаратов для восстановления сердечно-сосудистой системы после коронавируса пациенту рекомендуют:
Лечебную физкультуру.При отсутствии противопоказаний к некоторым видам физических нагрузок пациенту следует как можно больше двигаться. Напротив, сидячий и лежачий образ жизни будет очень вреден. Даже ежедневная утренняя зарядка 10 минут поможет укрепить сосуды, улучшить кровообращение, подвести питательные вещества и кислород к органам.
Физиопроцедуры.Иногда для восстановления сосудов пациенту рекомендуются методы лечения с применением инфракрасного излучения, аппарата для оксигенотерапии и др.
Лечение в санатории.Свежий воздух и реабилитационные процедуры будут крайне полезны.
Правильное питание.Необходимо исключить все, что губительно для сосудов – алкоголь, тяжелую и холестеринсодержащую пищу. Предпочтение следует отдать свежим овощам и фруктам, медленным углеводам, белковой пище, рыбе и морепродуктам. Сахар лучше заменить на более натуральные заменители (стевию). Полезно пить травяные сборы для сосудов и сердца.
Поливитаминные комплексы и витамины.Ослабленному организму необходимы новые «строительные блоки». Для сосудов и головного мозга очень полезна полиненасыщенная жирная кислота Омега-3, особенно если в вашем рационе отсутствует рыба. Для сердечной мышцы полезен Коэнзим Q-10. Поливитаминные комплексы должны включать витамины A, B, C, D.
Отказаться от курения.
FAQ
️ Можно ли вылечить варикоз на ранней стадии?
Чтобы подтвердить диагноз варикоз первой степени, нужно обязательно обратиться в медицинское учреждение, где специалист назначит необходимые обследования. Врач уточнит все проявления, беспокоящие пациента, выяснит симптомы и назначит анализы, обследование. Достаточно действенным способом является медикаментозное лечение варикоза на ранних стадиях. Назначаются лекарственные препараты, компрессы, мази, массаж, а также режим питания и правильный образ жизни при варикозе. Это поможет остановить развитие болезни еще на начальной стадии.
️ Как часто нужно делать узи вен нижних конечностей?
Для правильной диагностики и постановки диагноза врач первым делом назначает пациенту прохождение УЗИ, которое можно делать независимо от возраста и состояния здоровья необходимое количество раз. В зависимости от того, насколько полной и детальной должна быть картина, назначается один из трех возможных видов УЗИ.
️ Какие анализы нужно сдать для флеболога?
Перед посещением флеболога анализы сдавать не обязательно. При необходимости доктор назначает клинический анализ крови, в некоторых случаях коагулограмму. При глубоком поражении вен флеболог также может назначить дополнительные исследования, например: фибриноген, Д-димер, тромбиновое время, АЧТВ, протромбин, позволяющий выявить грубые нарушения в свертывающей системе крови.
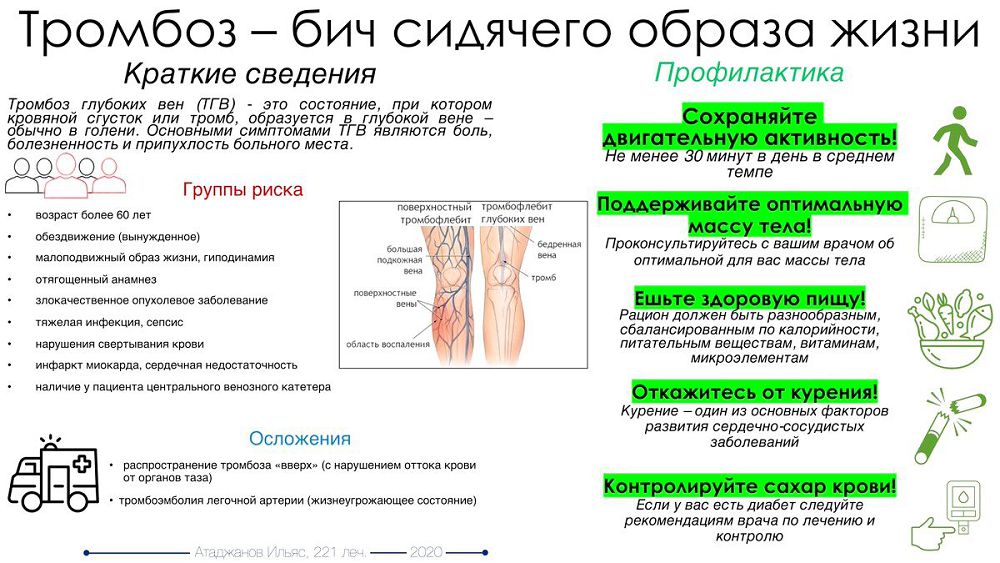
Тромбоз нижних конечностей после коронавируса
Так называется заболевание венозной системы ног, при котором в сосудах образуются плотные сгустки крови.
Эта патология развивается по следующим причинам:
- Повышение свёртываемости крови
- Замедление кровотока
- Ожирение
- Повреждение венозных стенок во время травмы или операции
- Приём некоторых противозачаточных препаратов
Болезнь поражает поверхностные или глубокие вены. При коронавирусе наиболее опасным считается тромбоз глубоких вен нижних конечностей, поскольку его осложнения иногда приводят к смерти.
Сгусток крови формируется на стенках сосудов. Из-за этого в них нарушается кровообращение, отчего иногда возникает боль, отёки и другие симптомы. Впрочем, патология часто протекает без видимых признаков.
Порой тромбы отрываются от вен. Эти плотные сгустки крови попадают в кровоток и нередко доплывают до сердца, лёгких или мозга. Если они застревают в сосудах лёгких, то у человека может остановиться дыхание. Такое явление называется тромбоэмболией.
После тромбоза ног при коронавирусе у некоторых развивается посттромботическая болезнь. Тромб повреждает сосуды, из-за чего в них нарушается кровообращение. Это провоцирует отёки и боль. Без своевременного лечения кожа над поражённым участком темнеет, а потом на ней образуются язвы. Это снижает качество жизни и облегчает проникновение бактерий в организм. В редких случаях трофические язвы вызывают гангрену.
При каких обстоятельствах врач рекомендует пероральные антикоагулянты?
Чтобы предотвратить рост тромбов при венозном тромбозе, чаще всего используются пероральные антикоагулянты. Их также принимают после тромбоэмболии легочной артерии и в кардиологии – в качестве профилактической меры в кардиологии у пациентов с сердечной аритмией, определяемой как пароксизмальная и стойкая фибрилляция предсердий. В этих случаях цель лечения – избежать образования тромбов в полостях сердца. Эти препараты также используются у пациентов после кардиохирургических процедур имплантации искусственных клапанов сердца.
Пероральные антикоагулянты с большей вероятностью, чем препараты других классов, вызывают осложнения, требующие пребывания в больнице, особенно если они используются без назначения врача. В то же время антикоагулянты – это препараты, которые часто невозможно заменить, и они часто спасают жизнь пациента.
Чтобы применение таких лекарств было эффективным и безопасным, необходимо тесное сотрудничество с врачом и просвещение пациента и его родственников
Важно, чтобы каждый человек, проходящий лечение, понимал, как действуют эти препараты и как контролировать лечение в лаборатории
Наиболее частые показания к применению антикоагулянтов:
- лечение и профилактика венозной тромбоэмболии и тромбоэмболии легочной артерии;
- нарушения сердечного ритма (фибрилляция предсердий);
- состояние после операции по имплантации искусственных сердечных клапанов;
- наличие сгустков в одной из полостей сердца;
- состояние после имплантации некоторых сосудистых протезов;
- некоторые формы чрезмерного свертывания крови, известные как тромбофилия;
- тромбоз артерий (чаще всего нижних конечностей).
Лекарства от тромбоза при коронавирусе
Сначала несколько слов о препаратах.
Антикоагулянты не разрушают тромбы. Они лишь предотвращают увеличение старых и образование новых сгустков крови. Продолжительность употребления этих средств зависит от количества и размеров тромбов. Иногда люди принимают их месяцами.
Важный момент — антикоагулянты могут вызвать кровотечение.
Поэтому опасно превышать указанную дозировку или использовать антикоагулянты без назначения врача.
При обычном тромбозе глубоких вен кроверазжижающие средства эффективны, хоть и не во всех случаях. Эти лекарства назначают и при COVID-19.
Всем госпитализированным пациентам выписывают гепарин и другие препараты от тромбоза при коронавирусе. Их вводят подкожно или внутривенно. Такие средства не рекомендованы лишь людям с противопоказаниями.
К сожалению, антикоагулянты помогают не всем. Мы уже говорили, что у больных с коронавирусом тромбы формируются из-за повышенной свёртываемости крови. Лекарства эту проблему не устраняют. Так что докторам сложно определить эффективную и безопасную дозу кроверазразжижающих препаратов для каждого пациента.
Некоторые исследования показывают бо́льший эффект от назначения лечебной дозы, по сравнению с профилактической. Однако из-за этого чаще происходит кровотечение. Как видите, у лекарств против тромбоза при коронавирусе есть очевидные преимущества и риски.
Самолечение антикоагулянтами может оказаться бесполезным или опасным. Поэтому принимать эти средства необходимо лишь по назначению врача и без нарушения дозировки. Доктор не только определит правильную дозу. Ещё он опросит пациента по поводу приёма других лекарств, которые иногда провоцируют опасные реакции при взаимодействии с антикоагулянтами. Это сделает лечение максимально безопасным.
Профилактика тромбоза при коронавирусе
Уменьшить вероятность образования тромбов помогут следующие меры:
Пейте больше жидкости
При обезвоживании организма кровь становится более густой. Из-за этого повышается риск тромбоза.
Необходимая дневная доза жидкости зависит от веса человека: при 50 кг это 1,7 литра, при 60 кг 2,1 литра, при 70 кг 2,4 литра. Примерно 20% жидкости люди получают из пищи. Остальное из напитков.
Чрезмерное употребление воды редко вызывает проблемы. Так что даже если пить в сутки более трёх литров жидкости, это не навредят здоровью. А вот увлечение алкогольными напитками нередко приводит к обезвоживанию.
Не сидите без движения дольше часа
Венозное кровообращение зависит от движения мышц ног. Чем дольше человек сидит или стоит неподвижно, тем чаще кровь в сосудах застаивается.
Да, во время самоизоляции люди опасаются выходить на прогулку. Однако для уменьшения риска тромбоза не обязательно часами ходить по улице рядом с потенциальными источниками болезни. Даже короткая прогулка дома разгонит кровь в венах. Просто встаньте со стула или дивана и походите по квартире в течение пяти минут. Повторяйте это каждый час.
При ходьбе мышцы сжимают сосуды и толкают застойную кровь к сердцу, отчего снижается давление на венозные стенки и уменьшается риск тромбоза.
Бросьте курить
У многих во время пандемии вредные привычки лишь усугубились. Например, некоторые стали чаще курить, чтобы ослабить ощущение тревоги.
Курение увеличивает вероятность образования сгустков крови, и потому эта привычка помешает избежать тромбоза глубоких вен при коронавирусе.
Да, сразу отказаться от сигарет смогут не все. Но любое сокращение ежедневной дозы никотина всё равно будет полезно для здоровья сосудов.
Боритесь с лишним весом
Объём крови составляет 7-8% от массы тела. Увеличение веса неизбежно приводит к повышению нагрузок на венозные стенки и клапаны. Чем больше крови в сосудах, тем выше вероятность появления застойных явлений. То есть у людей с избыточным весом кровь чаще скапливается в венах, отчего возрастает риск тромбоза.
Сначала рассчитайте свой оптимальный вес. Для этого используются две формулы: (Рост (в см) – 110)*1,15) — для мужчин, (Рост (в см) – 100)*1,15) — для женщин.
Старайтесь не отклоняться от нормы слишком сильно. Впрочем, разница в несколько килограммов почти не повлияет на вероятность образования тромбов.
К сожалению, профилактические меры не всегда результативны. Если не получилось избежать тромбоза после коронавируса, то необходимо как можно быстрее начать борьбу с болезнью.
Контролируйте показатели!
Лёгкая форма COVID-19 не требует дополнительной диагностики. Организм уничтожает вирус в течение нескольких дней, поэтому опасный уровень воспаления и повреждение лёгких, а значит, и критичные изменения в свёртывающей системе крови не успевают развиться.
Если у вас больше 3 дней держится температура 38 или выше, если трудно дышать и частота дыханий (вдох+выдох) в минуту больше 20-22 (даже без температуры), нужно повторно обратиться к врачу и обсудить необходимость КТ грудной клетки и лабораторных тестов.
Как правило, требуется сдать общий анализ крови с развёрнутой лейкоцитарной формулой и анализ на С-реактивный белок. В ряде случаев врач может рекомендовать коагулограмму, где определяют ключевые параметры свёртывающей системы крови и некоторые другие анализы.
Если на КТ есть признаки вирусной пневмонии, а в анализах крови — маркёры выраженного воспаления, обговорите с врачом назначение антикоагулянтов. Эти препараты замедляют формирование тромбов, но тем самым — повышают вероятность кровотечения. У людей из группы риска по тромбозу и со среднетяжёлой формой ковида антикоагулянты уменьшают смертность , поэтому их назначают даже в домашних условиях.
От вас потребуется сообщить о своих рисках тромбоза (они перечислены в начале статьи), а от врача — взвесить потенциальную опасность кровотечения, исходя из тяжести вашего состояния и сопутствующих болезней.
Не принимайте антикоагулянты самостоятельно, по совету соседки или достоверного источника в интернете. Универсального рецепта на антикоагулянты не существует. Только врач может взвесить все «за» и «против», а потом принять правильное решение.
Как иммунитет отвечает на опасность извне?
Когда организм сталкивается с опасностью, включается защита, то есть иммунный ответ. В нем одни из героев — белки плазмы крови. Совокупность этих самых белков (их около 50 штук в составе) называется системой комплемента. Ее главная задача — «уборка» кровотока: она распознает и обезвреживает вирусы, бактерии и мертвые клетки.
Зачем мы сейчас написали столько медицинских терминов? А затем, что тромбы при COVID-19 образуются именно из-за этой системы комплемента.
Казалось бы, в ее схеме работы все просто: обнаружилось что-то лишнее или опасное — нужно от этого избавиться. Но если что-то опасное является тяжелой инфекцией, например коронавирусной, система комплемента активируется слишком мощно, становится чересчур активной, что приводит к повреждению собственных тканей.
Зная это, вышеупомянутые шведы-биологи установили, что виноват в этом белок MBL (mannose binding lectin), или лектин, связывающий маннозу. Этот белок — важный фактор врожденного иммунитета.
Ученые проверили это наблюдение на 65 пациентах с COVID-19. Они измерили их уровень MBL. У тех, у кого в качестве побочных эффектов развился тромбоз, уровень лектина был повышен.
«Наши результаты особенно интересны тем, что они объясняют, почему так много пациентов страдают от образования тромбов, несмотря на лечение, и почему обычные препараты для разжижения крови не могут это предотвратить», — говорит ведущий автор исследования Оскар Эрикссон, врач университетской больницы и научный сотрудник отделения иммунологии, генетики и патологии Уппсальского университета.
Эти наблюдения поспособствуют созданию тест-системы для пациентов с COVID-19 на активность MBL, чтобы обнаружить тех, кто подвержен больше других риску тромбоза.
Сколько пить кроворазжижающие после коронавируса?
Период восстановления может продолжаться от 2 до 8 недель. Врачи предупреждают, что сохраняется риск повышенного тромбообразования у пациентов любого возраста и пола. Поэтому на этапе выздоровления назначаются препараты на основе низкомолекулярного гепарина, индивидуально подбирая название и дозу. Зная, для чего назначают антикоагулянты при коронавирусе, можно предположить их назначение при отрицательной гемодинамике, высоком уровне эритроцитов, эндокринных нарушениях. Они ускоряют реабилитацию после нахождения под аппаратом ИВЛ, улучшают состояние при анемии.
Доктора неоднозначно относятся к медикаментозной реабилитации после SARS-CoV-2. Как правило, для лечения (особенно в тяжелых случаях) применяют сильнодействующие и достаточно токсичные противовирусные препараты, антибиотики, кортикостероиды. Поэтому для снижения лекарственной нагрузки на печень и почки в реабилитационный период оставляют необходимый минимум лекарств. Это:
- средства для предупреждения тромбообразования (обязательно пациентам старше 45-50 лет, в остальных ситуациях — по показаниям);
- лекарства для коррекции метаболизма;
- витамины (D3, группы В, аскорбиновая кислота, комплекс Омега-6), микроэлементы (цинк, железо и т.д.);
- «мягкие» седативные на растительной основе, аминокислоты (в частности, глицин), но при необходимости после обследования у психотерапевта не исключено назначение антидепрессантов, транквилизаторов.
Все чаще на разнообразных форумах появляются публикации, что SARS-CoV-2 не страшнее обычной простуды или гриппа (к слову, после него восстановить силы также непросто). Однако ситуация гораздо серьезнее. Уже сейчас доктора говорят о тяжелейшем постковидном синдроме, с каждым днем в худшую сторону меняется статистика осложнений. Поэтому независимо от степени тяжести болезни пренебрегать реабилитацией нельзя ни в коем случае.