Пневмония – острое инфекционное воспаление с наличием очагов поражения в легочной ткани и внутриальвеолярной экссудацией. Чаще встречается у детей и лиц пожилого возраста, имеющих хроническую сопутствующую патологию.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
Строение легких
Легкое — парный орган дыхательной системы. Абсолютной симметричности в грудной клетке не имеет из-за наличия сердечной вырезки в левом легком. Соответственно делению главных бронхов, правое легкое состоит из трех долей, левое – из двух. Структурной единицей легкого, в пределах которой развивается воспалительный процесс, является бронхолегочной сегмент. И правая, и левая нижние доли состоят из пяти сегментов. На грудную стенку проецируются по задней и боковой поверхностям.
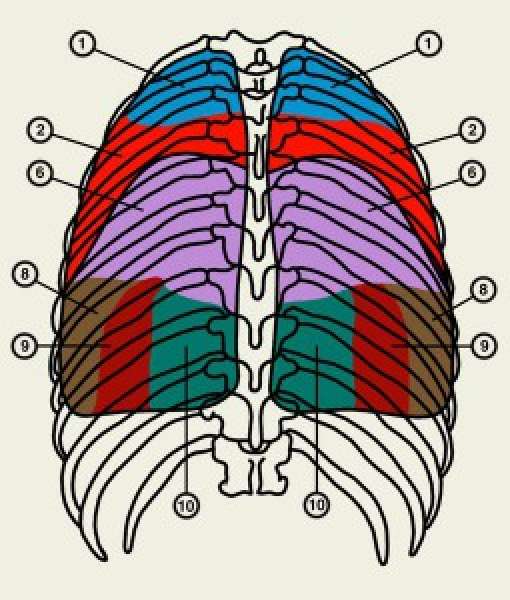
При локализации воспалительного процесса в сегментах нижней доли речь идет о пневмонии нижней доли правого или левого легкого. При поражении нижних долей обоих легких говорят о двусторонней нижнедолевой полисегментарной пневмонии.
С практической точки зрения пневмония классифицируется исходя из особенностей инфицирования и условий возникновения заболевания.
Инфекционные агенты и патологии
| Вид пневмонии | Возбудитель |
| Внегоспитальная | Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Haemophilus influenzae, Мoracsella catarrhalis, Legionella pneumophila, респираторные вирусы |
| Нозокомиальная | Pseudomonas aeruginosa, Enterobacteriaceae, Klebsiella pneumoniae Escherichiacoli, Haemophilus influenzae ,Staphylococcus aureus Streptococcus pneumoniae |
| Аспирационная | Bacteroides, Peptostreptococcus, Fusobacterium Enterobacteriaceae |
| Пневмония при иммунодефиците | Цитомегаловирус, Pneumocystis carini, патогенные грибы, Streptococcus pneumoniae, Staphylococcus aureus, Pseudomonas aeruginosa |
- Наличие заболеваний, сопровождающихся развитием хронической сердечной недостаточности. Это могут быть пороки сердца, ишемическая болезнь сердца, нарушения ритма, гипертоническая болезнь. Застойные явления в базальных отделах легких сопровождаются нарушением вентиляции и способствуют инфицированию застойного экссудата условно-патогенной и патогенной микрофлорой.
- Длительное лечение с постельным режимом у пациентов, перенесших инсульт, травмы позвоночника и костей таза, особенно у лиц старше 65 лет.
- Анатомические препятствия (симптомы сдавления вентилирующего бронха) и функциональные нарушения у онкологических больных (параканкрозная пневмония).
- Выраженная деформация позвоночника (сколиоз 4-й степени) и грудной клетки.
- Нарушение дренажной способности бронхов при ХОЗЛ и бронхоэктатической болезни.
- Повышение внутрибрюшного давления у хирургических больных с поджатием нижних краев легких.
- Деструктивные очаги в брюшной полости.

Все эти факторы также создают условия для перехода воспалительного процесса в затяжное или рецидивирующее течение, увеличивают сроки лечения.
Особенности клинической картины
Помимо типичных признаков пневмонии, кашель, высокая температура, при долевом процессе появляются боли, связанные с дыханием и кашлем (вовлечение в процесс висцеральной плевры). Эквивалентом боли является чувство тяжести с той стороны грудной клетки, где присутствует воспалительный процесс.
Особенности клинической картины обусловлены анатомическим расположением нижних долей легких, а также зависят от развития осложнений.
Симптомы парапневмонического плеврита: появление боли в грудной клетке при вдохе и кашле; определение новой зоны тупого перкуторного звука и шума трения плевры при объективном обследовании. По мере накопления плеврального выпота боль уменьшается, но нарастают симптомы интоксикации и дыхательной недостаточности.
При формировании очага гнойно-некротического расплавления (абсцедирование) нарастают симптомы интоксикации: лихорадка гектического типа с ознобами, усиление сухого кашля, повышенное потоотделение, тошнота, рвота, головокружение, усиление одышкаи, боль в грудной клетке. После прорыва гнойника через бронх – отхождение гнойной мокроты «полным ртом».
При развитии инфекционно-токсического миокардита появляются нарушения ритма сердца, глухость сердечных тонов при аускультации, нарастают симптомы сердечной и легочной недостаточности.
Нередко в клинической картине появляется боль в подреберной области, что свидетельствует о развитии реактивного воспаления желчного пузыря или поджелудочной железы.
Рентгенологические признаки нижнедолевой пневмонии
Рентгенологически определяется зона затемнения (уплотнения) легочной ткани в нижней доле правого или левого легкого. Это может быть гомогенное затемнение нескольких сегментов или целой доли. Может состоять из нескольких негомогенных очагов различной формы и величины в одном или обеих легких. На рентгенограмме также определяют толщину плевры и наличие выпота в синусах.
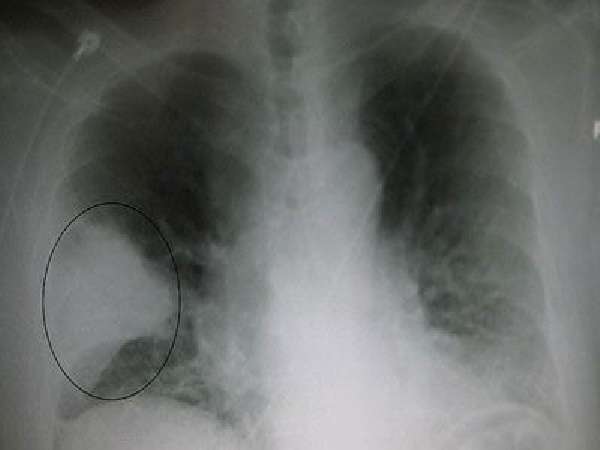
Классификация нижнедолевой пневмонии включает в себя разделение:
- Правосторонняя нижнедолевая пневмония.
- Левосторонняя нижнедолевая пневмония.
- По наличию осложнений: осложненная плевритом и ателектазом, неосложненная.
- По степени тяжести: среднетяжелое течение и тяжелое течение.
Тактика лечения больного
Определяется алгоритмом оценки риска неблагоприятного исхода и выбора места лечения (шкала СRB-65 с изменениями). 1 балл начисляется за наличие каждого из приведенных симптомов.
- нарушение сознания.
- частота дыхания ≥ 30/мин.
- САД 90 или ДАД ≤ 60
- возраст 65 лет.
| 0 баллов | 1-2 балла | 2-3 (3-4) балла |
| Легкое течение (летальность 1.2%) | Течение средней тяжести (летальность 8.15%) | Тяжелое течение (летальность 31%) |
| Амбулаторное лечение | Лечение в стационаре терапевтического профиля | Лечение в ОИТ |
Показаниями к обязательной госпитализации являются:
- возраст старше 65 лет;
- наличие сопутствующей патологии;
- хроническое обструктивное заболевания легких (ХОЗЛ, ХОБЛ);
- сахарный диабет;
- почечная недостаточность;
- сердечная недостаточность;
- заболевания печени;
- алкоголизм;
- подозрение на аспирацию.
Основные группы препаратов
- Антибактериальная терапия — этиологическое лечение, направленное на эрадикацию возбудителя.
- Муколитики (отхаркивающие, мукорегуляторы) перорально или в ингаляциях.
- Инфузионная терапия с целью дезинтоксикации, коррекции кислотно-щелочных и водно-электролитных расстройств. Вводятся изотонические растворы глюкозы и минеральных солей, реополиглюкин, реосорбилакт.
- Применение низкомолекулярных гепаринов для предотвращения деструкции легочной ткани и улучшения микроциркуляции.
- Улучшение реологических свойств крови посредством назначения пентоксифиллина.
- Бронхолитики при появлении симптомов бронхиальной обструкции.
Сроки выздоровления и профилактика
Антибактериальная терапия назначается на 7-10 дней, при атипичных и стафилококковых пневмониях – до 3 недель. Это является ориентировочным термином пребывания в стационаре. Сроки нетрудоспособности зависят от своевременности обращения, возраста больного, тяжести пневмонии и наличия фоновых заболеваний. При легком течении – 17-20 дней, среднетяжелом – 20-23 дня, при тяжелом течении – 40-48 дней.

- Антибактериальная терапия — этиологическое лечение, направленное на эрадикацию возбудителя.
- Муколитики (отхаркивающие, мукорегуляторы) перорально или в ингаляциях.
- Инфузионная терапия с целью дезинтоксикации, коррекции кислотно-щелочных и водно-электролитных расстройств. Вводятся изотонические растворы глюкозы и минеральных солей, реополиглюкин, реосорбилакт.
- Применение низкомолекулярных гепаринов для предотвращения деструкции легочной ткани и улучшения микроциркуляции.
- Улучшение реологических свойств крови посредством назначения пентоксифиллина.
- Бронхолитики при появлении симптомов бронхиальной обструкции.
Сроки выздоровления и профилактика
Антибактериальная терапия назначается на 7-10 дней, при атипичных и стафилококковых пневмониях – до 3 недель. Это является ориентировочным термином пребывания в стационаре. Сроки нетрудоспособности зависят от своевременности обращения, возраста больного, тяжести пневмонии и наличия фоновых заболеваний. При легком течении – 17-20 дней, среднетяжелом – 20-23 дня, при тяжелом течении – 40-48 дней.
Для предупреждения рецидивов заболевания необходимо:
- избегать чрезмерных физических загрузок, сквозняков, перегреваний и переохлаждений в течение 3-6 мес.;
- повышать защитных сил организма;
- проводить вакцинацию против гриппа, Haemophilus influenzae группы В, Streptococcus pneumoniae;
- санация очагов хронической инфекции;
- диспансерный учет и наблюдение у пульмонолога в течение 6 мес.;
- рекомендуется санаторное лечение или местный профилакторий.