Вялотекущая пневмония – воспаление легочной ткани, чаще очаговое, протекающее в легкой форме с невыраженными клиническими симптомами.
Вялотекущее воспаление легких относят к отдельной категории пневмоний. Очаговые изменения или бронхопневмонии, возникающие как осложнения ОРВИ или гриппа – это наиболее легкий вариант течения с благоприятным исходом. Лечение можно проводить в домашних условиях даже у детей. Иногда сложность представляет диагностика на уровне осмотра и сбора анамнеза.

Признаки развития заболевания
Частые вирусные инфекции в осенне-зимний период изматывают защитные силы организма. Практически постоянный насморк у некоторых детей сменяется кашлем, затем следует непродолжительный светлый период и все повторяется заново. К началу весны без солнца и витаминов иммунитет часто дает сбой. Даже простая ОРВИ вдруг затягивается и приобретает характеристики другого заболевания.
Настораживать должны следующие признаки:
- повторное повышение температуры тела через 2-3 дня после спада, особенно на фоне кашля;
- внезапное ухудшение состояния в момент выздоровления.
При появлении «второй» волны заболевания необходимо обязательно обратиться к специалисту. Начинающееся воспаление в легких у взрослых и детей в такой ситуации может не проявлять себя выраженными физикальными данными. Опытные врачи и педиатры при любом подозрении назначают рентген легких. У детей может возникнуть не только пневмония, но и бактериальные осложнения в других органах, что без лечения приведет к тяжелым последствиям.
Вялотекущее воспаление легких часто путают с затяжной пневмонией у детей. Затяжная инфекция характеризуется острым началом и длительным периодом стихания клинических симптомов. Даже на фоне лечения выздоровление наступает только через 1,5-2 месяца. У вялотекущего процесса отмечается стертость клинической симптоматики и быстрое выздоровление в течении 2-4 недель при адекватном лечении.
Симптомы вялотекущей формы
Редко наблюдается яркая клиническая картина. Симптомы воспаления легких плавно замещают проявления вирусных инфекций. Насморк сменяется сухим кашлем, самочувствие улучшается, несколько дней температура не повышается. В этот момент многие начинают выходить на работу, детей отправляют в школу и детские сады. Через 2-3 дня кашель усиливается, появляется слизистая или слизисто-гнойная мокрота, вновь повышается температура тела.
Признаки присоединившегося воспаления легких:
- Кашель сухой или с небольшим количеством мокроты.
- Повторное повышение температуры до 38° С и выше.
- Слабость.
- Одышка при выполнении стандартных физических нагрузок.
Многие отмечают, что именно выраженная, нехарактерная слабость заставляет обратиться к врачу. Все остальные симптомы часто приписывают повторной вирусной инфекции и продолжают лечиться самостоятельно, что крайне опасно.
У детей младшего возраста неадекватное поведение, капризы, отказ от еды и даже агрессия могут маскировать плохое самочувствие. Только когда компенсаторные силы организма будут ослабевать, можно заметить вялость и сонливость.
Диагностика болезни
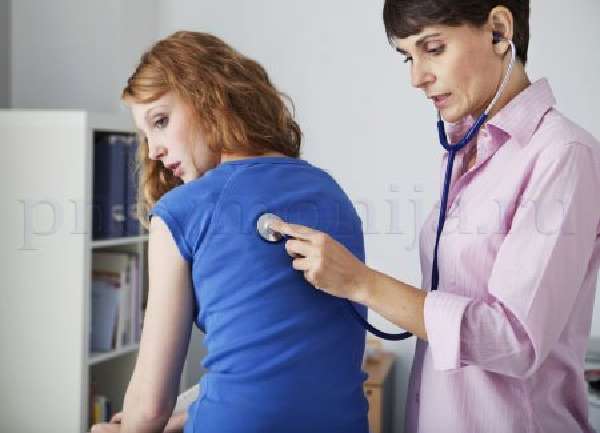
Сбор анамнеза поможет заподозрить начало вторичной инфекции в легких после перенесенного ОРВИ. Перкуссия может быть неинформативна. Первично заподозрить пневмонию можно при аускультации:
- жесткое дыхание;
- различные хрипы;
- шум трения плевры;
Локализация выявленных симптомов будет располагаться преимущественно в нижних отделах легких.
Основными диагностическими методами являются рентгенологические. На этапе диагностики можно проводить цифровую рентгенографию легких или компьютерную томографию, чтобы выявить даже небольшие очаги. Затемнения в базальных отделах и усиленный легочный рисунок являются классическими проявлениями пневмонии. По мере выздоровления, для контроля лечения у детей, достаточно выполнения простого рентгена грудной клетки в динамике.
Анализы крови и мочи сдают не только для подтверждения воспалительного процесса, но и для исключения возможных других источников вторичной инфекции. По возможности выполняют ультразвуковое исследование плевральных полостей для выявления минимальных жидкостных скоплений при реактивном плеврите.
Оправданные подходы к терапии
Самое опасное при вялотекущем процессе — это самолечение. Многие не обращают внимание на тяжесть общего состояния и продолжают лечиться прогреваниями, саунами, что в острой стадии пневмонии крайне опасно. Дополнительное физическое воздействие в виде тепла на очаг воспаления без антибактериального и противовоспалительного лечения только усиливает патологический процесс и может вызвать развитие осложнений.
Базовой терапией пневмонии является назначение антибиотиков. При вялотекущей инфекции в домашних условиях обычно применяют препараты широкого спектра действия без выявления возбудителя и определения чувствительности, чтобы не затягивать лечение. Дополнительно следует принимать отхаркивающие препараты, при склонности к обструкции бронхиального дерева – бронхолитики.
Нельзя забывать о строгом постельном режиме, исключении физических нагрузок, даже при хорошем самочувствии на фоне лечения. Обильное питье, витаминотерапия, полноценное питание в комплексной терапии оказывают общеукрепляющее действие. Физиопроцедуры в виде надувания шариков помогут быстрее расправляться легочной ткани и восстанавливать свои функции. Только полная регрессия клинических и рентгенологических симптомов пневмонии свидетельствует о выздоровлении.