Гипс или другие материалы?
Использование гипса немного уменьшилось с появлением стекловолоконных и полиуретановых лент и шин. Но гипс имеет определенные технические преимущества перед синтетикой, его можно клеить, гипс требует меньшего напряжения. Гипс впитывает жидкости, включая гной, кровь и пот.
Лонгет-фиксатор для фиксации и иммобилизации верхней конечности
Чтобы удалить гипс, даже если пилы для гипса нет рядом, шину можно снять, намочив и размотав повязку или используя простые ручные режущие инструменты.
По сравнению со стекловолокном, гипс труднее поддерживать в присутствии влаги и труднее обеспечивать его чистоту. Производные гипса тяжелее стекловолокна и считаются более ограничительными и менее удобными. Однако при всех своих достоинствах и стоимости гипс остается для иммобилизации в некоторых состояниях материалом первой линии.
Отек
Отек мягких тканей, связанный с переломом конечности, обычно проходит в течение 48 часов с момента возникновения травмы, оставляя свободное место в гипсе
Это может привести к большему или меньшему смещению трещины, поэтому важно своевременно замечать и оценивать изменения несоответствия гипса, так как может потребоваться повторная перегипсовка. . Отек
Отек
Это явление чаще встречается из-за травм нижних конечностей, когда отек часто значительно уменьшается после подъема конечностей. Во избежание осложнений необходимо обеспечить достаточную амортизацию при отеке. Отеки или посинение конечностей могут указывать на снижение оттока венозной крови из-за герметичности гипса.
Как проводится нитевой лифтинг?
Сначала врач проводит консультацию и определяет схему лечения. Затем на проблемные участки пациента наносится обезболивающий крем. Через 20-40 минут его снимают и поверхность кожи обрабатывается антисептиком. Пациентам с повышенной чувствительностью делают местную инъекционную анестезию. Затем, с помощью ультратонких игл или канюль рассасывающиеся нити вводятся под кожу. В методике Luxeface мини-проколы делаются в волосистой части головы, которые заживают в течение 5-7 дней. Таким образом, процесс заживления проходит еще комфортнее для пациента.
Нити размещаются по строго определенным линиям. После процедуры врач наносит пациенту маску для ускорения реабилитации и дает рекомендации. В целом манипуляция занимает от 1 до 2,5 часов, а после пациент спокойно может вернуться к обычным делам.
Если говорить о нерассасывающихся нитях, то схема лечения отличается. Их специально закрепляют под кожей – врач делает небольшие разрезы в районе виска и крепит нить к костной структуре, а после накладывает швы. Это более сложная манипуляция, поэтому выполнять ее непременно должен хирург, а не косметолог.
Синдром сдавления тканей
Одно из самых опасных осложнений иммобилизации — синдром сдавления тканей (делится на острый и хронический). Это состояние, при котором повышенное давление в замкнутом пространстве ухудшает кровообращение и функцию тканей. Синдром компрессии тканей может вызвать частичную или полную потерю функции конечностей и даже смерть.
Синдром сдавления тканей
Острый синдром компрессии тканей нижних конечностей встречается у 2–9% пациентов с переломами большеберцовой кости. Симптомы повреждения нервов, такие как парестезия и покалывание, проявляются уже через 30 минут после начала ишемии, а необратимые поражения могут развиться уже через 12 часов.
Диагностировать синдром сдавления тканей сложно. Наиболее частыми симптомами синдрома острого сдавления тканей являются боль, парез, бледность, паралич, высокое внутрикомпарамное давление и ранние признаки, такие как онемение, покалывание и парестезия. Синдром сдавления тканей также может вызывать ишемическую контрактуру Фолькмана
Следует обратить внимание на пациентов с переломами большеберцовой или другой кости, которые жалуются на непропорционально сильную боль
Синдром сжатия тканей — это критическое повышение давления в определенной иммобилизованной или сжатой части тела, которое приводит к снижению перфузионного давления в тканях. Синдром может развиваться при повышении интерстициального давления в костно-фасциальном отделе.
Перфузия тканей пропорциональна разнице между давлением капиллярной перфузии (KPS) и давлением интерстициальной жидкости. При превышении KPS происходит разрушение капилляров и ишемия мышц и нервов. Аналогичное уменьшение КПС происходит при уменьшении размера отсека, например, из-за внешнего давления.
Как избежать осложнений?
Большинство осложнений можно избежать, соблюдая хорошую технику иммобилизации гипсом. Она включает в себя:
- правильное покрытие травмированного участка;
- корректировку, предотвращение появления морщин;
- поддержание функционального положения суставов;
- предотвращение образования точек давления при формировании шины.
Детей и пациентов с поражениями мягких тканей (включая ожоги), множественными травмами, параличом или парезом, травмой головы или гиперчувствительностью (из-за воздействия лекарственных препаратов, токсикомании или психоза) следует лечить с осторожностью, чтобы избежать синдрома сдавления тканей. Необходимо оценить состояние нервно-сосудистой системы и зафиксировать аномалии
Об осложнениях гипсовой иммобилизации могут свидетельствовать следующие жалобы: потеря или нарушение ощущений в пораженной конечности, покалывание, невозможность отодвинуть пальцы от места иммобилизации, стойкий отек после подъема, сильная боль, опухшие конечности и другие жалобы.
Помогают снизить риск осложнений регулярные профилактические визиты пациента к врачу, соблюдение инструкций по применению гипсовых шин, знание возможных осложнений и их выявление.
Для прогнозирования неудач гипсовой иммобилизации используются радиологические параметры — индекс гипсовой повязки и индекс зазора.
- Индекс шины — это соотношение между внутренним диаметром гипса на боковой проекции и внутренним диаметром гипса на переднезадней проекции.
- Индекс зазора — это зазор между гипсом и кожей, измеренный как отношение к внутреннему диаметру гипса.
Воздействие на кожу
Клиническая практика показывает, что даже при длительной иммобилизации гипсом кожа способна достаточно хорошо адаптироваться. Но возможны и осложнения:
- Повреждения кожи. Длительная иммобилизация гипсом делает уязвимой подлежащую кожу. Омертвевшую кожу не удаляют, она может отслоиться или появиться другие осложнения, например, мацерация. Иногда при иммобилизации экзотермическая реакция вызывает ожоги кожи.
- Аллергическая реакция. Аллергия на гипсовую повязку возникает крайне редко. В научной литературе описано несколько клинических случаев аллергического контактного дерматита, вызванного воздействием бензалкония хлорида в гипсовой повязке.
- Язвы. При неправильной технике иммобилизации давление гипса может привести к развитию язвы. Инородные тела, попавшие, например, в результате обездвиживания детей раннего возраста, легко маскируются гипсом и вызывают большее местное давление на кожу, что приводит к образованию раны. Каждого пациента следует предупредить об опасности появления царапин на коже.
Реабилитация после корригирующей остеотомии
После хирургического вмешательства человек остается в стационаре на протяжении 3-7 дней. В послеоперационном периоде ему регулярно обрабатывают рану, дают обезболивающие средства, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений. Также медперсонал следит за тем, чтобы пациент начал как можно раньше вставать с постели.
После выписки из стационара больной отправляется домой. Там он продолжает принимать назначенные врачом препараты. Передвигается он с помощью костылей. Швы пациенту снимают на 10-14 день после операции. После остеотомии человек должен пройти полноценную реабилитацию.
Немного о датах:
|
Список литературы и библиографических ссылок:
Опубликовано: 30.3.2021
Дополнено: 27.4.2021
Просмотров: 5975
Поделиться
4236
Куриное мясо из пробирки – пищевая революция по-сингапурски
3306
Не спится в полнолуние? — Вот почему
66174
Дыхательная гимнастика Стрельниковой для здоровья легких, сердца и не только
37792
Состояние ног – отражение здоровья печени. 9 самых заметных симптомов болезней
19336
Сухой воздух в помещении — опасность для здоровья!
61459
11 основных показателей крови, которые укажут на то, что вы нездоровы
25886
Почему у Вас дергается глаз: основные причины и методы устранения?
64232
Простые тесты, которые помогут проверить, как работает Ваше сердце
23367
Пластический хирург — чем занимается данный специалист, какие операции проводит, какие патологии лечит?
12788
Какие продукты продлевают жизнь?
269344
Печеночная недостаточность. Причины, симптомы, признаки, диагностика и лечение патологии.
391676
Почечная недостаточность. Причины, симптомы, признаки, диагностика и лечение патологии.
95655
Перелом костей стопы, пяточной и плюсневой. Причины, симптомы, виды, первая медицинская помощь и реабилитация
112119
УЗИ почек. Что такое УЗИ, показания, какие болезни выявляет
98100
УЗИ мочевого пузыря. Что такое УЗИ, показания, какие болезни выявляет
55243
УЗИ поджелудочной железы. Что такое УЗИ, показания, какие болезни выявляет
103950
УЗИ печени и желчного пузыря. Что такое УЗИ, показания, какие болезни выявляет
324377
Колет в правом боку? Печеночная (желчная) колика — причины, симптомы, лечение, неотложная помощь и профилактика
12342
11 напитков, помогающих продлить молодость
242900
Пороки сердца. Пороки митрального клапана.
13071
Здоровье при любом весе
Как выглядит перелом головки большеберцовой кости?
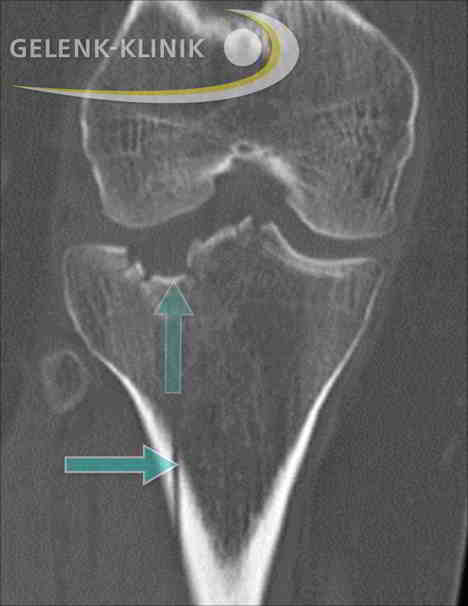
Рентген перелома головки большеберцовой кости. Столкновение мыщелков бедренной и поверхности проксимального конца большеберцовой кости повлекло за собой вмятину на ее поверхности и её расщепление. MVZ Gelenk-Klinik
Фрактуры верхней части голени являются сложными травмами коленного сустава. В медицине такие повреждения называют переломы плато (поверхности) большеберцовой кости.
Во время ходьбы на этот отдел колена приходиться вся тяжесть массы тела человека. Подобная передача нагрузки происходит через мениски и крестообразные связки, которые стабилизируют коленный сустав с внутренней стороны. После таких травм коленный сустав сразу теряет свои функции — ходить и стоять пациент больше не сможет.
Дифференцированная диагностика помогает лечащему врачу провести комплексное индивидуальное лечение коленного сустава и предотвратить артроз.
Преимущества корригирующей остеотомии
В ходе вмешательства хирурги разделяют кость на части с помощью пилы, сверла или долота. Все манипуляции они выполняют в соответствии с четким предоперационным планом. Во время подготовки к хирургическому вмешательству врачи создают оптимальную схему коррекции имеющихся дефектов. Естественно, подобная тактика позволяет добиться хороших функциональных результатов.
Видео на английском, но очень информативное:
При остеотомии хирурги не трогают здоровые суставы. Это позволяет сохранить их функции и избежать осложнений, связанных со вскрытием синовиальной полости. Если же сустав поврежден, репозиция костей поможет затормозить его разрушение. К примеру, остеотомия способна задержать развитие деформирующего артроза, отстрочить операцию на суставе на 10-15 лет.
При наличии тяжелого остеоартроза или слабости связочного аппарата одной остеотомии бывает недостаточно. Поэтому для достижения нужного эффекта врачи дополняют ее реконструктивными операциями на связках, артродезированием или другими манипуляциями.
Например, при плоскостопии корригирующую остеотомию стопы нередко комбинируют с пластикой длинной плантарной связки и артродезом подтаранного сустава.
Плюсы и минусы нитевого лифтинга
Как и у любой другой процедуры для сохранения красоты и продления молодости, у нитевого лифтинга есть плюсы и минусы.
К сильным сторонам методики можно отнести:
- Естественность результата. Прежние черты лица сохраняются, улучшаясь. Нет эффекта чрезмерной натянутости, как после операционной подтяжки лица. Вы сохраните собственную индивидуальность и подчеркнете свою красоту.
- Щадящее воздействие. Тредлифтинг малотравматичен и выполняется под местной анестезией.
- Скорость проведения процедуры. Опытный врач установит нити за 1-2 часа, и сразу после пациент сможет отправиться домой.
- Подходит для разных возрастов. Нитевой лифтинг можно применять как для коррекции первых возрастных изменений уже в 25-30 лет, так и в намного более зрелом возрасте, когда, например, пластические операции не рекомендуются из-за проблем со здоровьем.
- Подтяжка деликатных зон. Тредлифтинг можно применять даже там, где кожа особенно тонкая и уязвимая — например, вокруг глаз. Так, можно разгладить «гусиные лапки» и подтянуть верхнее веко, не прибегая к блефаропластике.
- Коррекция конкретных дефектов. Нитевой лифтинг используется как для общего омолаживающего эффекта, так и для решения «точечной» проблемы. К примеру, можно только подтянуть овал лица или избавиться от морщин на лбу, не затрагивая другие области.
- Не остается следов вмешательства в виде рубцов или шрамов. При использовании качественных материалов и правильной техники введения, нити не просвечиваются сквозь кожу и не прощупываются.
- Нити продолжают работать даже после рассасывания. Под кожей вокруг них формируется коллагеновый каркас, который продолжает поддерживать ткани, даже когда биоматериал нитей распадается и выводится из организма естественным образом.
- Быстрая реабилитация. После установки нитей можно смело появляться в обществе уже через пару дней. А полное восстановление происходит в среднем через 2-3 недели. Эффект продолжает усиливаться в течении 3 месяцев.
- Высокая безопасность. Вероятность рисков и осложнений практически сведена к нулю. Но, конечно, в том случае, если процедуру выполняет квалифицированный специалист, который использует проверенные материалы и грамотную технику введения. Сегодня золотым стандартом нитевого омоложения считается швейцарская методика Luxeface & Luxebody – она основана на многочисленных научных исследованиях и широко используется ведущими специалистами всего мира. А 10-летняя практика их применения в России, странах СНГ, Европе, Америке и Азии доказала высокую эффективность и безопасность мезонитей Luxeface & Luxebody.
- Долговременный результат. Эффект от подтяжки нитями может сохраняться до 2-3 лет. Но все зависит от возраста пациента и особенностей лица.
Минусы нитевого лифтинга:
- Неприятные ощущения при гиперчувствительности. Во время процедуры некоторые пациенты могут почувствовать короткие болевые импульсы. Чаще всего это просто неприятные ощущения из-за того, что нити вводятся в глубокие слои кожи. Многое зависит от квалификации врача и болевого порога конкретного пациента.
- Синяки и отеки. Появятся ли они, зависит от частей лица, куда ставятся нити, от состояния сосудов пациента и от его предрасположенности к появлению синяков. Как правило, они исчезнут уже через несколько дней вместе с отеками. Хороший врач порекомендует средства для ускорения процесса заживления.
- Разрыв нитей. Использование сомнительных нитей может привести к их разрыву в тканях. Тогда потребуется дополнительное вмешательство, чтобы их удалить. Но этого не произойдет, если выбраны качественные нити, правильно рассчитано их количество, а у врача подходящая компетенция.
- Асимметрия лица. Это осложнение связано с неправильной установкой нитей и возникает обычно из-за нехватки опыта у врача.
Наиболее частые осложнения
Распиливание костей – это серьезное вмешательство, выполнение которого сопряжено с немалым риском. Нежелательные осложнения могут развиваться во время проведения манипуляции или уже в восстановительном периоде. Многие из них тяжело поддаются лечению.
Таблица 1. Возможные осложнения
| Причины | Лечение и последствия | |
| Несращение костей | Курение, плохое кровоснабжение кости, остеопороз, наличие тяжелых сопутствующих заболеваний | При несращении больному требуется повторная операция и последующая длительная реабилитация |
| Неправильное сращение | Неправильньная фиксация костных фрагментов в ходе хирургического вмешательства | Устранить дефект можно лишь с помощью еще одной операции |
| Нарушение функций близрасположенных суставов | Неправильная реабилитация или ее полное отсутствие | В большинстве случаев восстановить функции суставов можно с помощью лечебной физкультуры |
| Компартмент-синдром | Сдавление мышц кровоостанавливающим жгутом во время хирургических манипуляций | Патологию лечат консервативно с помощью определенных фармпрепаратов. В тяжелых случаях больному делают операцию – фасциотомию |
| Повреждение нервов | Невнимательность хирурга или «нестандартное» расположение нерва у конкретного пациента | Восстановить целостность и функции поврежденных нервов невозможно |
| Инфекционные осложнения | Занесение инфекции во время хирургического вмешательства или несоблюдение правил ухода за послеоперационной раной | Лечатся антибиотиками. В тяжелых случаях больному может потребоваться ревизионное вмешательство |
| Тромбоэмболические осложнения | Неадекватное назначение антикоагулянтов, отказ от ношения компрессионных чулок, поздняя мобилизация | Для лечения тромбоза используют большие дозы антикоагулянтов и антиагрегантов |
Свойства гипса
При увлажнении гипса происходит химическая реакция между водой и сульфатом кальция. Во время нее выделяется тепло и высыхающий гипс затвердевает. Отверждение немодифицированного гипса начинается примерно через 10 минут после смешивания и заканчивается примерно через 45 минут.
Отверждение немодифицированного гипса
Первые 72 часа гипс не полностью сухой, поэтому в этот период пациенты должны быть предельно осторожны. Сухой гипс дает при простукивании звонкий звук, а влажный — глухой.
Самым большим преимуществом гипса является свойство, позволяющее моделировать его форму, адаптированную к конечности. Гипс достаточно прочен, чтобы обеспечить иммобилизацию для заживления. К сожалению, осложнений иммобилизации, таких как неблагоприятное воздействие на кожу, тромбоз глубоких вен (ТГВ), синдром сдавления тканей, отек и другие, можно избежать не всегда.
Поджелудочная железа
А вот мини поджелудочная железа с полным комплексом сосудов была создана в Польше. Полномасштабный бионический орган планируют использовать в борьбе с сахарным диабетом.
Интересный факт!
Разработки в области трансплантации и смежных сфер дают нам понять, что бионическое будущее не за горами. Человечеству только надо определиться с вопросами морали и этики, проведя четкую границу, что можно и нельзя делать с телом человека. Вот, к примеру, слышали ли Вы о планах британского нейрохирурга Брюса Мэтью трансплантировать целую голову? Интересно, что в научных кругах активно обсуждается не столько фактическая возможность, сколько этичность подобной операции. Но это только планы, посмотрим, что будет дальше.
Классификация переломов головки большеберцовой кости
- Щелевидные — фрактурная линия образует щель на суставной поверхности. Отдельные костные фрагменты смещены по отношению друг к другу.
- Вдавленные (импрессионные) — разрушение элементов, несущих нагрузку. Цилиндрические окончания (мыщелки) бедренной кости отталкивают костные фрагменты вниз. Вдавленные фрактуры могут возникать в сочетании с щелевидными.
- Оскольчатые — появляются вследствие массивного силового воздействия нескольких костных отломков
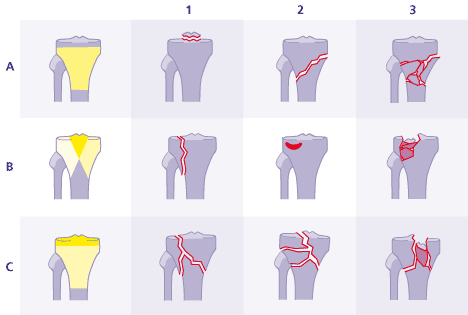
Классификация Ассоциации по вопросам остеосинтеза (АО) переломов головки большеберцовой кости. Категория А: Суставная поверхность не повреждена. Категория Б: Частичное повреждения суставной поверхности. Категория В: Суставная поверхность поражена полностью. Степень тяжести перелома повышается от 1 до 3. На рис. Б1 изображен щелевидный перелом, на рис. Б2 вдавленный, на рис. Б3 комбинированный. Gelenk-Klinik
Все вышеуказанные деформации могут сопровождаться травмами связок, менисков, а также нервных окончаний и суставов. Данная классификация позволяет врачу Геленк Клиники провести подробную и международно стандартизированную диагностику переломов коленного сустава.
Симптомы перелома головки большеберцовой кости
Такие переломы обеспечивают мгновенное болезненное травмирование коленного сустава. Колющая боль не позволяет нагружать колено как прежде.
- сильная, колющая боль в колене под нагрузкой
- ограниченная подвижность или растяжимость коленного сустава
- отечность и кровоизлияния в области голени и колена
- кровотечения при поражении суставной поверхности
Хроническая боль может быть одной из причин травм, наступивших после перелома головки большеберцовой кости.
Осложнения и хронические боли:
- боль в колене, отеки
- повреждения суставного хряща
- пониженная нагружаемость
- уменьшенная способность растяжения коленного сустава
- деформации оси нижних конечностей
- образование костных неровностей на поверхности коленного сустава
Диагностика и лечение: как проводится лечение фрактур головки большеберцовой кости?

PD Dr. med. habil. Bastian Marquaß | Приват-доцент, д-р. мед. наук Бастиан Маркас, врач-специалист в области ортопедии и спортивной медицины
Риск вышеупомянутых осложнений требует особо тщательного обследования у специалиста по лечению заболеваний коленного сустава. При помощи аппаратной диагностики ортопед определяет травмы костных структур, связок и мягких тканей. Кроме того врач должен проверить все, задействованные в коленом суставе, хрящи, мениски и соединительные ткани и при необходимости, провести лечение пораженных элементов колена.
Суставосохраняющее лечение при костно-хрящевых травмах
- трансплантация хряща (ACT)
- костно-хрящевая пересадка
- микрофрактурирование
- трансплантация кости с мембраной «AMIC»
- имплантация надколеннико-бедренного протез HEMICAP
Суставозаменяющее лечение при костно-хрящевых травмах
- однополюсное эндопротезирование или «скользящий протез»
- тотальное эндопротезирование
- иммобилизация сустава (гипс или ортез)
- подлокотные костыли
- ранняя физиотерапевтическая мобилизация
- при смещенных или сложных переломах: операция и фиксация при помощи винтов и пластин
Терапия предназначена для предотвращения риска посттравматического артроза коленного сустава. Главной задачей хирургов Геленк Клиники является восстановление естественных функций колена. На сегодняшний день специалисты Геленк Клиники предпочитают хирургическое лечение перелома головки большеберцовой кости, так как после данного вмешательства коленный сустав можно нагружать через короткое время. Кроме того, нужно помнить, что не каждый пациент в состоянии использовать подлокотные костыли.
Восстановление после нитевой подтяжки
Реабилитация после тредлифтинга довольно быстрая. Они занимает от 2 до 7 дней, у некоторых пациентов могут появиться гематомы и отечность из-за его индивидуальных особенностей. Они проходят через несколько дней.
Для того, чтобы лифтинг-эффект был максимальным и сохранялся долгое время, стоит соблюдать элементарные рекомендации врачей:
- В течение 3-5 дней не посещать бассейн;
- В течение 3 недель не ходить в сауну и солярий;
- Не спать на животе 2 недели;
- Избегать массажа лица 2 месяца;
- Отказаться от инъекционных, лазерных и других салонных процедур с согревающим эффектом (для избежания рассасывания нитей);
- Ограничить мимическую активность на 2-3 недели;
Кроме того, врачи рекомендуют пациентам самостоятельно обрабатывать антисептиком места вколов в течение нескольких дней. И при необходимости назначают противовоспалительные мази и таблетки.
Подготовка к операции
Во время предоперационной подготовки врачи обследуют пациента и подбирают для него оптимальный план лечения. После этого специалисты обязательно согласовывают его с самим больным. Перед хирургическим вмешательством каждый человек проходит полноценное обследование.
Перечень необходимых анализов и исследований:
- общий анализ крови и мочи;
- определение группы крови, резус-фактора;
- анализы крови на RW и HbAg;
- коагулограмма;
- биохимический анализ крови;
- ЭКГ;
- рентгенография в 2-х проекциях;
- магнитно-резонансная томография (МРТ) пораженного сегмента;
- консультации невропатолога, кардиолога, эндокринолога, аллерголога и других нужных специалистов.
 Чем тщательнее обследование, тем меньше риск осложнений.
Чем тщательнее обследование, тем меньше риск осложнений.
Во время ожидания операции врачи советуют пациентам выполнять специальные упражнения. Они помогают растянуть и укрепить мышцы, что дает возможность избежать появления контрактур в послеоперационном периоде.
Пациента госпитализируют в стационар за 1 день до операции. Там он общается с лечащим врачом, подписывает информированное согласие на проведение анестезии и выполнение хирургического вмешательства. После этого больному назначают необходимые препараты, которые тот принимает под контролем медперсонала.
Вечером накануне операции человеку запрещают кушать. Утром его просят снять все украшения. Непосредственно перед хирургическим вмешательством больного переодевают в стерильную одежду и отводят в операционную.
Показания и противопоказания к процедуре
У процедуры нитевого лифтинга есть совершенно четкие показания и противопоказания.
Нитевая подтяжка показана в таких случаях:
- Появление морщин, в том числе, и глубоких;
- Выраженные носогубные складки;
- «Поплывший» овал лица и брыли;
- Второй подбородок:
- Нависание века;
- Опущение уголков рта;
- Целлюлит (если нити устанавливаются на теле);
- Дряблость кожи (например, на руках и бедрах).
Противопоказания для нитевого лифтинга:
- Острые заболевания на момент проведения процедуры (кишечные, вирусные, кожные, а также гипертонический криз);
- Беременность и грудное вскармливание;
- Высокий сахар в крови;
- Плохая свертываемость крови;
- Заболевания крови;
- Выраженный избыток кожных тканей.
Разновидности нитей для подтяжки
Рассасывающиеся и нерассасывающиеся – так выглядит классификация нитей, если говорить о материалах.
1) Рассасывающиеся нити распадаются в тканях в течение минимум 6 месяцев максимум 3 лет, в зависимости от материала, из которого они изготовлены. В последнее время обычно используются полидиоксанон, поликапролактон или полимолочная кислота.
- Полидиоксанон (PDO) – безопасный медицинский шовный материал, который полностью биодеградирует, превращаясь в воду и углекислый газ (физиологические молекулы нашего организма). Научно доказано, что PDO абсолютно безопасен для организма человека, естественным образом растворяется через гидролиз в течение 6-10 месяцев и не оставляет в тканях нерасщеплённых метаболитов и фиброза. Данный материал используется в хирургии более 25 лет.
- Поликапролактон (PCL) – безопасный медицинский полимер, нити из которого распадаются на воду, углекислый газ и глюкозу. Скорость их деградации – 24 -36 месяцев. Сама молекула PCL интенсивно стимулирует синтез коллагена. Благодаря высокой биосовместимости, отсутствию рисков аллергии, отторжения и побочных эффектов, PCL широко применяется в качестве основы в тканевой инженерии.
- Полимолочная кислота (PLA) – биосовместимый с тканями пациента материал, который выводится из организма в среднем через три месяца. Такие нити обычно применяют для устранения самых ранних признаков старения.
2) Нерассасывающиеся нити. Их установка считается уже хирургической, а не косметологической манипуляцией. Раньше были популярны золотые и платиновые нити, но эта методика устарела. В основном, сегодня применяются тонкие и прочные нити из полипропилена.
У многих современных нитей есть зазубрины и насечки, благодаря которым лифтинг-эффект виден сразу, ведь нити надежно держатся в тканях. А позже вокруг них активизируется синтез коллагена и эластина, что и дает продолжительный и заметный омолаживающий результат
Качество нитей крайне важно, ведь то, как они в итоге зафиксируются под кожей, напрямую зависит от угла раскрытия насечек и их расположения.
История гипса в медицине
Необходимость иммобилизовать перелом или другую травму так, чтобы избежать боли и деформации, обеспечивая при этом хотя бы минимальную подвижность, долгое время была ортопедической проблемой.
В древности для иммобилизации использовали бамбук и деревянные палки, пробовали многие материалы, такие как воск, крахмал, картон, но все закончилось неудачей. Когда гипс впервые был использован в строительстве, хирурги, заметившие его свойства, пришли к идее использовать его в ортопедии.
Первоначально переломы кости ног иммобилизовали в длинном узком деревянном ящике, а промежутки заполняли гипсом. Это было неудобно, поэтому искали альтернативы. Идея использовать гипс в повязках возникла у 4 военных хирургов в 1850 г. С тех пор иммобилизация гипсом широко применяется и по сей день.