Лечение коронавируса у детей
Для лечения коронавируса у детей специальных лекарств не назначают – их попросту нет. Лечение симптоматическое и в целом не отличается от лечения других ОРВИ. Сидите дома, проветривайте квартиру, соблюдайте режим прохладного влажного воздуха. Давайте ребенку много воды, не заставляйте есть. Промывайте нос солевым раствором, полощите горло. При высокой температуре (выше 38,5 градусов) дайте жаропонижающее. Если же появляются опасные симптомы – одышка, мучительный сухой кашель, затрудненное дыхание, тогда требуется интенсивная медицинская помощь и наблюдение в стационаре. Это не обязательно коронавирус – может быть любая вирусная инфекция: грипп, пневмококковая и другие.
Что касается осложнений, то при коронавирусе у детей они такие же, как и при ОРВИ: пневмония, бронхит, синусит, острая дыхательная недостаточность, отек легких, сепсис, инфекционно-токсический шок, проблемы с желудочно-кишечным трактом. Осложнения бывают, как правило, у детей, имеющих другие заболевания. К примеру, астму, хронический бронхит .
Нужен ли тест на коронавирус детям?
Согласно методическим рекомендациям, тест проводят при подозрении на новую коронавирусную инфекцию при наличии симптомов или при контакте в больными. Биологические образцы заболевших детей (назофарингеальные смывы, мокрота, бронхо-альвеолярный лаваж, образцы крови и кала) содержат РНК вируса. Для подтверждения инфекции COVID-19 применяется метод ПЦР, который позволяет выявить РНК SARS-CoV-2. Образцы должны быть собраны как можно скорее после выявления ребенка, подлежащего диагностике.
Для первичной диагностики выполняются назофарингеальный мазок и орофарингеальный мазок.
Можно ли делать прививку против коронавирусной инфекции детям?
Всемирная организации здравоохранения (ВОЗ) признала, что детей можно вакцинировать против коронавирусной инфекции. В настоящее время в мире начаты испытания детских вакцин против COVID-19 и, по мере поступления результатов, ВОЗ выпустит обновленные рекомендации по вакцинации детей.
Как помочь ребенку восстановиться после болезни
Хотя знаний об омикроне накоплено еще очень мало, врачи рекомендуют:
При проявлении желудочной симптоматики прием пребиотиков минимум в течение месяца
- Анализ крови и мочи через 2-3 недели после болезни – выявление воспалительных процессов, в том числе в почках, контроль сахара в крови (1 раз в 3 месяца), уровень гликированного гемоглобина (через 4-6 месяцев).
- Поддержать нервную систему – прогулки на свежем воздухе, при возможности – дыхательные упражнения, строгий режим дня с полноценным сном.
- По возможности контроль ЭКГ после и через 3 месяца после заболевания
- Поддержание в норме витамина Д
- Здоровое питание с ограничением потребления сахара
Смеси Кабрита – мягкая поддержка иммунитета
- козье молоко для легкого пищеварения и помощь в противостоянии инфекциям
- пребиотики ФОС и ГОС
- пробиотики – живые бифидобактерии Bifidobacterium BB-12
- природные олигосахариды (пребиотики) и нуклеотиды (поддержка белковой материи)
Как COVID-19 влияет на психику
Все разговоры о том, как восстановить центральную нервную систему после коронавируса, вовсе не праздные и возникли не на пустом месте. В тяжелых случаях ЦНС получает существенные повреждения, что провоцирует такие расстройства, как:
- бред;
- галлюцинации;
- помутнение (изменение) сознания.
Те, кому пришлось перенести SARS-CoV-2 в серьезной или острой форме, должны быть готовы к тому, что без правильной врачебной помощи описанные проблемы станут хроническими. Этим людям лучше записаться к психотерапевту для диагностики и консультации.
Некоторые ученые предполагают, что виной когнитивных и других нарушений является интоксикация организма. Данную теорию исследуют, но против нее говорит тот факт, что даже легко переболевшие пациенты могут впоследствии испытывать слабость на протяжении нескольких месяцев.
Симптомы поражения ЦНС после коронавируса
В списке наиболее характерных признаков:
- головокружение и сопутствующие боли;
- тошнота и слабость;
- нарушение обоняния и вкуса;
- энцефалит и/ими менингит;
- приступы эпилепсии;
- ухудшение внимания, нарушение концентрации;
- бессонница, галлюцинации, бред;
- чувство тревоги, навязчивые состояния;
- помутнение сознания;
- миелиты и полинейропатии;
- кровоизлияния, ишемические инфаркты головного мозга.
В отдельную категорию следует отнести затяжную депрессию и панические атаки.
И особенного внимания заслуживает социальный фактор, который тоже способен нарушить психическое равновесие и спровоцировать проблемы. С одной стороны, сегодня уже существует множество каналов на Youtube, рассказывающих, как лечить нервную систему после ковида, советы и секреты народной медицины (хотя, казалось бы, при чем здесь она, ведь это новая болезнь), с другой – есть достаточно жесткая позиция врачей, призывающих не заниматься самодиагностикой и обращаться к специалистам. И это на фоне паники, которую так часто поднимают СМИ с их акцентом на пандемии и ежедневными новостями о количестве заболевших и умерших.
Тревога в данных условиях неизбежна, тем более при вынужденном пребывании дома, дефиците общения, сотне ограничений, страхе за себя и близких. И организм реагирует соответствующе: надпочечники продуцируют гормон стресса – кортизол, нейтрализующий положительный эффект мелатонина и серотонина. Когда он вырабатывается достаточно долго, появляются фобии и неврозы, перерастающие в депрессию. Если человек чересчур впечатлительный, он начинает выискивать признаки возвращения COVID-19, страдать от панических атак и расстройства сна
Такому пациенту особенно важно обратиться к психотерапевту или психологу.
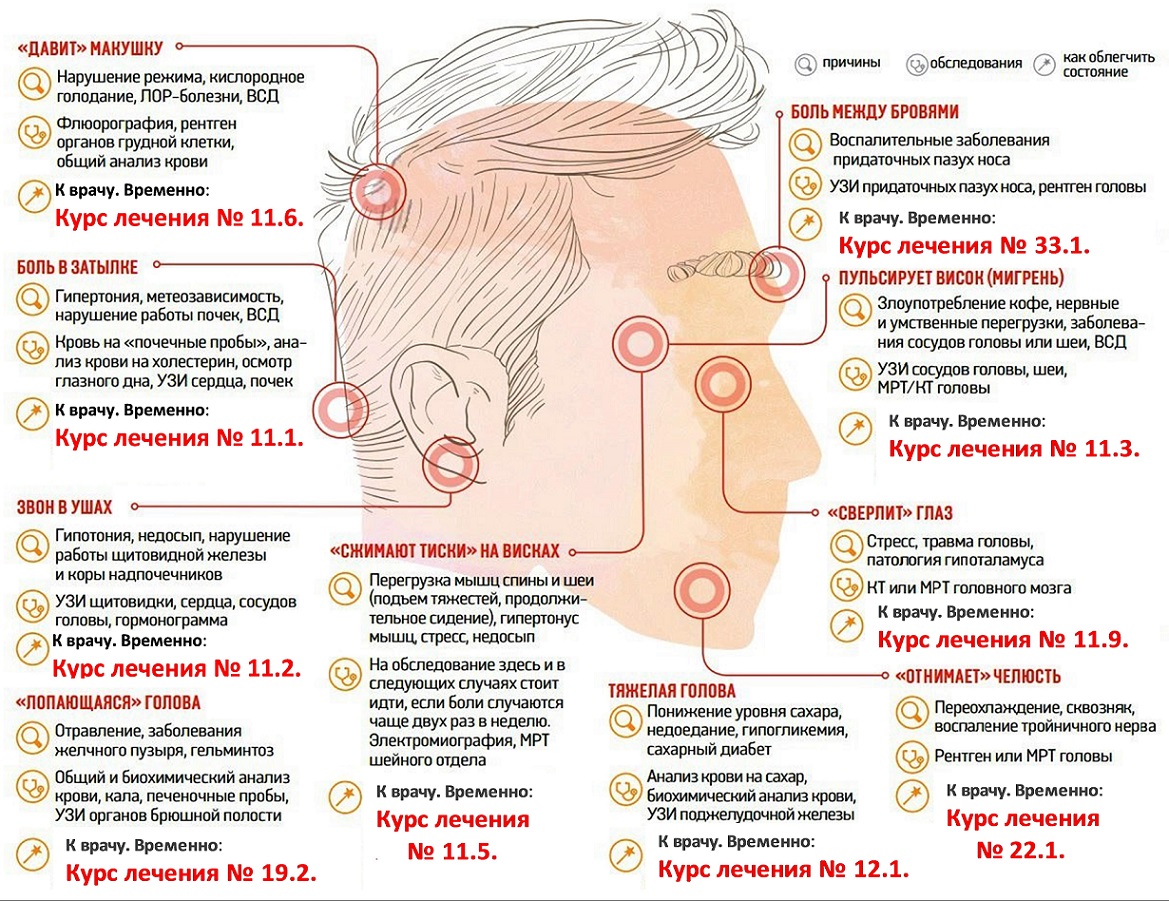
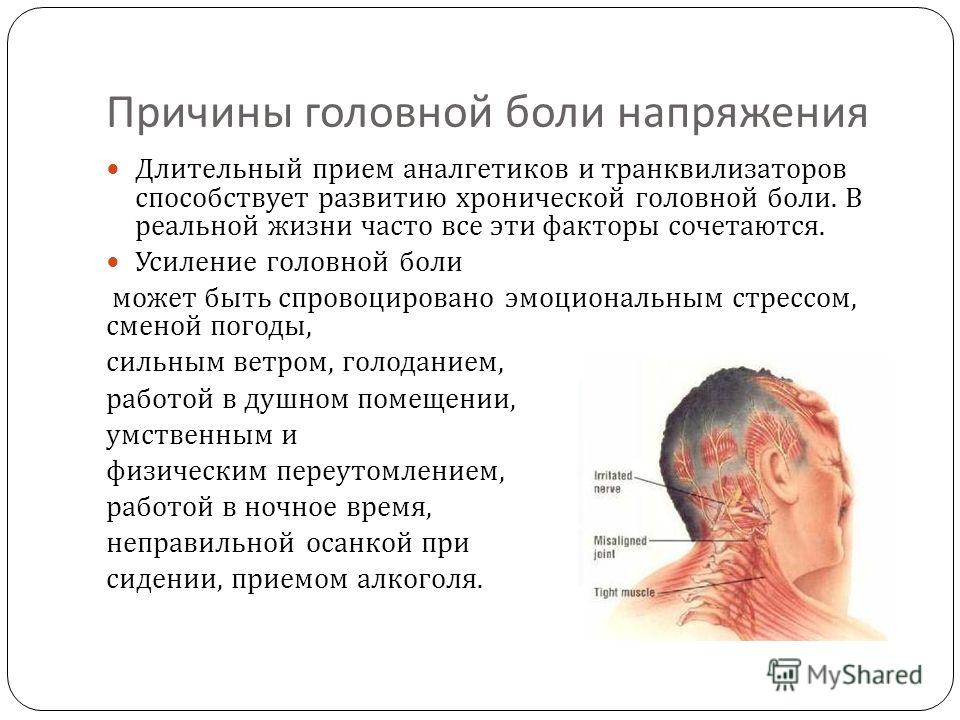
Существует 6 типов головных болей:
- Мышечного напряжения
- Сосудистая
- Невралгическая
- Ликвородинамическая
- Функциональная или психалгия
- Смешанная
Перед вами интересная табличка, основанная на статистических данных амбулаторных обращений к детскому неврологу нашей клиники.
Обратите внимание на то, что жалобы на головные боли появляются у детей в предшкольном возрасте, с последующим увеличением.
| Возраст/ Нозология | 0-1 год | 1-3 года | 4-7 лет | 8-10 лет | 11-14 лет | 15-17 лет |
| 7% | 9% | 16% | 18% | |||
| Головные боли напряженного типа | 3% | 12% | 18% | 24% | ||
| Сосудистая головная боль | 0.3% | 0.8% | 2% | 10% | 18% | |
| Мигрень | 1% | 1% | 1% | 1% | ||
| Функциональная, в том числе на фоне церебрастении | 2% | 4% | 6% | 9% |
2. Сосудистая головная боль
это боль в ответ на растяжение или воспаление сосудистой стенки. Причин может быть множество, от аномалий сосудов, до банальной сосудистой дистонии. Мигрень также относится к типу сосудистой головной боли, имеет характерные клинические проявления, а её причиной является асептическое воспаление сосудистой стенки.
3.Невралгическая головная боль
возникает при давлении на ствол нерва, его веточку или узел, а вслед за компрессией возникает ишемия и болезненность. Причиной этого может служить посттравматический или воспалительный отек по ходу нерва, а так же любое объёмное образование. Невралгическая головная боль может быть и центрального генеза, в результате нарушения функции ноцицептивной и антиноцицептивной системы головного мозга.
4. В возникновении ликвородинамической головной боли
основную роль играет повышение внутричерепного давления. Внутричерепное давление может повышаться при появлении дополнительных образований, как жидкостных, так и плотных, в полости черепа, что в свою очередь сдавливает и/или смещает мозговые оболочки, сосуды и нервы, давая болевой синдром. Это может быть опухоль, воспаление мозговых оболочек головного мозга (менингит). Так же внутричерепная гипертензия может возникнуть в результате появления какого-либо новообразования, препятствующего оттоку ликвора из полости черепа.
6. Смешанная форма, имеет смешанное происхождение.
Мы с вами проанализировали шесть типов головной боли, которые, в свою очередь, имеют различные причины возникновения.
Чтобы разобраться, что именно вызывает головную боль у вашего ребенка, необходимо обратиться к детскому неврологу, который после неврологического осмотра примет решение, нужна ли вам консультация смежного специалиста и, возможно, назначит дополнительные методы обследования.
В детском корпусе клиники вы сможете получить консультации опытных специалистов, а также провести все необходимые обследования для выявления причин головной боли у ребенка.
Информацию для Вас подготовила:
Разина Елена Евгеньевна – врач детский невролог, эпилептолог, врач функциональной диагностики, ведущий специалист клиники. Ведет прием в Детском корпусе на Усачева.
«Омикрон» у детей – симптомы
Симптомы зависят от возраста ребенка. Начинается «омикрон» с легких признаков простуды, как ОРВИ. Далее или быстро проходит или, увы, перетекает в тяжелую форму.
| Омикрон у грудничков | нарушения сна, вялость, капризы. Если в семье, проживающей с грудничком есть заболевший, то вероятность омикрона очень велика. |
| У детей постарше | першение в горле, осиплость, головная боль, кашель, насморк. |
Опасность «омикрона» состоит в том, что он очень быстро уходит вглубь и внешняя симптоматика, например, насморк становится почти незаметной.
В связи с эпидемиологической ситуацией воспринимайте все классические симптомы ОРВИ как ковид и действуйте соответственно – наблюдайте и вызывайте врача.
На что обратить внимание
Симптоматика зависит от входных ворот инфекции – носоглотка (как правило, у подростков) или ЖКТ и, конечно, от продолжительности контакта с заболевшим. Сейчас (январь 2022) «омикрон» часто протекает в острой форме, с интоксикациями. Уровень госпитализации детей резко повысился.
Каким образом COVID-19 влияет на мозг
Восстановление после коронавируса несколько затрудняет то, что на сегодняшний день механизм поражения нервов, сосудов головы и головного мозга до конца не определен. И это несмотря на уже собранные статистические данные МРТ-диагностики переболевших пациентов и результаты патологоанатомических исследований умерших.
Впрочем, ученые все-таки установили несколько фактов:
- Вирус проникает в организм за счет того, что несет в себе S-белок, который вступает во взаимодействие с ACE2 – человеческими рецепторами, сосредоточенными на терминальном нерве, то есть близко к обонятельному эпителию.
- Астроциты инфицируются аналогичным образом – через связывание SARS-CoV-2 с ACE2.
- Процесс заболевания сопровождается воспалением тканей, что приводит к дегенерации нейронов – последние отмирают, и связи между ними разрушаются.
Это позволило сделать вывод, что коронавирус, к сожалению, способен серьезно поразить человеческий мозг. А значит, восстановление нервной системы (ЦНС) после ковида просто необходимо, если наблюдаются характерные симптомы, и наличие проблем подтверждено диагностикой. Составлять план реабилитации вправе только врач – заниматься самолечением нельзя.
Также ученые установили, что COVID-19 оказывает негативное влияние на кровеносные сосуды лобной коры. Он нарушает естественный гематоэнцефалический барьер, в результате чего близлежащие ткани сильнее подвержены действию токсинов и микроорганизмов. Об этом свидетельствует и появление гипо- или аносмии.
МРТ-тесты переболевших также слишком часто говорят о перенесенных микроинсультах и о наличии лейкоэнцефалопатию (то есть у людей повреждено белое вещество). И, наконец, диагностика показывает, что вирус способен провоцировать клеточное старение, а значит, и ускорять такие нейродегенеративные патологии, как рассеянный склероз или идиопатический синдром паркинсонизма.

5 симптомов болезни, про которые немедленно нужно сообщить врачу
Учащенное дыхание. Просчитываем частоту дыхания в минуту. Если частота дыхания увеличивается, это необязательно пневмония. Но это повод насторожиться, обратиться к врачу.
Норма (ориентировочные данные ВОЗ):
для детей старше 5 лет — больше 20 (вдох-выдох) в минуту;
для детей с 1 года до 5 лет — больше и равно 40;
для детей до 12 мес. — больше или равно 50;
для детей меньше 2 мес. — больше или равно 60.
Как считать? Ребенок должен быть спокоен, не надо говорить: «Сейчас я посчитаю частоту дыхания». Лучше спокойно положить руку на живот или грудь, где вы почувствуете дыхание, и посчитать.
Данные ВОЗ относительные — лучше замерить частоту дыхания ребенка, когда он здоров, и сравнивать именно с этим показателем. Помните, что при повышении температуры тела дыхание учащается — данные будут неверны.
Сообщите врачу, если дыхание шумное — на выдохе мы слышим «х-х-х».
Еще можно увидеть движения тела, связанные с дыханием. Например, между ключицами ямочка втягивается внутрь, двигается — это значит, что дышать стало труднее. Дыхательные пути не справляются, дополнительные мышцы включились в работу.
Если дома есть пульсоксиметр, измерьте сатурацию — лучше делать это не меньше минуты, чтобы ребенок успокоился, не болтал рукой. Ниже 95 — это уже не норма.
Фото: iStock
Судороги, потеря сознания или его спутанность. В этом случае нужно немедленно вызывать скорую. Это признаки ухудшения состояния.
Сыпь. Если увидели у ребенка сыпь, то проведите «тест стакана». Приложите к участку кожи с сыпью стеклянный стакан. За счет давления сыпь, которая не вызывает опасений, побледнеет, почти исчезнет. Если она не меняется — нужно вызвать скорую помощь.
Ребенок вялый. Если он лежит, ничем не интересуется, даже мультики любимые не хочет смотреть — это тоже повод насторожиться. Когда состояние ребенка отличается от обычного, он более слабый, апатичный — нужно понять причину. Когда это происходит на фоне болезни, то может быть «красным флагом».
Обезвоживание может начаться при высокой температуре, поносе и рвоте. Поэтому следим за регулярным мочеиспусканием, по цвету моча должна быть светлой, а не концентрированно желтой. Слизистые должны быть влажными — язык, ротовая полость. Если губы стали сухими, ребенок давно не писал, то его надо везти в стационар, где ему внутривенно будут вводить жидкость.
Группы риска среди перенесших ковид
Прежде чем говорить о том, какие последствия после коронавируса встречаются, рассмотрим группы риска, то есть категории пациентов с высокой вероятностью сохранения ряда клинических симптомов. К ним относятся:
- люди старше 60-ти лет;
- лица с заболеваниями сердечно-сосудистой системы;
- люди, страдающие сахарным диабетом;
- лица с ожирением и другими метаболическими расстройствами;
- пациенты с хроническими заболеваниями бронхолегочного тракта;
- курильщики, нарко-и алкозависимые;
- лица с аутоиммунными болезнями;
- хронической патологией печени и почек;
- онкобольные;
- пациенты с сопутствующей бактериальной или вирусной инфекцией и т.д.
5 причин постковидного суставного синдрома
1. Воздействие коронавируса на ткани человека.
Частицы коронавирусной инфекции воздействуют на хрящи, кости и суставы, выводят из строя опорно-двигательный аппарат, который недополучает питательных веществ и витаминов. Организм направляет усилия на борьбу с вирусом, при этом хрящевая ткань теряет способность к восстановлению. Дегенеративные явления в ней прогрессируют и вызывают боль.
2. Токсическое отравление.
Погибая, вирус выделяет токсины. Яды отравляют ткани и вызывают внутренние воспалительные процессы. Больше всего от этого страдают суставы, мышцы и органы.
3. Недостаточная физическая активность.
В условиях самоизоляции значительно сократилась физическая активность, поэтому суставы оказались в неблагоприятных условиях. Без движения они также утратили способность к самовосстановлению.
4. Лишний вес.
Избыточный вес вреден для суставов, а в условиях ограниченной физической активности и подавно. Все это ослабляет опорно-двигательную систему, поэтому она становится еще более подверженной повреждениям и реагирует болью на любой раздражитель, особенно если это коронавирус.
5. Хронические заболевания.
У большинства людей старшего возраста уже есть хронический коксартроз или гонартроз, которые переходят в активную стадию на фоне всех вышеперечисленных факторов. Этим и объясняется усиленная боль в суставах в постковидный период.
Ковид приводит к обострению хронических болезней, в первую очередь суставов
Почему болит кожа головы?
Почему может казаться, будто на голове болят волосы, ощущаться чесотка, ломота, шелушение? Эти вопросы не всегда могут быть корректными, ведь, например, сами волосы болеть не могут, однако их регулярно задают врачам-трихологам.
Итак, почему может болеть кожа головы:
Некачественный шампунь или краска для волос. В таком случае проблема возникает одновременно из-за высокой чувствительности кожи головы и воздействия на нее агрессивных химических компонентов шампуней, красок для волос или любых других средств для ухода за волосами
Они как бы смывают защитный слой и нарушают нормальную микрофлору, что неизбежно влияет на кожу и сальные железы
Поэтому крайне важно подбирать качественные средства по уходу за волосами, обращая внимание на состав.
Контактный дерматит – это реакция на различные компоненты и вещества, которые могут как входить в состав средств по уходу за волосами, так и находиться в окружающей среде. Возникновение воспалений, сыпи, гнойников и расчесов, а также небольших язвочек указывает на подобную проблему
Как правило, пациенты с контактным дерматитом страдают от того, что у них болит кожа головы, отмечается пересыхание и шелушение.
Бактериальная инфекция – импетиго или фолликулит – может спровоцировать гнойные воспаления кожи и фолликулов волос, возникновение боли.
Кожная грибковая инфекция — при такой проблеме появляются пятна, ощущаются боль, зуд и жжение, могут выпадать волосы
Может болеть лишь конкретный участок кожи головы при нажатии.
Псориаз – патология, характерными признаками которой является специфическая сыпь, а также появление трещин и корочек на коже головы, пятен. Отмечается повреждение эпидермиса не только на волосистой части головы, но и локтях, ладонях и прочих частях тела.
Гемотерапия может спровоцировать такой эффект в качестве побочной реакции организма на процедуры. Могут ощущаться стянутость кожи, заметное выпадение волос.
Себорейный дерматит – вследствие развития такой патологии на коже головы может появиться шелушение, корочки, а следом и расчесы. Работа сальных желез сильно нарушена, часто появляется перхоть, и волосы начинают выпадать. Само по себе заболевание считается достаточно «болезненным» – особенно на начальном этапе, когда эпидермис только начинает воспаляться.
Излишнее напряжение мышц, которые «поднимают» волос, может быть связано с продолжительными и сильными стрессами, головной болью разного характера, недостатком витаминов и микроэлементов в организме, а также переохлаждением. Как правило, пациенты испытывают боль во время расчесывания.
Жирность кожи головы. Вследствие этого возможно развитие воспалительного процесса с возникновением прыщей и акне. Причиной болезненности при прикосновении может быть и слишком сухая кожа – чаще всего такая проблема возникает после того, как было проведено неудачное лечение для устранения ее жирности.
Педикулез – заражение вшами. Из-за жизнедеятельности этих паразитов поверхность кожи раздражается и воспаляется, появляются гнойные ранки, начинает ощущаться зуд и болит кожа головы.
Различные эмоционально-психологические причины – это перепады настроения, стрессовые состояния, которые беспокоят человека в течение долгого времени. Депрессии и прочие подобные проблемы провоцируют спазм сосудов.
Переохлаждение существенно влияет на сосуды и волосяные фолликулы: оно может спровоцировать не только простуду, но и невралгии и другие более опасные заболевания.
Естественной причиной ощущения боли в области кожи головы, у корней волос могут быть различные травмы. Если пациент испытывает боль на макушке, у виска или затылка, ему стоит вспомнить – возможно, он случайно ударялся этим местом. Сразу в момент травмы боль может быть незаметна, но даже небольшая гематома может провоцировать достаточно сильную боль, причем в течение долгого времени.
Еще одним ответом на вопрос, почему болит кожа головы у корней и выпадают волосы, может быть неправильно выполненная прическа – одна из тех, которые сегодня в моде. Так, волосы могут быть слишком затянуты. Возможно наращивание, из-за чего волосам и коже головы просто тяжело носить на себе дополнительный «груз». Систематическое ношение такой прически может провоцировать развитие механической формы алопеции. Она часто бывает профессиональной – например, у балерин, танцовщиц, гимнасток. Также спровоцировать дискомфорт могут неудобная шапка, резкие перепады температур и наследственность.
Влияние коронавируса на нервную систему
Чтобы решать, как восстановить ЦНС после ковида, необходимо понимать, какие последствия вообще наступают. Ученые установили, что SARS-CoV-2 отличается высокой нейротопностью, то есть активно поражает клетки, поэтому для борьбы с ним организм забирает тельца из кровеносной системы, что может спровоцировать различные осложнения.
Одна из серьезнейших проблем – синдром Гийена-Бара, при котором наблюдается иммунный ответ, то есть атака и уничтожение собственных клеток, а это чревато постепенной потерей чувствительности и мышечной слабостью.
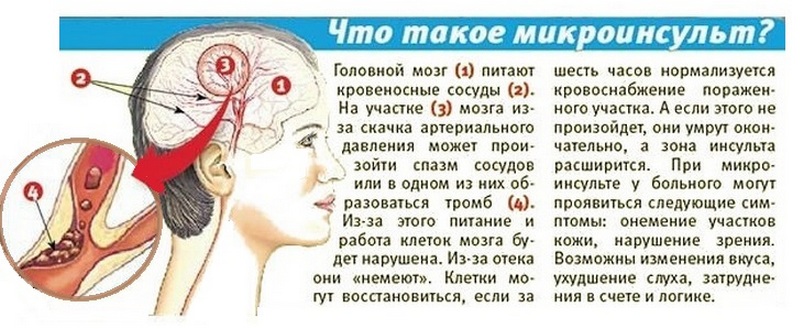
На фоне воспалительных процессов и ухудшения кровоснабжения развивается цереброваскулярная болезнь. Именно от нее страдают те, у кого после ковида скачет давление и кружится голова – что делать людям с такими симптомами? Естественно, обращаться к врачу, а не ждать, что все пройдет, иначе, вдобавок к чувству дезориентации и сильным болям, можно получить еще и рассеянность с забывчивостью.
Ну а самое распространенное нарушение – это снижение обоняния (гипосмия) или даже полная его потеря (аносмия). Ухудшение способности воспринимать запахи плохо сказывается на аппетите: вкус блюд искажается или вовсе пропадает, прием пищи перестает приносить удовольствие. В результате настроение всерьез и надолго портится, что может даже перерасти в депрессию. На этом фоне повышается риск развития осложнений.
Когда при головной боли следует обращаться к врачу?
Многие предпочитают просто принимать популярные болеутоляющие средства и не обращаться к врачу. Однако самолечение может привести к чрезмерному применению таких препаратов, что может стать причиной гастрита, язвенной болезни, а также хронической абузусной головной боли, вызванной именно приёмом лекарств. К тому же, не пройдя медицинского обследования, можно упустить развитие опасного заболевания. А сиюминутный эффект, полученный с помощью случайного препарата, всё равно не станет решением Вашей проблемы.
Обязательно следует обратиться к врачу:
если боль возникла впервые в жизни (особенно важно для лиц старше 50 лет);
при очень сильных головных болях;
если боль продолжается значительное время (более недели);
если интенсивность боли со временем нарастает;
при возникновении или усилении головной боли после изменения положения или резкого движения головы;
если наблюдаются случаи потери сознания, нарушения памяти, изменения личностных качеств;
если боль не проходит после приёма жаропонижающих и обезболивающих средств.
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.
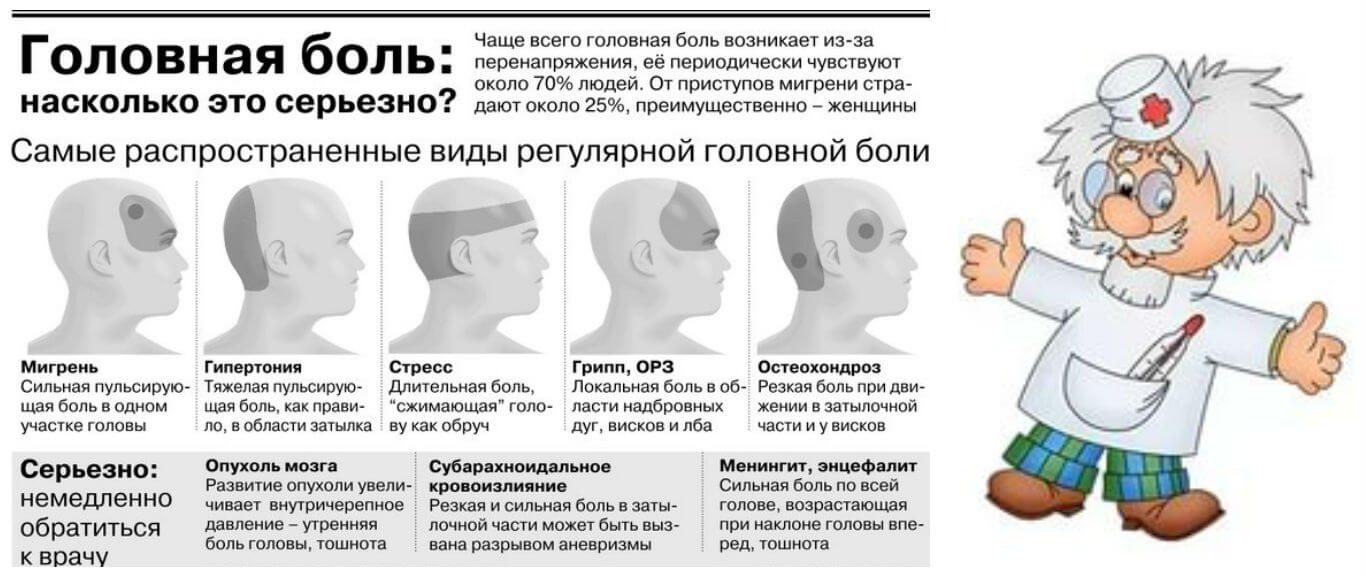
Первичная головная боль. Основные заболевания.
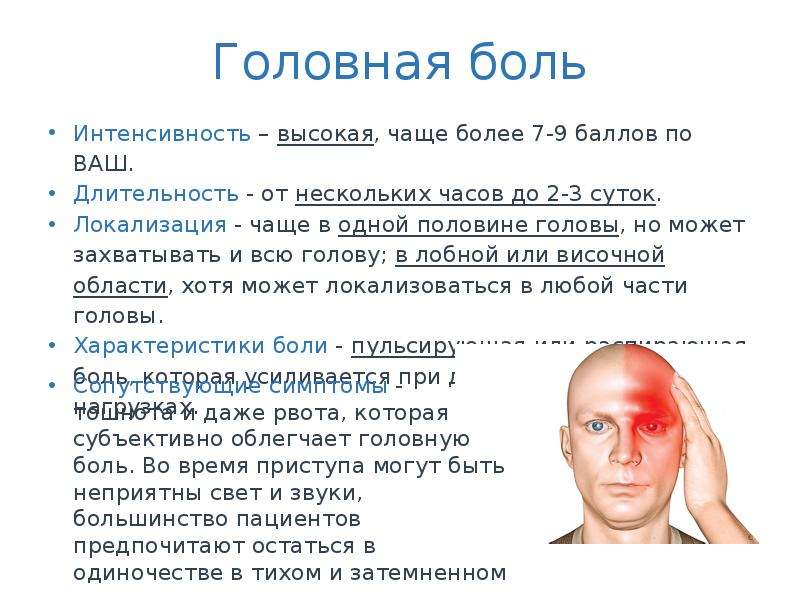
Наиболее часто встречаются такие формы первичной головной боли как «боль напряжения» и мигрень, более редко – кластерная головная боль и другие формы.
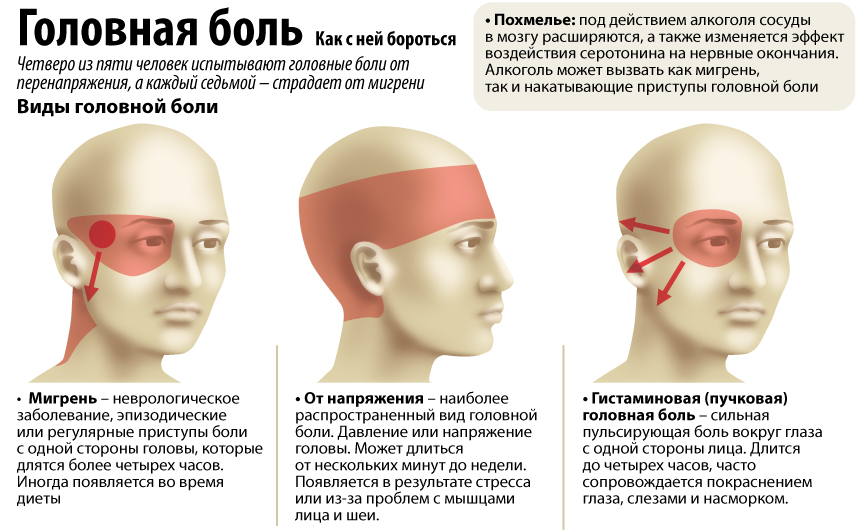
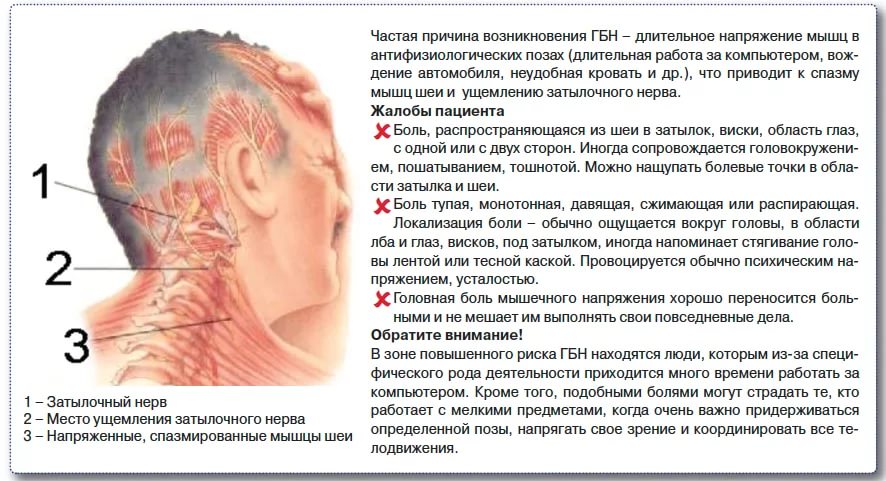
Головная боль напряжения (ГБН) может возникнуть у каждого человека. Это самая распространённая форма головной боли, её часто характеризуют как «нормальную» или «обычную» головную боль. Приступы могут продолжаться от 30 минут до нескольких дней. Частота приступов у разных людей различна, она также может варьироваться и у одного человека в различные периоды его жизни. Боль описывается как сдавливающая, сжимающая голову по типу обруча или тесной шапки, как правило, двусторонняя, умеренная. У некоторой части людей она может стать хронической (хроническая боль диагностируется в том случае, если дней с головной болью больше, чем без неё). Человек, испытывающий хроническую головную боль, становится раздражительным. Могут наблюдаться слабость, высокая утомляемость, снижение аппетита, нарушения сна. Причиной ГБН является физическое напряжение мышц и связок головы и шеи — так называемый «мышечный стресс», который может быть следствием, например, работы в неудобной позе. ГБН часто возникает у тех, кто работает за компьютером или чья работа связана с необходимостью вглядываться в детали (ювелиры, часовщики, сборщики электронной аппаратуры, мастера художественной вышивки и т.п.). Значение имеет и эмоциональный фактор: эмоциональное напряжение, вызванное стрессом или состоянием повышенной тревожности, также может привести к возникновению боли.
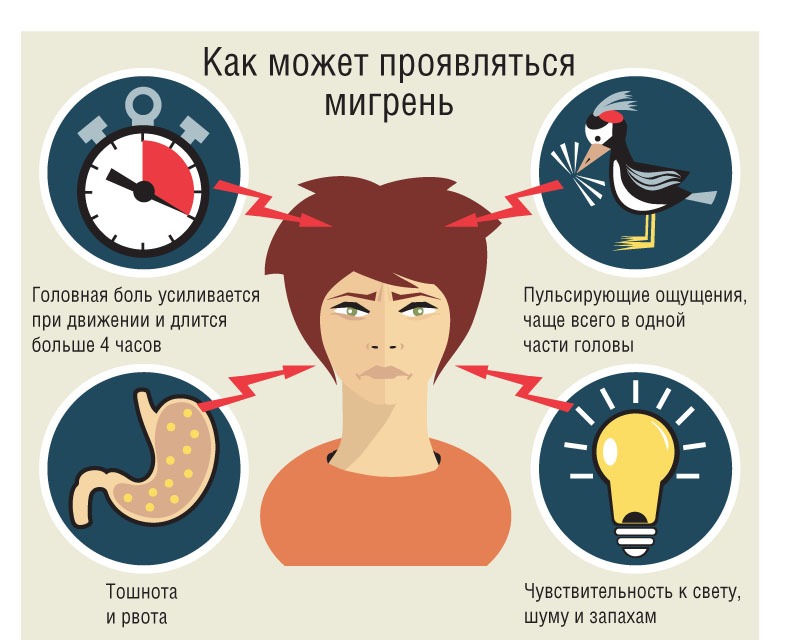
Мигрень характеризуется сильными и мучительными приступами головной боли, которые часто сопровождаются тошнотой (а в некоторых случаях – рвотой), а также непереносимостью света и звуков. Меняется восприятие запахов, нарушаются тепловые ощущения. Приступы мигрени длятся от 4-х часов до 3-х суток и могут повторяться с частотой от 1-2 раз в год до нескольких раз в месяц. В течение приступа могут наблюдаться так называемые «предвестники» – раздражительность, подавленность, усталость, возникающие за несколько часов или даже дней до начала боли. В трети случаев боли предшествуют явления, получившие название «ауры»: за 10-30 минут до приступа могут быть зрительные нарушения (слепые пятна, вспышки, зигзагообразные линии перед глазами), покалывание и онемение, начинающееся с кончиков пальцев и распространяющееся вверх по телу и др.
Предрасположенность к мигрени является врожденной и связана с нарушениями в структурах головного мозга, отвечающих за проведение боли и других ощущений. Мигренью страдает каждый седьмой взрослый, при этом женщины – в три раза чаще мужчин. У девочек мигрень начинается, как правило, в период полового созревания.
Факторы, способствующие развитию приступов мигрени: хроническая усталость, состояние тревоги или стресс, у женщин – менструация, беременность и менопауза.
Но предрасположенность к приступам ещё не означает, что приступ обязательно случится. Есть факторы, которые выступают «спусковым механизмом» приступа. Спровоцировать приступ могут: пропуск приема пищи, недостаточный объём потребляемой жидкости, некоторые продукты, нарушения режима сна, физические нагрузки, перемена погоды, резкая смена эмоций.
Кластерная (или пучковая) головная боль характеризуется односторонней резкой («кинжальной» или «сверлящей») болью. Интенсивность боли стремительно нарастает в течение 5-10 минут, а сам приступ длится от 15 минут до 3-х часов, в течение которых больной не может найти себе места. Боль, как правило, локализуется в области глаза, при этом глаз может покраснеть и слезиться. Повторяющиеся приступы образуют кластер (то есть следуют друг за другом), продолжительность кластера составляет от 6 до 12 недель. Такая форма боли встречается у мужчин в пять раз чаще, чем у женщин. При этом ей более подвержены те, кто много курит или курил в прошлом.
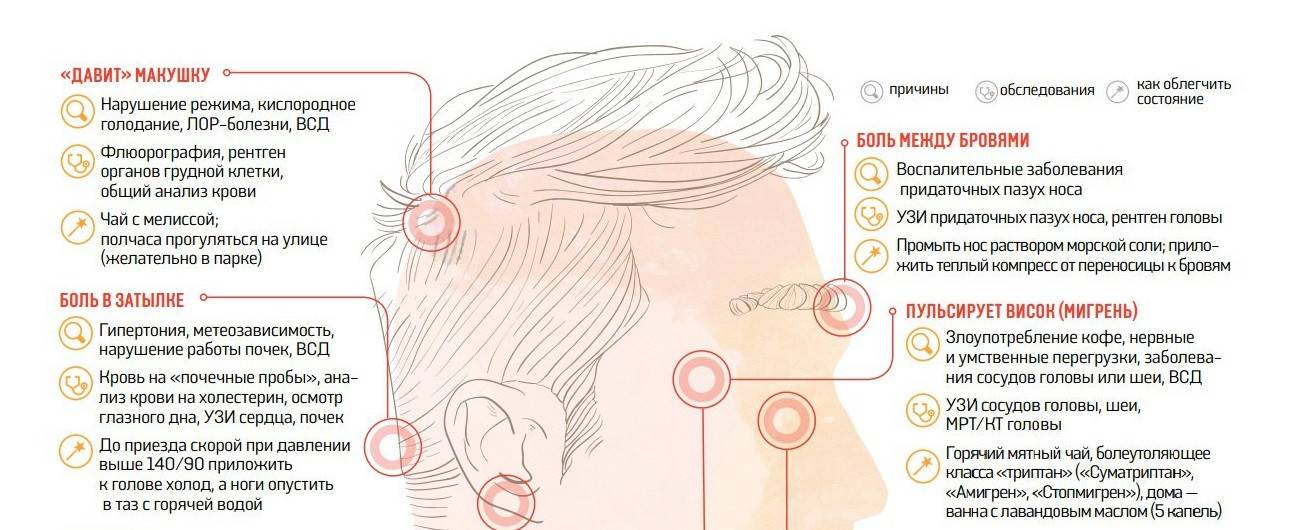
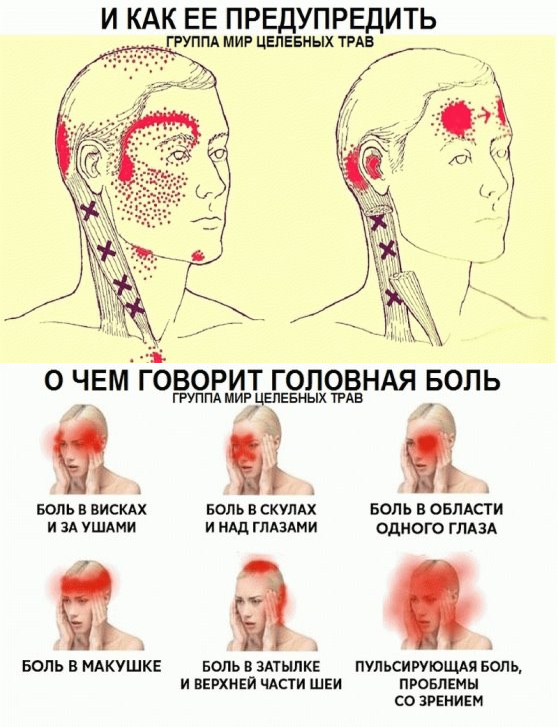
Проявления головной боли и сопутствующие симптомы
Головной болью мы называем любую боль в области головы, но механизм её появления бывает различным. Её вызывает раздражение болевых рецепторов твердой мозговой оболочки, а также – сосудов, нервов – тройничного, языкоглоточного, блуждающего, нервов кожи, мышц головы, шейных спинномозговых корешков. Проявляться она может также по-разному: может быть тупой, пульсирующей, сдавливающей, распирающей; может концентрироваться в области лба, висков (с одной или двух сторон), затылка, темени. Приступы могут быть сильными, средними или слабыми, различаться по продолжительности и частоте. Боль может сопровождаться другими симптомами (тошнотой, рвотой, зрительными нарушениями, головокружением, повышением или понижением артериального давления и т.д.). Все эти характеристики имеют значение для постановки диагноза.
Причины головной боли после коронавируса
Врачи постоянно сталкиваются с таким симптомом среди перенесших ковид пациентов. Точные причины возникновения цефалгии на фоне инфекции не были определены. Основная теория — поражение кровеносных сосудов и синусов мозговых оболочек. В этой анатомической области присутствуют болевые рецепторы, реагирующие на сдавливание и прочие виды воздействия. Коронавирус поражает эндотелиальные клетки сосудов и нарушает кровоснабжение органов.
Другие возможные причины:
- накопление в организме вирусных токсинов;
- последствие воспалительного процесса;
- нарушение кислородного питания мозга при поражении легочной ткани;
- проявление общего недомогание после выздоровления.
Обострение хронических заболеваний после перенесенной вирусной инфекции — распространенное осложнение. Если человек уже страдал от головной боли напряжения, мигрени или другого вида цефалгии, вероятность возвращения симптома после выздоровления увеличивается. Причина не всегда связана с вирусным поражением головного мозга.
Факторы риска
Головные боли появляются не всех людей. Есть разные виды предрасположенности к возникновению цефалгии. Это может быть индивидуальная особенность организма или специфичность воздействия коронавируса на нервную систему.
Основные факторы риска:
- повышенное или пониженное артериальное давление;
- нарушение коагуляции, тромбообразование;
- хроническое нарушение кровообращения в головном мозге;
- аритмия и другие заболевания сердца;
- дегенеративные патологии позвоночника;
- нарушение дыхательной деятельности после коронавируса;
- сахарный диабет;
- преклонный возраст;
- бронхиальная астма.
Цефалгия сохраняется после COVID-19 примерно у 12% пациентов. Болевой синдром зачастую не проходит в течение нескольких недель или месяцев.
Причины головной боли
Различают первичную и вторичную головную боль. Первичной считается такая боль, которая не является сопутствующим симптомом, а представляет собой самостоятельное заболевание. В этом случае, именно головная боль является основной проблемой. Вторичная головная боль – это одно из проявлений заболевания, не сводящегося к головной боли. Сильной головной болью могут сопровождаться инфекционные заболевания, отравления различной природы (как ядовитыми веществами, поступившими в организм извне, так и выработанные внутри организма, – например токсинами, которые образуются в результате деятельности в организме вирусов и патогенных микробов). Голова может разболеться в результате стресса, изменения погоды, переохлаждения или перегрева организма, при недостатке сна, голоде, переедании, при недостатке кислорода, — причиной может стать всё, что ведёт к нарушению необходимого для деятельности мозга обмена веществ.
Таким образом, если у Вас заболела голова, это не обязательно означает, что Вы больны: возможно, это просто результат воздействия случайного фактора. Однако если головная боль возникает периодически или сохраняется достаточно долго, то, скорее всего, имеет место какое-то заболевание. В 95% подобных случаев встречается первичная головная боль, и только в 5% случаев – вторичная.