Введение
У части больных COVID-19 (Сoronavirus disease 2019) заболевание сопровождается избыточным воспалительным ответом с выбросом большого количества провоспалительных цитокинов, что прямо коррелирует с выраженностью повреждения легких, развитием полиорганной недостаточности и неблагоприятным исходом . Выявлены факторы неблагоприятного прогноза, связанные с феноменом «цитокиновой бури», содержанием С-реактивного белка и интерлейкин-6 (ИЛ-6) . В связи с этим стали активно применяться лекарственные средства супрессивной иммуномодуляции с прицельным блокированием цитокинов , в частности моноклональные антитела к ИЛ-6 и его рецепторам . Опубликованные результаты клинических исследований RCT-TCZ-COVID, CORIMUNO, STOP-COVID сходятся в том, что наиболее часто исследуемый представитель этой группы — тоцилизумаб — не имеет достоверной эффективности при легком и среднетяжелом течении COVID-19, но требуются дальнейшие исследования для оценки эффективности при тяжелом течении заболевания. Полученные результаты исследований не позволяют однозначно судить об эффективности и безопасности препаратов данной фармакологической группы, но появляется все больше данных о пользе у отдельных категорий больных . Результаты исследований одного препарата нередко экстраполируются на всех представителей данного класса. Не обнаружено работ со сравнительным изучением эффективности и безопасности различных препаратов группы моноклональных антител к ИЛ-6 и его рецепторам у пациентов с COVID-19. Нами было проведено ретроспективное наблюдательное исследование по сравнению эффективности и безопасности трех препаратов моноклональных антител — тоцилизумаба, левилимаба и олокизумаба — при однократном введении у госпитализированных пациентов с тяжелым течением COVID-19.
Цель исследования — сравнение эффективности и безопасности применения препаратов моноклональных антител к ИЛ-6 у пациентов с COVID-19 тяжелого течения.
Советы, помогающие справиться со стрессом
Волноваться по поводу COVID-19 — это нормально, особенно если больны вы сами или близкий вам человек. Чтобы сохранить свое душевное спокойствие, вы можете:
- общаться с другом или близким человеком по телефону или в видеочате;
- освоить новое хобби или начать заниматься тем, на что обычно не хватало времени;
- отдохнуть от новостей.
В MSK есть много профессионалов, волонтеров и программ поддержки, которые помогут вам справиться в этот период. Для получения дополнительной информации и других советов о том, как справиться со стрессом, ознакомьтесь с нашим материалом Как справиться со стрессом и тревожностью в связи с COVID-19.
Ингибиторы воспаления
В Италии большое исследование, проведенное Istituto Nazionale Tumori, Fondazione Pascale di Napoli, было сосредоточено на использовании тоцилизумаба в дополнение к стандартным методам лечения. Это моноклональное антитело IgG1, направленное против рецептора IL-6 и обычно используемое при лечении ревматоидного артрита, ювенильного артрита, гигантоклеточного артрита, синдрома Кастлмана и для контроля токсичности, вызванной ингибиторами иммунных контрольных точек.
Также в США продолжается фаза 2/3 рандомизированного двойного слепого плацебо-контролируемого исследования сарилумаба, который является еще одним антителом против рецептора IL-6.
Были протестированы и другие аналогичные стратегии. Например, Анакинра представляет собой рекомбинантный антагонист рецептора IL-1, используемый для лечения аутовоспалительных заболеваний, таких как болезнь Стилла у взрослых, системный ювенильный идиопатический артрит и семейная средиземноморская лихорадка. Авторы ретроспективного анализа показали, что у пациентов с ОРДС средней и тяжелой степени и гипервоспалением (С-реактивный белок ≥100 мг / л, ферритин ≥900 нг / мл или и то, и другое) применение анакинры вызывало клиническое улучшение у 72% пациентов.
Нацеливание на чрезмерное воспаление у пациента также можно решить другим способом, например, применяя Акалабрутиниб – селективный ингибитор тирозинкиназы Bruton, регулирующий передачу сигналов и активацию макрофагов. Ученый Roschewski протестировал этот агент на 19 пациентах, госпитализированных с тяжелой формой COVID-19, в проспективном клиническом исследовании. Было доказано, что лечение улучшило оксигенацию у большинства пациентов, уменьшив показатели воспаления, такие как С-реактивный белок и IL-6.
Другие методы лечения
Когда болезнь проявляется в сложных клинических картинах MOD, в дополнение к респираторной поддержке обязательно требуется поддержка функций органов. У пациентов с рефрактерной гипоксемией заслуживает рассмотрения после индивидуального анализа экстракорпоральная мембранная оксигенация (ЭКМО). Людям с плохими результатами лечения можно предложить вентиляцию в положении лежа.
Экстракорпоральная мембранная оксигенация
Следует избегать неселективного или несоответствующего приема антибиотиков, хотя некоторые центры такое лечение рекомендуют.
Из антибиотиков в России рекомендованы:
- Азитромицин, Сумамед – полусинтетический антибиотик, применяемый при тяжелой бактериальной пневмонии;
- Амоксициллин – перепарат выбора при любой пневмонии (вирусной, бактериальной, вируснобактериальной) до определения источника инфекции;
- Левофлоксацин – фторхинолон ІІІ поколения, рекомендованный при ухудшении состояния пациента;
- Ампициллин – опробованный антибиотик, может назначаться детям;
- Цефотаксим – препарат выбора при устойчивости к пеницилинам. Назначается при бронхите, пневмонии, абсцессе.
Материалы и методы
Одноцентровое ретроспективное обсервационное когортное исследование проведено в Городской клинической больнице № 40 Департамента здравоохранения города Москвы. В исследование включали пациентов с тяжелым течением новой коронавирусной инфекции COVID-19 (Сoronavirus disease 2019), госпитализированных в период с 01.12.2020 по 01.01.2021 в палатные отделения и получивших лечение одним из препаратов моноклональных антител: тоцилизумаб («Актемра»), левилимаб («Илсира») или олокизумаб («Артлегиа»). Пациенты были разделены на три группы в зависимости от получаемого препарата. Всем пациентам препараты вводились однократно в дозе 162 мг для тоцилизумаба подкожно или 400 мг для внутривенного введения, 324 мг п/к для левилимаба и олокизумаба. Для исходной оценки были использованы повышение С-реактивного белка выше рефересных значений , а также эмпирическая визуальная шкала КТ (компьютерная томография). В качестве конечных точек были выбраны добавление в диагноз сепсиса (увеличение qSOFA более 3, SOFA на 2 и более балла после введения исследуемых препаратов, прокальцитонин в плазме > 2,0 нг/мл) и летальный исход. Статистическая обработка данных проводилась с помощью программы BioStat LE 7.3.0, StatTech v. 1.2.0 (ООО «Статтех», Россия). Категориальные данные описывались с указанием абсолютных значений и процентных долей. Сравнение процентных долей при анализе многопольных таблиц сопряженности выполнялось с помощью точного критерия Фишера, проверка нормальности распределения количественных признаков осуществлялась с использованием критерия Шапиро—Уилка. Данные для количественных показателей представлены в виде среднего значения и стандартного отклонения (при нормальном распределении), медианы и межквартильного интервала (при отклонении распределения от нормального). Данные для качественных переменных представлены в виде абсолютных значений и доли в процентах. Медианы количественных показателей сравнивали с помощью U-критерия Манна—Уитни (при сравнении двух групп). Сравнение групп по качественным признакам проводилось с помощью точного критерия Фишера. Расчет отношения шансов (ОШ) проводился с помощью метода логистической регрессии. Критическое значение уровня значимости принималось равным 5 %. У всех пациентов имелось информированное согласие на применение препаратов моноклональных антител и на использование персональных данных в научных целях.
Исследование одобрено локальным этическим комитетом ГБУЗ ГКБ № 40 ДЗМ.
HFNO (оксигенация с подогревом и увлажнением) и неинвазивная вентиляция
Что касается HFNO или NIV, группа экспертов отмечает, что эти подходы, выполняемые системами с хорошей подгонкой интерфейса, не создают широкого рассеивания выдыхаемого воздуха, и их использование можно рассматривать как вариант с низким риском передачи по воздуху.
Но поскольку процедура HFNO сопряжена с повышенным риском образования аэрозолей, ее следует использовать в помещениях с отрицательным давлением.
Предлагаемые способы управления HFNO:
- Показания: когда трудно поддерживать SpO2> 92% и / или одышка не улучшилась с помощью стандартного кислорода.
- Настройка: 30-40 л / мин и FiO2 50-60%; скорректировать в соответствии с клиническим ответом.
- Переключитесь на НИВЛ, если симптоматика не улучшится через 1 час при потоке> 50 л / мин и FiO2> 70%.
- HFNO также может использоваться для перерывов в CPAP (между циклами CPAP) и для вспомогательной фиброоптической интубации трахеи у тяжелобольных пациентов.
- Противопоказание к HFNO: больной с гиперкапнией.
Неинвазивная вентиляция и постоянное положительное давление в дыхательных путях
NIV / CPAP играет ключевую роль в лечении дыхательной недостаточности, связанной с COVID-19.
Предлагаемые способы выполнения NIV / CPAP:
- Интерфейс: шлем предпочтительнее для минимизации риска аэрозолизации. В случае НИВ с лицевой маской (полнолицевой или ороназальной) рекомендуется использование встроенного клапана выдоха и не трубок с портом выдоха, а также установка антимикробного фильтра на клапан выдоха.
- Настройка: Постоянное положительное давление в дыхательных путях (CPAP) – начните с 8-10 смH2O и FiO2 60%. НИВЛ (например, вентиляция с поддержкой давлением, PSV): начните с PEEP 5 смH2O, проверяя переносимость пациента, и доведите до 8-10 смH2O, FiO2 60%, PS 8-10 смH2O.
- Управление: не вносить никаких изменений в первые 24 часа. Не менее чем через 4-6 часов, если состояние стабилизируется, отсоедините максимум на 1 час. В ночное время НИВ осуществляется непрерывно.
Особенности применения вентиляции легких при COVID-19
Что касается лечения ОРДС (острый респирато́рный дистре́сс-синдро́м), накопление знаний о патофизиологии поражения легких постепенно побудило врачей пересмотреть стратегии борьбы с дыхательной недостаточностью. Как отмечает ученый Gattinoni, предполагается, что ОРДС, вызванное COVID-19 (CARDS), не является «типичным» состоянием. Этот аспект болезни имеет фундаментальное значение и, вероятно, отрицательно повлиял на терапевтический подход на ранних стадиях пандемии.
Патогенез ОРДС
Действительно, несмотря на то, что в начале пандемии ранняя IMV была постулирована как лучшая стратегия для решения проблемы CARDS, при пневмонии COVID-19 типичная респираторная механика ARDS с пониженной эластичностью легких (то есть способностью растягивать и расширять легкие) не может быть обнаружена. Напротив, в CARDS может быть продемонстрирована хорошая податливость легких.
Как следствие, и в отличие от того, что изначально предполагалось, НИВ могут играть ключевую роль в терапии CARDS.
Как справиться с симптомами
Ведите дневной журнал, записывая в него симптомы и лекарства, которые вы принимаете для их устранения. Это поможет вам видеть, как меняются симптомы со временем. Это может пригодиться, если вам понадобится обратиться к вашему медицинскому сотруднику или прийти на прием.
Если вы пользуетесь устройством для профилактики приступов апноэ во сне (например, аппарат CPAP) или домашним небулайзером, проконсультируйтесь со своим медицинским сотрудником перед их использованием. Такие устройства могут распространять вирус, вызывающий COVID-19.
лекарства;
- От повышенной температуры, болей в теле и головной боли можно принять acetaminophen (Tylenol).
- Не принимайте больше 3 г acetaminophen в течение суток. Слишком большое количество вредно для печени.
- Acetaminophen — очень распространенный компонент многих безрецептурных и рецептурных лекарств. Всегда читайте этикетки принимаемых лекарств. Иногда на этикетке полное название acetaminophen не указывается. Список распространенных лекарств, содержащих acetaminophen, и сокращений, принятых для acetaminophen, приводится в нашем материале Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.
- Безрецептурные лекарства от простуды не ускорят выздоровление от COVID-19, но они могут помочь вам при кашле, боли в горле или заложенности носа. Не принимайте противоотечное средство, если у вас высокое артериальное давление.
- Антибиотики не ускорят выздоровление от COVID-19. Не принимайте антибиотики, если их не назначил ваш медицинский сотрудник.
Если заболевание COVID-19 проходит бессимптомно, не принимайте лекарства от простуды, acetaminophen (Tylenol) или безрецептурные нестероидные противовоспалительные препараты (НПВП), такие как ibuprofen (Advil) и naproxen (Aleve). Эти препараты могут скрывать симптомы COVID-19.
Можно принимать aspirin в низкой дозировке (81 миллиграмм (mg) в сутки) после получения соответствующего указания от медицинского сотрудника. Если вы считаете, что дозу нужно увеличить, обратитесь к своему медицинскому сотруднику.
Отслеживайте температуру
- Измеряйте температуру ежедневно 2 раза в день — утром и вечером.
- Если вы проходите курс химиотерапии, и у вас поднялась температура до 100,4 °F (38 °C) и выше, позвоните своему медицинскому сотруднику.
- Если температура 102 °F (38,9 °C) и выше держится в течение 24 часов и не снижается после приема acetaminophen, позвоните своему медицинскому сотруднику.
Прием пищи и питье
- Еда должна быть легкой. К примеру, вместо 3 основных приемов пищи ешьте 6 раз в день небольшими порциями. Это поможет справиться с тошнотой и решит проблему потери аппетита.
- Выпивайте по 8–10 стаканов (объемом 8 унций ) жидкости каждый день. Это поможет вам предотвратить обезвоживание и вывести мокроту из носа и легких. Подойдет вода, спортивные напитки, газированные (шипучие) напитки без кофеина, соки, чай и суп.
Виды тестов на наличие COVID-19
В настоящее время для диагностики COVID-19 применяют два вида тестов.
- Полимеразная цепная реакция (ПЦР), которую также называют молекулярным тестом. ПЦР-тесты очень точны, но на получение результатов может уйти несколько дней.
- Экспресс-тест — на антитела. На получение результатов экспресс-теста обычно требуется меньше часа. Однако для экспресс-тестов характерна большая вероятность ложноотрицательного результата, чем для ПЦР-тестов. Это означает, что экспресс-тесты с большей вероятностью покажут отсутствие COVID-19 тогда как оно у вас есть. Если у вас имеются симптомы COVID-19, и при этом результат экспресс-теста отрицательный, для уверенности лучше всего пройти ПЦР-тест.
При обоих видах тестов вы получаете либо положительный, либо отрицательный результат. Положительный результат означает, что вы больны COVID-19. Отрицательный результат означает, что тест не показывает заболевания COVID-19.
Противовирусные средства против COVID-19
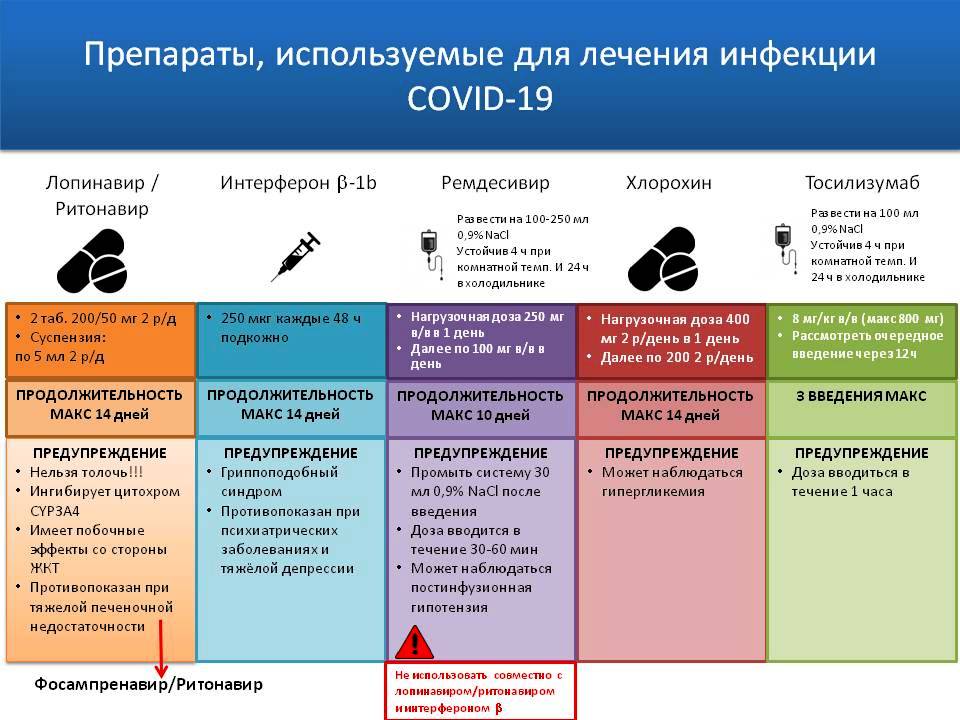
Хотя противовирусные препараты не были на 100% одобрены для всех случаев и стадий COVID-19, было предложено несколько подходов. Например, лопинавир / ритонавир по 400/100 мг перорально каждые 12 часов. Тем не менее, недавнее рандомизированное контролируемое открытое исследование не продемонстрировало никаких преимуществ лечения лопинавиром / ритонавиром по сравнению со стандартным лечением.
Доклинические исследования показали, что может быть эффективным как для профилактики, так и для лечения инфекций HCoV – ремдесивир (GS5734) – ингибитор РНК-полимеразы с активностью in vitro против нескольких РНК-вирусов, включая Эбола. Этот препарат был положительно протестирован на модели макак-резус с инфекцией БВРС-КоВ, а недавно – на макаках, инфицированных SARS-CoV-2. Также использовался альфа-интерферон (например, 5 миллионов единиц аэрозольной ингаляцией дважды в день). Но доказать эффективность такого лечения на людях ещё предстоит.
Для лечения пациентов с COVID-19 использовались некоторые противогриппозные препараты, такие как осельтамивир. Определенную эффективность против SARS-CoV-2 продемонстрировало in vitro другое лекарство от гриппа – фавипиравир (в России – авифавир). Опять же, ретроспективное исследование показало, что может улучшить скорость выделения и снизить уровень смертности пациентов с COVID-19 противовирусный арбидол широкого спектра действия.
Важно понимать, что фавипиравир и его российский аналог имеют много побочных эффектов, кроме этого они эффективны на ранних легких стадиях. А в Японии – стране, где был изобретен препарат, его применяют только против гриппа, не считая эффективным от коронавируса
Что касается арбидола, то его ценность в лечении ковида также спорная. Он действует как иммуномодулятор, но эффективен не во всех случаях.
Обсуждение
Проведен анализ эффективности и безопасности трех препаратов моноклональных антител к ИЛ-6 и его рецепторам (тоцилизумаба, левилимаба и олокизумаба) при однократном введении у госпитализированных пациентов со среднетяжелым и тяжелым течением COVID-19 в одноцентровом наблюдательном ретроспективном когортном исследовании .
Все три препарата входят во временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» Минздрава РФ , однако в общемировой практике только тоцилизумаб для внутривенного ведения вошел в национальные рекомендации по лечению COVID-19 (Китай, Италия, Испания, Греция, Швейцария, Ирландия, Польша, Турция, Израиль, Япония, Египет, Иран и ряд других стран) .
Что касается применения тоцилизумаба для подкожного введения, то данный препарат неплохо зарекомендовал себя при лечении ревматоидного артрита , хотя для лечения осложнений противоопухолевой терапии модифицированными Т-клетками с химерным антигенным рецептором к CD19 (СAR-T) зарегистрирована только внутривенная лекарственная форма препарата . При прямом сравнении внутривенного и подкожного введения тоцилизумаба, проведенном Kaminski et al., был сделан вывод о предпочтительности внутривенного пути . Ряд исследователей изучали возможность приготовления раствора тоцилизумаба для внутривенного введения из препарата для подкожного введения . В то же время некоторые авторы полагают, что применение тоцилизумаба в виде подкожного введения является эффективным методом лечения пациентов с COVID-19 . Кроме того, было показано, что при подкожном применении тоцилизумаба отмечается улучшение показателей коагуляции независимо от типа тромбопрофилактики . В отношении левилимаба и олокизумаба ситуация более сложная, т. к. работ, посвященных изучению эффективности и безопасности при COVID-19 крайне мало .
В настоящей работе при применении всех трех препаратов наблюдалось статистически значимое снижение содержания С-реактивного белка через 24 ч после введения, при этом достоверных статистических различий между группами выявлено не было. Так, в исследовании, проведенном Potere et al., летальность в группе из 40 пациентов, получавших терапию тоцилизумабом в виде однократного подкожного введения, составила 5 % . В исследовании Malekzadeh et al. к концу периода наблюдения летальность в группе тоцилизумаба для подкожного введения составила 7 % . Близкие результаты были получены в исследованиях, проведенных Guaraldi et al. и De Rossi et al. . Наибольший показатель летальности — 10,3 % был зарегистрирован в исследовании, проведенном Sciascia et al. . Что касается олокизумаба, то пока в единственной опубликованной работе летальный исход наблюдался у 3,5 % пациентов . Данных о летальности при применении левилимаба в открытых источниках не опубликовано. Таким образом, полученные в настоящей работе результаты соответствуют данным ранее проведенных исследований о летальности при применении препаратов моноклональных антител тел к ИЛ-6 и его рецепторам для подкожного введения у пациентов со среднетяжелым и тяжелым течением новой коронавирусной инфекции (COVID-19). Существенным недостатком настоящего исследования является отсутствие контрольной группы — как результата обязательного следования валидным клиническим рекомендациям Минздрава РФ и приказу Департамента здравоохранения г. Москвы . К недостаткам также можно отнести наличие только внутригоспитальной оценки пациентов и отсутствие на данный момент отдаленных результатов применения препаратов и исходов заболевания. В то же время учитывая расчетные показатели летальности, полученные на основании исходных характеристик, в 16–19 %, можно предположить, что применение данных препаратов является эффективным. Выявленные недостоверные различия в конечных точках исследования между препаратами требуют дальнейшего изучения .
Информация о COVID-19
COVID-19 — это вирусное заболевание, которое может поражать легкие и дыхательные пути. Симптомы COVID-19 могут быть слабо или сильно выраженными. Они могут включать:
- повышенную температуру (выше 100,4 ° F или 38 °C) или озноб;
- кашель;
- проблемы с дыханием (например одышка или сдавленность в груди);
- слабость (чувство сильной усталости или упадок сил);
- мышечная боль или боль в теле;
- Головную боль
- потерю вкусовых ощущений и обоняния;
- боль в горле;
- заложенность носа или насморк;
- тошнота (ощущение подступающей рвоты) или рвота;
- диарея (жидкий или водянистый стул);
Вы можете впервые заметить симптомы через 2–14 дней после заражения вирусом. Они могут сохраняться в течение 1–3 недель. Как правило, у больных раком симптомы такие же, как и у других людей.
У некоторых заболевших COVID-19 симптомы могут не проявляться (т. е. болезнь проходит бессимптомно). Даже при отсутствии симптомов вы можете распространять вирус и заражать других людей.
У многих людей может наблюдаться кашель в течение нескольких недель после того, как они переболели вирусным заболеванием, таким как COVID-19. Если кашель не усиливается или, наоборот, ослабевает, то нет причин для беспокойства. Старайтесь кашлять в согнутый локоть или прикрывайте рот и нос салфеткой. Если кашель усиливается, или в мокроте (слизи, которую вы откашливаете) появилась кровь, чего ранее не было, или при кашле выделяется большее количество мокроты, позвоните своему медицинскому сотруднику.
Неинвазивная вентиляция легких
На ИВЛ должны быть более низкие дыхательные объемы (от 4 до 6 мл / кг расчетной массы тела, PBW) и более низкое давление на вдохе, достигающее давления плато (Pplat) <28–30 см H2O. ПДКВ должно быть как можно более высоким, чтобы поддерживать рабочее давление (Pплат-ПДКВ) на как можно более низком уровне (<14 см вод. ст.).
Искусственная вентиляция легких
Кроме того, следует избегать отключений от аппарата ИВЛ для предотвращения потери ПДКВ и ателектаза. Наконец, использование паралитических средств не рекомендуется, если PaO2 / FiO2 не <150 мм рт.
Особое внимание уделяется вентиляции в положении лежа >12 часов в день и использованию консервативной стратегии инфузии у пациентов с ОРДС без гипоперфузии тканей (настоятельная рекомендация). Защитная вентиляция легких также может снизить риск нового или обострения ОПП, предотвращая гемодинамические эффекты, вызванные вентилятором
Противовирусные / иммуномодулирующие препараты
В качестве иммуномодулирующей терапии были предложены Хлорохин (500 мг каждые 12 часов) и гидроксихлорохин (200 мг каждые 12 часов). Следует отметить, что в нерандомизированном исследовании Gautret было показано, что гидроксихлорохин в значительной степени ассоциировался со снижением вирусной нагрузки до исчезновения вируса, и этот эффект усиливался макролидами азитромицином.
Использование комбинации гидроксихлорохина и азитромицина для лечения COVID-19
Исследования in vitro и in vivo действительно показали, что макролиды могут уменьшать воспаление и модулировать иммунную систему. В частности, эти препараты могут вызывать подавление молекул адгезии на поверхности клетки, снижая продукцию провоспалительных цитокинов, стимулируя фагоцитоз альвеолярными макрофагами и подавляя активацию и мобилизацию нейтрофилов.
Тем не менее, чтобы рекомендовать использование азитромицина, отдельно или в сочетании с другими лекарствами, такими как гидроксихлорохин, вне зависимости от бактериального дублирования, необходимы дальнейшие исследования
Опять же, следует обратить внимание на одновременный прием гидроксихлорохина с азитромицином, поскольку эта связь может привести к более высокому риску удлинения интервала QT и сердечных аритмий. Хлорохин также может вызывать удлинение интервала QT.
Результаты исследования
Включенные в анализ пациенты всех трех групп были сопоставимы по возрасту и полу. Статистически значимых различий по среднему времени введения препарата от начала заболевания, объему поражения паренхимы легких, по данным КТ, содержанию С-реактивного белка до и через 24 ч после введения препаратов не выявлено (табл. 1).
Таблица 1. Основные характеристики пациентов в сравниваемых группах
Table 1. The main characteristics of patients in the compared group
| Показатель | Тоцилизумаб п/к | Тоцилизумаб в/в | Левилимаб | Олокизумаб | р |
| Количество больных | 114 | 86 | 100 | 100 | нет различий |
| Средний возраст, лет* | 64,5 ± 13,4 | 64,7 ± 13,5 | 65,5 ± 13,5 | 67,0 ± 12,3 | 0,39 |
| Мужчины/женщины | 71/43 | 35/51 | 42/58 | 49/51 | 0,39 |
| Время введения от момента госпитализации, сутки** | 2 (1) | 8 (4) | 2 (2) | 2 (2) | 0,14 |
| Степень поражения легких по эмпирической визуальной шкале (КТ) | 2 (1) | 2 (1) | 2 (1) | 2 (1) | нет различий |
| СРБ до введения, мг/л** | 100 (77) | 110 (79) | 106 (79) | 115 (92) | 0,41 |
| СРБ через 24 ч после введения, мг/л** | 67 (87) | 70 (92) | 63 (82) | 69 (69) | 0,99 |
* Результат представлен в виде: среднее значение ± стандартное отклонение.
** Результат представлен в виде медианы межквартильного интервала.
При анализе показателя «Летальный исход» в зависимости от введенного препарата (тоцилизумаб, олокизумаб, левилимаб) нам не удалось выявить значимых различий (p = 0,259, точный критерий Фишера для многопольных таблиц) (табл. 2). Сравнение процентных долей при анализе многопольных таблиц сопряженности выполнялось с помощью точного критерия Фишера. Апостериорные сравнения выполнялись с помощью критерия χ2 Пирсона с поправкой Холма.
Таблица 2. Анализ показателя «Летальный исход» в зависимости от введенного препарата
Table 2. Analysis of the “Lethal outcome” indicator depending on the injected drug
| Препарат | Результат | p | |
| Выписанные | Летальный исход | ||
| Тоцилизумаб | 186 (93)* | 14 (7) | 0,26 |
| Олокизумаб | 95 (95) | 5 (5) | |
| Левилимаб | 89 (89) | 11 (11) |
* В скобках приведена доля в процентах.
При оценке исхода «Сепсис» в зависимости от введенного препарата нам не удалось установить статистически значимых различий (p = 0,587, точный критерий Фишера для многопольных таблиц) (табл. 3). В качестве количественной меры эффекта при сравнении относительных показателей нами использовался показатель ОШ с 95%-м доверительным интервалом (95% ДИ).
Таблица 3. Анализ показателя «Сепсис» в зависимости от введенного препарата
Table 3. Analysis of the “Sepsis” indicator depending on the of injected drug
| Препарат | Результат | p | |
| Нет сепсиса | Сепсис | ||
| Тоцилизумаб | 192 (96) | 8 (4) | 0,59 |
| Олокизумаб | 97 (97) | 3 (3) | |
| Левилимаб | 94 (94) | 6 (6) |
Был проведен анализ показателя «Сепсис» в зависимости подкожного или внутривенного введения тоцилизумаба (табл. 4). При оценке показателя «Сепсис» в зависимости от пути введения тоцилизумаба не удалось выявить статистически значимых различий (p = 0,293, точный критерий Фишера). Шансы сепсиса в группе подкожного введения тоцилизумаба были ниже в 2,28 раза по сравнению с группой внутривенного введения тоцилизумаба, различия шансов не были статистически значимыми (ОШ = 0,44; 95% ДИ 0,1–1,88). При оценке показателя «Летальный исход» в зависимости от пути введения, не удалось выявить статистически значимых различий (p = 0,279, точный критерий Фишера). Шансы скончавшихся в группе подкожного введения были ниже в 1,85 раза по сравнению с группой внутривенного введения, различия шансов не были статистически значимыми (ОШ = 0,54; 95% ДИ 0,18–1,62) (табл. 5).
Таблица 4. Анализ показателя «Сепсис» в зависимости от пути введения тоцилизумаба
Table 4. Analysis of the “Sepsis” indicator depending way of injected drug tocilizumab
| Путь введения | Результат | p | |
| Нет сепсиса | Сепсис | ||
| в/в | 81 (94,19) | 5 (5,81) | 0,29 |
| п/к | 111 (97,37) | 3 (2,63) |
Таблица 5. Анализ показателя «Летальный исход» в зависимости от пути введения тоцилизумаба
Table 5. Analysis of the indicator “Lethal outcome” depending on way of injection tocilizumab
| Путь введения | Летальный исход | p | |
| Выписанные | Скончавшиеся | ||
| в/в | 78 (90,7) | 8 (9,3) | 0,28 |
| п/к | 108 (94,74) | 6 (5,26) |
Когда следует обращаться к своему медицинскому сотруднику
Немедленно позвоните своему медицинскому сотруднику, если у вас:
- у вас затрудненное дыхание в состоянии покоя;
- у вас затрудненное дыхание при ходьбе на короткие расстояния (примером ходьбы на короткие расстояния может быть переход из одной комнаты в другую на расстояние около 25 футов );
- вы проходите курс химиотерапии, и у вас поднялась температура до 100,4 °F (38 °C) и выше;
- температура 102 °F (38,9 °C) и выше держится у вас в течение 24 часов и не снижается после приема acetaminophen;
- у вас появилась кровь в мокроте;
- вы испытываете боль в груди;
- у вас сильная головная боль;
- у вас возникли вопросы или опасения.
Для получения более подробной информации о том, что следует делать, если вы или кто-то из ваших домочадцев заболел COVID-19, посетите веб-сайт www.cdc.gov/coronavirus/2019-ncov/if-you-are-sick. Последняя информация о том, как центр MSK подготовлен к COVID-19, размещена на веб-сайте www.mskcc.org/coronavirus
Выводы
Применение у пациентов с тяжелым течением COVID-19 разных препаратов моноклональных антител против ИЛ-6 не обнаружило достоверных различий в летальных исходах между тоцилизумабом, левилимабом и олокизумабом. Выявленные различия между препаратами в частоте развития сепсиса и летального исхода требуют дальнейших рандомизированных контролируемых исследований.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Вклад авторов. Бобкова С.С., Жуков А.А., Проценко Д.Н., Самойленко В.В., Тюрин И.Н. — разработка концепции статьи, получение и анализ фактических данных, написание и редактирование текста статьи, проверка и утверждение текста статьи.
ORCID авторов
Бобкова С.С
Жуков А.А
Проценко Д.Н
Самойленко В.В
Тюрин И.Н