Диагностика
Диагностикой и лечением пяточной шпоры занимается врач ортопед. Основным способом выявить патологию и оценить степень ее развития является рентгенография. На снимке хорошо виден костный нарост, его форма, расположение и величина.
Дополнительные методики обследования включают:
общий и биохимический анализ крови для выявления воспалительного процесса, оценки уровня мочевой кислоты (важно для диагностики подагры) и некоторых других показателей;
анализ мочи;
УЗИ стопы для оценки состояния мягких тканей, выявления возможного абсцесса;
дуплексное исследование сосудов нижних конечностей (выявляет возможные нарушения кровообращения);
МРТ стопы, для определения состояния всех анатомических структур стопы, включая нервные волокна.
При наличии сопутствующих заболеваний назначаются соответствующие лабораторные и инструментальные исследования, консультации узких специалистов.
Важно помнить, что боль в области пятки необязательно говорит о развитии пяточной шпоры. Подобную симптоматику могут вызывать:
- подагра;
- ревматоидный артрит;
- остеомиелит (воспаление костной ткани);
- болезнь Бехтерева;
- туберкулез костей;
- травмы и т.п.
Не стоит заниматься самолечением и бесконтрольно принимать обезболивающие препараты. Выбрать подходящую схему может только врач.
Лечение
Выбор метода терапии напрямую зависит от характера заболевания, локализации опухоли, её размера и типа. Учитывается также возраст и общее состояние пациента. К основным методам лечения относят:
- Хирургическое вмешательство. Часть опухолей имеют удобную локализацию, легко отделяются от тканей, не повреждая орган вокруг. Если расположение неудобное, опухоль мозга, операция поможет не до конца. Хирург отсекает часть новообразования, чтобы исключить сдавливание и существенно улучшить качество жизни пациента.
- Радиохирургия. Она относится к разновидностям облучения. В рамках процедуры пациент проходит небольшие дозы облучения с разных сторон, при этом лучи сходятся в месте локализации новообразования, уничтожая его. При этом окружающие ткани остаются невредимыми.
- Лучевая терапия. Облучать можно непосредственно опухоль или головной мозг пациента в целом. Второй вариант применяется при рецидивах, когда необходимо исключить риск развития метастазов в тканях.
- Химиотерапия. Препараты, которые оказывают системное действие на опухоль и уничтожают её, предотвращая развитие метастаз в органы. Она помогает бороться с симптомами, замедлить рост новообразования и снизить риск развития рецидива.
- Таргетное лечение. Имеют целенаправленное воздействие на клетки опухоли, убивая их. Размножение и рост блокируются. Вызывая гибель клеток.
Для регулирования состояния пациента проводят постоянный контроль с помощью МРТ. Если опухоль не уменьшается или продолжает расти, выбранный способ терапии не эффективен. Также регулярные исследования проводятся после победой над раком головного мозга, чтобы исключить рецидив патологии.
После пройденного лечения и победы над раком мозга потребуется реабилитация. Чаще всего новообразование затрагивает важные функции, которые придётся восстанавливать после качественной терапии.
Обычно реабилитация включает ряд важных мероприятий. К примеру, занятия с логопедом для восстановления нормальной речи, индивидуальные занятия с репетитором, лечебная физкультура и трудотерапия. Также рекомендуется применять соответствующие препараты, чтобы снизить выраженность симптомов и повысить эффект от лечения, а также устранить побочные эффекты.
Диагностика заболевания
При появлении первичных симптомов или признаков опухоли мозга, человеку требуется незамедлительно попасть на приём к неврологу и офтальмологу. Для сбора анамнеза проводятся исследования ЭхоКГ, ЭЭГ, а также проверку очаговой симптоматики.
Опухоль мозга, симптомы которой часто ориентированы на зрение человека, требует консультации специалиста. Офтальмолог проверяет остроту зрения, проводя стандартные осмотры. Также определяет поля зрения и проводит процедуру офтальмоскопии
Это важно для понимания размеров и влияния опухоли на органы зрения и другие важные функции организма.
При необходимости дополнительно назначается консультация узкого специалиста отоневролога.
Если врач подозревает объёмное новообразование, придётся пройти процедуру КТ или МРТ головного мозга. Сделать это можно в клинике medart.by. Такие исследования помогают визуализировать опухоль и определить её границы, чёткое расположение и влияние на другие органы и системы.
Кроме стандартных процедур, доктор может назначить ряд специальных исследований, которые помогают определить злокачественность новообразования, анализировать метаболические отклонения, разграничить многоочаговые опухоли. Иногда приходится делать биопсию новообразования, которая даст точные данные о характере опухоли.
Среди главных анализов выделяют:
- МРТ сосудов головного мозга;
- функциональное МРТ;
- МР-термография;
- МР-спектроскопия;
- ПЭТ головного мозга;
- ОФЭКТ.
Анализы и диагностические исследования назначает исключительно доктор после сбора анамнеза. Самостоятельное прохождение указанных процедур без оснований и предварительной консультации недопустимы. Человек может самостоятельно пойти к врачу, если считает, что его симптомы схожи с признаками рака головного мозга, но посетить МРТ, УЗИ или другие кабинеты функциональной диагностики можно только по направлению от доктора.
Диагностику требуется проводить в случае, когда в семье у родственников уже были онкологические заболевания, а также у пациента присутствуют все признаки рака мозга ранней стадии. Неплохо проходить регулярные обследования людям, пережившим черепно-мозговую травму или инсульт.
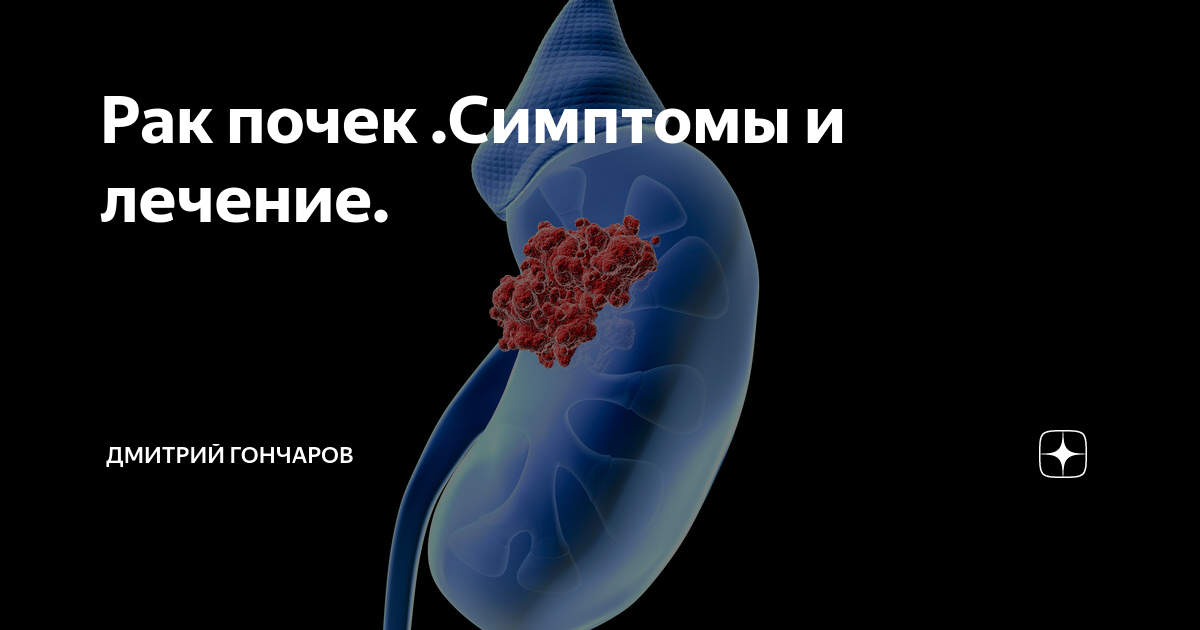
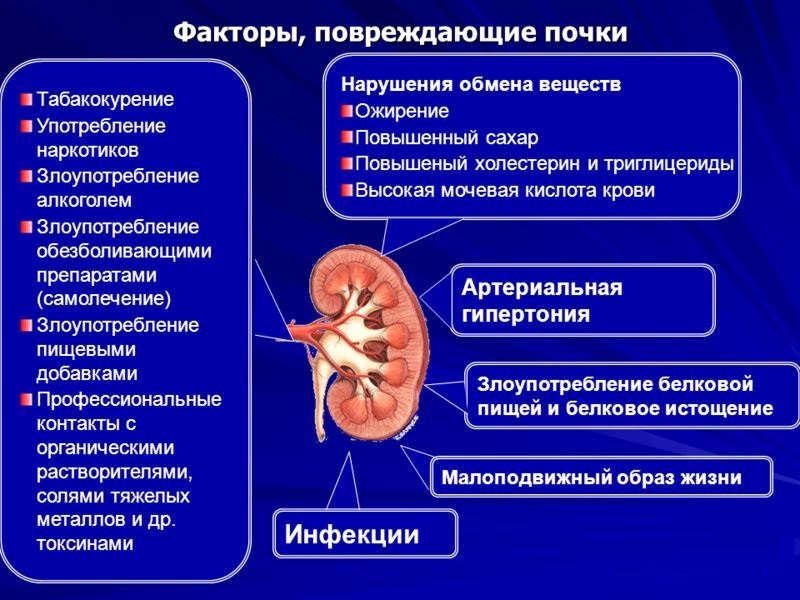
Диагностика рака почки
Диагностика рака почки предполагает целый комплекс различных манипуляций, что позволяет установить правильный диагноз с максимальной точностью.
- Наиболее доступным методом диагностики является УЗИ.
- Золотым стандартом диагностики опухолей почки является компьютерная томография с контрастированием. Компьютерная томография дает полное представление о положении опухоли, ее размере, клинической стадии и прорастании опухоли в смежные органы.
- Анализ мочи выявляет наличие примеси крови в моче.
- Анализ крови позволяет выявить косвенные признаки заболевания: малокровие, повышенный уровень щелочной фосфатазы, мочевины в крови и т. д.
- МРТ для диагностики опухолей почки используется реже чем КТ, основным показанием для выполнения МРТ является противопоказание к выполнению КТ.
- Биопсия опухолей почки выполняется с целью подтверждения диагноза и определения дальнейшей тактики лечения. К сожалению, в ряде случаев биопсия опухоли почки является неинфрмативной, по этой причине сейчас данное исследование выполняется достаточно редко.
- Для определения метастазов в легие и кости скелета используют рентгенографию органов грудной клетки и остеосцинтиграфию.
- Почечная ангиография — рентгенологическое исследование с контрастным веществом.
Исходя из того, каковы проявления рака почки, состояние больного и результаты предварительных анализов, врач выбирает те или иные методы диагностики рака почки для формирования максимально объективной картины.
Таблица 2
| Показатель | х 109/л | % |
|---|---|---|
| Палочкоядерные нейтрофилы | 0,04-0,3 | 1-6 |
| Сегментоядерные нейтрофилы | 2-5,5 | 45-72 |
| Базофилы | до 0,065 | до 1 |
| Эозинофилы | 0,02-0,3 | 0,5-5 |
| Лимфоциты | 1,2-3 | 19-37 |
| Моноциты | 0,09-0,6 | 3-11 |
В результатах общего анализа крови (Таблица 1) приведено множество показателей. Рассмотрим основные из них:
- RBC – общее количество красных кровяных телец (эритроцитов). Патологическое увеличение этих клеток связано с нарушением кроветворения. Снижение эритроцитов, как правило, является следствием анемии, гемолиза и кровопотерь.
- HGB – гемоглобин, который представляет собой белок, содержащий железо. Он транспортирует кислород к тканям, а углекислый газ – от них, а также поддерживает кислотно-щелочное равновесие. Снижение гемоглобина чаще всего возникает вследствие анемии.
- HCT – гематокрит. Он определяется как соотношение между эритроцитами, которые осели на дно после взятия анализа, и общим объемом крови. Повышение данного показателя свидетельствует о полиурии, эритроцитозе или эритремии. Снижение уровня гематокрита бывает при анемии и увеличении объема циркулирующей крови.
- PLT – тромбоциты. Эти клетки отвечают за свертываемость крови. Если их количество снижается, то причиной могут быть вирусные заболевания, поражения костного мозга, инфекции бактериального характера и другие патологии. Рост числа тромбоцитов вызван самыми разнообразными недугами: от болезней суставов до раковых опухолей.
- ЦП – цветовой показатель. Он определяет насыщение эритроцитов гемоглобином. Если оно недостаточное, то это может свидетельствовать о железодефицитной анемии, малокровии или отравлениях свинцом. Когда ЦП поднимается выше нормы, то причиной является онкология, полипоз желудка и дефицит витаминов В9 и В12.
- Эритроцитарные индексы:
- MCV – средний объем эритроцитов, служащий для определения водно-солевого баланса и типа анемии;
- RDW – степень разнообразия эритроцитов, которая определяет, насколько клетки отличаются друг от друга по объему;
- MCH – среднее содержание гемоглобина в эритроците; этот критерий считается аналогом цветового показателя;
- MCHC – средняя концентрация и содержание гемоглобина в красных клетках крови; этот показатель рассчитывается с учетом уровня гематокрита и гемоглобина.
- ESR – скорость оседания эритроцитов. Этот показатель позволяет определить самые разнообразные патологии. В больших количествах он наблюдается при онкологических заболеваниях, инфекционных патологиях, воспалительных процессах и т.д. Снижение скорости оседания эритроцитов часто бывает следствием нарушения кровообращения, появления анафилактического шока и развития сердечно-сосудистых болезней.
Теперь перейдем к лейкоцитарной формуле (Таблица 2). Она определяет процентное соотношение различных видов лейкоцитов в крови, то есть относительное содержание каждого типа белых клеток. Для чего нужна эта формула? Она очень важна, поскольку при любых изменениях в организме процентное содержание определенных видов белых клеток в крови уменьшается или увеличивается. Это связано со снижением или ростом других типов. По информации, полученной вследствие лейкоцитарной формулы, можно судить о течении той или иной патологии, появлении осложнений, а также более точно прогнозировать исход заболевания.
Лечение отечности
Лечение отеков осуществляется в соответствии с причиной их развития. Приведем общие рекомендации:
- Ограничить потребление жидкости до 1,5 л в день, а иногда меньше.
- Снизить потребление соли до 1–1,5 г в день.
- Мочегонные препараты следует принимать только под наблюдением врача, который следит за состоянием пациента, контролирует уровень электролитов в крови. Мочегонные препараты могут привести к снижению содержания калия в организме, поэтому рекомендуется употреблять в пищу курагу, изюм, рис, печеный картофель и другие продукты, богатые этим микроэлементом.
- При сердечно-сосудистых заболеваниях врач-кардиолог после диагностики «сердечного» отека подбирает терапию для поддержания стабильного состояния сосудистой системы. Пациент с сердечной недостаточностью должен регулярно посещать кардиолога на протяжении всей жизни. При венозной недостаточности консервативное или хирургическое лечение проводит сосудистый хирург-флеболог.
- Если отек вызван заболеванием почек, помимо снятия отека, врач (терапевт или нефролог) назначает терапию основного заболевания, которое может включать назначение антибиотиков, противовоспалительных гормональных препаратов и др.
- При аллергическом отеке, который сопровождается затруднением дыхания, требуется срочная медицинская помощь. До того, как помощь будет оказана, следует принять антигистаминный препарат, если состояние тяжелое — преднизолон или дексаметазон. При приступе удушья аллергической природы — сделать 1–2 вдоха из ингалятора, рекомендованного лечащим врачом (аллергологом).
Классификация
Онкологи выделяют несколько видов рака почки. Каждый из них отличается по виду клеток и особенностям роста.
Самый распространенный вид при диагнозе рака почки — почечно-клеточная карцинома, на которую приходится около 85% диагнозов. Он развивается в проксимальных почечных канальцах, составляющих систему фильтрации почек.
Уротелиальная карцинома также называется переходно-клеточной карциномой. В среднем, на нее приходится от 5% до 10% случаев, диагностированных у взрослых. Уротелиальная карцинома зарождается в области почечной лоханки, отдела почки, где моча копится перед перемещением в мочевой пузырь. Данный вариант поражения аналогичен раку мочевого пузыря, оба варианта опухоли зарождаются в одних клетках.
Саркома почки диагностируется реже других. Этот вид неоплазии зарождается в соединительной ткани, образующей каркас почки, мягкие ткани, которые окружают орган (капсула) либо жировые отложения вокруг. Саркома почки обычно лечится хирургическим путем, однако часто возвращается в области почек или метастазирует. После удаления обязательно проводят химиотерапию, может потребоваться второе оперативное вмешательство.
Для детей типична опухоль Вильмса, но ее лечат совершенно иным способом, нежели рак у взрослых. На долю этой опухоли приходится до 1% от всех, в лечении показаны лучевая и химиотерапия, потом удаление почки.
Лимфома может поразить обе почки, но чаще она связана с увеличенными лимфатическими узлами, называемыми лимфаденопатией, других частей тела, включая шею, грудь, брюшную полость. Иногда лимфома может проявляться как единичное опухолевое образование в почке, только потом поражает региональные лимфатические узлы. Если возможна лимфома, врач проведет биопсию и может порекомендовать химиотерапию вместо операции.
Как распознать обезвоживание?
Болевые ощущения в одной или обеих почках могут возникать в результате обезвоживания. Это состояние появляется, например, при диарее и рвоте, у больных сахарным диабетом, а иногда – при недостаточном употреблении жидкости. Следствием обезвоживания становится накопление в почках токсинов.
Поэтому боль в почках сопровождают следующие симптомы:
- общий упадок сил, быстрая утомляемость, сонливость;
- нарушение концентрации внимания;
- постоянное чувство голода.
Характерным признаком обезвоживания организма является темно-желтый оттенок мочи. Чтобы справиться с этим состоянием, необходимо употреблять больше жидкости, полностью исключить кофеин.
Интересный факт!
Показания и противопоказания
Готовый экстракт кукурузных рылец используют для лечения холециститов, хронических гепатитов, дискинезии желчевыводящих путей, холангитов.
Применение кукурузных рылец показано при отечном синдроме, нефроуролитиазе, а также на фоне кровотечений, которые связаны с пониженным уровнем протромбина в крови.
Отвар и другие препараты из рылец кукурузы применяют в комплексной терапии при ожирении, сахарном диабете, мышечной слабости, глистных инвазиях, маточных кровотечениях, имеющих различную этиологию, а также для профилактики и лечения атеросклероза.
Кукурузные рыльца противопоказаны людям с повышенной индивидуальной чувствительностью к растительному препарату, пациентам с тромбофлебитами и тромбозами, при варикозном расширении вен и повышенной свертываемости крови.
Также лекарственные формы на основе кукурузных рылец не назначают при плохом аппетите, поскольку их прием может данную проблему еще более усугубить, не назначаются кукурузные рыльца для похудения женщинам в период менструации. При наличии хронических заболеваний мочевыводящих путей и желчных протоков, прежде чем принимать препарат, необходимо проконсультироваться с врачом.
Кукурузные рыльца противопоказаны людям с дефицитом калия и магния, поскольку ярко выраженный мочегонный эффект от приема данного средства способствует весьма быстрому выведению этих элементов из организма.
Отзывы о Кукурузных рыльцах со стороны специалистов подтверждают, что препараты на основе данного растения могут применяться в комплексе с другими лекарственными средствами.
Стадии рака почки
Существуют 4 стадии рака почки, характеризующиеся различным процентом излечения (вероятность успешного излечения выше на начальных стадиях):
- Рак почки 1 стадии. Размер опухоли — до 7 см, метастазирования нет, раковые клетки локализованы исключительно в почечной ткани. При своевременном и адекватном лечении рака почки вероятность выздоровления — 80-90%.
- Рак почки 2 стадии. Опухоль больше 7 см, но ограничена самой почкой.
- Рак почки 3 степени. Опухоль может еще не выходить за пределы почечной капсулы, но распространяется на надпочечник или паранефральную клетчатку или опухоль распространяется в почечную вену/полую вены.
- Рак почки 4 степени. Опухоль прорастает почечную капсулу.
Стадии
В нашей стране за последний год выявили более 34 тысяч случаев новообразований в головном мозге. Причём болезнь «молодеет». Всё чаще патологию диагностируют у молодых людей, мужчин и женщин, не достигших критерия «среднего возраста». Часто опухоли головного мозга развиваются у беременных женщин на больших сроках вынашивания ребёнка. В таком случае крайне сложно провести качественное лечение. Кроме того, новообразование очень быстро растёт.
Причина тому в симптоматике. Когда человек жалуется на усталость, депрессию и потерю концентрации внимания, ему советуют отдохнуть вместо того, чтобы посоветовать сделать МРТ.
В зависимости от характера опухоли варьируется и скорость развития болезни. Доброкачественные новообразования развиваются медленнее, но чаще практически бессимптомно на ранних стадиях. Злокачественные более агрессивны и развиваются быстрее.
Для доброкачественных выделяют несколько стадий развития:
- Инициация. Выявить болезнь на этом этапе можно только по счастливой случайности. В этот момент в клетках мозга происходит смещение ДНК, они меняются под влияние определённых факторов.
- Промоция. В этот момент происходит активное размножение мутировавших клеток мозга. Однако болезнь даже в этот момент может не проявлять себя.
- Прогрессия. Мутировавшие клетки начинают активный рост и новообразование заполняет свободное внутричерепное пространство, сдавливая соседние органы и ткани.
На последней стадии сама по себе опухоль не приводит к проявлению серьёзных симптомов, однако сдавливание органов и тканей способно привести к судорогам, потерям ориентации, задержкам речи и другим очевидным симптомам.
На последней стадии развития доктор легко диагностирует рак головного мозга, даже не применяя специального оборудования.
Злокачественные новообразования характеризуются быстрым делением и нарастанием опухоли с возможными метастазами в различные, даже самые отдалённые органы. Иммунная система не успевает распознать «врага», в результате чего болезнь захватывает новые органы и ткани, становится неоперабельной и плохо поддаётся лечению. Зачастую это происходит в короткие сроки.
Различают несколько видов доброкачественных патологий:
- Глиома. Характеризуется частыми кровоизлияниями.
- Неврома. Образуется из элементов нервной системы. Симптомом болезни становятся покраснения на кожных покровах и болезненные ощущения в области образовавшейся опухоли.
- Невринома. Представлена многочисленными узелками в области спинного мозга.
- Параганглиома. Врождённая форма доброкачественной опухоли. Может провоцировать появление метастазов. Проявляется головными болями, тахикардией и повышением артериального давления.
- Киста. Большая полость, наполненная жидкостью, которая способна появляться в разных органах и тканях, в том числе в головном мозге. Опасность патологии заключается в её быстром росте.
- Менингиома. Самая распространённая форма доброкачественной опухоли. Однако она часто переходит в злокачественную форму и провоцирует появление метастазов. По статистике женщины страдают патологией чаще мужчин, особенно быстро болезнь развивается у женщин, вынашивающих ребёнка.
- Шваннома. Нарушает функции среднего уха и расстраивает вестибулярный аппарат человека. Симптомы сопровождаются головной болью с тошнотой и рвотой, а также полной или частичной потерей слуха.
- Краниофарингиома. Характеризуется медленным ростом опухоли и появлением кист. В качестве симптомов определяют несахарный диабет, сухость кожных покровов, ожирение, карликовость или бесплодие.
- Аденома гипофиза. Опухоль сжимает органы головного мозга, чаще всего в районе зрительных нервов. Это приводит к утрате периферического зрения, а также ощущению двоения в глазах. У мужчин с таким заболеванием наблюдается импотенция, а у женщин нарушение менструального цикла и бесплодие.
Видов злокачественных опухолей меньше. Они сводятся к трём самым распространённым типам: глиомам, саркомам и тератомам. Саркома образуется из соединительной ткани, характеризуется стремительным ростом и частыми рецидивами. Тератомы образуются из гоноцитов, а глиомы характеризуется нейроэктодермальным происхождением.
Консультация врача и ряд анализов помогут определить, какого типа опухоль расположилась в головном мозге и её опасность для всего организма в целом. Хотя внутричерепное пространство настолько уязвимо и обладает многочисленными сосудами, нервными окончаниями и другими органами, что даже доброкачественная опухоль будет достаточно опасной для здоровья пациента.