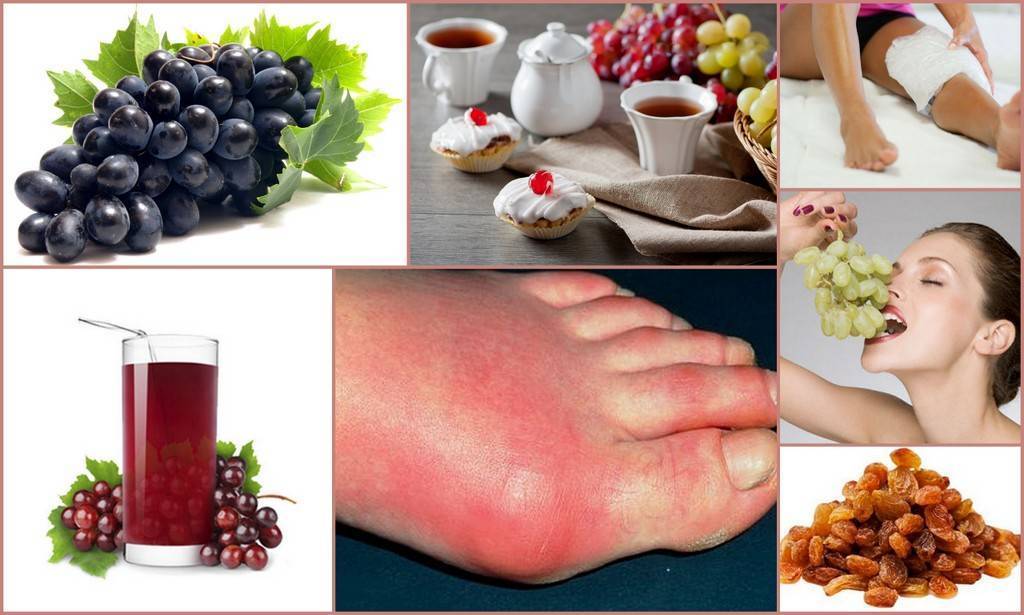
Причины и симптомы подагры
Подагра относится к группе артритов. А артритами называют любые заболевания суставов. Термин «подагра» употребляют тогда, когда говорят об отложении солей мочевой кислоты в различных тканях организма, чаще всего – в суставах и хрящах. Из-за чего происходит этот процесс?
Мочевая кислота является продуктом расщепления пуринов – особых веществ, которые вырабатываются в нашем организме, а также попадают к нам с пищей. Большое количество пуринов мы получаем, когда едим жирное мясо и рыбу (сельдь, сардину, треску), мясные субпродукты (колбасы, сосиски), фастфуд. А также, когда употребляем алкоголь (особенно пиво и виноградное вино), ненатуральные соки, сладкие газированные напитки, кофе. В таком случае в организме синтезируется огромное количество мочевой кислоты, и почки не справляются с ее выведением. Другая причина подагры – когда в организме вырабатывается нормальное количество этой кислоты, но почки оказываются неспособными вывести ее из-за каких-либо патологий.
Соли мочевой кислоты (ураты) откладываются в суставах, особенно мелких, постепенно разрушая их. Отложению солей наиболее подвержены травмированные суставы. Объектом поражения часто становится сустав большого пальца (в народе называют «большая косточка на ноге») из-за того, что мы носим неудобную, узкую обувь. Также подагра может привести к образованию камней в почках, а они в свою очередь – к почечной недостаточности, которая в некоторых случаях является причиной летального исхода.
Симптомами подагры могут быть:
- острая суставная боль (особенно после употребления тяжелей пищи или большого количества алкоголя). Иногда ощущения бывают настолько нестерпимыми, что больно даже от того, что на руке или ноге лежит простыня. Боль начинает мучить ночью, проходит днем, а потом возвращается снова. Это может происходить несколько дней или даже месяцев;
- покраснение и отек сустава;
- повышение температуры в области сустава до 39–40° С;
- лихорадка;
- общая слабость.
Если приступы повторяются снова и снова, то, к примеру, подагра пальца ноги может перейти и на другие суставы, сделав их болезненными и малоподвижными.
Подагру считают болезнью пожилых, но из-за того, что современный человек потребляет очень много жиров и алкоголя, в частности пива, это приводит к «омоложению» патологии. Болезнь является хронической, то есть полностью излечить ее нельзя. Но во избежание тяжелых последствий следует прибегнуть к терапии, которая позволит остановить или замедлить процесс разрушения суставов.
Транквилизаторы
Еще одна группа для лечения «черной меланхолии». Такие препараты оказывают тормозящее воздействие на нервную систему, взаимодействуя с рецепторами ГАМК. Они обладают следующими действиями:
- снимают тревогу;
- устраняют страх и панику;
- нормализуют эмоциональный фон;
- понижают давление, восстанавливают сердечный ритм.
Все эффекты, которые оказывают эти лекарства, систематизированы по группам:
- противотревожный – устранение тревожных, устрашающих мыслей;
- седативный – успокаивающее действие. Снижает концентрацию внимания, развивает заторможенность;
- снотворный – восстанавливает процесс засыпания, улучшает качество сна;
- миорелаксантный – расслабляющее действие вплоть до вялости и бездействия;
- противосудорожный.
Не все средства этой группы производят вышеперечисленные эффекты. Старое поколение обладает более обширным кругом влияния, но и нежелательных проявлений от них больше. Они, вызывая сонливость, вялость, разбитость, не могут быть применены в дневные часы. Их также запрещается употреблять при вождении транспорта и для других действий, где требуется особая концентрация внимания.
Более современные медикаменты не оказывают нежелательного воздействия, их можно принимать днем и даже находясь за рулем. Примером является препарат Буспирон. Он активно борется против тревожности и судорожной готовности, но при этом не провоцирует сонливость, апатию, не вызывает привыкания.
К другим представителям транквилизаторов относят: Феназепам, Алпразолам, Клобазам и другие.
Существует принципиальная разница между антидепрессантами и транквилизаторами. Антидепрессанты действуют постепенно, по накопительной системе. Для появления первых результатов должно пройти время. Их эффект – более мягкий, с меньшим количеством побочек. Они стабилизируют настроение и стимулируют работу нашей психики.
Транквилизаторы – это средства мгновенного действия, призванные снимать приступы тревоги, страха. Их применяют и при панических атаках. Результат даже после первого употребления проявляется очень быстро. Но длительный их прием грозит развитием привыкания уже через 3 недели.
Транквилизирующие препараты не стремятся стабилизировать надолго состояние. Они призваны снять острый приступ беспокойства, угнетая нервную систему.
Абстрактно представить действие транквилизаторов вы можете, вспомнив песню Виктора Цоя с одноименным названием «Транквилизатор». Ведь написал он ее не случайно, а после того как вышел из знаменитой психиатрической больницы в Питере «на Пряжке». В ней он «косил» от армии, имитируя маниакально-депрессивный психоз.
Транквилизирующие препараты – это те средства, которые обладают сильнейшим успокоительным воздействием, но и требуют к себе пристального внимания. Они не терпят длительного применения и назначаются только психиатром.
СРБ и сердечно-сосудистые заболевания
В последнее время уровень белка CRP также принимается во внимание при диагностике и лечении сердечно-сосудистых заболеваний. Он используется для оценки риска инфаркта миокарда, ишемического инсульта и внезапной остановки сердца
Оказывается, существует взаимосвязь между риском ишемической болезни сердца и уровнем СРБ в крови пациента.
Низкий уровень CRP сопровождает легкое воспаление, которое медицина связывает с атеросклерозом, потому что воспалительный процесс играет ключевую роль в отслоении атеросклеротических бляшек, формировании местных сгустков крови и закупорке кровеносных сосудов. Уровни CRP также связаны с гипертонией, низким уровнем «хорошего» холестерина и метаболическими нарушениями, приводящими к абдоминальному ожирению.
По данным клиники Кливленда – некоммерческого многопрофильного академического медицинского центра (штат Огайо, США) тест на CRP можно использовать для выявления риска развития сердечно-сосудистых заболеваний:
| Значение CRP | Риск развития сердечно-сосудистых заболеваний |
| ниже 1 мг / л | Низкий |
| от 1 до 2,9 мг / л | Умеренный |
| превышает 3 мг / л | Высокий |
Однако, тест CRP не дает полной картины риска сердечно-сосудистых заболеваний.
Другие причины повышенного СРБ
Если показание выше 10 мг / л, это может быть сигналом для дальнейших исследований, чтобы ответить на вопрос, что является причиной воспаления.
Такое высокое значение CRP может указывать на:
- остеомиелит или инфекцию костей;
- туберкулез;
- воспалительные заболевания кишечника;
- волчанку;
- заболевание соединительной ткани;
- какое-то аутоиммунное заболевание;
- обострение аутоиммунного артрита;
- пневмонию;
- диабет 2 типа;
- рак – с особым показанием для лимфомы.
Повышение уровня СРБ может быть у женщин:
- принимающих противозачаточные таблетки;
- у беременных – это состояние может указывать на осложнения, поэтому для уверенности следует провести дополнительные тесты.
СРБ и рак
Самая высокая концентрация CRP наблюдается у пациентов со злокачественными новообразованиями, особенно с новообразованиями кроветворной системы. Иногда это трехзначные числа и больше. Если результаты анализа крови на СРБ показывают высокий уровень С-реактивного белка, врачи немедленно начинают искать неопластический процесс, который, помимо повышенного уровня СРБ, еще не вызвал никаких симптомов, кроме измененного уровня СОЭ.
Однако следует помнить, что тест CRP бесполезен при диагностике рака. На его уровень влияет слишком много других факторов. Низкий уровень СРБ не исключает наличия новообразования, а его повышенный уровень должен направлять диагноз в первую очередь на инфекционно-воспалительные заболевания. Более того, белок CRP – очень пластичная молекула: норма может увеличиваться до тысячи раз за 24 или 48 часов — это бывает при острых бактериальных или вирусных инфекциях и после серьезных травм.
Какой врач лечит артрит?
С жалобами на боль и нарушение подвижности суставов Вы можете обратиться к терапевту или ревматологу. Курс лечения назначается индивидуально.
Медикаментозное лечение
Лечение артрита предусматривает (в зависимости от вида артрита и состояния больного) применение:
- противобактериальных препаратов (в случае инфекционного артрита);
- противовоспалительных препаратов;
- средств, улучшающих качество суставной ткани;
- болеутоляющих средств;
- витаминов, микроэлементов и аминокислот.
Физиотерапия
В лечении артрита применяются такие методы физиотерапии, как: лазерная, электроимпульсная, магнитная, ударно-волновая терапия.
Лечебная физкультура
Лечебная физкультура при артрите используется в качестве вспомогательного метода лечения. В результате физических упражнений улучшается местное кровообращение, происходит рассасывание жидкости в полостях суставов и околосуставных тканях. Отёк спадает, уменьшается припухлость, восстанавливается нормальная температура кожи, исчезает покраснение. В результате многократных занятий постепенно восстанавливаются объём движения в суставе и тонус мышц.
Массаж
Процедуры массажа при артрите приводят к снятию скованности в суставе, уменьшению боли и мышечного напряжения, способствуют восстановлению объёма движения в суставе. Под воздействием массажных процедур ускоряется выведение токсинов из организма, что улучшает общее состояние и снижает тяжесть проявлений заболевания.
Хирургическое лечение
В запущенных случаях артрита может потребоваться хирургическое лечение.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Диета Донга
В комплексном лечении ревматоидного артрита и в период ремиссии рекомендуется придерживаться диеты Донга, иначе называемой столом №10. Основная рекомендация диеты номер 10 – это исключение из питания красного мяса. Соблюдение диеты Донга способствует сокращению лишнего веса.
Диета номер 10 держится в среднем 10 недель. Кроме мяса, из меню этого стола необходимо исключить:
- Шоколадные изделия.
- Молочные продукты.
- Перец, специи, консерванты.
- Желтки яиц.
- Уксус.
- Алкоголь.
- Помидоры — их запрет обусловлен содержанием алкалоида соланина, провоцирующего обострение. Он также содержится в баклажанах и картофеле.
Мясо птицы допускается в небольшом количестве.

Причины артрита

Факторы, увеличивающие риск возникновения артрита:
- генетическая предрасположенность (свойственна исключительно женщинам);
- избыточная нагрузка на суставы (например, вследствие занятий спортом);
- инфекционные заболевания;
- злоупотребление кофеином;
- курение;
- избыточный вес.
Патологические изменения в суставе могут быть связаны с повреждением суставного хряща, покрывающего кости в месте их сочленения. Подобный характер заболевания присущ дегенеративным артритам, к которым относятся, прежде всего, травматический артрит и остеоартроз.
Другую группу образуют воспалительные артриты. Эти заболевания связаны с воспалением синовиальной оболочки, выстилающей изнутри суставную капсулу. К воспалительным артритам относятся, прежде всего:
- инфекционный артрит (прямое проникновение инфекции в сустав);
- ревматоидный артрит, вызываемый нарушениями в работе иммунной системы. Как правило, затрагивает мелкие суставы кистей, реже – более крупные суставы (колени, голеностопные суставы, суставы запястья). При ревматоидном артрите конечности обычно поражаются симметрично;
- подагра – заболевание, вызываемое отложением в суставах мочевой кислоты. В норме мочевая кислота выводится почками, но если её образуется слишком много или почки не справляются с её выведением из организма, она начинает накапливаться в суставах, вызывая воспаление и боли;
- реактивный артрит. Данная разновидность артрита представляет собой реакцию иммунной системы на перенесенное раннее инфекционное заболевание. Подобная реакция может стать следствием таких заболеваний, как гонорея, хламидиоз, дизентерия, сальмонеллез и некоторых других.
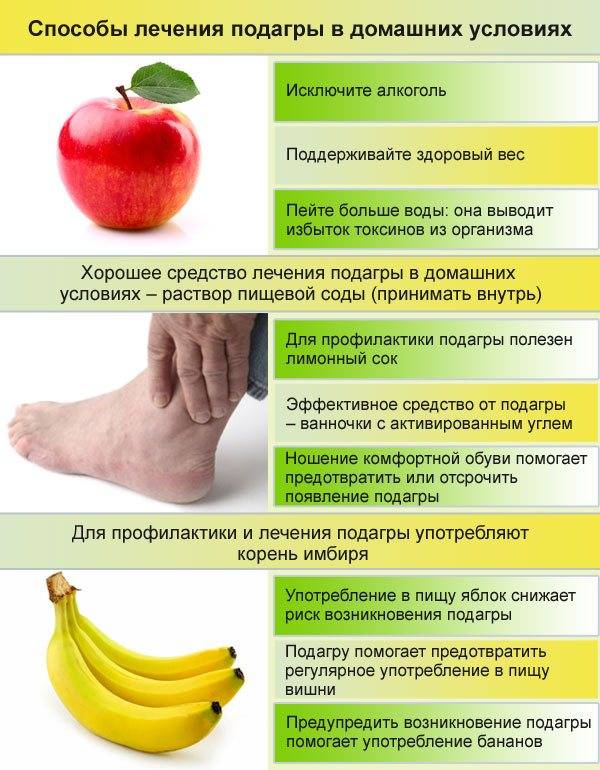
Лечение подагры
Существуют различные средства и методы лечения подагры: немедикаментозное, медикаментозное, хирургическое лечение, физиотерапевтические процедуры, специальная диета при подагре.
Медикаментозное лечение подагры
Для лечения острой формы заболевания могут быть использованы следующие препараты при подагре:
- нестероидные противовоспалительные препараты, такие как диклофенак (один из наиболее популярных препаратов в лечении подагры), ибупрофен, напроксен, нимесилуд, мелоксикам и др.;
- колхицин — очень эффективное средство для лечения подагры, которое следует использовать только в случае острого артрита;
- внутрисуставные инъекции кортикостероидов (при поражении одного сустава);
- средства, снижающие уровень мочевой кислоты в крови: аллопуринол, фебуксостат;
- средства, повышающие выведение мочевой кислоты с мочой (урикозурические препараты): бензобромарон, пробенецид и др.
Физиотерапевтические процедуры
В острой фазе подагры пациентам назначают аппликации димексида.
В хронической фазе используют фонофорез с гидрокортизоном, магнитолазеротерапию, различные виды аппликаций (из парафина, лечебной грязи, озокерита), а также разнообразные бальнеологические ванны (йодо-бромные, радоновые, хлоридно-натриевые, сероводородные). Это улучшает кровоснабжение в суставах, способствует рассасыванию кристаллов мочевой кислоты, снижению воспалительного процесса в суставах.
Хирургическое лечение при подагре
Хирургическое лечение подагры рекомендуется при:
- наличии крупных тофусов;
- появлении незаживающих свищей после вскрытия тофусов;
- изъязвлении тканей.
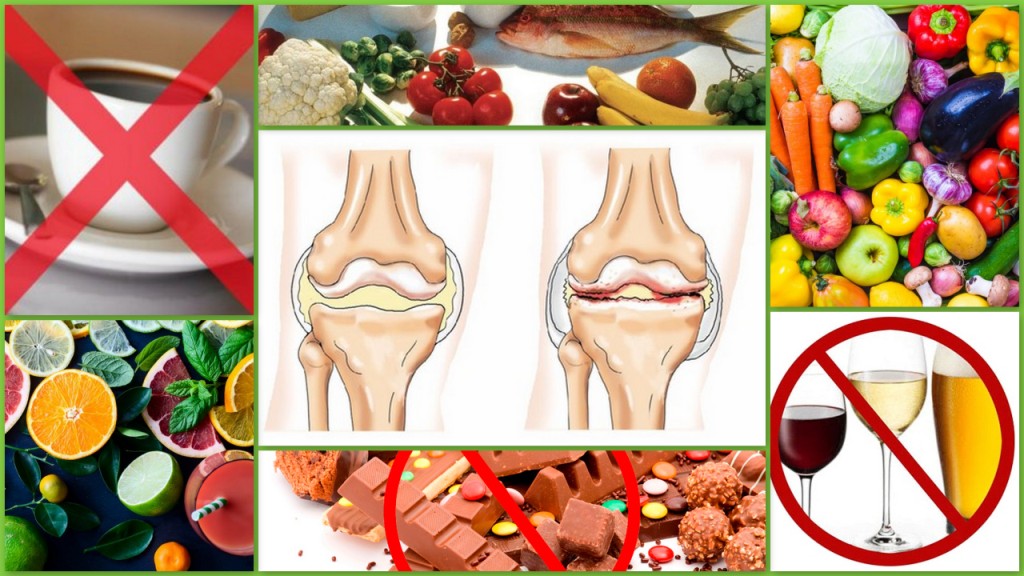
Диета при подагре
Диета при подагре подразумевает ограничение продуктов с высоким содержанием пуринов (мочевой кислоты), таких как:
- красное мясо (говядина, баранина, свинина);
- птица (курятина, индейка и др.)
- субпродукты (печень, почки);
- морепродукты;
- алкоголь;
- бобовые (горох, фасоль);
Рекомендуется включать в свой рацион фруктовые соки, молочные продукты, овощи (морковь, сельдерей, картофель), фрукты (апельсины, вишня, киви) и хлеб.
В ограниченном количестве можно употреблять кофе, некрепкий чай, сливочное масло, грибы, картофельные клецки, мороженое, рыбу, ветчину, вареные яйца.
Самолечение подагры может привести к опасным последствиям! Обратитесь к профессионалам!
В нашей клинике проводится комплексное обследование и лечение подагры, ревматизма, ревматоидного артрита, полимиозита, остеопороза, артроза, остеоартроза, системной красной волчанки и других ревматологических заболеваний.
Мы знаем, как быстро убрать суставную боль, облегчить ваше состояние и добиться стойкой ремиссии заболевания!
Материал подготовлен при участии специалиста:
Основные советы по питанию
При выстраивании правильного питания необходимо соблюдать несколько главных принципов.
Основным правилом является исключение или значительное уменьшение в рационе пищи потенциального аллергена. Согласно исследованиям, ревматоидный артрит переходит в острую форму чаще при аллергических реакциях. Чтобы выяснить, что за продукт вызывает аллергию, пациент некоторое время находится на элиминационной диете, то есть периодически исключает из рациона, а затем вновь вводит в меню конкретный продукт и блюда, которые из него готовятся. Например, исключая на 1-2 недели молоко, нельзя употреблять молочные, кисломолочные продукты, каши и супы с добавлением молока. Через какое-то время блюдо опять вводится в рацион для определения, появится ли обострение. Подобная процедура проделывается со всей потенциально аллергенной пищей, после чего они исключаются из меню пациента хотя бы на острый период.

К обострениям артрита приводит следующий ряд продуктов питания:
- цитрусовые (апельсины, мандарины, лимоны, и другие);
- цельное молоко;
- пшеничная, овсяная, кукурузная и ржаная крупы;
- овощи семейства пасленовых: помидоры, баклажаны, картофель;
- свинина;
- какао.
Ревматоидный артрит должен предполагать увеличение количества пищи растительного происхождения в питании. Молочно-растительная диета улучшает состояние пациентов. Эффективна средиземноморская диета с рыбой, овощами, фруктами, растительным маслом и орехами в структуре. Благоприятно влияет на самочувствие наличие в питании Омега-3 жирных кислот и витамина D.

Овощи и фрукты должны занимать большую долю в питании при артрите, диета строится таким образом, чтобы в сутки в меню входило не меньше 300 граммов овощей и 200 граммов фруктов (картофель считается отдельно, если не исключен). Обязательность такой диеты обусловлена содержанием во фруктах и овощах фитохимических нутриентов с противовоспалительным и анальгетическим действием, витаминов и минералов.
Серопозитивный ревматоидный артрит лечится длительными курсами препаратов, которые влияют на состояние слизистой оболочки желудка, кишечника и могут вызывать дисфункцию почечно-печеночной системы. Соответственно, диета должна учитывать этот фактор и исключать из питания раздражающие продукты и блюда, нагружающие почки и печень.
В ряд запрещенных продуктов входят:
- Острая, жареная, жирная и копченая еда.
- Алкоголь, крепкие кофе, чай, какао.
- Консервы.
- Шоколад, сладости.
- Соль.
- Животные жиры.

Питание при ревматоидном артрите предполагает добавление в диету продуктов с кальцием, так как препараты, принимаемые при лечении, например, глюкокортикостероиды, способствуют вымыванию этого элемента из костной ткани и развитию процесса остеопороза, что является причиной травм суставов и костей. Поэтому в меню диеты должны быть кисломолочные продукты с низкой жирностью, соевые продукты, листовая зелень. Не рекомендованы, кроме вышеуказанных, продукты, выводящие кальций: цветная капуста, из зелени – щавель, шпинат, ревень, зеленый лук.
Врачи также дают совет снизить лишний вес для облегчения высокой нагрузки на воспаленные при артрите суставы. Острый период артрита предполагает уменьшение двигательной активности суставов, при том что калораж питания не расходуется, что приводит к набору веса. Для нормализации веса исключаются:
- Простые углеводы, в частности, сахара, содержащиеся в мучных и сладких изделиях, белом хлебе.
- Избыточные жиры – сдобная выпечка, сливочное масло.
- Алкогольные напитки.
Обострение может быть спровоцировано стрессовыми условиями, переживанием негативных эмоций, что плохо влияет на общее состояние пациента, в том числе и по причине плохой усвояемости питательных веществ на фоне стресса, проблем с аппетитом и негативных эмоций. По этой причине пациенту желательно избегать стрессов еще и потому, что переживание положительных эмоций способствует выработке эндорфинов, снижающих боль и воспаление суставов.
Подробное видео о природе заболевания:
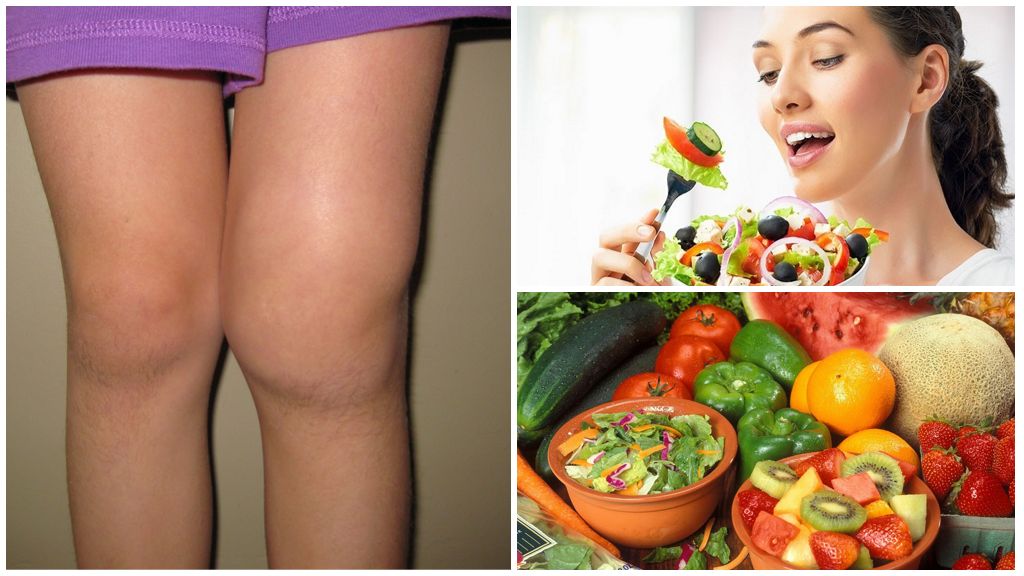
Разрешенные продукты
В первую очередь, диета при артритах должна быть богата свежими овощами и фруктами. Они ощелачивают мочу, содержат в больших количествах витамины, улучшают выведение каловых масс и, вместе с ними, токсинов, препятствуют запорам и нормализуют вес.
Необходимо также употреблять продукты, которые богаты полиненасыщенными омега-3 жирными кислотами (рыбий жир). Они уменьшают содержание простагландинов, которые вырабатываются при воспалении, снижают агрегацию тромбоцитов, вследствие чего улучшается микроциркуляция крови, нормализуется уровень холестерина.
Витамин Д предотвращает дегенеративные изменения в суставах, принимает участие в кальциево-фосфорном обмене, предупреждает развитие остеопороза, подавляет воспаление.
Кальций стимулирует рост хрящевой ткани.
Витамин А обладает антиоксидантными свойствами, увеличивая эффективность противостояния простагландинам, стимулирует рост хрящей, повышает защитные силы организма.
Аскорбиновая кислота необходима для производства коллагена – белка соединительной ткани (хрящевой), кроме того, она оказывает противовоспалительное и иммуностимулирующее действие.
Витамины В1, В5, В6 усиливают регенерацию поврежденных суставных поверхностей.
Витамин Е – антиоксидант, он инактивирует продукты перекисного окисления липидов, снижает воспаление.
В список разрешенных продуктов входят:
хлеб из отрубей, ржаной или подсушенный, сухарики, галеты;
вегетарианские супы или супы с крупами и макаронными изделиями;
гречка, овес, рис, чечевица, фасоль, пшено, кукурузная и перловая крупы — клетчатка, растительный белок, витамины группы В;
зелень (петрушка, салат, укроп) – источники витамина С, фолиевой кислоты, железа, кальция;
морковь и свекла (с осторожностью), тыква, кабачки, белокочанная капуста, огурцы;
мясо нежирных сортов и птица без кожи (1-3 раза в неделю);
морская рыба (тунец, форель, треска, скумбрия) – полиненасыщенные омега-3 жирные кислоты, фосфор, витамин Д;
кисломолочные продукты с пониженной жирностью и живыми биокультурами — витамин Д, белок;
бананы, персики, киви, абрикосы, цитрусовые (с осторожностью), яблоки, желательно красные;
малина, брусника, клюква, клубника (с осторожностью), черная смородина, облепиха – витамины Е и С;
подсолнечные и тыквенные семечки, орехи (с осторожностью);
растительное масло, желательно льняное (оно лучше усваивается, содержит омега-3 жирные кислоты);
зеленый чай, свежевыжатые соки из овощей и фруктов;
кисели, желе, заливное, холодец из костей и суставов — хондроитин, необходимый для хрящевой ткани.
Диета при ревматоидном артрите
Ревматоидный артрит — аутоимунное заболевание, в лечении которого диета носит вспомогательный характер. Однако правильная диета при ревматоидном артрите может существенно облегчить состояние больного на фоне медикаментозной терапии и значительно продлить состояние ремиссии. Диетотерапия направлена на уменьшение воспалительных явлений и повышение иммунной защиты организма.
Диета при ревматоидном артрите должна включать нормальное или умеренно повышенное содержание белка, нормальное содержание углеводов при ограничении сахара и содержащих его продуктов, ограниченное количество животных жиров и замена их растительными (особенно рекомендуются оливковое и льняное масло), ограниченное количество соли. В рационе должно быть достаточное количество витаминов и минеральных веществ. Питание должно быть дробное (прием пищи 5-6 раз в день). Блюда готовятся в отварном или запеченном виде. Диета при ревматоидном артрите исключает мясные, рыбные, грибные бульоны и соусы, жирные мясные и молочные продукты, говяжий, бараний, свиной, кулинарные жиры, копчености, консервы, соления, маринады, острые закуски, пряности и приправы, сдобное тесто, мороженое, крепкий чай и кофе, очень холодная или горячая пища. Рацион может быть построен на основе диеты № 10 с учетом рассмотренных особенностей питания.
Диета при травматическом и дистрофическом артрите и артрозе
При артритах, вызванных травмами, физическим перенапряжением, нарушениями питания (например, недостатком витаминов) главное — это рациональная, полноценная диета, содержащая достаточное количество белков, жиров, углеводов, витаминов и минеральных веществ. Единственное ограничение — в рационе не должно быть большого количество легкоусвояемых углеводов и тугоплавких жиров, так как при больных суставах необходимо бороться с избыточным весом.
Для восстановления суставов будут полезны холодец или бульоны из костей, где содержится большое количество коллагена. Коллаген обеспечивает прочность хрящевой и костной ткани, необходим для восстановления поврежденных мышц и связок. Полезен при этом виде артрита и пищевой желатин, из которого можно готовить различные желе. Обязательно включаются в диету молочные продукты, так как, во-первых, молочный белок легко усваивается организмом, а во-вторых, в молоке содержится много кальция, который необходим для укрепления костной ткани. Животный белок содержат нежирное мясо и рыба, растительный — гречневая каша, фасоль и чечевица. Подробнее о питании при артрозе см Диета при артрозе
Полезные продукты для суставов
Более 90% энергетической потребности организма во время лечения артритов должны обеспечивать продукты, повышающие функциональную активность опорно-двигательного аппарата. Содержащиеся в них питательные и биоактивные соединения предупреждают развитие воспалительного процесса, улучшают кровоснабжение поврежденных тканей, укрепляют хрящи и кости. Ревматологи отмечают, что пациенты, постоянно придерживающиеся диетического питания, реже страдают от болезненных рецидивов. Это происходит в результате нормализации выработки синовиальной жидкости, повышения эластичности связок и сухожилий. Увеличивается и сопротивляемость организма к инфекционным агентам, проникновение которых в полость любого сочленения нередко становится толчком к обострению заболевания. Что можно есть при артрите суставов:
- морскую рыбу и морепродукты — все виды лососевых пород, треску, сельдь, мойву, анчоусы, креветки, кальмары. При артрите в организме вырабатывается арахидоновая кислота, запускающая биосинтез простагландинов. Именно эти медиаторы ответственны за возникающие боли, воспаление, отеки. Ингибировать арахидоновую кислоту помогут Омега-3 жирные полиненасыщенные кислоты. Они содержатся в морской рыбе и морепродуктах. Полиненасыщенные жирные кислоты и жирорастворимые витамины очищают кровеносные сосуды от холестериновых блоков, улучшая кровообращение в поврежденных суставах;
- оливковое, льняное, кукурузное масло. Растительные масла — природный источник Омега-3 кислот, эргокальциферола, ретинола, токоферола. Полиненасыщенные жирные кислоты транспортируют только полезные триглицериды, выводя из кровеносных сосудов вредный холестерин. Жирорастворимые витамины повышают иммунитет, ускоряют регенерацию пораженных воспалением тканей. Растительные масла употребляют в свежем виде, добавляя их в супы-пюре или овощные салаты. Для усиления терапевтического действия диетологи рекомендуют приправлять блюда льняными семенами;
- гречневую, рисовую, овсяную крупы. Крупяные жидкие каши обязательно включают в ежедневное меню больного артритом. В них содержится большое количество витаминов группы B, кальция, железа, калия, меди, цинка. Эти микроэлементы необходимы для оптимального функционирования опорно-двигательной системы. Они ускоряют заживление тканей, препятствуют прогрессированию заболевания. В крупах много клетчатки, очищающей ЖКТ от шлаков и остатков непереваренной пищи. Диетологи советуют не отваривать рис или гречку, а предварительно замачивать и есть без соли и сахара;
- семена, орехи и сухофрукты — миндаль, фундук, кешью, изюм, курагу, чернослив, тыквенные семечки. Эти продукты служат источником практически всех биологически активных веществ. В их химический состав входят микроэлементы, жиро- и водорастворимые витамины, биофлавоноиды, фитонциды, сапонины. В сухофруктах много калия, устраняющего отеки за счет учащения мочеиспускания. Он питает сердечную мышцу, кровеносные сосуды, благотворно воздействует на ЦНС. Семена и орехи содержат биоактивные соединения, ингибирующие синтез свободных радикалов. Стоит отметить и наличие в них селена — микроэлемента, обладающего свойствами адаптогена, защищающего организм от негативного воздействия внешних и внутренних факторов.
Диетическое питание при артрите не обходится без употребления большого количества свежих овощей и фруктов. В рацион питания необходимо включать корнеплоды, капусту, цитрусовые, яблоки, сливы. Содержащийся в них кальций поможет укрепить кости, марганец восстановит гиалиновый хрящ. Медь принимает участие в биосинтезе коллагена, повышающего эластичность связок и сухожилий. Ретинол и аскорбиновая кислота стимулируют выработку синовиальной жидкости, защищающей элементы сустава от изнашивания и истирания.







![Как вылечить подагру на ногах [эффективный метод увт]](https://medboli.ru/wp-content/uploads/d/7/b/d7b9b95a4a8e382b13b3daa0dc312a00.jpeg)