Симптомы стенокардии
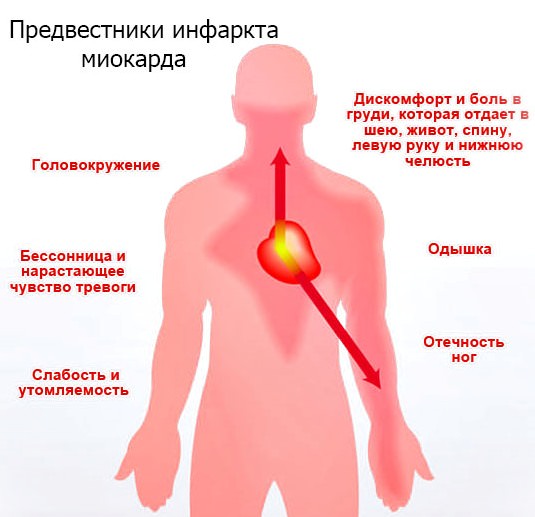
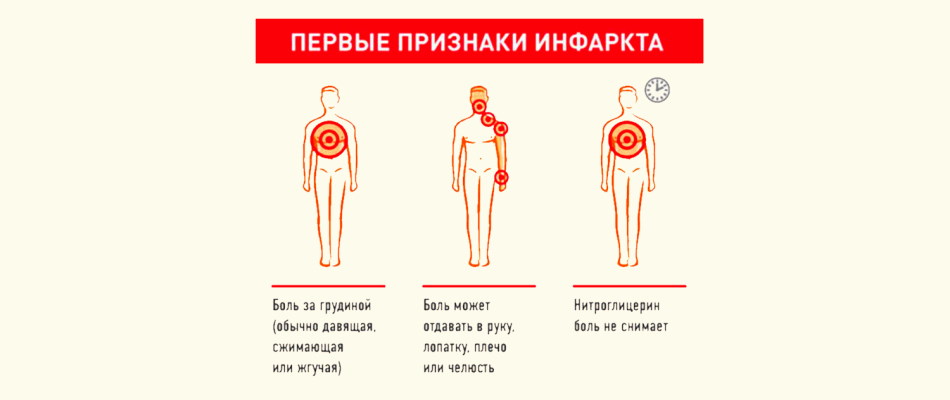
Дискомфорт и болевые ощущения обычно локализуются за грудиной. Боль может иррадиировать (распространяться) в левую руку, под левую лопатку, в шею. Подобная иррадиация наблюдается довольно часто. Иногда боль «отдает» в правую половину грудной клетки, правую руку, или в нижнюю челюсть, или в верхнюю часть живота.
В отдельных случаях боли или дискомфорта именно за грудиной не наблюдается, а есть только иррадиирующая боль. Также возможно, что боли нет вообще, а наблюдаются так называемые эквиваленты стенокардии: одышка, потоотделение, сильная усталость, головокружение и т.п.
Признаком именно стенокардии является приступообразный характер боли. Как правило, боль возникает в условиях усиленной работы сердца (при физической нагрузке или эмоциональном напряжении). Подобный вид заболевания называется стенокардией напряжения. Приступ длится от одной до 15 минут. После чего больной испытывает слабость (чувствует себя «разбитым»). Помогает таблетка нитроглицерина, положенная под язык (если нитроглицерин не помогает, то, вероятно, боль в груди вызвана не стенокардией, а другим заболеванием). Как правило, с началом приступа больной прекращает физическую нагрузку, которая его вызвала, и это является условием прекращения боли. Однако в некоторых случаях боль исчезает и в условиях продолжающейся нагрузки (так называемое «прохождение через боль»). А иногда наблюдается эффект «разогрева»: сначала нагрузка вызывает боль, однако повторение через некоторое время такой же нагрузки боли уже не вызывает.
Выделяют также стенокардию покоя. При данной разновидности заболевания боль может появиться ночью, и больной просыпается от приступа боли. Стенокардия покоя встречается реже стенокардии напряжения, и является более опасным видом заболевания.
Также различают стабильную и нестабильную стенокардию. При стабильной стенокардии некоторая нагрузка при повторении приводит к повторению приступа (приступ возникает при определенном уровне нагрузки). Нестабильная стенокардия диагностируется при прогрессировании заболевания (приступ вызывается все меньшей нагрузкой). Это – более опасное состояние. Также к нестабильной стенокардии относят спонтанную стенокардию (приступы в этом случае не обусловлены физической активностью) и впервые возникшую стенокардию (приступы наблюдаются в период менее месяца). Впервые возникшая стенокардия может регрессировать (приступы прекратятся), превратиться в стабильную или прогрессирующую.
Стенокардия и другие виды болей в груди
Не всякая боль в груди является стенокардией. Боль может вызываться различными причинами (в некоторых случаях – сразу несколькими), это могут быть:
- другие заболевания сердца (такие как порок сердца, аортит и др.);
- остеохондроз
шейного или грудного отделов позвоночника; - опоясывающий лишай;
- межреберная невралгия;
- заболевания желудочно-кишечного тракта (язвенная болезнь, заболевания пищевода);
- заболевания легких (плеврит, пневмония).
Боль, вызванную не ИБС, а другими причинами, называют кардиалгией. Кардиалгии обычно отличаются от стенокардии по характеру боли. В случае кардиалгии боль может быть молниеносной, покалывающей, или наоборот – длится в течение нескольких часов или дней. Однако не стоит пытаться самостоятельно поставить себе диагноз: боль в области сердца – это серьёзно. При появлении такой боли необходимо обратиться к врачу.
Стенокардия и инфаркт миокарда
Приступ стенокардии не является инфарктом. Боль при стенокардии говорит лишь о том, что сердечная мышца испытывает временный недостаток в питании. Стоит ситуации нормализоваться, и питание восстановится.
Однако следует помнить, что стенокардия и инфаркт – это стадии одного и того же процесса. Если атеросклероз будет прогрессировать, будет прогрессировать и стенокардия, а завершиться этот процесс может инфарктом. Поэтому к стенокардии (даже стабильной) не следует относиться как неизбежному злу. Стенокардия требует лечения, а прежде всего, — диагностики состояния сосудов.
Если приступ стенокардии случился впервые, или боль не проходит в течение 5 минут после принятой (под язык) таблетки нитроглицерина, надо вызывать скорую помощь.
Маски стенокардии
«У меня часто прихватывает сердце. Муж говорит, что у меня стенокардия и нужно обратиться к кардиологу. Он прав?»
Алевтина, Ивановская обл.
— Смотря о какой боли идет речь. Многие считают, что при стенокардии болит сердце. На самом деле, это бывает крайне редко. Гораздо чаще при стенокардии ощущается жжение, дискомфорт, сдавление (недаром в старину русские врачи называли ее грудной жабой, а в западных странах ее до сих пор так и называют) в центре грудной клетки, за грудиной, а то и в области пищевода. Как правило, грудная жаба возникает при ускорении шага, при резких движениях и проходит, когда человек садится или отдыхает. Бывают (правда, нечасто) и атипичные случаи, когда проявляется болью в запястье, локте, плече. Нередко сердечную боль принимают за изжогу и пытаются «загасить» ее приемом соды или антацидных средств. У к стенокардии напряжения (ее еще называют стабильной) отношение «благодарное». В какой-то мере такому пациенту «повезло»: у него есть сигнальная система, которая сообщает, что у него — (недостаточное кровоснабжение сердечной мышцы). Намного хуже и опаснее, если боли появляются без видимой причины: рано утром, при пробуждении или даже при очень незначительных нагрузках. Или не возникают вовсе. Человек при этом может вполне нормально себя чувствовать и не подозревать, что находится на полпути к инфаркту (при котором из-за резкого прекращения кровотока один из участков сердца выключается из кровообращения). Послушайте супруга! Обратитесь к врачу!
Шунт или стент?
«Скажите, а что лучше — стентирование или шунтирование?»
Маргарита, Иркутск
— У нас в Центре предпочтение отдается , которое мы проводим без разрезов, под ангиографическим контролем. Суть операции в том, что под контролем рентгена через небольшой прокол в пораженный атеросклерозом сосуд вводится миниатюрный баллон, на котором помещается тонкая металлическая трубочка — стент диаметром 2,5-4,5 мм. Баллон продвигается в место сужения коронарной артерии и раздувается под давлением до 20-30 атмосфер — таким образом холестериновая бляшка сплющивается и стентированный сосуд расширяется до нужного диаметра. С развитием технологии стентирования процент больных, которым показана только операция шунтирования, составляет лишь 5-10%. И это понятно. Стентирование гораздо менее травматично для пациента и процесс реабилитации после него идет значительно быстрее (через 1-2 дня после такой операции человек выписывается домой). Несмотря на то, что хирурги научились применять минимально травматичные методы, такие, как лапароскопия, операции без остановки сердца и т.д., однако провести шунтирование минимальным доступом не всегда возможно. К тому же, шунты, сделанные из собственных вен, неизбежно стареют. Они подвержены атеросклерозу и дегенеративным изменениям. При этом возможностей для повторного восстановления кровообращения остается очень мало. Чего не скажешь о стентах, которые сейчас выпускаются со специальным лекарственным покрытием, препятствующим рестенозу (повторному сужению) сосудов.
Подготовила Татьяна ГУРЬЯНОВА
«АиФ. Здоровье»
Лечение тахикардии
Во многих случаях симптомы пароксизмальной тахикардии быстро проходят и лечения не требуется. Если же приступы учащенного сердцебиения повторяются часто и тяжело переносятся человеком, врач может назначить лечение, которое позволит быстро останавливать приступы и предотвращать их появление в будущем. В случае если приступ тахикардии приводит к потере сознания или другим серьезным нарушениям здоровья, требуется госпитализация в кардиологическое отделение больницы и специализированную клинику для более детального обследования и лечения.
Как остановить приступ пароксизмальной тахикардии
Обычно для прекращения приступа пароксизмальной тахикардии хорошо помогают различные приемы, которые оказывают воздействие на блуждающий нерв. Кроме того, могут использоваться лекарственные препараты, а в крайних случаях — воздействие на сердце электрическим разрядом — электроимпульсная терапия.
Воздействие на блуждающий нерв — вагусные пробы. Данные приемы позволяют стимулировать работу блуждающего нерва, благодаря чему снижается скорость передачи электрических импульсов в сердце и останавливается приступ тахикардии, однако это помогает только в одном случае из трех.
- Проба Вальсальвы. Необходимо задержать дыхание на вдохе на 20-30 секунд и потужиться: напрячь мышцы брюшного пресса и грудной клетки, а затем с усилием выдохнуть.
- Холодовая проба. При появлении тахикардии нужно опустить лицо в емкость с холодной водой.
- Проба Ашнера. Во время учащенного сердцебиения рекомендуется закрыть глаза и аккуратно надавить на глазные яблоки.
Врач также может провести массаж каротидного синуса — особой рефлексогенной зоны, которая находится на шее.
Вагусные пробы эффективны только при самом распространенном типе пароксизмальных тахикардий — наджелудочковых (суправентрикулярных) тахикардиях.
Лекарственные препараты при пароксизме тахикардии. Если не удается остановить приступ с помощью вагусных проб, необходимо обратиться к врачу. Врач может назначить ряд лекарственных средств, которые вводятся внутривенно и помогают быстро восстановить нормальный сердечный ритм. Чаще всего назначаются такие препараты, как аденозин, верапамил, трифосаденин, пропранолол, дигоксин, амиодарон и др.
Электроимпульсная терапия (кардиоверсия). При продолжительном приступе тахикардии, который не реагирует на стимуляцию блуждающего нерва и лекарственные препараты, или при невозможности использования данных методов ритм восстанавливают с помощью дефибриллятора. Это относительно простая процедура, в ходе которой через специальный аппарат в грудную клетку подается электрический ток. Сердце получает разряд электричества и начинает сокращаться в нормальном ритме. Обычно кардиоверсия проводится под общим обезболиванием.
Кардиоверсия — это очень эффективная процедура, тяжелые осложнения при её проведении редки, однако после нее мышцы груди могут болеть, а на участках кожи, контактировавших с электричеством, еще несколько дней может сохраняться покраснение и раздражение.
Лечение
Лечебная тактика при боли в груди полностью зависит от диагноза .
Помощь до постановки диагноза
Доврачебная помощь показана только в том случае, если можно с большой вероятностью предположить правильную причину боли за грудиной. Действия на этом этапе зависят от предварительного диагноза:
Приступ стенокардии. В первую очередь необходимо принять нитроглицерин (1 таблетку под язык), через 5 минут можно повторить процедуру. Принимать более 3 таблеток подряд нельзя, если мероприятия не приносят эффекта, необходимо вызвать «Скорую помощь» .
Инфаркт миокарда. Если таблетки нитроглицерина не помогают, и боль за грудиной длится дольше 30 минут, необходимо обратиться в службу неотложной помощи, до приезда врачей – открыть окно, уложить больного, расстегнуть воротник, ослабить ремень, приподнять голову. .
Паническая атака
Человеку в таком состоянии важно не оставаться одному, говорить с близкими людьми, практиковать дыхательные упражнения .
Обострение остеохондроза. Боль, связанную с суставами позвоночника, можно устранить с помощью таблетки или мази на основе нестероидных противовоспалительных средств .
Боль, связанная с пищеводом
Важно обратиться к гастроэнтерологу для определения причины и подбора терапии. Самостоятельно можно принять средства, которые снижают кислотность желудка .
Если причина боли в груди неизвестна, следует постараться принять положение, в котором симптом выражен менее интенсивно, и затем определить необходимость вызова специалиста.
В любом случае исключить опасные состояния может только врач, поэтому при развитии тревожных симптомов важно как можно скорее обратиться за квалифицированной помощью
Консервативная терапия
Постоянная терапия зависит от основного диагноза — врач определяет схему лечения и длительность приема медикаментов:
- при ишемической болезни сердца (стенокардия, инфаркт миокарда) — нитроглицерин, «кроверазжижающие» препараты (антиагреганты, тромболитики);
- для пациентов с пневмонией — антибиотики, отхаркивающие средства;
- в случае заболеваний ЖКТ — антациды;
- если боль в груди связана с приступами паники — антидепрессанты .
Хирургическое лечение
В случае инфаркта миокарда в первые часы наиболее эффективный метод лечения — установка специального стента, который расширяет патологически суженную артерию сердца . Если время срочного стентирования уже прошло, кардиохирурги могут предложить операцию шунтирования — создания альтернативных путей кровоснабжения сердца. Хирургическое лечение необходимо в случае аневризмы аорты — для безопасности пациента необходимо заменить поврежденный участок сосуда .
Также к хирургическим манипуляциям относят пункцию при скоплении воздуха, жидкости или гноя в плевральной полости.
Альтернативное лечение
В случае, если боль в груди связана с хроническими патологиями позвоночника или невралгией, а также при психогенных вариантах болевого синдрома можно попробовать нетрадиционные способы лечения — мануальную терапию, иглорефлексотерапию, массаж .
После перенесенного инфаркта миокарда или пневмонии необходимо пройти длительный путь реабилитации, который включает в себя комплекс упражнений (ЛФК), методов восстановления утраченных функций и мероприятий, направленных на предупреждение повторных эпизодов заболеваний.
Заключение
Боль в груди не всегда свидетельствует о заболеваниях сердца: патологии внутренних органов, костно-мышечных структур и даже кожи могут становиться причиной различных по характеру и силе болезненных ощущений в этой зоне. В процессе определения причин симптома в первую очередь необходимо исключить состояния, которые могут быть непосредственной угрозой жизни, после чего можно продолжать диагностические поиски.
В случае острой боли, в особенности при высоком риске заболеваний сердца и сосудов, необходимо срочно вызвать скорую медицинскую помощь. При болевых ощущениях, которые длятся дольше 1-2 дней и не проходят самостоятельно, необходимо записаться на плановый прием к врачу, чтобы установить диагноз и как можно раньше начать правильное лечение боли в груди.
Изменения в организме и принципы диеты
Атеросклероз и гипертоническая болезнь — основные причины инфарктов, инсультов. Какие же изменения происходят с организмом при развитии сердечно-сосудистых заболеваний?
Повышенное давление «изнашивает» стенки сосудов. Они становятся более плотными. Возникают аневризмы (расширения просвета), стенка в этих местах истончается и может легко «рвануть» при колебании артериального давления.
Процесс образования атеросклеротических бляшек на стенках сосудов начинается уже в младенчестве, но их размер и стабильность зависят от возраста, образа жизни, наследственных особенностей. Тренд на негативное отношение к холестерину уже отходит в прошлое, но стереотип, что «лучше без него» все еще жив. Эндокринологи говорят, что около 85% циркулирующего в крови холестерина синтезируется в организме клетками печени и лишь около 15-20% поступает извне.
Жиры – это не только «наполнитель» холестериновых бляшек, но и материал для построения всех клеточных мембран, гормонов. Это витамины и естественная защита внутренних органов от смещения (амортизация), а самого человека – от переохлаждения. Значит, полный отказ от животной пищи может не улучшить, а ухудшить состояние здоровья. Но что можно изменить? Можно повлиять на количество и состав жиров, поступающих в организм.
Говоря о повреждении стенок сосудов при гипертонической болезни, атеросклерозе, надо вспомнить о белках коллагене и эластине. Они отвечают за их упругость и эластичность, гладкость внутреннего слоя стенки сосудов. Развитие атеросклероза приводит к тому, что стенки сосудов становятся более жесткими, поток крови уменьшается, сердцу «приходится» прикладывать больше усилий, чтобы протолкнуть необходимый объем. Ухудшается кровоснабжение, растет нагрузка на сердце. Процесс восстановления сосудистой стенки связан не только с достаточным количеством белков в пище, но и с наличием аскорбиновой кислоты, принимающей участие в синтезе своих структур организма.
Углеводы нужны организму, в первую очередь, как быстрый способ восполнения энергии. Но избыточное количество сахаров никуда не «уходит»: они становятся материалом для жиров. Вес человека растет, вместе с ним увеличивается нагрузка на сердце.
Согласно последним рекомендациям ВОЗ, количество поваренной соли (или хлорида натрия), которое человек получает в сутки, не должно превышать 5 г. Большее количество приводит к отекам, повышению нагрузки на сердце. К сожалению, люди привыкли считать солью лишь содержимое солонки. Они забывают, что хлорид натрия может с легкостью «спрятаться» в майонезе, кетчупе, куске колбасы или даже в творожном сыре.
Перечислив изменения, которые происходят в тканях, можно сказать, что диета для сердца и сосудов должна отвечать следующим требованиям:
- Снабжать организм всеми питательными веществами.
- Не выходить за пределы рекомендованной суточной калорийности.
- Предотвращать задержки жидкости (отеков).
- Содержать минимальное количество «вредных» жиров.
- Обеспечивать организм достаточным количеством белка.
Витаминотерапия, прием минералов и микроэлементов оправданы лишь в тех случаях, если рацион не обеспечивает поступление их с пищей в достаточном количестве.
Отдельного внимания заслуживают калий и магний: эти ионы благотворно влияют на сердце, «успокаивают» нервную систему. Это означает, что нужно позаботиться о включении продуктов, богатых ими, в свой рацион.
«Вычислить» бляшку
«Как понять, есть ли у меня в сосудах бляшки?»
Викентий, Псков
— В первую очередь, нужно сдать анализ крови «на холестерин» (липидный профиль). Если уровень «плохого» холестерина (липопротеидов низкой плотности) значительно превосходит уровень «хорошего» (липопротеидов высокой плотности), риск развития ИБС, а значит и тромбообразования в таких узких местах, как развилки, сгибы артерий, чрезвычайно высок. Проверить состояние артерий можно с помощью неинвазивного (без инструментального вмешательства) исследования – например, УЗИ сонных артерий (холестериновые бляшки в которых являются причиной четверти инсультов). А если человек еще и страдает стенокардией, не обойтись без (исследования коронарных сосудов), в ходе которой через бедренную или лучевую артерию пациента вводится катетер с контрастным веществом, продвигается через аорту и достигает сосудов сердца, благодаря чему врач на мониторе компьютера видит изображение с высочайшей точностью (вплоть до трехмерной реконструкции сосудов сердца) и может узнать о количестве атеросклеротических бляшек и их расположении, а также оценить, насколько опасна ситуация и какой метод лечения следует избрать. У нас в Центре эту диагностическую лечебную манипуляцию проводят через лучевую артерию, которая находится на запястье. Этот доступ гораздо более удобен: в отличие от вмешательства через бедренную артерию, при прохождении через лучевую большой кровопотери не бывает, пациент может ходить после исследования.
Сахарный диабет (СД) как риск ССЗ
Сахарный диабет (СД) давно признан значимым фактором риска ССЗ, причем он влияет как на показатели заболеваемости, так и смертности.
- Несмотря на то, что ишемическая болезнь сердца является наиболее часто регистрируемым осложнением СД, проводящая система сердца – так же является мишенью для пагубного воздействия гипергликемии.
- В Фрамингемском исследовании (период наблюдения — 38 лет) было показано, что СД является независимым фактором риска ФП.
- Недавно, Хаксли и соав. провели мета-анализ и выявили, что риск развития ФП у пациентов с СД на 40% выше, чем у пациентов без диабета.
- Кроме того, в последние годы появляется всё больше и больше данных, свидетельствующих о том, что гипогликемия провоцирует ЖА.
- И в то время как число больных диабетом растет день ото дня, патогенез развития аритмии при СД остается не до конца ясным.
- Вполне вероятно, что в ближайшее время связь между этими состояниями будет изучаться более пристально. А в этом обзоре изложено общее представление об имеющихся сейчас данных о связи между нарушениями ритма и СД.