Главное – не пропустить
Первые признаки так называемого микроинфаркта в иных случаях бывают действительно скудными. Люди, страдающие стенокардией и привыкшие к частым болям в сердце, могут не обратить внимания и воспринять проявления мелкоочагового инфаркта миокарда, как очередной приступ старой болезни. К тому же, следует иметь в виду, что иной раз подобное состояние может не давать никаких симптомов или протекать нетипично. В таких случаях пациенту и его близким действительно бывает трудно сразу заподозрить наличие микроинфаркта.
Между тем, наверное, стоит лишний раз напомнить, чего можно ожидать от данной патологии и как может проявить себя приступ, именуемый мини- или микроинфарктом:
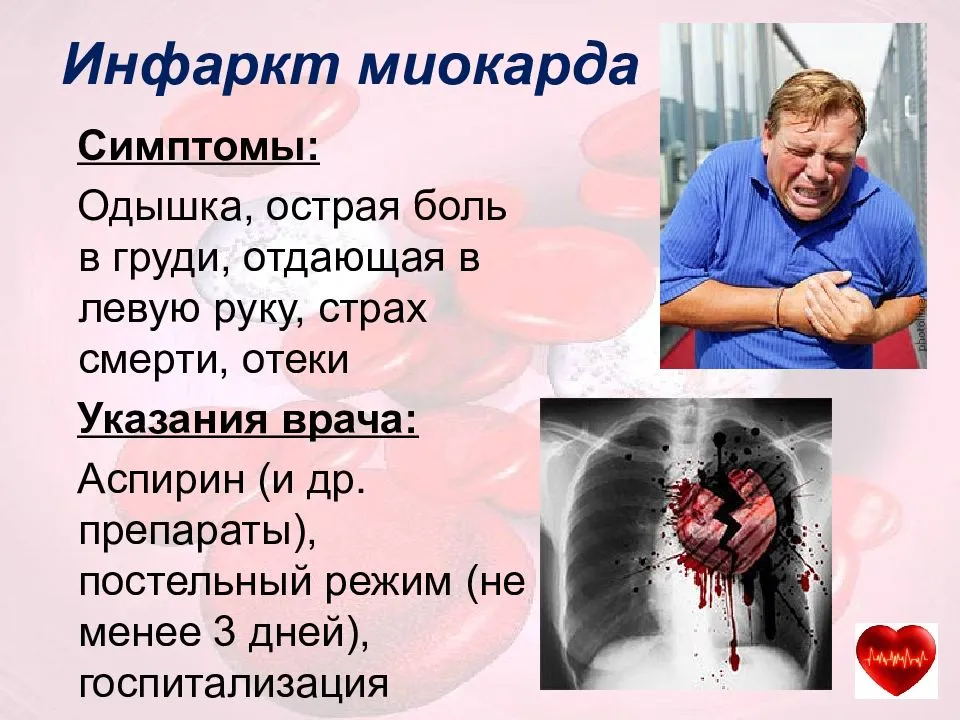
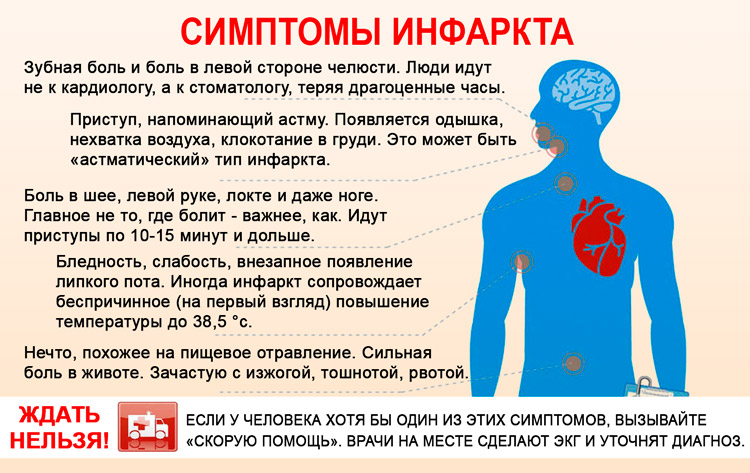
- Боли различной интенсивности. Резкие «кинжальные» боли считается не только признаком крупноочагового инфаркта, но и симптомом микроинфаркта, однако они присутствуют не всегда. Типичные боли бывают нестерпимыми, жгучими, давящими, они могут пробираться из груди между лопаток к животу, отдавать в руку, шею, доходить до лица и задерживаться в нижней челюсти. При атипичном варианте мини-инфаркта миокарда выраженность болезненных ощущений не столь велика или может отсутствовать вовсе. Кроме этого, иногда возможно и вообще бессимптомное течение приступа, а пережитый инфаркт регистрируется на ЭКГ спустя какое-то время, тогда больному сообщают, что он перенес ИМ на ногах.
- Взятая срочно под язык таблетка нитроглицерина и не оказавшая должного воздействия, тоже является в некоторой степени симптомом микроинфаркта или инфаркта вообще.
- Холодный пот, прошибающий организм, слабость во всем теле, больному плохо, он понимает, что в организме произошло что-то серьезное.
- Повышение температуры (обычно не выше 38°С), которое указывает на то, что в миокарде появились зоны омертвения (некроза) свидетельствуют о более позднем периоде ИМ.
- Человека одолевает страх смерти, тревога, что весьма напоминает приступ панической атаки, однако это не ее случай. Здесь расстройство обусловлено объективными причинами, больному не кажется, что у него сердечный приступ, ему действительно очень больно, и организм подает сигнал о случившейся беде.
Первые признаки и их варианты, в принципе, могут не отличаться от таковых при более глубоких поражениях, однако в иных случаях для мелкоочагового инфаркта больше свойственны атипичные проявления по сравнению с крупноочаговым ИМ.
Выход есть
В 2002 году впервые в России в многопрофильной клинике ЦЭЛТ для эффективного предотвращения сосудистых катастроф была создана специализированная междисциплинарная служба «СТОП-Инсульт». За три года в программе по профилактике инсульта приняли участие более 2000 человек.
Создание службы превентивной ангионеврологии стало возможным благодаря тому, что в ЦЭЛТ созданы все необходимые условия для своевременной диагностики изменений со стороны сердца, крови или сосудов мозга, способных привести к острому нарушению мозгового кровообращения. Современная лаборатория в короткие сроки определяет показатели уровня холестерина, вязкости и свертываемости крови. Безопасные и информативные методы дают представление о состоянии сосудов мозга, позволяют своевременно обнаружить опасные атеросклеротические бляшки, критические сужения артерий. Эхокардиография и суточное мониторирование и артериального давления дают полное представление о работе сердца. В необходимых случаях и ангиография дополняют мнения врачей о состоянии сосудов и головного мозга.
Все эти данные нужны для того, чтобы выявить возможные предпосылки инсульта. Ведь не только повышенное артериальное давление может привести к мозговой катастрофе. Зачастую опасность кроется в свойствах крови — склонности к тромбообразованию или, например, в повышении уровня гомоцистеина — аминокислоты, которая “повреждает” сосудистую стенку и способствует развитию атеросклероза.
Общие методы профилактики
Обязательное условие, как для больных, перенесших мелкоочаговый инфаркт, так и для тех, кто находится в группе риска – коррекция образа жизни. Необходимо соблюдать рекомендованную врачом диету, отказаться от вредных привычек и избегать стрессовых ситуаций.
Полезными будут пешие прогулки в среднем темпе на свежем воздухе, выполнение гимнастики и посильных спортивных упражнений. Очень важен размеренный режим дня, который убережет от переутомлений.
Основу рациона должны составлять нейтральные продукты, которые поддерживают здоровье сердечной мышцы.
Полезно употребление в пищу сухофруктов. Соленые, жирные и копченые продукты необходимо исключить.
Предпочтение отдавать нежирному мясу, овощам, зелени.
Наиболее опасным считается возрастной порог 40-60 лет, однако из-за насыщенного ритма жизни многие заболевания, в том числе, инфаркт, “молодеет”, и в группу риска могут попадать люди 32-35 лет
Поэтому важно относиться бережно к своему организму и обращать внимание на любые недомогания
Симптомы, заставляющие насторожиться
Как уже отмечалось, наряду с типичным проявлением инфаркта миокарда, сопровождаемого вышеперечисленными симптомами, иногда случается приступ, который за ИМ никто не принимает. Это неудивительно, потому что слабость, утомляемость, легкое головокружение, слегка учащенное сердцебиение снижение давления и кратковременное повышение температуры скорее похожи на легкое недомогание и ничего общего со страшным диагнозом не имеют.
Еще больше ошибок возникает по причине бессимптомного течения инфаркта миокарда. Обычно этот вариант и имеют в виду пациенты, рассуждая о микроинфаркте, который они перенесли на ногах и случайно узнали об этом, получив расшифровку электрокардиограммы с зафиксированными там последствиями (рубцы в сердечной мышце).
Помимо этого, возможен атипичный вариант болезни, который нередко вводит в заблуждение и пациента, и его родственников, и медперсонал. Симптомы микроинфаркта в подобных случаях могут напоминать другую, иногда не родственную патологию:
- Астматическая форма, характерная больше пациентам преклонного возраста, которые и так уже имеют ИБС (ишемическая болезнь сердца), артериальную гипертензию, признаки сердечной недостаточности. В большинстве случаев этот вариант не дает болевого синдрома, но сопровождается одышкой, признаками сердечной астмы или отека легких. Конечно, в такой ситуации, где главный симптом микроинфаркта – удушье, трудно рассмотреть поражение сердечной мышцы.
- Абдоминальная или гастралгическая форма, как правило, имеет место при диафрагмальном инфаркте. Все начинается с интенсивных болей в эпигастрии, сопровождаемых выраженными диспептическими явлениями: тошнотой, рвотой, метеоризмом, которые и сбивают с толку, симулируя клинику «острого живота». Самое страшное то, что больного в таких случаях начинают усиленно лечить от заболеваний органов пищеварения: моют желудок, готовят к операции, а иногда и производят ее. Разумеется, ошибка в диагностике бедному пациенту может дорого обойтись.
- Аритмический вариант характеризуется умеренным болевым синдромом, иногда боли отсутствуют вообще. Объективные данные отражают признаки явного нарушения ритма. Заподозрить можно любую из аритмий, что нередко и случается при диагностике.
- Церебральная (апоплектиформная), цереброваскулярная форма своими проявлениями весьма напоминает симптомы динамического (преходящего) нарушения мозгового кровообращения или транзиторно-ишемическую атаку. Первыми признаками неблагополучия проявляются головной болью, головокружением, двигательными и чувствительными нарушениями, а также мнестическими расстройствами.
К атипичным формам ИМ относятся варианты заболевания, которые протекают с возникновением болевых ощущений в необычных местах (спина, руки, правая половина тела и т. д.), однако они тоже могут быть симптомами микроинфаркта.
Механизмы развития сердечно-сосудистых заболеваний у онкологических пациентов
Подавление роста раковых клеток химиотерапевтическими препаратами и лучевой терапией — основа лечения рака. Однако химиотерапевтические препараты не обладают абсолютной избирательностью действия. Подавляя раковые клетки, они подавляют регенерацию клеток миокарда (классический пример доксорубицин и антрациклины) вызывая снижение сократительной функции сердца. Замещение поврежденных кардиомиоцитов и рост новых клеток – основной механизм компенсации сердца для предотвращения сердечной недостаточности. При лучевой терапии наряду с прицельным облучением опухоли, в той или иной степени поражаются и другие органы и ткани, в особенности те, которые расположены в непосредственной близости к объекту воздействия. Ряд препаратов (5-фторурацил, капецитибин) напрямую влияют на функцию эндотелия, вызывая тромбозы эпикардиальных коронарных артерий, артерий мелкого калибра. Происходит обеднение сосудистого рисунка.
Некоторые из химиотерапевтических препаратов (бевацизумаб, сунитиниб) могут вызывать как снижение сократимости, так и эндотелиальную дисфункцию. Для лечения некоторых видов опухолей лучевая терапия неизбежна. Облучение при опухолях молочной железы (в особенности левой), опухолей средостения, легких, сердце часто попадает в зону лучевого воздействия. В этом случае, из-за нарушения целостности эндотелия, развивается перикардит и перикардиальный выпот, поражение клапанов сердца, укоренное развитие коронарных и каротидных стенозов. Прямое воздействие облучения на сердце может привести к нарушениям проводимости сердца, блокадам и аритмиям.
По времени наступления различают острую и хроническую кардиотоксичность.
Острая кардиотоксичность (в пределах 1 недели) происходит из-за повреждения кардиомиоцитов, отложения продуктов распада, воспалительных инфильтратов, интерстициального отека.
Хроническая кардиотоксичность (в течение 1 года и более) является следствием вакуолизации клеток из-за разрушения мембран и митохондрий, разрушения органелл, гибели клеток, снижения количества миофибрилл, дезориентации миокардиальных волокон.
Как острая, так и хроническая кардиотоксичность развивается по сложным механизмам. Лечение рака, как правило, подразумевает одновременное применение препаратов с различным механизмом действия и нередко комбинируется с лучевой терапией. Считается, что на ранних этапах лечения нарушения сократительной функции сердца носят функциональный характер.
На ранних стадиях функциональные повреждения могут быть устранены, сердечную недостаточность можно предупредить. Но если диагноз поставлен через 6 месяцев после развития такого повреждения, застойная сердечная недостаточность становится необратимой. По этой причине онкологи должны быть осведомлены о начале нарушения функционального состояния сердца и работать в связке с кардиологами.
Лечение ишемического инсульта
Первостепенная задача при инсульте – спасти пациента и не допустить расширения области поражения головного мозга. В первые часы после инсульта эффективно медикаментозное лечение. Далее после детальной диагностики и визуализации участка пораженного сосуда используются хирургические методы для удаления тромба или бляшки, ставших причиной инсульта.
Лечение можно условно разделить на три этапа:
- обеспечение необходимого функционирования организма и недопущение расширения зоны поражения головного мозга в фазе острого инсульта (первые часы и дни после приступа),
- устранение причины и минимизация последствий инсульта в фазе восстановления,
- профилактика повторного инсульта.
Ни один специалист не может заранее предвидеть, какие именно последствия обнаружатся в организме после инсульта. Ведь в мозге содержатся участки, ответственные практически за все процессы жизнедеятельности. Восстановительный процесс после инсульта занимает от нескольких месяцев до года и более. Поэтому основная цель, которую ставят перед собой специалисты неврологического отделения нашего центра заключается в мерах по минимизации негативных последствий инсульта с учетом зачастую пожилого возраста пациентов и недопущение рецидива
Для этого важно комплексное ведение пациента не одним лечащим врачом, а целой командой специалистов с подключением при необходимости коллег из других отделений. Обращаясь в ФНКЦ, можно быть уверенным, что человеку, в этой сложной ситуации, будет оказана вся необходимая медицинская помощь для скорейшего восстановления функций головного мозга
Для этого специалистами нашего центра разработана собственная трехэтапная программа по реабилитации пациентов после инсульта:
- этап работы с лежачим пациентом (поддержание работы жизненно важных функций организма),
- этап ранней реабилитации (пассивная гимнастика, массаж для восстановления основных функций, пока пациент не встает с постели),
- этап поздней реабилитации (постепенное восстановление двигательных, умственных и других функций организма, пострадавших из-за инсульта).
На всех этапах программы ключевым принципом остается индивидуальный подход к каждому пациенту. Подробнее о программе вы можете узнать здесь.
Инсульт остается актуальной темой для исследования: регулярно появляются новые методики реабилитации, эффективные препараты, схемы лечения. Поэтому наши специалисты на обязательной основе проходят курсы повышения квалификации, участвуют в научных мероприятиях и публикуют данные собственных исследований.
Записаться на прием вы можете через специальную форму на сайте или по телефону.
Жизнь после микроинфаркта
Лечение микроинфаркта абсолютно не отличается от инфаркта с глубокими поражениями. Здесь дело лишь в том, проходил ли пациент стационарное лечение или перенес болезнь на ногах. Вопросы тактики лечения решает врач и назначает лекарственные препараты в соответствии с состоянием больного. Однако люди, перенесшие пусть и микроинфаркт, должны знать, что антикоагулянты и/или антиагреганты, типа кардиомагнила или аспирин кардио, они должны принимать всю жизнь для предупреждения нового инфаркта, у которого может и не быть приставки «микро».
Помимо этого, с учетом сопутствующих заболеваний, человеку могут назначаться другие лекарства:
- Статины при нарушении липидного спектра и с целью борьбы с атеросклерозом;
- Антиаритмические препараты;
- Средства, снижающие артериальное давление, в том числе, и мочегонные;
- Другие препараты в зависимости от последствий и сопутствующих заболеваний.
Чаще больные, имеющие инфаркт миокарда в анамнезе, принимают большое количество различных лекарств и знают, что средства неотложной помощи должны всегда быть при них на случай непредвиденных обстоятельств в дороге, в кафе, в театре.
Последствия микроинфаркта в большинстве случаев зависят от имеющихся у человека заболеваний. Однако ввиду того, что очаги поражения небольшие, ровно, как и рубец, сформированный в результате ИМ, то организм еще длительное время (иногда долгие годы) может компенсировать произошедшие события и качество жизни не снижать. Наиболее частыми последствиями микроинфаркта является развитие аритмий и хроническая сердечная недостаточность, с которыми больному предстоит бороться, выполняя все предписанные врачом рекомендации.
Методы диагностики ишемической болезни сердца
При осмотре пациента врач определяет, какие методы диагностики необходимы в данном конкретном случае.
Диагностика ИБС проводится врачами-кардиологами. Для определения состояния сердца используются:
Биохимический анализ крови
Биохимический анализ крови при ИБС включает такие показатели, как глюкоза, холестерин, АсАТ и АлАТ и кардиоспецифические маркеры (тропонин I, миоглобин и др.).
ЭКГ
ЭКГ является базовой диагностической процедурой в кардиологии. Но данных ЭКГ часто бывает недостаточно. Так, при стенокардии ЭКГ покажет патологические изменения только во время приступа, а в состоянии покоя подобные изменения могут отсутствовать.
Эхокардиография
Эхокардиография (ЭхоКГ) при ИБС используется в целях диагностики заболевания, стратификации риска и выборе врачебной стратегии в случае уже установленной ИБС.
Для выявления изменений, которые не могут быть выявлены при обследовании в состоянии покоя (на приёме у врача), может использоваться холтеровское (суточное) мониторирование ЭКГ. Пациенту крепятся на тело датчики, информация с которых поступает на портативный прибор. Пациент ведёт привычный для себя образ жизни. Полученные данные потом обрабатываются. Таким образом выявляются нарушения сердечной деятельности.
Тредмил-тест
Выявить нарушения работы сердца помогают тесты с нагрузкой. В современной медицине распространены такие их разновидности, как тредмил-тест (используется беговая дорожка – тредмил) и велоэргометрия (используется велотренажёр).
Коронарография
Коронарография позволяет изучить проходимость коронарных сосудов и степень их изменения.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Профилактика для людей с заболеваниями сердца
Людям с хроническими заболеваниями сердечно-сосудистой системы необходимо проходить ежегодную диспансеризацию, чтобы получать своевременную и адекватную врачебную помощь.
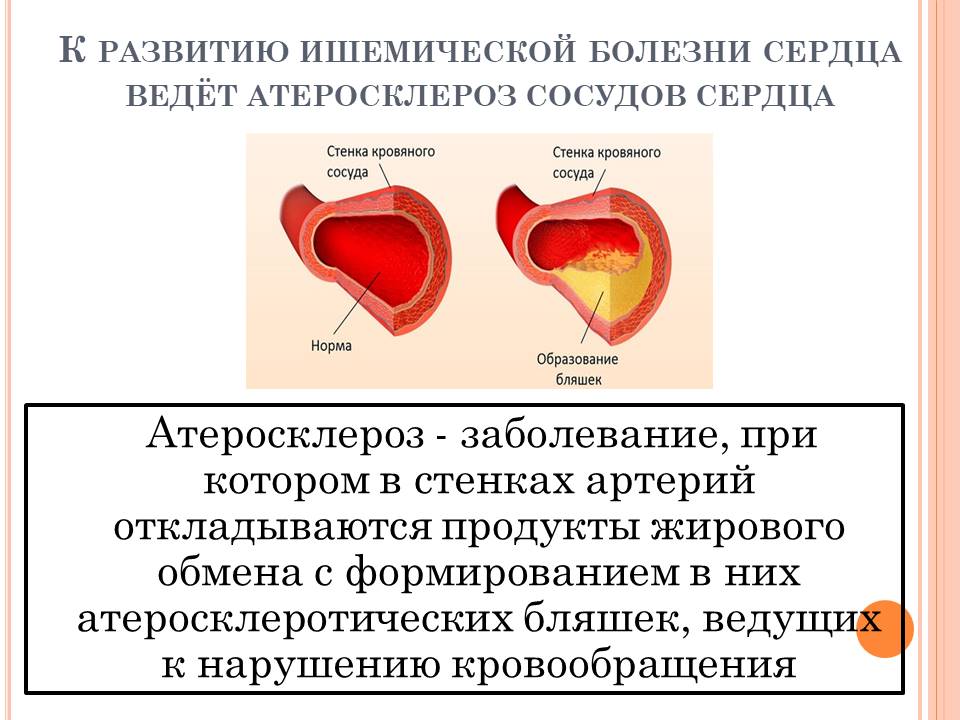
Пациентам с ишемической болезнью сердца в качестве профилактики назначается оценка состояния коронарных артерий, в ходе которой будут выявлена степень сужения и локализация атеросклеротических бляшек. В случае необходимости сосуды расширяются изнутри методом ангиопластики. Другой метод – имплантация металлического каркаса в артерию. Он будет препятствовать сужению прохода.
Некоторым пациентам назначается аортокоронарное шунтирование. В ходе операции к аорте пересаживают дополнительные сосуды, которые огибают место сужения и создают дополнительные пути для тока крови к сердцу.
Коротко о главном — особенности ишемии и геморрагии
Выделяют два основных вида инсульта:
- Ишемический. Приводит к сокращению сосудов в голове, что закупоривает их стенки, вызываю гипоксию.
- Геморрагический. Процесс кровоизлияния в головной мозг, зачастую возможен летальный исход.
По статистическим данным соотношение между двумя видами составляет 80% на 20% (Consilium Medicum №02 2000).
Ишемический инсульт может развиться в любом возрасте — у детей, подростков, людей среднего возраста и пожилых. Степень тяжести последствий также индивидуальна, зависит от скорости принятия решений после приступа, правильности диагностики, назначенного лечения.
Геморрагический инсульт может случиться с человеком любого возраста. Он возникает резко, сопровождается тяжелым состоянием пациента, постоянными рвотными рефлексами и сильной головной болью. При первых признаках человек часто теряет сознание.
Причины:
- резкие движения, смена положения;
- еда с большим количеством жира и прочих вредных составляющих;
- вредные привычки — курение, алкогольная зависимость, наркомания;
- высокая температура воды при водных процедурах или на улице;
- чрезмерная нагрузка физического или психологического типа на организм человека;
- сердечная аритмия;
- проблемы с артериальным давлением.
Информация об инсульте — кликабельно
Если признаки и болевые ощущения проходят в течение суток, скорей всего у человека был микроинсульт.
Симптоматика левостороннего и правостороннего инсульта различается
Алгоритм действий при появлении симптомов:
- Положить больного на горизонтальную поверхность, голову держать под углом 30 градусов.
- Если пострадавший ощущает резкие рвотные рефлексы, нужно развернуть его голову вбок.
- Следует внимательно следить за изменением давления и пульса. Рекомендуется замерять их и отслеживать колебания.
- При появлении врачей скорой помощи следует полностью описать картину произошедшего. Рассказать, какие действия были предприняты до приезда медиков.
Профилактика миокардита
К профилактическим мероприятиям при миокардитах можно отнести неспецифические меры, такие как: отказ от вредных привычек (особенно употребления алкоголя, наркотиков), закаливание, своевременное лечение острых инфекционных заболеваний и санация хронических очагов инфекции, вакцинация против самых распространенных инфекций (дифтерии, краснухи, гриппа).
Миокардит достаточно часто встречающаяся патология, осложняющее течение многих вирусных и бактериальных инфекции, системных и аутоиммунных заболеваний. Возможны варианты идиопатического миокардита, причина которого остается неизвестной. Болезнь заканчивается как полным выздоровлением, так и развитием тяжелой сердечной недостаточности. Исходы перенесенных миокардов — основная причина трансплантации сердца в экономически развитых странах. Постановка правильного диагноза существенно затруднена из-за отсутствия специфических симптомов, «маскировки» под другие заболевания сердца и должна проводиться только специалистами с применением всех необходимых методов диагностики.
Терапия
Больного доставляют в реанимацию, где проводится комплексная терапия. При лечении инфаркта очень важна скорость реакции: чем быстрее пациент попадет в больницу и получит должную помощь, тем выше шансы на позитивный исход и отсутствие или минимальное количество осложнений.
Врачи используют препараты, способствующие растворению тромба, обезболивающие, медикаменты для снижения артериального давления и сокращения объема циркуляции крови. Также в рамках лечения необходимо добиться снижения частоты сердечного ритма, что достигается приемом бета-адреноблокаторов.
Период реабилитации после стационарного лечения не менее важен, чем сама терапия. Период восстановления длится до 6 месяцев. Больному могут быть назначены лекарства, которые необходимо принимать постоянно. Также для поддержания нормального состояния необходимо соблюдение диеты, в частности, исключение из рациона жирной и жареной пищи, а также отказ от курения и употребления алкоголя.
При соблюдении рекомендаций врача пациент может рассчитывать на продолжительную и полноценную жизнь.

Анаприлин
- Оказывает гипотензивное действие, снижает частоту сердечных сокращений;
- Повышает устойчивость сердечной мышцы к кислородному голоданию;
- Препятствует развитию аритмии.
Подробнее
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ ВНИМАТЕЛЬНО ПРОЧИТАЙТЕ ИНСТРУКЦИЮ ИЛИ ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ
Формы ИБС
Основными формами ишемической болезни сердца являются:
- стенокардия. Основное проявление – боль за грудиной, также могут наблюдаться одышка, потоотделение, сильная усталость;
- нарушение сердечного ритма (аритмическая форма). Чаще всего наблюдается мерцательная аритмия;
- инфаркт миокарда – острая форма ИБС. При инфаркте происходит отмирание части ткани сердечной мышцы (ограниченный некроз). Причина – полное закрытие просвета артерии;
- внезапная остановка сердца (коронарная смерть).
ИБС приводит к развитию таких состояний как постинфарктный кардиосклероз (разрастание соединительной рубцовой ткани на месте некротического поражения) и сердечная недостаточность (когда сердце оказывается не в состоянии обеспечивать свою функцию «мотора» на должном уровне и обеспечивать достаточное кровоснабжение). Эти состояния также включаются в понятие ИБС.
Диагностика миокардита
Для диагностики миокардов применяются инструментальные и лабораторные методы, а также биопсия миокарда.
- ЭКГ — могут быть выявлены впервые нарушения ритма и проводимости, иногда инфарктоподобные изменения (особенно в острую фазу воспаления);
- ЭХО КГ — нарушения систолической (в связи с гибелью кардиомиоцитов) и диастолической (из-за отека стенок левого желудочка) функции миокарда;
- МРТ контрастирование с гадолинием хорошо выявляет отек стенки сердца (как один из этапов воспаления), но может быть ложно отрицательным;
- Сцинтиграфия миокарда может быть информативна при подозрении на саркоидозный миокардит, в остальных случаях малоспецифична.
Лабораторные методы включают:
- Исследование клинического анализа крови, которое может выявить повышение СОЭ, увеличения числа лейкоцитов, а при некоторых формах — эозинофилов;
- Исследование значении так называемых кардиоспецифичных ферментов (тропонина Т и КФК) выявляет их повышение, но отрицательный результат не исключает диагноз миокардита;
- Определение сывороточных антимиокардиальных антител.
- Рутинное проведение серологических вирусных исследований не рекомендуется, может оказаться полезным только при диагностики дифтерийного или боррелиозного миокардита
Золотым стандартом для диагностики миокардита является эндомиокардиальная биопсия миокарда (ЭМБ), которая проводиться только в специализированных стационарах и по строгим показаниям. Показания для направления определяются лечащим врачом.
Жизнь после микроинфаркта
Лечение микроинфаркта абсолютно не отличается от инфаркта с глубокими поражениями. Здесь дело лишь в том, проходил ли пациент стационарное лечение или перенес болезнь на ногах. Вопросы тактики лечения решает врач и назначает лекарственные препараты в соответствии с состоянием больного. Однако люди, перенесшие пусть и микроинфаркт, должны знать, что антикоагулянты и/или антиагреганты, типа кардиомагнила или аспирин кардио, они должны принимать всю жизнь для предупреждения нового инфаркта, у которого может и не быть приставки «микро».
Помимо этого, с учетом сопутствующих заболеваний, человеку могут назначаться другие лекарства:
- Статины при нарушении липидного спектра и с целью борьбы с атеросклерозом;
- Антиаритмические препараты;
- Средства, снижающие артериальное давление, в том числе, и мочегонные;
- Другие препараты в зависимости от последствий и сопутствующих заболеваний.
Чаще больные, имеющие инфаркт миокарда в анамнезе, принимают большое количество различных лекарств и знают, что средства неотложной помощи должны всегда быть при них на случай непредвиденных обстоятельств в дороге, в кафе, в театре.
Последствия микроинфаркта в большинстве случаев зависят от имеющихся у человека заболеваний. Однако ввиду того, что очаги поражения небольшие, ровно, как и рубец, сформированный в результате ИМ, то организм еще длительное время (иногда долгие годы) может компенсировать произошедшие события и качество жизни не снижать. Наиболее частыми последствиями микроинфаркта является развитие аритмий и хроническая сердечная недостаточность, с которыми больному предстоит бороться, выполняя все предписанные врачом рекомендации.
Почему возникает микроинфаркт?
возникновение микроинфаркта/инфаркта
Помимо этого, в числе причин микроинфаркта отмечают:
- Местные изменения в сосудах;
- Гиперхолестеринемия;
- Сахарный диабет;
- Повышенную адгезию и агрегацию тромбоцитарного звена клеток крови;
- Артериальную гипертензию;
- Чрезмерные нагрузки различного рода (физические и психические), которые повышают потребность сердечной мышцы в кислороде;
- Курение;
- Спазм неизмененных (здоровых) коронарных артерий, вызванный испугом, волнением или в силу других обстоятельств.
Взаимосвязь между этими причинами очевидна, за исключением резкого спазмирования здоровых сосудов, все остальные факторы взаимодействуют и усугубляют друг друга.
Какие симптомы микроинфаркта испытывают мужчины
Мужчины сталкиваются с микроинфарктом реже и обычно не переносят его на ногах. Первый признак – боль в груди, однако, в отличие от женщин, мужчины чувствуют отдающую боль в животе. Может появиться ощущение инородного предмета в грудной клетке. У мужчин симптоматика выражена ярче. Во время приступа у пациента может наблюдаться выступание холодного пота, повышенная тревожность, синюшность губ и повышение температуры тела до 38 градусов.
Несмотря на то, что риск мелкоочагового инфаркта у мужчин ниже, вероятность столкнуться с настоящим инфарктом у представителей сильного пола выше, поскольку они тяжелее переносят стрессы.