Стадии
Для определения тяжести состояния болезнь Паркинсона принято разделять на несколько периодов – стадий
Понимание стадии важно для правильного выбора методики лечения
- 1 стадия. Нарушения двигательной активности одной из рук, бессонница, проблемы с обаянием. Позже появляется тремор, существенно ухудшается почерк, ощущается скованность в верхней части спины, иногда – в области шеи.
- 2 стадия. Нарушения двигательной функции заметны с обеих сторон. Дрожать начинает нижняя челюсть и язык, может замедлиться речь, исказиться мимика лица. У многих появляются проблемы с потоотделением (характерный признак – влажные или, напротив, чрезмерно сухие ладони).
- 3 стадия. Изменяется походка. При ходьбе человек начинает непроизвольно ставить ступни параллельно друг другу. Сами шаги становятся семенящими, мелкими. Начинает формироваться так называемая «поза просителя»: полусогнутые ноги + согнутая голова + сутулая осанка. Человек ещё способен обслужить себя, но многие вещи в быту становятся для него очень трудными в выполнении.
- 4 стадия. Полная потеря равновесия. Упасть вперёд человек может даже, вставая с постели. Речь становится невнятной, смазанной, голос – тихим. Настроение – чрезмерно подавленное. Для совершения элементарных дел (например, чистка зубов) требуется помощь близких.
- 5 стадия. Больной не может ходить, самостоятельно садиться. Процесс мочеиспускания становится неконтролируемым. Возникают серьёзные нарушения глотания. Речь похожа на лепет ребёнка.
Излечима ли болезнь?
В наше время врачи смогли разработать эффективные медикаментозные методики симптоматического лечения. К сожалению, медикаментозная терапия не помогает победить причину патологии, но существенно облегчает проявление заболевания, уменьшают осложнения, увеличивает продолжительность жизни пациентов.
Если болезнь развивается в возрасте 40-65 лет, то пациенты живут ещё около 20 лет. Если настигла в более раннем возрасте, то прогнозируемая продолжительность жизни – ещё около 40 лет.
Главное, важно своевременно провести комплексную диагностику и начать лечение под контролем опытного невролога, нейрохирурга. Некоторые пациенты, страдающие даже 3-ей стадией заболевания, своевременно начав лечение, возвращаются на работу, требующую двигательной, интеллектуальной активности
Лучше всего взять болезнь под контроль получается взять при использовании нейрохирургических методик или комбинировании медикаментозного лечения с физиотерапией – особенно гипобарической оксигинацией (процедурами в барокамере), массажем.
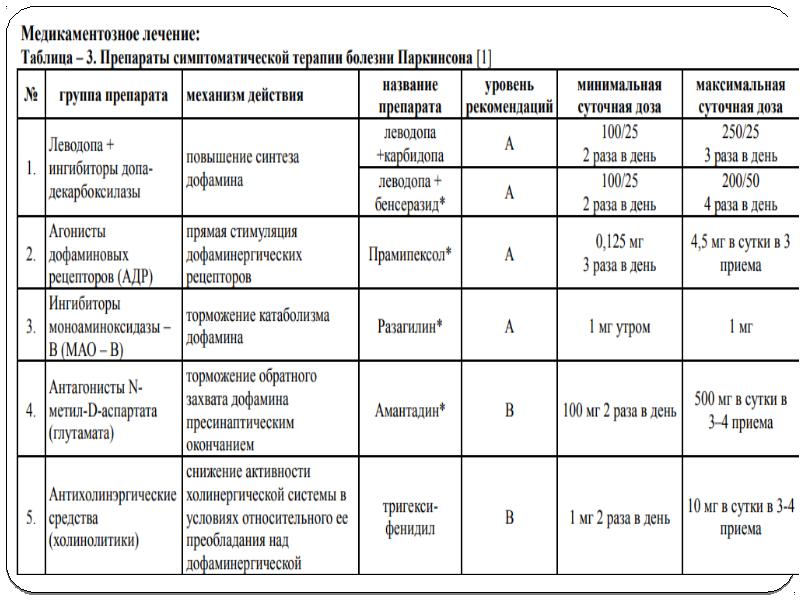
Медикаментозное лечение
Современное медикаментозное лечение базируется на использовании препаратов нескольких групп:
- Блокаторы моноаминооксидазы-Б и катехол-О-метилтрансферазы. Благодаря ним создаются препятствия для разрушения гормона дофамина.
- Активаторы (стимуляторы) рецепторов к дофамину.
- Лекарства, которые подавляют действия периферической декарбоксилазы L-аминокислот (ингибиторы).
- Блокаторы действия холина и его аналогов (такими лекарствами можно влиять непосредственно на механизм передачи нервных импульсов).
- Амантадины – препараты, которые увеличивают чувствительность ряда рецепторов.
Выбор того, как лечить болезнь Паркинсона, зависит от стадии заболевания. Если на 1-й стадии болезни акцент делается на стимуляторы рецепторов к дофамину, то на 5-й стадии лечение – максимально комплексное, и нельзя обойтись без ингибиторов периферической декарбоксилазы.
Хирургическое лечение
С 50-х годов 20-го века при лечении болезни Паркинсона используется и хирургическое вмешательство. При этом методики нейрохирургов претерпели существенные изменения. Первоначально операции были направлены на разрушение проводящих путей в таламусе. Увы, результат таких операций часто был неудовлетворительным, а вот побочных действий было очень много.
Более прогрессивный метод – нейропротезирование (нейроимплантация) или установка нейростимуляторов. Человеку ставятся специальные имплантаты. Они активизируют нервные клетки в мозге, улучшают способность мозга обрабатывать информацию, управлять движениями.
После операции может потребоваться дальнейшее медикаментозное поддерживающее лечение, но количество препаратов, требующихся пациенту, существенно сокращается. Уже сразу после операции существенно уменьшается дрожь, улучшается равновесие, способность концентрироваться.
Диагностика болезни Паркинсона
Диагностировать болезнь Паркинсона иногда сложно, поскольку ранние симптомы могут имитировать другие расстройства, и нет специальных анализов крови или других лабораторных тестов для диагностики болезни. Визуализирующие обследования, такие как КТ (компьютерная томография) или МРТ (магнитно-резонансная томография) , могут использоваться для исключения других заболеваний, вызывающих аналогичные симптомы.
Чтобы диагностировать болезнь Паркинсона, требуется опытный врач невролог и психиатр, которые на совместном осмотре могут установить правильный вердикт.
Если вы подозреваете, что у вас болезнь Паркинсона, вам, вероятно, следует обратиться к неврологу, предпочтительно к неврологу, имеющему навыки в диагностике нарушений двигательных функций. Решения о лечении, принятые на ранней стадии заболевания, могут повлиять на долгосрочный успех лечения.
.
Народные средства для лечения кашля
Применение натуральных средств для лечения кашля не требует рецепта, но правильнее не заниматься самолечением, а обратиться к врачу, особенно если речь идет о кашле ребенка.
- Лечение сухого кашля жженым сахаром. Это старое, проверенное домашнее средство. Вот рецепт его приготовления: насыпав в чайную ложку сахарный песок, нагревают ее на огне, пока песок не расплавится и не станет коричневым. Остуженный леденец рекомендуется сосать при каждом позыве к кашлю.
- Лечение сухого кашля ингаляциями. Пять-шесть картофелин в мундире разваривают до глубоких трещин. Слив воду, ставят кастрюлю на табуретку. Из плотной бумаги свертывают конусную трубку длиной в 40 сантиметров (чтобы не обжечься). Широким концом этой трубки накрывают кастрюлю с горячей картошкой, а узкий конец берут в рот и вдыхают горячий пар 10-15 минут. Два-три сеанса такой паровой ингаляции смягчают кашель, делают его продуктивным.
- Лечение сухого кашля травами. Страдающим от сухого кашля помогут исландская керпена, корни солодки, листья эвкалипта и специальные травяные смеси от сухого кашля.
- Лечение влажного кашля травами. При влажном кашле помогают: трава тимьяна и орегано, анис, малина, цветы липы.
Причины возникновения болезни Паркинсона
Как и у большей части неврологических диагнозов причины возникновения болезни Паркинсона в настоящий момент специалистам точно не известны. Установлено, что основанием возникновения нарушений становится возникновение изменений, происходящих в так называемой черной субстанции мозга.
Главной задачей этого участка является выработка особого химического вещества допомина, задачей которого становится проведение сигнала, который должен проходить между черным веществом и полосатым телом. Нарушение проводимости данного сигнала приводит к нарушениям координации движений. Триггером появления нарушений считают:
- наследственную предрасположенность;
- большое число стрессов;
- поражение мозговых оболочек при отравлении за счет выбросов из печени внутренних токсинов;
- повышенный уровень холестерина, способный провоцировать склеротические изменения;
- нарушение кровообращения мозга, провоцирующее дегенеративные процессы;
- вызванные вирусной или бактериальной инфекцией воспаления, энцефалит;
- поражение черного вещества высокими дозами свободных радикалов и другие основания;
- опухолевые процессы в мозге, сильные травмы головы;
- естественное старение организма, при котором происходит отмирание нейронов.
У большинства пациентов наблюдается сочетание сразу нескольких провоцирующих факторов. Одновременно даже полный комплекс присутствия всех указанных причин не всегда приводит к старту тяжелого и неизлечимого неврологического заболевания.
В молодом возрасте основной причиной становится врожденная предрасположенность. Старт болезни в среднем и пожилом возрасте связано в большинстве случаев с влиянием на организм внешних воздействий.
Точные причины неизвестны. За годы борьбы с этим страшным диагнозом разработаны несмотря на это действенные методы лечения болезни Паркинсона.
Причины заболевания
Причина Паркинсона у женщин и мужчин, скорее всего, многофакторна и включает в себя как генетические факторы, так и факторы окружающей среды. Существенное влияние на развитие заболевания оказывает процесс старения организма. Причины диагноза:
- дефицит микронутриентов,
- окислительный стресс,
- дефекты энергетических центров клетки — митохондрий,
- инфекции,
- хронический психологический стресс,
- генетическая основа,
- нейротоксические факторы.
Патомеханизм основан на гибели и утрате дофаминергических нейронов в черной субстанции, что, в свою очередь, приводит к снижению секреции дофамина. Причина этого явления до конца не выяснена, но было замечено, что патологические белки, так называемые Тельца Леви. Они состоят из белка альфа-синуклеина. Такие наблюдения побудили ученых выдвинуть интересную теорию передачи аномальных конформаций или прионоподобных белков. Она предполагает, что когда нейрон производит один аномальный белок с измененной пространственной конформацией, например альфа-синуклеин, он «заражает» другие белки. Он ведет себя как вирус или бактерия, что приводит к образованию большего количества аномальных белков. Избыток дефектных белков приводит к гибели нейронов.
Диагностика
Раннее диагностирование болезни Паркинсона помогают выявить патологию на самых ранних стадиях. Превентивные анализы и проверки рекомендованы людям, у которых в семейный анамнез включает большое число случаев выявления неврологических заболеваний. В медицинской практике это так и называется неврологический анамнез».
Ранняя диагностика избавит пациента от обращения к специалисту уже только на стадии выраженных внешних нарушений. Дополнительные обследования на поздней стадии уже не требуются.
В перечень вариантов ранней диагностики входит:
- проведение осмотра;
- выполнение обонятельного теста, нарушение обоняния становится одним из первых выраженных проявлений;
- мигреней;
- в ходе личной беседы врач уточняет качество сна, уровень раздражительности.
Анализы выявить присутствие этого неврологического нарушения не в состоянии. В ситуации присутствия в семье неврологического анамнеза требуется тщательно контролировать наличие или отсутствие первых проявлений в виде минимального тремора, болей между лопатками.
Подтверждение диагноза проводится с помощью использования КТ или МРТ. Часто именно проведение таких исследований, например, после травмы головы или при исследовании гайморовых пазух, позволяют определить патологические нарушения еще до первых внешних проявлениях.
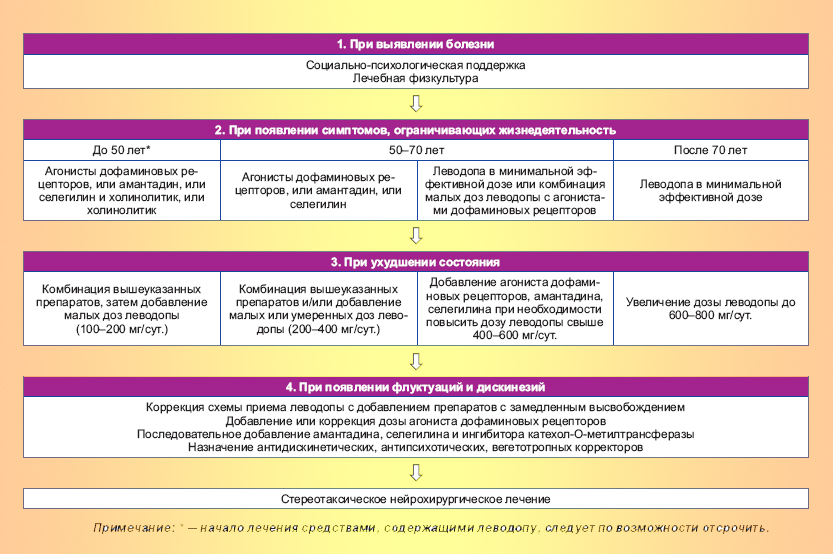
Тактика лечения
Схема терапии подбирается индивидуально, в зависимости от стадии болезни и ее клинических проявлений. Лечение окажется более эффективным, если распознать заболевание на начальных этапах. Так можно замедлить развитие симптомов и сохранить работоспособность человека в течение 10 лет и более. Однако, специалисты «Клинического института мозга» имеют опыт успешного лечения пациентов в том числе на поздних стадиях.
На ранних этапах
Ранняя диагностика болезни Паркинсона — это залог эффективности медикаментозной терапии. Однако, начинать ее при появлении первых же симптомов не всегда целесообразно. Необходимо учитывать возраст пациента, индивидуальное течение болезни, его социальное положение и профессиональную принадлежность. Целью лечения заболевания на ранних этапах является максимально возможное восстановление нервной деятельности путем применения минимальных доз лекарственных средств.
Если пациент сохраняет способность к самообслуживанию, а его возраст не достигает 60—70 лет, врачи стремятся отсрочить назначение леводопы на регулярной основе. В качестве альтернативы предлагаются препараты, которые усиливают синтез дофамина и стимулируют его превращение. Так они препятствуют разрушению и гибели нервных клеток. В список лекарственных средств, которые подходят для купирования симптомов болезни Паркинсона на ранних стадиях, относятся:
- амантадин;
- агонисты дофаминовых рецепторов (пирибедил, прамипексол и другие);
- селективные ингибиторы МАО-В.
На поздней стадии
Болезнь Паркинсона постепенно прогрессирует, вне зависимости от своевременности начала терапии. В том числе этот процесс обусловлен побочными эффектами от приема левадопы. При продолжительном регулярном приеме этот препарат вызывает медикаментозные дискинезии — дополнительные двигательные нарушения. Кроме того, снижается естественная чувствительность дофаминовых рецепторов. Единственным способом купировать проявления паркинсонизма является увеличение дозы лекарств, что, в свою очередь, приводит к обострению побочных эффектов. На данном этапе требуется коррекция схемы терапии одним из следующих способов:
- назначение дополнительной дозы левадопы для уменьшения промежутка между ее приемами;
- приемом средств группы ингибиторов катехол-О-метилтрансферазы;
- совместным применением левадопы с энтакапоном.
Основное осложнение медикаментозного лечения болезни Паркинсона — это лекарственные дискинезии. Такой побочный эффект наблюдается в случае длительного применения как левадопы, так и средств группы агонистов дофаминовых рецепторов. Эти симптомы часто проявляются непосредственно после приема препарата, поэтому для уменьшения их интенсивности показано снижение разовой дозировки лекарств с сохранением суточной дозы. Кроме того, на начальных этапах терапии подбираются минимальные количества медикаментов, которые способны вызвать положительную динамику.
Дополнительные методы исследования
В настоящий момент нет методов лабораторного или инструментального исследования, которые были бы обязательны у каждого пациента с подозрением на БП. В последние годы больным с БП часто проводят КТ или МРТ головного мозга, однако чаще всего в этом нет необходимости, и в большинстве случаев диагноз может быть установлен на основе клинических данных. Тем не менее, если клиническая картина у больного с синдромом паркинсонизма отклоняется от классического варианта, свойственного БП, в частности, отсутствует типичная реакция на дофаминергические средства, – необходимо проведение нейровизуализации.
При начале заболевания до 50 лет важно исключить гепатолентикулярную дегенерацию, о которой могут свидетельствовать роговичное кольцо Кайзера–Флейшера, низкий уровень церулоплазмина, повышение интенсивности сигнала от базальных ганглиев и мозжечка на Т2-взвешенных МРТ изображениях, повышенная экскреция меди с мочой. Диагностическую значимость может иметь и транскраниальная сонография глубинных структур мозга, выявляющее при БП гиперэхогенные изменения в проекции черной субстанции, связанные с накоплением железа и установленные в 92% случаев клинически вероятной БП, однако его результаты можно интерпретировать лишь в клиническом контексте
Диагностическую значимость может иметь и транскраниальная сонография глубинных структур мозга, выявляющее при БП гиперэхогенные изменения в проекции черной субстанции, связанные с накоплением железа и установленные в 92% случаев клинически вероятной БП, однако его результаты можно интерпретировать лишь в клиническом контексте.
Из практически важных, но пока отсутствующих в нашей стране, методов диагностики следует упомянуть позитронно-эмиссионную томографию (ПЭТ) и однофотонную эмиссионную компьютерную томографию (ОФЭКТ), позволяющие изучить синаптическую передачу на всех уровнях, а также проводить мониторинг патологического процесса. При выявлении снижение накопления F18-флюородопы при ПЭТ и β-CIT при ОФЭКТ в полосатом теле можно говорить о вовлечении в патологический процесс пресинаптических нигростриарных терминалей (первичный паркинсонизм). Определение снижение накопления 11С-раклоприда (лиганд D2рецепторов) при ПЭТ будет указывать на уменьшение количества дофаминовых рецепторов в полосатом теле (паркинсонизм «плюс»).
Клинические проявления
Все признаки болезни Паркинсона обусловлены разрушением нейронов. Эти клетки выполняют различные функции, от движений пальцев рук до контроля работы внутренних органов. В зависимости от того, какие клетки повреждаются в результате патологических биохимических реакций либо действия внешних факторов, заболевание может иметь различные проявления. При диагностике паркинсонизма выделяют тетраду симптомов, которые могут возникать по отдельности либо в совокупности:
- тремор — дрожание конечностей;
- ригидность — мышечная слабость;
- гипокинезия — снижение подвижности;
- снижение постурального контроля — нарушение равновесия и контроля положения тела в пространстве.
Мышечный тремор — один из наиболее явных симптомов болезни Паркинсона. Его можно заметить уже на начальных этапах болезни, когда остальные клинические признаки не успели сформироваться. Ригидность мышц легко определяется на поздних стадиях паркинсонизма, но на первых этапах может оставаться незамеченной. В ходе диагностики большое значение имеет симметричность тонуса конечностей. Характерная для истинного паркинсонизма особенность — это ассиметричное проявление симптомов.
Гипокинезия — это замедленность движений, а также уменьшение их количества и амплитуды. На ранних этапах этот симптом практически незаметен, но существуют способы его обнаружения. Так, пациента просят выполнить простые движения (согнуть пальцы в кулак). Если выполнить это действие быстро и симметрично не получается, это становится основанием для подозрения на болезнь Паркинсона. На поздних стадиях гипокинезия начинает проявляться в быту. Больному сложно застегивать одежду, принимать пищу, выполнять гигиенические и другие процедуры. Также может нарушаться двигательная функция мимических и жевательных мышц. В связи в этим, у человека появляются нетипичные жесты, речь становится нечеткой.
Кроме изменения состояния мышц, пациента беспокоят дополнительные симптомы болезни Паркинсона, а в некоторых случаях они выходят на первый план. К ним относятся бессонница, неконтролируемое слюнотечение, расстройства пищеварительной и мочевыделительной систем, деменция и другие проявления. Характерным для паркинсонизма также является синдром беспокойных ног — состояние, при котором пациент испытывает дискомфорт в нижних конечностях и постоянно выполняет ими движения для облегчения самочувствия.
Стадии болезни Паркинсона
Патологические изменения в работе центральной нервной системы развиваются поэтапно. На первых стадиях болезнь может протекать бессимптомно, а определить ее самостоятельно можно только тогда, когда признаки становятся более выраженными. Первая классификация выделяет 3 степени развития паркинсонизма, обусловленных общей клинической картиной и необходимостью принимать специфические медикаменты:
- ранняя — не требует регулярного приема препаратов, больной сохраняет полную работоспособность;
- развернутая — на этом этапе пациенту уже назначается медикаментозное лечение, но можно сохранить физическую способность выполнять любые задачи;
- поздняя — пациент может утрачивать способность к элементарному самообслуживанию, усиливается риск развития осложненных форм.
Существует еще одна классификация, которой пользуются медики всего мира при диагностике болезни Паркинсона (по Хену-Яру). Она различает 5 последовательных стадий патологии:
- первая — можно отметить двигательные проявления, но только с одной стороны;
- вторая — симптомы начинают быть заметными с двух сторон;
- третья — пациент испытывает незначительное нарушение координации движений, походка становится неустойчивой, но человек по-прежнему не утрачивает способность к самообслуживанию;
- четвертая — двигательная активность значительно ограничена, вследствие чего человек нуждается в посторонней помощи для передвижения;
- пятая — человек практически утрачивает возможность передвигаться, постоянно находится в горизонтальном либо сидячем положении.
Признаки болезни Паркинсона у женщин и мужчин идентичны. Кроме того, заболевание может впервые проявляться в любом возрасте, в том числе у молодых людей младше 25 лет
Действительно, в большинстве случаев его диагностируют у пожилых, но на характерные симптомы нельзя не обращать внимание, если они возникли у молодых женщин или мужчин
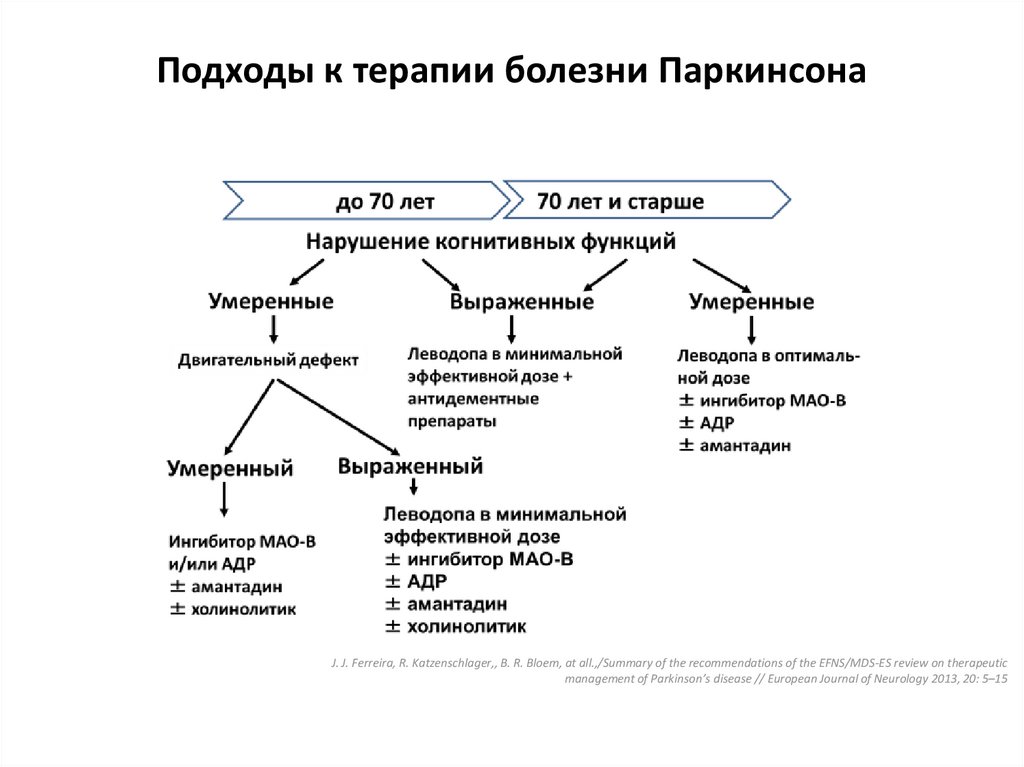
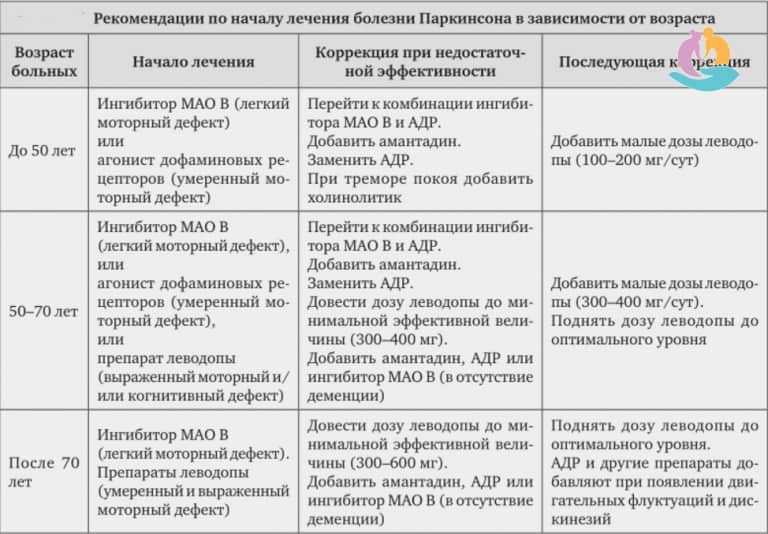
Принципы выбора противопаркинсонического препарата
Выбор препарата на начальном этапе лечения проводят с учетом возраста, выраженности двигательного дефекта, трудового статуса, состояния нейропсихологических функций, наличия сопутствующих соматических заболеваний, индивидуальной чувствительности пациента. Помимо достижения оптимального симптоматического контроля, выбор препарата определяется необходимостью отсрочить момент развития моторных флуктуаций и дискинезий (таблица 2).
Таблица 2. Выбор препарата для начального лечения болезни Паркинсона.
| Препараты | Возможность использования в качестве средства первого выбора | Степень симптоматического улучшения | Нейро-протективный потенциал | Риск побочного действия | |
| Флуктуации и дискинезии | Другие побочные эффекты | ||||
| Леводопа | + | +++ | +? | ↑ | ↑ |
| Агонисты дофаминовых рецепторов | + | ++ | +? | ↓ | ↑ |
| Ингибитор МАО В | + | + | +? | ↓ | ↑ |
| Амантадин | + | + | +? | ↓ | ↑ |
| Холинолитики | — | + | — | ? | ↑ |
У лиц моложе 50 лет при легкой или умеренной выраженности двигательных нарушений в отсутствие выраженных когнитивных нарушений назначают один из следующих препаратов: агонист дофаминовых рецепторов, ингибитор моноаминооксидазы типа В, амантадин. При более легком двигательном дефекте может быть назначен ингибитор МАО В, при более выраженном дефекте предпочтительнее начинать с лечения с одного из агонистов дофаминовых рецепторов. Неэрголиновые агонисты (например, прамипексол, ропинирол, ротиготин или проноран) ввиду более благоприятного профиля побочных эффектов предпочтительнее, чем эрголиновые (бромокриптин, каберголин). При недостаточной эффективности или плохой переносимости одного из агонистов дофаминовых рецепторов может быть испробован другой агонист дофаминовых рецепторов или препарат другой фармакологической группы. Рациональна комбинация агониста дофаминовых рецепторов, ингибитора МАО типа В и амантадина, к которой следует переходить постепенно, добавляя препарат новой группы, если ранее назначенное средство не обеспечило ожидаемого эффекта.
Антихолинергические средства (например, бипериден) показаны при наличии выраженного тремора покоя либо болезненной дистонии при условии сохранности нейропсихологических функций. Их целесообразно добавлять к комбинации агониста дофаминовых рецепторов с ингибитором МАО В и/или амантадином, если она у пациента относительно молодого возраста не обеспечила подавления тремора в той степени, в которой это необходимо для поддержания его трудоспособности.
Если указанные препараты в максимально переносимых дозах и их комбинация не обеспечивают адекватного состояния двигательных функций и социальной адаптации больных, назначают препарат леводопы в минимальной эффективной дозе .
У лиц в возрасте 50–70 лет при умеренном двигательном дефекте и относительной сохранности когнитивных функций лечение начинают с ингибитора МАО типа В (при легких симптомах паркинсонизма) или одного из агонистов дофаминовых рецепторов. В дальнейшем целесообразен постепенный переход к комбинации агониста дофаминовых рецепторов, ингибитора МАО типа В и амантадина (при условии хорошей переносимости). Больным после 60 лет антихолинергические средства, как правило, не следует назначать из-за риска ухудшения познавательных функций и других побочных эффектов. При недостаточной эффективности комбинации указанных выше препаратов добавляют препарат леводопы в минимальной эффективной дозе (200–400 мг в сутки).
У лиц в возрасте 50–70 лет при выраженном двигательном дефекте, ограничивающем трудоспособность и(или) возможность самообслуживания, а также при наличии выраженных когнитивных нарушений и необходимости получения быстрого эффекта лечение начинают с препаратов, содержащих леводопу. Если небольшие или средние дозы леводопы (300–500 мг леводопы в сутки) не обеспечивают необходимого улучшения, к ним последовательно могут быть добавлены агонист дофаминовых рецепторов, амантадин и ингибитор МАО В.
У пожилых лиц (старше 70 лет), особенно при наличии выраженного когнитивного снижения и соматической отягощенности, лечение следует начинать с препаратов леводопы. Указанные возрастные границы относительны, и общий принцип скорее заключается в том, что чем моложе больной, тем позже следует вводить препараты леводопы. Кроме того, решающее значение играет не столько хронологический, сколько биологический возраст больных.