Краснуха у детей – не самое распространённое заболевание, поскольку прививка против неё включена в перечень обязательных вакцин. Болезнь протекает в легкой форме, имеет выраженную симптоматику, редко вызывает осложнения.
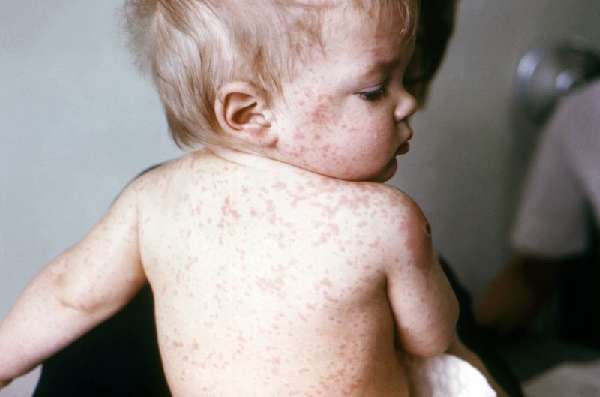
У краснухи выраженная симптоматика, поэтому ее легко заметить
Причины возникновения краснухи у детей
Краснуха – инфекционная болезнь, возбудителем которой является гогавирус, проявляется в виде характерной сыпи, незначительной интоксикации.
Причина возникновения болезни – непосредственный контакт с больным человеком или носителем инфекции, поскольку вирус передается воздушно-капельным путём. Патогенные микроорганизмы выделяются во внешнюю среду за 7–10 суток до образования высыпаний, человек заразен ещё в течение 15–21 дней после выздоровления.
Вирус краснухи хорошо выживает вне человеческого организма, проникает сквозь плацентарный барьер, поэтому существуют и другие пути передачи – инфицирование может произойти контактно-бытовым путём, ребёнок может заразиться внутриутробно от больной матери.

Краснуху ребенок может подхватить бытовым путем
Псевдокраснуха – розеола, к обычной краснухе отношения не имеет, заболевание вызывает вирус герпеса 6 типа. На начальном этапе появляются классические признаки ОРВИ – гипертермия, насморк, рвота и понос. Через 3–5 дней состояние нормализуется, но внезапно по всему телу, кроме лица, рук и ног, появляется розовая мелкая сыпь, которая также внезапно исчезает ровно через 6 дней. После выздоровления формируется пожизненный иммунитет.
Из-за частого отказа родителей от прививок в последнее время каждые 3–5 лет происходит всплеск краснухи, в группу риска попадают дошкольники и младшие школьники, пик патологии приходится на зимнее время.
Общие симптомы проявления заболевания
Этиология краснухи – на начальной стадии патогенные микробы поражают слизистые органов дыхательной системы, или проникают в ранки и царапины. По мере размножения вирус попадает в лимфатические узлы, эпителий. Чтобы своевременно диагностировать болезнь, необходимо рассмотреть на фото, как выглядит сыпь, на каких частях тела локализуется.
Первые признаки:
- дискомфорт, боль при глотании, разговоре;
- ринит, нарушение носового дыхания;
- гипертермия, слабость, сонливость;
- увеличение лимфатических узлов, при незначительном надавливании возникают болезненные ощущения – этот симптом проявляется одним из первых, когда сыпи ещё нет;
- высыпания – сначала становятся заметны на лице, вокруг носогубного треугольника, на шее, за ушными раковинами, через 24–48 часов сыпь покрывает сгибы рук и ног, ягодицы, спину, через 3 дня прыщики постепенно сходят.
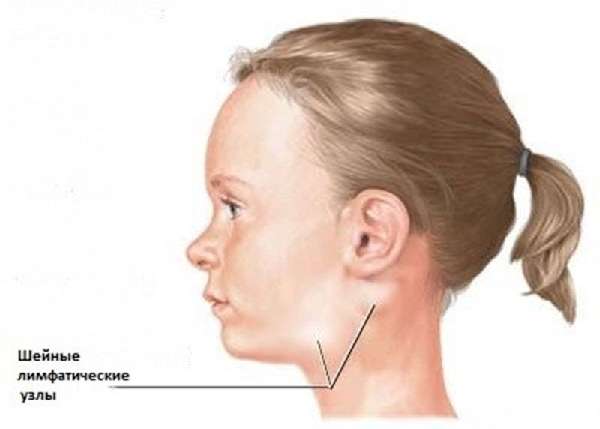
Одним из первых симптомов краснухи – увеличение лимфоузлов
Характер сыпи – мелкие, плоские, круглые или овальные ярко-розовые точечки размером до 4 мм, жидкость внутри прыщиков отсутствует.
Важно!После выздоровления формируется устойчивый иммунитет к краснухе, изредка диагностируют повторное заражение.
Стадии развития детской болезни
Инкубационный период – 11–24 дней, вначале состояние ребёнка ухудшается незначительно, определить наличие болезни невозможно, но вирус активно размножается, выделяется в окружающую среду. При диагностировании краснухи у одного ребёнка в садике или школе не объявляют карантин.
Этапы развития:
- Инкубационный период – возникает с момента внедрения вируса в организм. Признаки – слабая гипертермия, показатели редко превышают отметку в 38 единиц, утомляемость, боль в горле, ринит, воспаление слизистых глаз, увеличение и болезненность лимфоузлов.
- Продромальный – характеризуется интенсивным болевым синдромом в затылке, лимфатические узлы уплотняются, ребёнку сложно наклонить голову. Температура повышается до 38 градусов, держится до 48 часов.
- Период высыпаний – продолжается 3–7 дней, помимо сыпи, возникает ломота в суставах и мышцах, прыщи не чешутся, иногда они затрагивает слизистые оболочки.
- Период выздоровления – улучшается аппетит, исчезает катаральные симптомы. Но неприятные ощущения в лимфатических узлах полностью исчезают только спустя 2 недели после завершения болезни.
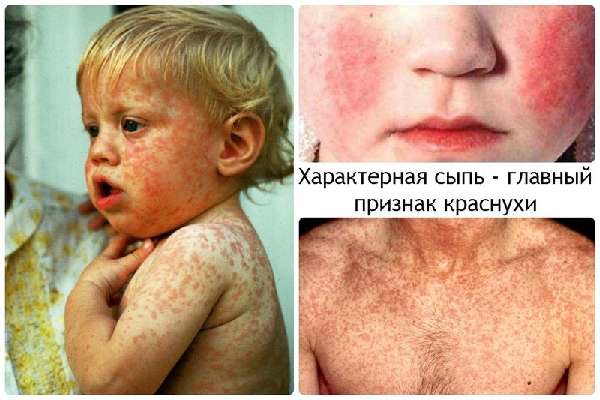
Сыпь проявляется достаточно быстро до 7 дней
Важно!Сыпь при краснухе никогда не распространяется на кожные покровы ступней и ладоней.
Формы и виды краснухи
Различают 2 разновидности краснухи – врождённая и приобретённая, они существенно отличаются симптоматикой, последствиями и механизмом заражения, при типичном течении патология может протекать в лёгкой, среднетяжёлой и тяжёлой форме.
Приобретённые виды
При приобретённой форме симптомы заболевания появляются внезапно на фоне общего хорошего самочувствия ребёнка – увеличивается температура, снижается аппетит, подростки могут жаловаться на тошноту, дискомфорт в мышцах и суставах.
Иногда болезнь протекает в атипичном виде – наблюдается кашель, ринит, боль в горле, без температуры, лимфоузлы увеличиваются, но сыпи нет, общее состояние удовлетворительное.

Проявление признаков краснухи
Бессимптомная краснуха возникает в несколько раз чаще, нежели типичная форма болезни, выявить патологию невозможно, но человек заразен для окружающих. О наличии инфекции свидетельствует только присутствие специфических иммуноглобулинов типа IgM в крови. Патология может возникнуть после вакцинации, или при повторном заражении у привитых детей.
Врождённая краснуха
Если при внутриутробном инфицировании плод не погибнет, ребёнок рождается с различными пороками развития, наблюдается целый комплекс симптомов – дефицит веса, катаракта, глухота, нарушения в работе сердца. Часто наблюдаются патологии костной ткани – дисплазия, косолапость, остеопороз. Смертность от такой разновидности краснухи высокая – каждый пятый ребёнок не доживает до 4 лет.
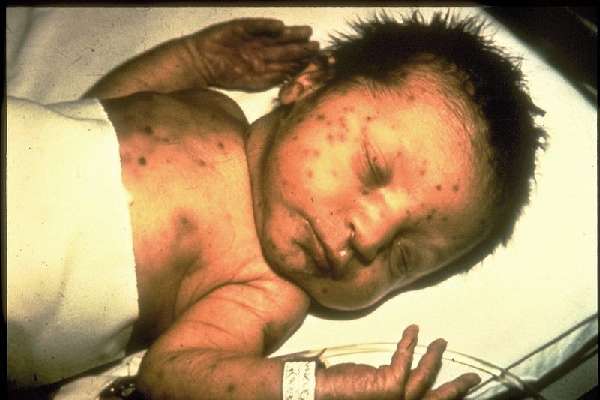
Ребенок родился уже с красными пятнами, в такие моменты важно быстро среагировать на ситуацию
Приобретённую форму краснухи и детей до 6 месяцев диагностируют редко, поскольку их организм находится под защитой антител, полученных от матери.
К какому врачу обратиться?
При проявлении признаков краснухи необходимо вызвать врача на дом, поскольку заболевание очень заразно. После осмотра педиатр или семейный доктор назначит анализы, лекарственные препараты. Ослабленным детям дополнительно может потребоваться консультация иммунолога, инфекциониста, вирусолога.

При подозрении на краснуху лучше вызвать врача на дом и не подвергать окружающих заражению
Важно!У детей с врождённой краснухой в подростковом возрасте часто развивается диабет, другие эндокринные патологии.
Диагностика
Проявления краснухи во многом схожи с другими вирусными патологиями, точно распознать вид инфекции помогут лабораторные методы диагностики.
Виды обследований:
- клинический анализ крови для определения уровня СОЭ, лимфоцитов, лейкоцитов;
- серологические тесты содержимого носоглотки – ИФА, РГТА, РСК, РИА;
- выявление наличия противовирусных иммуноглобулинов и определение уровня их концентрации в крови;
- УЗИ плода для выявления пороков развития.
УЗИ плода делается, чтобы выявить врожденные патологии на стадии вынашивания
После диагностики заболевание можно дифференцировать от аденовирусной и энтеровирусной инфекции, кори, инфекционного мононуклеоза, розового лишая, эритемы, ложной краснухи.
Важно!Основная особенность краснухи – на протяжении всей болезни зуд отсутствует, даже если сыпь покрывает всё тело.
Лечение краснухи у детей
Специальных медикаментов для устранения вируса краснухи нет, при лёгкой и среднетяжёлой форме организм самостоятельно справляется с инфекцией, лекарства назначают грудничкам, при тяжёлом течении патологии.
Лечение младенцев до года проводят только в инфекционном отделении больницы, детей старшего возраста можно лечить дома. У грудничков, которые переболели до 12 месяцев, после выздоровления вырабатывается пожизненный иммунитет, прививку в дальнейшем можно не делать.
Вирус краснухи плохо переносит большинство дезинфицирующих средств, воздействие ультрафиолета.
Общие принципы терапии
Для скорейшего выздоровления при краснухе необходимо соблюдать постельный режим на протяжении 3–7 дней, пить больше жидкости, употреблять лёгкую, диетическую пищу.
При отсутствии температуры купать больного ребёнка можно, после завершения острой фазы не противопоказаны и прогулки на свежем воздухе вдали от других детей.
Лекарства
Медикаментозное лечение при коревой краснухе назначают для устранения неприятных симптомов, снижения риска развития осложнений.

Одно из противовирусных средств при краснухе не принимать без назначения врача
Чем лечить:
- противовирусные препараты – Арбидол, Анаферон;
- иммуностимуляторы, иммуномодуляторы – Изопринозин, Интерферон;
- витамины A, C;
- антигистаминные препараты – Эриус, Фенистил;
- жаропонижающие лекарства – Парацетамол, Ибупрофен;
- спазмолитики – Дротаверин;
- противокашлевые препараты – Синекод, Стоптуссин;
- муколитики – Лазолван, АЦЦ;
- при осложнении в виде артрита назначают Хлорохин;
- при пурпуре назначают Гепарин и глюкокортикоиды.
Важно!Нельзя одновременно давать ребёнку отхаркивающие и противокашлевые препараты.
Возможные осложнения и последствия
Осложнения возникают при отсутствии правильного лечения, несоблюдении рекомендаций доктора, у детей с иммунодефицитными патологиями.
Возможные последствия:
- вторичные бактериальные инфекции – воспаление среднего уха, пневмония;
- серозный энцефалит, менингит – патологии возникают через 4–7 суток после появления прыщиков, хорошо поддаются медикаментозному лечению;
- тромбоцитопеническая пурпура – много мелких кровоизлияний на коже, в моче присутствуют примеси крови, дёсны сильно кровоточат;
- артрит – через 2 дня после исчезновения сыпи возникает боль и отёчность вокруг суставов, неприятные симптомы исчезают в течение 1–1,5 недель.

Как осложнение краснухи может появится артрит
Наиболее опасна врождённая форма инфекции, если женщина заразилась краснухой в I триместре, то у ребёнка после рождения диагностируют пороки сердца, слепоту, глухоту, тяжёлые нарушения функций нервной системы. После 20 недели риск развития пороков снижается, то новорождённый появляется на свет с хронической формой краснухи, неврологическими патологиями.
У девочек, которые перенесли краснуху в тяжёлой форме, после полового созревания и до наступления климакса наблюдаются обильные и продолжительные месячные, увеличивается вероятность маточных кровотечений.
У мальчиков на фоне краснухи может возникнуть бесплодие, но происходит это только в том случае, если ребёнок переболел в подростковом возрасте.
Профилактика
Лучший способ избежать заражения вирусом краснухи – своевременно делать прививки. Вакцинацию проводят дважды за счёт государства – в возрасте 1 года, в 6 лет делают прививку корь, краснуха, паротит. После введения препарата внутримышечно или подкожно через 15–20 дней вырабатывается стойкий иммунитет, который остаётся активным более 20 лет.

Прививка – это лучшая профилактика
Дополнительно прививку рекомендуют делать девушкам в возрасте 13–15 лет, женщинам репродуктивного возраста за месяц до планируемой беременности.
Диагностирование вирусной инфекции у женщины на ранних сроках беременности является показанием для медицинского аборта, поскольку часто патология вызывает внутриутробную гибель плода. Введение иммуноглобулинов непривитым женщинам не снижает риск заражения после контакта с больным человеком.
Краснуха – преимущественно детское заболевание, приобретённая форма к опасным патологиям не относится, осложнения возникают только при тяжёлом течении болезни. Врождённая разновидность краснухи – опасная проблема, часто заканчивается летальным исходом, инвалидностью ребёнка. Своевременная вакцинация надёжно защищает организм от вирусной инфекции.