Рекомендации специалиста
Самый ответственный период — это первые дни и недели после операции на сердце или сосудах. Поэтому родители обязаны четко выполнять все рекомендации детского кардиолога. В перечень основных правил входит:
- Четкое соблюдение дозировок препаратов, назначенных ребенку врачом. Также строго нужно следить за графиком приема сердечных гликозидов.
- Надо правильно рассчитать количество жизненно необходимого препарата, чтобы случайно не оказаться в ситуации, когда лекарство внезапно закончилось. Родители должны своевременно посетить лечащего врача, чтобы он выписал рецепт. Пропусков приема препарата не должно быть.
- Рацион ребенка после операции на сердце должен включать продукты, богатые на содержание калия: курага, банан.
- Педагогов или воспитателей в садике необходимо проинформировать, что ребенок принимает сердечные гликозиды.
- После выписки из стационара можно гулять с ребенком, если позволяет погода. Но при этом нельзя допускать длительных пеших прогулок. Лучше воспользоваться коляской.
- Первый месяц после операции нельзя посещать мест, где большое скопление людей. Эта мера позволит избежать нежелательного заражения опасными инфекциями.
В период реабилитации очень важно правильно выполнять гигиенические манипуляции. При малейшем изменении состояния нужно немедленно обращаться к детскому кардиологу
Оценка эффективности периода восстановления
В скорейшем достижении положительного результата заинтересованы не только родители, но кардиологи, которые наблюдают ребенка. Реабилитация считается успешной, если:
- нет жалоб на у родителей и самого ребенка;
- отсутствует симптоматика декомпенсации;
- не отмечаются клинические проявления инфекционного эндокардита;
- все лабораторные анализы в пределах нормы;
- значительно уменьшились, либо исчезли полностью шумы в сердце;
- наблюдается нормализация давления;
- заметна положительная динамика ЭКГ и ЭХО;
- не отмечается нарушений ритма и проводимости.
Но самый важный показатель — это переносимость ребенком физических нагрузок. Об эффективной реабилитации будет свидетельствовать расширение диапазона активности ребенка, перенесшего операцию на сердце.
Критерии и показания
Международный союз фетальной медицины и хирургии, к которому в 1993 году присоединилась Российская Федерация, разработал критерии для внутриутробных операций:
- подтвержденный диагноз и однозначно негативный прогноз для плода;
- отсутствие эффективных методов лечения данного заболевания после рождения;
- наличие экспериментальных данных об эффективности и безопасности планируемого фетального оперативного вмешательства как для матери, так и для ребенка, как во время внутриутробного периода, так и после родоразрешения.
Оптимальный срок для проведения фетальных операций — 18–30 недель гестации.
В фетальной хирургии используются три основные технологии: кордоцентез, фетоскопия и операции на открытой матке.Кордоцентез — методика, ранее использовавшаяся лишь для исследования пуповинной крови, сейчас применяется и для введения с помощью сверхтонкой иглы лекарственных и гормональных веществ непосредственно в пуповину плода.
Когда и почему возникают генетические патологии плода: риски по возрастам
Аномалии развития плода закладываются уже в момент оплодотворения сперматозоидом яйцеклетки. Например, такая патология, как триплоидия (наличие трех хромосомом в ряду цепочки, а не двух, как положено), возникает в случае проникновения в яйцеклетку двух сперматозоидов, каждый из которых оставляет по одной хромосоме. Естественно, с таким набором живой организм не может выжить, поэтому на определённом этапе происходит выкидыш или замершая беременность.
В целом хромосомные патологии разделяются на 4 группы:
- Гаметопатия. Патология имеется ещё до зачатия в самом сперматозоиде или яйцеклетке, т.е. это генетическое заболевание — врожденная патология.
- Бластопатия. Аномалии возникают в первую неделю развития зиготы.
- Эмбриопатия. Повреждения эмбрион получает в период от 14 до 75 дней после зачатия.
- Фетопатия. Заключается в формировании патологии развития плода начиная с 75 дня после оплодотворения.
Данные статистики наводит на мрачные мысли. Так, риск рождения малыша с хромосомными аномалиями у 20-летних женщин составляет 1:1667, а у 35-летних уже 1:192. А на деле это означает, что в 99,5% случаев ребёнок у тридцатипятилетней матери родится здоровым.
Фетоскопия
При фетоскопии через 1,5–2‑сантиметровые разрезы в брюшную полость и матку беременной женщины вводят эндоскоп и с его помощью осуществляют манипуляции: гемотрансфузию, введение баллонов, расширяющих артериальный или пищеводный просвет у плода, хирургическое обеспечение бронхолегочной проходимости у плода, коагуляцию сосудов и т. д. Диаметр фетоскопа составляет 1,2–2 мм. Место введения троакаров определяют под контролем эхографии. Каждый инструмент имеет размер 3–5 мм. Число вводимых троакаров может достигать 5–6 штук. Для фетоскопических лазерных процедур используют фетоскоп с лазерным проводником. Манипуляции проводят под местной или местно-регионарной анестезией. Процедуру завершают амниодренированием до достижения нормального количества околоплодных вод.
Обычно пациентки выписываются из стационара в течение 1–2 дней после операции, но продолжают находиться под наблюдением с целью своевременного выявления осложнений. Наиболее частое осложнение (6–9 %) в течение месяца после вмешательства — это разрыв плодных оболочек.
Эндоскопическое антенатальное вмешательство менее инвазивное, чем открытое, что позволяет уменьшить частоту преждевременных родов, предотвратить охлаждение и дегидратацию плода. Кроме общехирургических осложнений, таких как интраоперационное инфицирование, возрастание угрозы выкидыша — при фетоскопических операциях возможны и специфические осложнения. Описаны случаи фетоскопического рассечения амниотических перетяжек, которые могут приводить к прогрессирующей ампутации частей конечностей плода. Но данные случаи единичны и зависят от исправностиаппаратуры и профессионализма хирурга.
Несколько случайных отзывов
08.11.2020Александра
Подход к детям, сама обстановка располагает, детям спокойно и комфортно! Не раз обращались в клинику за помощью к педиатру Милане Алексеевне, чуткий, внимательный врач, а так же к стоматологу Даниловой Виктории и на протяжении нескольких лет лечили ребенку зубки! Стоимость услуг по лечению, конечно высокая, но ребенку не больно и спокойно, что еще нужно для мамы, но должны быть какие-то рамки…выйдя последний раз от зубного, мы были в шоке от суммы…мне кажется, прежде начать лечение, нужно обсудить с родителями , располагают ли на данный момент они такой суммой?!?
01.12.2015Семья Скворцовых
Огромное спасибо доктору Алимовой Анастасии Анатольевне за доброту и внимание к нашему сыну Артему, который катастрофически боится стоматологов, но в кресле у Анастасии Анатольевны смеялся!!! Редко сейчас встретишь такое отношение к ребенку даже в платных клиниках. От всей души благодарим!. 14.11.2017Варшавская Татьяна Владимировна
14.11.2017Варшавская Татьяна Владимировна
В хорошей клинике — хорошие врачи. И большое пожелание для хорошей клиники — хороший кофе. Поставьте, пожалуйста, кофейный аппарат.
13.11.2014семья Малявко
Я, Малявко Леонид Леонидович, благодарю доктора Семенову Марину Владимировну за отличное обслуживание и внимательность. Мы первый раз встречаем такой коллектив. Теперь всем своим знакомым будем рекомендовать врача. Спасибо ей огромное.
Смотреть все
Оставить отзыв
Периодичность наблюдения у детского кардиолога
Одним из главных условий успешной реабилитации считается регулярное посещение кардиолога. После выписки из стационара специалист составляет план на длительную перспективу и ближайшее время. В этой программе содержатся такие пункты:
- срок следующей плановой госпитализации ребенка;
- реабилитация в санатории кардиологического профиля;
- амбулаторное наблюдение кардиологом по месту жительства.
Что касается периодичности посещений, то младенцы до месяца должны осматриваться кардиологом каждую неделю, потом дважды в месяц в течение первого полугодия, а следующие 6 месяцев — раз в месяц.
Конечно, все сроки консультации устанавливает врач. Поэтому график осмотров может быть изменен, если этого потребует состояние ребенка.
Если операция на сердце была сделана ребенку после года, тогда кратность посещений детского кардиолога — дважды в год. Потом обязательные осмотры проводятся не реже одного раза за 2 года. Но эта схема часто меняется, поскольку дети после операции на сердце нуждаются в плановой госпитализации, они регулярно осматриваются кардиохирургом, который оценивает динамику состояния. Также внеплановый осмотр может потребоваться для коррекции дозировок препаратов, входящих в комплекс поддерживающей терапии.
Все дети после операции на сердце раз в три месяца проходят ЭКГ, а дважды год — электрокардиографию. Рентгенография грудной клетки в двух проекциях выполняется каждый год.
Фетальная хирургия в России
В СССР первую внутриутробную операцию провели в 1989 году в НИИ акушерства и гинекологии им. Д. О. Отта Санкт-Петербурга. Это была коррекция обструктивной уропатии наложением пиелоамнионального шунта. И по сей день в данном медучреждении подобные фетоскопические операции проводятся для лечения обструкции нижних отделов мочевыводящих путей. Также при кистозных поражениях легких плода, гидротораксе применяют внутриматочную эвакуацию жидкости и методику плевроамнионального шунтирования.
Сегодня фетоскопические операции проводятся в ряде клиник Российской Федерации.К сожалению, несмотря на прогресс последних лет, российские успехи в фетальной хирургии на фоне развитых европейских стран и США пока выглядят скромно. Давно назрела необходимость в координации действий всех подразделений здравоохранения, которые занимаются исследованиями плода.
Из-за отсутствия единых методических подходов к диагностике врожденных и наследственных заболеваний во многих регионах страны регистрация пороков развития ведется неадекватно, что в свою очередь приводит к путанице в показателях. Поэтому для развития фетальной хирургии в РФ ряд организационных проблем должен быть решен на самом высоком уровне системы государственного здравоохранения.
Разновидности УЗИ исследований
Ультразвуковая диагностика представляет широкий спектр исследований. Существует несколько видов УЗИ, которые с предельной точностью определяют внутриутробные пороки развития малыша.
Стандартное УЗИ. Оно обычно совмещено с биохимическим анализом крови. Оно проводиться не раньше 10 недель беременности. В первую очередь у плода выявляют толщину воротниковой зоны, которая не должна превышать 3 мм, а также визуализацию носовой кости. У малыша с синдромом Дауна воротниковая зона толще нормы, а носовые кости не развиты. Также на увеличение толщины влияют следующие факторы:
- порок сердца
- застой крови в шейных венах
- нарушение лимфодренажа
- анемия
- внутриутробные инфекции
- 3D УЗИ позволяет увидеть цветное изображение малыша, разглядеть конечности, отсутствие сросшихся пальчиков, недоразвитых стоп и пр. Точность диагностики воротникового пространства увеличивается на 30%. Врач может точно сказать, имеются ли патологии развития нервной трубки.
- 4D УЗИ по принципу работы не отличается от более простых вариантов, но обладает массой преимуществ. Врач видит трёхмерное изображение сердца, вид плода с разных ракурсов. Именно 4D диагностика окончательно расставляет все точки над «i», есть ли хромосомные аномалии или их нет. Со 100% точностью можно утверждать, имеются ли пороки развития нервной системы, скелетная дисплазия, заячья губа или волчья пасть.
ПРАВИЛЬНЫЙ ВЫБОР
По словам заведующей, всем будущим матерям, у которых есть какие-либо предрасполагающие к тяжелым родам факторы, важно знать, что необходимо рожать в медучреждениях высокого уровня. – У нас в регионе есть все необходимые технологии, оборудование и специалисты, чтобы избежать негативных последствий, – подчеркнула Анастасия Петрова
– Для новорожденного вес менее 1500 граммов уже низкий, это может усугубить ситуацию со здоровьем. Иногда таких детей приходится транспортировать из одного центра в другой, а это высокий риск. От того, в каком месте рождается ребенок, будет зависеть дальнейший исход, поэтому лучше не рисковать.
– У нас в регионе есть все необходимые технологии, оборудование и специалисты, чтобы избежать негативных последствий, – подчеркнула Анастасия Петрова. – Для новорожденного вес менее 1500 граммов уже низкий, это может усугубить ситуацию со здоровьем. Иногда таких детей приходится транспортировать из одного центра в другой, а это высокий риск. От того, в каком месте рождается ребенок, будет зависеть дальнейший исход, поэтому лучше не рисковать.
Отметим, что подмосковным медикам удается спасти и выходить малышей и с более низким весом. Например, зимой этого года врачи отделения патологии новорожденных и недоношенных детей Мытищинской городской клинической больницы позаботились о крошечном младенце, родившемся в Щелковском перинатальном центре с экстремально низким весом в 495 граммов.
– Ежегодно недоношенных детей с экстремально низким весом рождается порядка 500–600 по всей Московской области, – говорит Анастасия Петрова. – Это самые тяжелые пациенты. В результате очень ранних, преждевременных родов они имеют всевозможные сочетанные патологии. Одна из основных проблем – функционирование открытого артериального протока. Это маленький сосуд, соединяющий между собой аорту и легочную артерию. Обычно этот проток закрывается в течение 72 часов после рождения и легкие начинают функционировать, однако если не закрывается – это уже патология. Легкие при этом заполняются кровью. При такой патологии есть два типа лечения: консервативный и оперативный. При первом варианте новорожденному вводят специальный препарат, но если он не помогает, то приходится оперировать.
Какие генетические заболевания плода можно увидеть на УЗИ, когда проходить
В 1 семестре на сроке от 10 до 14 недель (до 10 недели УЗИ неинформативно) беременная проходит исследование, именуемое скринингом. Он состоит из биохимического анализа крови и УЗИ исследования эмбриона. Результатом скрининга является выявление следующих патологий:
- синдром Дауна
- синдром Патау
- синдром Эдвардса
- синдром Шерешевского-Тернера
- синдром Карнелии де Ланге
- синдром Смита-Лемли-Опитца
- синдром Прадера-Вилли
- синдром Энжельмена
- синдром Лангера-Гидеона
- синдром Миллера-Диккера
- аномалия ДиДжорджи
- синдром Уильямса
- опухоль Вильмса
- триплоидия (когда хромосом не 46 по2 в каждой паре, а 69, т.е. по три, а не по две)
- дефект нервной трубки
На 20-24 неделе делается ещё одно УЗИ. Среди генетических заболеваний плода, видимых на ультразвуковом исследовании во 2 семестре, можно отметить:
- анэнцефалия (отсутствие головного мозга, точность диагностики 100%)
- патология брюшной стенки (86%)
- патология развития конечностей (90%)
- грыжа спинного мозга (87%)
- патология развития или отсутствие почек (85%)
- наличие отверстия в диафрагме, которая разделяет брюшную полость и грудную клетку (85%)
- гидроцефалия или водянка головного мозга (100%)
- аномалии сердца (48%)
На 3 семестре проводится допплерометрия — УЗИ исследование с определением сосудистой системы плода, плаценты и матери. Начиная с 23 недели беременности проверяются артерия пуповины, маточная артерия и средняя мозговая артерия. Исследуется систолический (при сокращении сердечной мышцы) и диастолический (при расслаблении сердечной мышцы) кровоток. У малыша с хромосомными нарушениями кровоток атипичен.
Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
К фактором, способствующим рождению детей с генетическими аномалиями, относятся:
- Генетическая предрасположенность. Гены — это информация, закладываемая от обоих родителей. Определяются такие показатели, как рост, цвет глаз и волос. Точно также закладываются и различные отклонения, если у обоих или у одного из родителей имеется повреждённый ген. Вот почему запрещается вступать в брак близким родственникам. Ведь тогда возрастает вероятность вынашивания плода с генетической патологией. С партнером, имеющим противоположный генетический набор, больше шансов родить здорового малыша.
- Возраст родителей. К группе риска относятся мамы старше 35 лет и папы старше 40 лет. С возрастом снижается иммунитет, возникают хронические заболевания, и иммунная система женщины попросту «не заметит» генетически повреждённого сперматозоида. Произойдёт зачатие, и, если у молодой женщины организм сам отторгнет неполноценный плод, у возрастной мамы беременность будет проходить более спокойно.
- Вредные привычки мамы. Практически 90% патологических беременностей проходит при маловодии. У курящей женщины плод страдает от гипоксии, продукты распада альдегидов (спиртов) на начальных сроках беременности приводят к мутациям и отклонениям. У алкоголичек в 46% случаев дети рождаются с генетическими патологиями. Спирты также «ломают» генетические цепочки и у отцов, которые любят выпить.
- Инфекции. Особенно опасны такие заболевания, как грипп, краснуха, ветрянка. Наиболее уязвимым плод является до 18-й недели, пока не сформируется околоплодный пузырь. В некоторых случаях женщине предлагают сделать аборт.
- Приём медикаментов. Даже обычный ромашковый чай для беременной женщины является токсичным. Любой приём лекарств должен сопровождаться консультацией врача.
- Эмоциональные потрясения. Они вызывают гибель нервных клеток, что неизменно сказывается на развитии плода.
- Плохая экология и смена климата. Забеременев во время отдыха на Таиланде, есть вероятность вместе с беременностью привезти опасную инфекцию, которая в родных краях начнет медленно развиваться, сказываясь на здоровье малыша.
МАМИНА «ДЮЙМОВОЧКА»
У родившейся с весом 600 граммов девочки диагностировали изменения в сердце. Врачи понимали, что нужно оперировать. Когда малышка набрала еще 120 граммов, ей провели сложнейшее хирургическое вмешательство. К счастью, все прошло хорошо, и сейчас состояние девочки стабильно. Медики отмечают положительную динамику и готовят «дюймовочку» к переходу на самостоятельное дыхание. К этому шагу команда врачей готовилась серьезно и долго.
– Девочка в сознании, сейчас у медиков получается раскормить малышку. Позже ее снимут с искусственной вентиляции легких и переведут в отделение патологии новорожденных, где она наконец сможет быть вместе с мамой, – рассказала заведующая отделением реанимации и интенсивной терапии новорожденных Анастасия Петрова. – У женщины это уже второй ребенок. Но эти роды стали для нее настоящим испытанием. Однако все самое страшное позади, теперь малышка окружена заботой и будет постепенно восстанавливаться.
Как выглядит УЗИ общих патологий плода: фото и расшифровка результатов УЗИ
Генетические патологии бывают как специфические (синдром Дауна, опухоль Вильмса), так и общие, когда внутренний орган развивается неправильно. Для выявления общих аномалий существует анатомическое исследование плода. Оно проводится на 2 семестре начиная с 20 недели беременности. В этот период можно увидеть личико малыша и определить его пол.
Продольная и поперечная проекция позвоночника подтверждает или опровергает правильное расположение костей, можно убедиться в целостности брюшной стенки. Отсутствие патологий сердца подтверждают одинаковые размеры предсердий и желудочков. О нормальной работе желудка говорит его наполненность околоплодными водами. Почки должны располагаться на своём месте, а моча из них свободно поступать в мочевой пузырь. Врач чётко видит конечности плода, кроме пальчиков ног.
Открытый доступ
Операции на открытой матке — по сути, аналогичны кесареву сечению, но кожный и маточный разрезы имеют, как правило, в два раза меньшие размеры. Так, разрез на матке составляет обычно 5–7 см, а разрез передней брюшной стенки — 10–12 см. Через разрез, не пересекая пуповины, извлекают в рану плод, придерживаясь правила «как можно больше внутри матки, как можно меньше снаружи», и проводят необходимое вмешательство. Операция осуществляется под общим обезболиванием или под эпидуральной анестезией. Плоду дополнительно могут вводить микродозы анальгетиков и анестетиков. На края раны на матке накладывают клеммы для предупреждения кровотечения. Во время операции проводится всесторонний мониторинг состояния не только матери, но и плода. После вмешательства осуществляется массивный токолиз — торможение сократительной активности матки с помощью введения токолитиков. При отсутствии осложнений пациентки выписываются из стационара через 5–7 суток. Вследствие возрастающей вероятности маточных разрывов, перенесшим подобную операцию женщинам родоразрешение рекомендовано проводить путем кесарева сечения. Нередко открытый доступ позволяет осуществить ряд манипуляций, невозможных при эндоскопическом доступе: удалить разросшуюся опухоль у плода, ушить объемное грыжевое выпячивание, прооперировать угрожающий жизни ребенка порок сердца.
Точки роста
В последние годы значительных успехов достигла фетальная онкологическая хирургия. Риск развития злокачественного новообразования у плода в утробе матери составляет 1:10 000, но данные случаи практически всегда имеют для ребенка летальный прогноз. Ряд опухолей, например пояснично-крестцовые тератомы, сегодня успешно удаляются в утробе матери. Стал широко известен случай успешного удаления онкохирургами клиники Джексона во Флориде оральной тератомы у четырехмесячного плода. А специалисты больницы Королевского Колледжа в Лондоне полностью удалили опухоль легкого у плода на сроке 20 недель.
Одной из проблемных патологий остается гидроцефалия плода. Послеоперационная смертность здесь составляет 18 %. Остаточные нарушения психофизического развития отмечаются у 66 % фетально прооперированных детей. Но учитывая, что без операции летальность при данной патологии составляет 100 % — прогресс очевиден.
Сегодня открытая фетальная хирургия относительно редко применяется в Европе, за исключением операций на плаценте. Крупнейшие европейские центры расположены в Каталонии, Лондоне, Париже. И наоборот, американские центры относительно редко применяют фетоскопию, отдавая предпочтение минимальным по объему лапаротомиям.
Одной из главных проблем при проведении эндоскопических операций является плохая видимость вследствие недостаточной прозрачности околоплодных вод. В начале 2000‑х годов немецкие врачи из Медицинского университета Бонна нашли частичное решение данной проблемы: они закачивают в околоплодную жидкость углекислый газ, безвредный для плода. Таким образом, отпадает необходимость в сложной процедуре замены околоплодных вод. На сегодняшний день ряд клиник по всему миру используют данную методику.
Трепетные истории
Родоначальником современной фетальной хирургии принято считать американца Альберта Лилея. Именно он в 1963 году впервые, под контролем рентгеновского исследования, успешно осуществил внутриутробное переливание донорской крови плоду, страдающему анемией. Но как отдельное направление медицины хирургия плода была признана мировым научным сообществом лишь после сенсационной операции, проведенной профессором Калифорнийского университета в Сан-Франциско Майклом Харрисоном. 26 апреля 1981 года возглавляемая им бригада хирургов, урологов и гинекологов внутриутробно открытым доступом восстановила проходимость мочеиспускательного канала плоду на 36 неделе беременности. Плод выжил, ребенок родился без почечной недостаточности неоперабельной в постнатальном периоде.
Но, пожалуй, самая резонансная в мировых СМИ фетальная операция на открытой матке случилась в 1999 году. У еще нерожденного 21‑недельного Самуэля, как потом назвали ныне здорового 15‑летнего подростка, была диагностирована spina bifida — редкий дефект позвоночных дужек, приводящий к развитию спинномозговых грыж. Без устранения дефекта плод был обречен на паралич нижних конечностей. Американский хирург Джозеф Брюнер успешно провел внутриутробную операцию по выделению корешков спинного мозга из грыжевого мешка, погружению их в спинномозговой канал и вентрикуло-перитонеальному шунтированию. 2 декабря 1999 года Самуэль родился доношенным и здоровым, а сделанный в операционной снимок, на котором палец хирурга хватают высунувшиеся из раны крохотные пальчики плода, разошелся по всему миру.На данный момент в мире проведено более пяти тысяч подобных операций.
На потоке
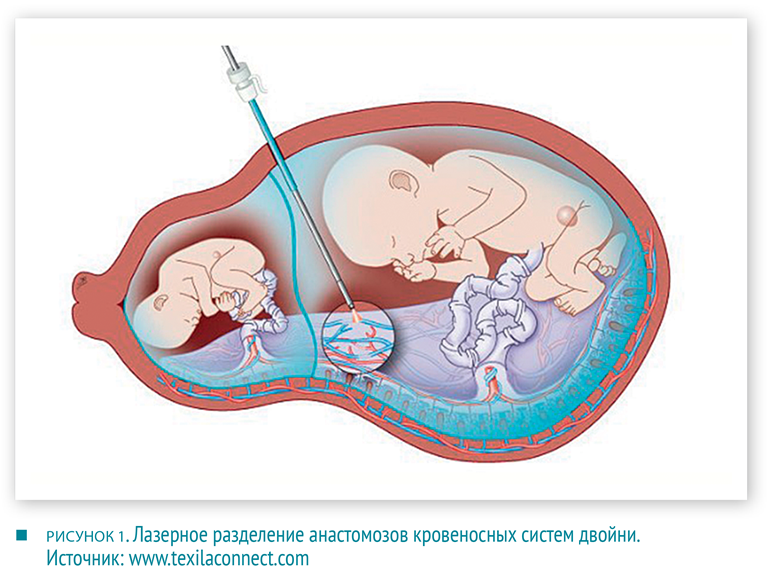
Наиболее частое показание к открытым хирургическим вмешательствам — это миеломенингоцеле — спинномозговая грыжа, содержащая в грыжевом мешке, наряду с цереброспинальной жидкостью, участок спинного мозга вместе с нервными корешками.За прошедшие два десятилетия риски гибели плода при фетальных хирургических вмешательствах значительно снизились. Так, если еще в середине 90‑х годов до 50 % новорожденных не выживало, то сейчас частота гибели плода не превышает 25 %.Столь высокий процент смертности объясняется частично тем, что в ряде случаев, при операциях по поводу фето-фетального трансфузионного синдрома, врачам приходится, по согласованию с матерью, принимать решение о «редукции» — умерщвлении нежизнеспособного плода, для того чтобы сохранить жизнь перспективному близнецу. На данный шаг приходится идти, когда изоляция сросшихся плацентами плодов методом лазерной коагуляции и формирование у них автономных кровеносных систем, с целью предоставления им возможности самостоятельного развития в утробе матери — технически неосуществимы.
Одной из самых разработанных и успешных в фетальной хирургии является методика коррекции spina bifida (рис. 2). Наилучшие результаты достигаются при операции на сроках 17–27 недель беременности. Полностью выздоравливают 36 % подвергшихся хирургическому вмешательству пациентов. Еще 42 % детей могут самостоятельно передвигаться без помощи костылей. Для сравнения: доля способных к самостоятельному передвижению детей, у которых коррекция осуществлялась после рождения, — составляет лишь 21 %.
Широко используется фетальная хирургия при диафрагмальных грыжах плода. Весь цикл оперативного лечения включает три этапа: на сроке от 17 до 30 недель отверстие в диафрагме плода закрывают специальным баллоном, который удаляется в первые дни после рождения ребенка, а в возрасте от 1 до 3 месяцев диафрагмальный дефект младенцу ушивают открытым
Что нужно знать о детях, которым была сделана операция на сердце
Кардиологическая реабилитация является одним из важнейших этапов лечения сердечных патологий. После оперативного лечения могут наблюдаться у таких детей некоторые особенности состояния. Перечислим основные изменения в зависимости от характера операции:
- Почти у четверти прооперированных маленьких пациентов отмечается тахикардия и одышка. Они быстро устают даже при незначительных физических нагрузках.
- Дети, которым были прооперированы по поводу дефекта межжелудочковой перегородки тоже плохо справляются с физическими нагрузками. Причем выраженность сердечной недостаточности зависит от сроков выполнения операции, то есть, чем раньше устранен дефект, тем лучше для ребенка.
- До 5% детей с пороками сердцами после операции страдают от неспецифических легочных заболеваний, а 1 3% отмечаются признаки эндокардита.
- После оперативной коррекции аорты у 4% детей систолическое давление не приходит сразу в норму, а 18% больных — остается неизменным диастолическое давление. Процесс нормализации давления в легочной артерии может занять 5-7 лет, а признаки гипертрофии и нарушения проводимости полностью исчезают только у трети прооперированных детей
Характер нарушений, как и их частота, напрямую зависят от периода хирургического доступа. По наблюдению специалистов, у некоторых детей они сохраняются на протяжении 7-10 лет.
ПОВОД ДЛЯ ГОРДОСТИ
В балашихинском перинатальном центре очень крупное отделение реанимации новорожденных, здесь лечатся дети с пороками сердца и работают опытные специалисты. Трудоемкую миссию по спасению маленьких жизней медики выполняют своевременно и качественно.
– Мы оперируем детей, родившихся здесь у нас, и малышей из других городов Подмосковья, – отметила заведующая медучреждением. – Ежегодно бывает порядка 10 таких операций, в этом году было проведено семь.
Как рассказала главный внештатный специалист по акушерству и гинекологии, главный врач Московского областного перинатального центра Ольга Серова, за последние пять лет частота преждевременных родов в Московской области не превышает 5%. С каждым годом выживаемость таких детей увеличивается. За первые четыре месяца 2020 года в Подмосковье родилось 124 малыша с экстремально низкой массой тела (менее 1000 граммов). Самыми тяжелыми пациентами по-прежнему остаются дети менее 500 граммов – таких малышей в регионе за четыре месяца 2020 года родилось 23. Выживаемость таких детей в Московской области достигает 60%, и это считается очень хорошим показателем.