Как можно заразиться?
Возбудитель болезни (арбовирус) передаётся человеку с обезболивающей слюной в первые минуты присасывания клеща, заражённого вирусом.
Поймать клеща можно в неблагополучных по клещевому вирусному энцефалиту территориях: в лесах, лесопарках, на индивидуальных садово-огородных участках. Кроме того, заразиться энцефалитом можно и не посещая лес. Например, клеща может принести домашний питомец (кошка или собака). Занести кровопийцу можно на одежде, с цветами, ветками и так далее.
Заболеть энцефалитом можно, если попить сырое молоко коз, овец, коров, буйволов, у которых в период массового нападения клещей вирус находится в молоке. Поэтому в неблагополучных территориях по клещевому энцефалиту необходимо употреблять этот продукт только после кипячения. Заразным является не только сырое молоко, но и продукты, приготовленные из него: творог, сметана и прочая молочная продукция.

Заболеть энцефалитом можно, если попить сырое молоко. Фото: pixabay.com
Также специалисты Роспотребнадзора предупреждают, что заражение энцефалитом происходит при раздавливании клеща или расчёсывании места укуса.
Что такое «протекающие вакцины»?

Укороченный иммунитет. Что будет, если вакцины «Спутник V» на всех не хватит
Передача вируса другому человеку — это всегда вопрос вероятности, которая тем выше, чем больше концентрация вируса, в данном случае, в верхних дыхательных путях, дольше время контакта и теснее общение. Так называемые «протекающие вакцины» (leaky vaccines), действительно, оставляют шанс патогену передаваться от привитых к неиммунным, и этот эффект обязательно нужно учитывать при расчетах стратегии вакцинации, оценках сроков, когда начнет работать коллективный иммунитет, и количества людей, которых необходимо привить, чтобы он сформировался. Проблема в том, что никакой устойчивой модели, которая бы позволяла оценить вклад протекающих вакцин, на сегодня не существует — разные научные группы предлагают различные подходы.
С другой стороны, эксперименты по направленному заражению у животных показывают, что количество вируса, который перепрыгивает на непривитого реципиента от вакцинированного протекающей вакциной — а их в ветеринарии довольно много, — намного меньше, чем при обычном заражении. Так что, хотя мы пока и не знаем, протекает ли антикоронавирусная вакцина от Pfizer/BioNTech, есть хорошие шансы, что если и да, то не сильно и точно не сразу (для сравнения, ветеринарная вакцина от свиного гриппа у свиней, сделанная на той же аденовирусной платформе ChAdOx1, что и «оксфордская» векторная вакцина от AstraZeneca, протекает, хотя и не катастрофически).
Поэтому при соблюдении базовых ограничительных мер после вакцинации — маски, дистанция, избегание людных мест, — можно свести риски заражения коронавирусом к минимуму, а значит, риск передачи неиммунным также будет незначительным, хотя и ненулевым
В такой ситуации важно принимать решения, учитывая возможную опасность — например, не ходить в гости к бабушке через пять дней после того, как вы побывали на веселой вечеринке в баре, где все были без масок
По мере того, как будет расти число привитых и переболевших, риск возможной передачи вируса неиммунным от вакцинированных будет еще уменьшаться. А там, возможно, подоспеют исследования, которые помогут окончательно ответить на вопрос, протекают ли те вакцины, которые уже введены в массовую ротацию.
Как снять клеща?
Лучше это сделать у врача в травматологическом пункте в поликлинике по месту жительства или любом травматологическом пункте.
Но если вы решили снять клеща самостоятельно, то делайте это очень осторожно, чтобы не оборвать хоботок, который глубоко и сильно укрепляется на весь период присасывания.
Статья по теме
Клещи проснулись. Что делать при укусе паразита?
Удаляя клеща, захватите его пинцетом или обернутыми чистой марлей пальцами как можно ближе к его ротовому аппарату и держа строго перпендикулярно поверхности укуса. Поверните тело клеща вокруг оси и извлекайте.
После этого продезинфицируйте место укуса. Подойдёт 70% спирт, 5% йод, одеколон. Тщательно вымойте руки с мылом.
Если на коже осталась чёрная точка (отрыв головки или хоботка), обработайте это место 5% йодом и оставьте до естественного удаления.
«Коровья прививка»
— Кто придумал первую вакцину и от какого заболевания она была?
— Это была вакцина от натуральной оспы — вирусной инфекции, которая уже забыта людьми, но не забыта мировой историей. Натуральная оспа — одно из самых опасных заболеваний на планете: смертность от неё доходила до 20—70%. А у тех, кто выживал, после перенесённого заболевания оставались крупные рубцы на коже, которые уродовали человека, и развивалась слепота. Сколько всего жизней унесла натуральная оспа, историки затрудняются сказать до сих пор, но ясно, что речь идёт о колоссальных числах.
Врачи прошлого постоянно искали способ лечения и профилактики этой опаснейшей болезни. Но найти его удалось только английскому врачу Эдварду Дженнеру, который всю свою жизнь посвятил изучению оспы.
Дело в том, что кроме натуральной оспы, существуют также вирусы оспы коров и обезьян. Ими болеют преимущественно животные, но люди, которые в силу своей профессиональной деятельности постоянно контактируют с инфицированными особями, тоже могут заболевать.
Осознав это открытие, Дженнер начал эксперимент на себе и своём сыне, а затем в 1796 году публично привил вирусом коровьей оспы восьмилетнего мальчика. Тот перенёс болезнь в очень лёгкой форме. Спустя месяц врач неоднократно пытался заразить ребёнка уже натуральной оспой. Мальчик не заболел, так как после прививки у него произошёл иммунный ответ и выработались антитела. Хотя Дженнер этого факта знать не мог — термин «антитело» впервые был введён лишь через 100 лет, в 1890 году. Кстати, слово «вакцина» происходит от латинского vaccinus, что значит «коровий».
Успешное прививание ослабленного вируса стало одним из важнейших поворотов в истории медицины. Хотя по нынешним меркам врач сделал весьма нехорошую вещь, протестировав свою вакцину на ребёнке.
— Как происходила вакцинация в те времена?
— Это была не совсем та вакцинация, которую мы делаем в настоящее время, но суть была похожей. От натуральной и коровьей оспы образовывались пустулы с гнойным содержимым. Дженнер вскрывал образование на коже, в котором содержался слабый вирус коровьей оспы, и втирал его в царапину на теле здорового человека.
Также по теме
«Пробел в образовательной составляющей»: откуда берутся фейки о коронавирусной инфекции
За неполные шесть месяцев 2021 года рабочие группы Общественной палаты выявили не менее 18 тыс. фейковых новостей, связанных с…
То, что вакцину вводили не через укол, создавало определённые трудности. Люди, которым вскрывали пустулы, страдали от болезненных ощущений и подвергались риску инфицирования бактериальной флорой. Вакцина, похожая на ту, что есть у нас сейчас, появилась только в ХХ веке.
— Какой раньше была вакцинация в нашей стране?
— В Российской империи тоже бушевала натуральная оспа, которая не щадила никого: например, от неё в возрасте 14 лет умер Пётр II. Первую вакцинацию по методу Дженнера провели в октябре 1801 года. Её сделал известный российский врач Ефрем Мухин, успешно привив ребёнка. Декрет об обязательной вакцинации от вируса оспы вышел только 10 апреля 1919 года, и в 1936 году оспа на территории СССР была ликвидирована. На это потребовалось так много времени, потому что объём производства вакцин и ресурсы медицины были намного меньше, чем в наши дни.
Это не единственная победа над смертельными болезнями: в частности, советские вирусологи Михаил Чумаков и Анатолий Смородинцев предотвратили эпидемию полиомиелита, начав массово применять живую вакцину от этого заболевания.
— К каким результатам привела вакцинация от оспы?
— Оспы больше нет, её удалось стереть с лица земли только при помощи массовой вакцинации. Последние случаи заражения этой болезнью были зафиксированы в Сомали в 1977 году. То есть чтобы уничтожить вирус, потребовалось 200 лет. Сейчас вирус натуральной оспы хранится в двух лабораториях: в Новосибирске, в научном центре «Вектор», и в Атланте, в научном центре по контролю заболеваемости CDC. Её хранят, чтобы был материал для разработки вакцины, если вдруг болезнь вернётся.
Профилактика клещевого энцефалита
Клещевой энцефалит — опасное заболевание, которое поражает нервную систему и в единичных случаях может приводить к смерти. Риску подвергаются люди, проживающие в местах обитания энцефалитных клещей. У большинства заболевших энцефалит проходит без последствий. Более подробно о начальных симптомах и развитии заболевания можно прочитать в статье: «Клещевой энцефалит».
Если вы проживаете в регионе, эндемичном по клещевому энцефалиту, не были привиты от этой инфекции и подверглись нападению клеща, желательно как можно быстрее после его удаления обратиться к врачу. Врач расскажет вам о возможных методах ранней диагностики инфекции и о доступных методах профилактики заболевания в вашей ситуации.
Быстрые результаты (в течение 6–8 часов) даёт анализ на клещевой энцефалит, выполненный методом полимеразной цепной реакции (ПЦР). Для анализа нужно сдать кровь или доставить в лабораторию удалённого клеща. К сожалению, большинство учреждений обещают результаты анализа только через двое суток. Если подтверждается факт заражения, необходимо провести экстренную профилактику.
Экстренная профилактика — это введение человеку иммуноглобулина — готовых антител против вируса энцефалита, которые помогают иммунной системе уничтожить инфекцию. Иммуноглобулин наиболее эффективен в первые три дня после укуса, позже его действие значительно снижается. При развитии клинических признаков энцефалита (обычно, спустя две недели) иммуноглобулин также используют как лечебную меру, в комплексе с другими средствами. Прочитайте подробнее о симптомах клещевого энцефалита и его лечении.
Существует также плановая профилактика энцефалита, которая рекомендуется всем жителям эндемичных по энцефалиту районов и тем, кто планирует их посещение в эпидсезон. Полноценная схема вакцинации от клещевого энцефалита состоит из трёх уколов. Первая и вторая прививка делаются с интервалом в 1–4 месяца (в зависимости от типа вакцины). Спустя две недели после второго укола иммунитет от энцефалита считается достаточным, для защити от возможной инфекции. Чтобы иммунная защита продлилась дольше, через год после второй прививки делают третью — последнюю. Затем, каждые три года необходимо проводить однократную ревакцинацию, чтобы поддерживать в крови нужный уровень защитных антител. Вакцинация от клещевого энцефалита защищает человека от болезни на 95%. Оставшиеся 5% случаев обычно протекают в лёгкой форме.
К сожалению, вакцинация от клещевого энцефалита не финансируется государством, и за прививку приходится платить из собственного кармана. Однако, в некоторых регионах, расходы на вакцинацию полностью или частично берёт на себя муниципальный бюджет.
Вакцина защищает от ковида?
Самые интересные с точки зрения распространения инфекции события происходят именно в верхних дыхательных путях — носо- и ротоглотке — в первые дни после заражения. Если вирус успеет сильно размножиться там, человек, подхвативший его, будет заразен, если нет — не будет или будет не очень.
Вакцина — не оберег и не силовое поле, она не создает вокруг привитого невидимую оболочку, сквозь которую не могут пробраться пролетающие вирусы. На слизистые вакцинированного точно так же могут попасть вирусные частицы, например, вылетевшие изо рта зараженного собеседника, которые не знают, что новый хозяин привит, и немедленно начинают заниматься тем, что они умеют — а именно искать клетки с рецепторами ACE2, цепляться за рецепторы при помощи спайк-белка, пролезать внутрь клеток, перехватывать управление на себя и заставлять зараженные клетки синтезировать новые вирусные частицы.
Просто иммунная система привитого очень быстро распознает врага и немедленно запустит синтез специфических точно настроенных антител, которые максимально эффективно предотвращают связывание спайк-белка с рецепторами. А активированные по сохраненным после вакцинации инструкциям Т-клетки быстренько уничтожат клетки, которые вирус уже успел заразить.
Все эти операции по зачистке происходят очень быстро — но все же не мгновенно. Какое-то время вирус, не замеченный особыми соглядатаями иммунной системы, будет проникать в клетки, синтезировать новые копии себя и выходить из клеток наружу в поисках новых жертв.
«Ветряночные вечеринки»
— Чего боятся люди, которые не хотят делать прививку?
— Страхов, безусловно, много. Например, в нашем исследовании мы опрашивали группу людей, большую часть которой составляли молодые матери, единолично принимавшие решение за своих детей на тему вакцинации. Интересно, что многие женщины даже не советуются с отцами своих детей по этому поводу.
Судя по нашим данным, люди чаще всего боятся возможных осложнений после прививки. Причём, что удивительно, многие респонденты были уверены, что побочных эффектов от прививки, возможно, больше, чем от перенесённого заболевания. Это является абсолютным заблуждением.
В том числе поэтому остаются популярными коревые или ветряночные вечеринки, когда родители здоровых детей специально дают им общаться с заболевшим ребёнком.
Также наши респонденты считают, что вакцины содержат в себе опасные вещества. Например, антибиотики, канцерогены или тяжёлые металлы. В вакцинах содержатся адъюванты (белки, полисахариды, сапонины, естественные цитокины, минеральные кристаллоиды и коллоиды и другие). Они необходимы для усиления иммунного ответа в сотни раз и присутутвуют в ничтожно малых дозах, которые не способны оказать негативное влияние на организм.
Также антипрививочники обвиняют вакцины в развитии таких заболеваний, как ДЦП, аутизм, онкологические новообразования и многих других. Но никаких подтверждений этого с точки зрения доказательной медицины нет.
— Можно ли составить некий обобщённый портрет типичного сторонника антипрививочных взглядов?
— Как показал наш опрос, чаще всего таких взглядов придерживаются молодые матери, родившиеся в конце 1990-х и начале 2000-х годов. Как правило, они являются домохозяйками или находятся в декретном отпуске и очень активно пользуются интернетом. Судя по ответам респондентов, 38,5% молодых матерей отрицают пользу вакцинации и 46,8% матерей относятся к вакцинопрофилактике положительно.
Большой процент противников вакцинации среди молодёжи (65,6%) можно объяснить отсутствием жизненного опыта, подверженностью влиянию чужого мнения. Молодые девушки увлечены идеями экологии, сохранения естественности и боятся любого «искусственного» воздействия на тело человека, не осознавая, что подвергают потомство опасности развития серьёзных инфекционных заболеваний.
— С началом пандемии COVID-19 и особенно в связи с вакцинацией от коронавируса антипрививочные настроения, кажется, сильны как никогда. Как думаете, что можно сделать, чтобы доверия к прививкам стало больше?
— Мы, врачи, должны усилить санитарно-просветительскую работу. Медиа должны сделать эффективную социальную рекламу и провести маркетинговую стратегию. Необходимо всюду говорить об эффективности прививки, называть чёткие цифры, вести реальную статистику. Общественные и государственные деятели должны вакцинироваться публично, тем самым повышая доверие населения.
Я уверена, что государство должно наказывать врачей, которые продают поддельные сертификаты о вакцинации. «Фальшивая» вакцинация неизбежно отразится на росте заболеваемости в ближайшем будущем, особенно среди тех людей, вакцину которых вылили в раковину. Значительно пострадает истинная оценка эффективности вакцины по вине недобросовестных врачей и граждан, которые самонадеянно решили «обмануть» систему.
На врачей, общественных деятелей, блогеров, которые во всеуслышание заявляют, что вакцина опасна, тоже нужно обращать внимание государства. Я безусловно против принудительной вакцинации: у человека всегда должен быть выбор. Но он должен чётко осознавать, от какого блага он отказывается и какие последствия это может обрушить на него и на общество в ближайшем будущем
Как можно удалить клеща самостоятельно?
Удалять клеща лучше всего специальным приспособлением, которое продают в аптеках. Это может быть «ручка-лассо», ЮНИКЛИН ТИК ТВИСТЕР и пр. Если аптеки поблизости нет, можно воспользоваться обыкновенным косметическим пинцетом или швейной нитью.
Саму процедуру удаления необходимо проводить следующим образом:
- Ухватить членистоногое пинцетом или специальным приспособление как можно ближе к хоботку (именно эта часть тела животного находится в коже). Если используется нитка, из нее следует сделать петлю, которую необходимо аккуратно затянуть над внедренной в кожу головкой клеща.
- Плавно потянуть вверх. При этом нельзя прикладывать большие усилия, от них клещ может попросту лопнуть, и все его содержимое попадет на кожу и в рану. Кроме того, хоботок членистоногого при резком рывке остается в ране, из-за этого может возникнуть воспаление и даже нагноение.
- После удаления клеща обмыть кожу мыльной водой и обработать любым средством, содержащим спирт. В накладывании повязки необходимости нет. Если в коже осталась головка членистоногого, следует попытаться извлечь ее из тела стерильной иглой как занозу.
После удаления клеща желательно сделать следующее:
- Отметить на календаре дату, когда все произошло.
- Позвонить своему терапевту или семейному врачу, объяснить ситуацию и поинтересоваться о необходимости и сроках сдачи анализов крови и проведения каких-то профилактических мер (в некоторых случаях для предупреждения развития клещевого энцефалита пострадавшем от укусов клещей вводят иммуноглобулины, назначают противовирусные препараты и т.д.).
- Отвезти клеща в лабораторию. Информацию о лабораториях можно найти на сайте Роспотребнадзора своего региона.
Обязательно посетить врача необходимо в следующих случаях:
Если в области укуса возникли признаки воспаления (отечность, покраснение и т.п.).
Если в промежутке с 3 по 30 дни после укуса на коже появились красные пятна.
Если повысилась температура тела, появилась боль в мышцах, немотивированная слабость и прочие неприятные симптомы (эти признаки особенно важно отслеживать на протяжении первых 2 месяцев после укуса).
Что показали опыты на животных?
Правда, только на людях. А на животных, в том числе обезьянах, можно. Что разработчики вакцины от Pfizer/BioNTech и сделали еще на стадии доклинических испытаний — то есть до начала опытов на людях. Ученые заражали вирусом самых разных животных, часть из которых прививали разными дозами вакцины, часть нет, и сравнивали результаты.
Для нас интереснее всего результаты, полученные на обезьянах, а именно макаках-резусах. Даже одна доза вакцины способствовала появлению нейтрализующих антител (то есть тех, которые максимально эффективно предотвращают проникновение вируса в клетки), титры которых были в разы больше, чем у выздоровевших людей.
Чтобы заразить макак SARS-CoV-2, разработчики пшикали им в нос или трахею вирусные частицы в огромной концентрации, а затем каждый день брали мазок из носа – как при обычном тесте на SARS-CoV-2 — и смотрели количество коронавирусной РНК. Хотя это не равно прямой оценке количества вирусных частиц, такой метод используется повсеместно, и ученые давно установили примерную корреляцию между количеством РНК и концентрацией вирусных частиц.
На первый день после заражения у привитых обезьян количество РНК коронавируса в носу было сравнимо с количеством вирусной РНК у непривитых животных. Но уже на третий день после заражения ни у одной из шести вакцинированных макак РНК коронавируса не определялась ПЦР-тестом — а это очень чувствительный тест. В мазке из глотки вирусная РНК у обезьян после прививки не детектировалась ни на какой день после заражения. У макак, не получивших вакцину, количество РНК было приличным как в первый, так и в третий день после заражения что в носу, что в глотке.
Эксперименты, которые бы показали, могут ли привитые обезьяны, которых специально заразили SARS-CoV-2, инфицировать непривитых, ученые не проводили — вероятно, из-за дефицита обезьян, так как все вакцинированные макаки пошли под нож: разработчики смотрели, есть ли у них поражения легких (их не оказалось).
Вероятно, если бы исследования проводили сейчас, макак бы оставили в живых, а поражение легких определяли при помощи КТ. Но так это были предклинические испытания вакцины, все работы выполнялись весной или даже в конце зимы, когда вопрос о передаче вируса от привитых на повестке дня не стоял — хотя и зря, конечно.
Еще один момент упущенный в работе — ученые оценивали количество РНК в носу и глотке макак, привитых не стандартной дозой в 30 микрограмм — именно столько получают при вакцинации люди — а повышенной дозой в 100 микрограмм. Скорее всего, это тоже связано с техникой проведения предклиники и ограниченным количеством обезьян. Их мало не потому, что у BioNTech с Pfizer не хватило денег купить еще парочку животных, а потому, что число задействованных в испытаниях обезьян должно быть заранее согласовано с различными этическими комитетами и сведено к строго необходимому минимуму.
Однако даже после вакцинации стандартной дозой титры антител у привитых обезьян были в девять раз выше, чем у среднего переболевшего ковидом (после тройной дозы — в 18 раз), поэтому можно предположить, что она также дает достаточную защиту.
Таким образом, у нас есть полученные на приматах довольно неплохие данные, которые показывают, что в верхних дыхательных путях привитых, которые подхватили SARS-CoV-2, вирус не успевает размножиться до концентраций, достаточных для заражения окружающих — натренированная вакциной иммунная система уничтожает его раньше.
Конечно, можно представить ситуации, когда заразившийся вакцинированный все раявно может инфицировать другого человека — например, жену или мужа при очень тесном общении, но говорить о массовом распространении вряд ли приходится.
Как выглядит укус клеща у человека?
Укус клеща у человека (см. фото) зачастую может проявлять себя по-разному. Как выглядит укус клеща в обычном своем проявлении? Самым безобидным проявлением является небольшое покраснение вокруг места, где был обнаружен членистоногий или полное отсутствие следов на коже, кроме небольшой дырочки в месте, где находился хоботок.
Достаточно легко распознать место укуса клеща у человека, инфицированного боррелиозом. Место вокруг укуса напоминает эритему. Пятно может увеличиваться в диаметре в среднем до 15-20 см. Иногда красное пятно может достигнуть и 60 см, покрывая не только место укуса, но и значительную часть тела. Пятно в таком случае может иметь любую форму. Характерный признак укуса клеща, перенесшего боррелиоз — возникновение отчетливой кровавой каймы вокруг пятна на коже. При этом вся центральная часть пятна приобретает белёсый или нездоровый, синюшный цвет.
Помимо аллергической реакции, паразиты могут заразить человека опасными недугами. В большинстве случаев последствия укуса клеще непредсказуемы. Не все паразиты являются переносчиками опасных патологий. Чем раньше удалить кровопийцу, тем меньше риск заражения различными патологиями.
Куда обращаться при симптомах укуса клеща у человека?
При укусе клеща нужно следовать особенному алгоритму. Первым делом необходимо удалить клеща. После чего его сдают в специальную аккредитованную лабораторию. Это позволит выявить у него наличие возбудителей инфекций. Исследование производится методом ПЦР, непосредственно в теле клеща. Человеку необходимо сдать кровь на выявление антител. Ведь укусы могут вызвать серьезные последствия. Пострадавшему рекомендуется пройти курс лечения по итогам лабораторных исследований. При появлении симптомов укуса клеша у человека необходимо знать, куда обращаться.
Куда же можно сдать клеща и как его проверить. Необходимо найти больницу, которая занимается такими исследованиями. Адрес лабораторий и телефоны можно узнать в интернете. Достаточно посетить сайт укрпотребнадзора. По сути, принимать клещей должны в каждой больнице, где есть лаборатория. Что самое главное, исследование проводится совершенно бесплатно! Данную информацию рекомендуется уточнить. Результаты предоставляются в день сдачи клеща или на следующие сутки.
Ниже перечислены лаборатории, куда можно сдать клеща на анализ в Москве и Подмосковье, там проводят исследования на энцефалит, боррелиоз и другие инфекции.
- ФБУЗ «Центр Гигиены и эпидемиологии по городу Москва»: м.Алексеевская, Графский переулок, дом 4 (вход со двора, 2 этаж). Телефон: 8 (495) 785-37-41
- Филиал ФГУЗ «Центр гигиены и эпидемиологии по Москве»: м.Улица 1905 года, Красногвардейский бульвар, дом 17 строение 1. Телефон: 8 (499) 256-24-40
- Институт полиомиелита и вирусного энцефалита: МО, г. Внуково, поселок Московский. Телефон: 8 (498) 540-90-96
- Детская клиническая больница №13 имени Филатова: м.Баррикадная, Садовая-Кудринская улица, дом 15. Телефон: 8 (499) 254-52-92
- Инфекционная клиническая больница №2: м.Соколиная гора, 8-я улица Соколиной горы, дом 15. Телефон: 8 (495) 366-84-68
Если вы боитесь самостоятельно извлекать клеща, обратитесь в травмпункт, где его профессионально вытащат и обработают ранку. Там же уточните в какую лабораторию можно отнести клеща.
После прививки можно не заболеть, но заражать других?
Может ли коронавирус в верхних дыхательных путях привитого размножиться до количеств, когда вылетающие изо рта капельки слюны и слизи несут достаточно вирусных частиц, для того чтобы, оказавшись на слизистых непривитых, они могли начать устойчиво размножаться?
На этот вопрос вполне можно ответить не из общих соображений или косвенно, извлекая какие-то коэффициенты из эпидемиологических данных о заразившихся, а экспериментально. Для этого нужно взять привитых, заразить их коронавирусом, а затем в течение самых опасных с точки зрения передачи вируса первых дней определять количество вирусных частиц в верхних дыхательных путях. Чтобы быть совсем уверенными, можно поселить таких привитых рядом с непривитыми и неболевшими и посмотреть, заразятся ли те.

Почему 6 добровольцев умерли на испытаниях вакцины от Pfizer/BioNtech? Объясняет Ирина Якутенко
Схема опыта ясна, результаты будут однозначно подтверждать или опровергать гипотезу о возможной передаче вируса вакцинированными, но есть один нюанс. Человечество (и этические комитеты, оценивающие протоколы исследований) считают неэтичным проводить эксперименты по намеренному заражению людей в тех случаях, когда не существует стопроцентно эффективного лекарства от этой болезни. А от ковида такого лекарства не существует.
Британская компания hVIVO, специализирующаяся на такого рода испытаниях, в конце октября заявила, что, несмотря на отсутствие надежной терапии, намерена в январе 2021 года заразить несколько десятков молодых здоровых людей ковидом, чтобы понять, какова необходимая для этого минимальная доза — но что-то пока о том, как продвигается эксперимент, ничего не слышно. Иначе говоря, хотя прямой способ выяснить, являются ли привитые, на которых подсядет вирус, переносчиками, существует, но использовать его нельзя или очень затруднительно.
Как было создано лекарство?
6 июля 1885 года Луи Пастер оказался втянут в схватку не на жизнь, а на смерть. К нему в лабораторию привезли девятилетнего Йозефа Майстера из Эльзаса, в 400 км от Парижа. За два дня до этого Йозефа сильно покусала бешеная собака — целых 14 укусов. Пастер попросил двух врачей, Альфреда Вульпена и Жака Жозефа Транше, осмотреть мальчика. Доктора сошлись во мнении, что без лечения пациенту грозит смерть.
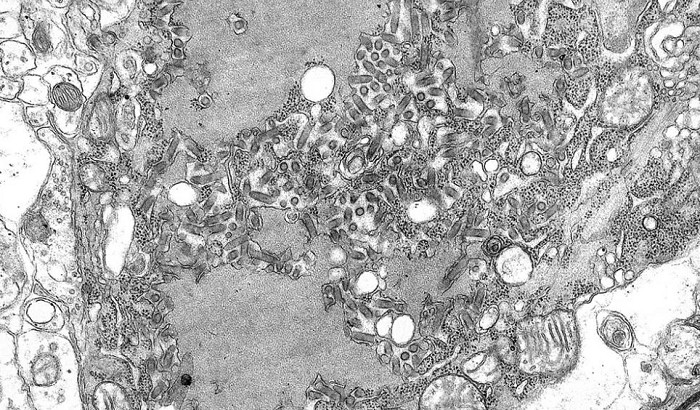 Фотография микроскопического, но смертельного вируса бешенства под электронным микроскопом. Вирус бешенства заражает нервную клетку и размножается, заражая все новые клетки. Без лечения инфекция добирается до мозга, и больной погибает.
Фотография микроскопического, но смертельного вируса бешенства под электронным микроскопом. Вирус бешенства заражает нервную клетку и размножается, заражая все новые клетки. Без лечения инфекция добирается до мозга, и больной погибает.
Пастер еще с детства помнил, какие мучения испытывают больные бешенством. Вирус, который содержится в слюне животных, в течение нескольких недель атакует нервную систему, спинной и головной мозг. Его жертвы корчатся в спазмах и судорогах, их бросает в жар. Они испытывают галлюцинации — видят то, чего на самом деле нет. Они не могут пить и есть и в конце концов впадают в кому. Скоро наступает смерть.
Уже три года Пастер со своим помощником, Эмилем Ру, пытались найти лекарство от бешенства, но Пастер считал, что работа далека от завершения. Он испытал вакцину на нескольких собаках, но опытов на людях пока не проводил. Пастер и Ру рисковали жизнью, работая с бешеными собаками и собирая их зараженную слюну.
 Луи Пастер в своей лаборатории. Пастер понимал, что грязь, то есть микробы, способна сорвать все его эксперименты, поэтому настаивал на безупречной чистоте.
Луи Пастер в своей лаборатории. Пастер понимал, что грязь, то есть микробы, способна сорвать все его эксперименты, поэтому настаивал на безупречной чистоте.
В течение десяти напряженных дней Пастер сделал Йозефу Майстеру 13 инъекций вакцины от бешенства, постепенно повышая концентрацию. Он ждал и надеялся, что вакцина сработает. Реакция организма Йозефа на лекарство была решающей для карьеры Пастера. Ученый понимал, что научные доказательства на его стороне: бешенство было не первой изученной им смертельной болезнью. В 1877 году сибирская язва, губительное поветрие, убила тысячи овец по всей Европе.
Сибирская язва опасна как для скота, так и для людей. В ходе своих экспериментов Пастер обнаружил, что может создавать ослабленные формы (штаммы) вирусов. Если такой штамм ввести овце, то ее организм получает возможность бороться с болезнью. В 1881 году Пастер сделал целому стаду овец прививки своей новой вакциной от сибирской язвы.
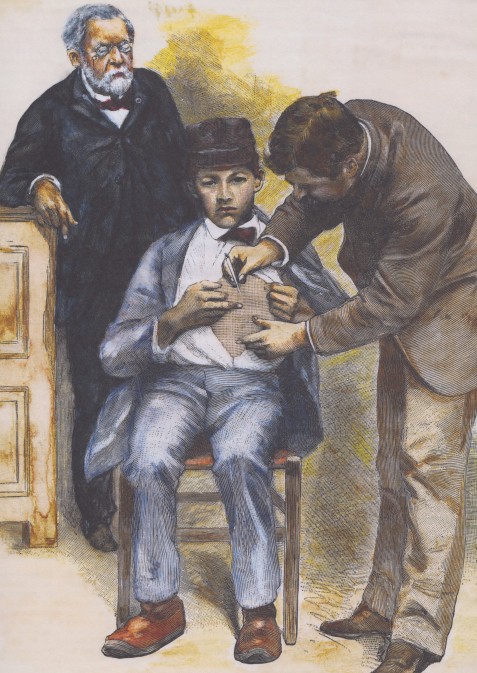 Доктор делает юному французу инъекцию свежей вакцины от бешенства. Пастер наблюдает за процедурой, гадая, поможет ли лекарство, или пациенту станет только хуже.
Доктор делает юному французу инъекцию свежей вакцины от бешенства. Пастер наблюдает за процедурой, гадая, поможет ли лекарство, или пациенту станет только хуже.
 Помощники Пастера готовят вакцины. Как только была создана успешная вакцина, потребовалось большое ее количество для лечения людей и животных, которые могли быть заражены.
Помощники Пастера готовят вакцины. Как только была создана успешная вакцина, потребовалось большое ее количество для лечения людей и животных, которые могли быть заражены.
Через двадцать дней он заразил этих овец и другое стадо, не прошедшее вакцинацию, вирусом сибирской язвы. Все непривитые овцы погибли. Все вакцинированные выжили. Этот опыт Пастер применил при разработке вакцины от бешенства. Оказалось, что высушенный спинной мозг зараженных кроликов содержит ослабленную форму вируса.
Попадая в тело животного, ослабленный вирус не вызывал симптомов бешенства. Наоборот, организм начинал производить особые клетки — антитела, которые сражались с болезнью!
 Мощный микроскоп Пастера позволял ему изучать бактерии — организмы, которые могут вызывать болезни. Он разделял их на разные типы и искал способы справиться с вредными для организма.
Мощный микроскоп Пастера позволял ему изучать бактерии — организмы, которые могут вызывать болезни. Он разделял их на разные типы и искал способы справиться с вредными для организма.
 В стеклянной колбе слева содержится спинной мозг кролика, зараженного бешенством. Пастер ослаблял вирус, выдерживая его на воздухе, а потом вводил пациентам.
В стеклянной колбе слева содержится спинной мозг кролика, зараженного бешенством. Пастер ослаблял вирус, выдерживая его на воздухе, а потом вводил пациентам.
Именно благодаря этому лечение юного Йозефа Майстера оказалось успешным. Он выздоровел и вернулся домой. Пастер прославился, и в Париж устремились толпы больных. С октября 1885 по декабрь 1886 года Пастер и его коллеги вакцинировали 2 682 человека, у которых подозревали заражение бешенством. 98% из них выжило. Йозеф вырос. Во время Первой мировой он служил в армии, а после работал привратником в Институте Пастера, главном на тот день исследовательском центре микробиологии и инфекционных болезней.
Какие основные признаки болезни?
Для заболевания характерна весенне-осенняя сезонность, связанная с периодом наибольшей активности клещей. Инкубационный (скрытый) период длится чаще 10-14 дней, с колебаниями от 1 до 60 дней.
Статья по теме
Клещение Руси. Что нужно знать о паразитах, которые пьют нашу кровь
Болезнь начинается остро. Она сопровождается ознобом, сильной головной болью, резким подъёмом температуры до 38-39 градусов, тошнотой, рвотой. Беспокоят мышечные боли, которые наиболее часто локализуются в области шеи и плеч, грудного и поясничного отдела спины, конечностей. Внешний вид больного характерен – на лице появляются покраснения. Красные пятна нередко распространяются и на туловище.
Симптомы боррелиоза
Если укусил клещ-носитель боррелиоза, место укуса обретает вид специфической эритемы, которая постепенно увеличивается до 10-20 см, а иногда до 60 см в диаметре. Пятно эритемы может быть круглое, овальное или неправильной формы. Пострадавший может испытывать жжение, зуд и боль в месте укуса, но чаще первые признаки ограничиваются одной лишь эритемой.
Спустя некоторое время по контуру пятна образуется кайма насыщенного красного цвета, при этом сама кайма выглядит чуть припухшей. По центру эритема становится бледно-белой или синюшной. Через несколько дней в области укуса формируется корочка и рубец, которые бесследно исчезают примерно через 2 недели.
Инкубационный период до появления первых симптомов составляет от нескольких дней до 2 недель. Затем наступает первая стадия болезни, которая длится от 3 до 30 дней. В этот период больной испытывает ломоту в мышцах, головную боль, слабость, быструю утомляемость, першение в горле, насморк, скованность мышц шеи, тошноту. Затем на некоторое время болезнь может переходить в скрытую форму до нескольких месяцев, во время которой поражаются сердце и суставы.
К сожалению, эритему часто принимают за местную аллергическую реакцию, не придавая ей особого значения. А недомогание во время первой стадии болезни списывают на простуду или переутомление на работе. Болезнь перетекает в латентную форму, и открыто заявляет о себе через несколько месяцев, когда уже нанесен серьезный вред организму.
Последствия укуса клеща для человека
В худшей ситуации клещ может заразить человека такими инфекциями:
- Геморрагическая лихорадка. Является инфекционным заболеванием, которое вызывает вирус. К признакам заражения относят: интоксикацию организма, начало лихорадки, подкожные кровоизлияния, изменение состава крови больного. Специалисты различают крымскую, омскую лихорадку. При своевременном обращении к доктору прогноз благоприятный. Лечение заключается в приёме противовирусных медикаментах, витаминах, которые укрепляют сосуды;
- Клещевой энцефалит. Является вирусным недугом, к основным симптомам относят: гипертермию, интоксикацию, поражение центральной нервной системы человека (менингит, энцефалит). К последствиям течения недуга относят: неврологические патологии, которые приводят к изменению личности, в некоторых случаях – к инвалидности, даже смерти. Первые признаки заболевания отмечаются в первые семь дней, профилактикой нужно заниматься несколько дней после укуса;
- Боррелиоз или болезнь Лайма. Представляет собой инфекционный недуг бактериальной природы. Общая интоксикация организма сопровождается резким повышением температуры, головной болью, постоянно мигрирующей сыпью, усталостью. Бактерии способны поражать органы и системы человека (особенно – нервную и опорно-двигательную, сердечно-сосудистую). Несвоевременная помощь приводит к инвалидности.
Учитывая всю опасность укуса клеща для человека, обязательно, обратите внимание на такую неприятность, по необходимости посетите доктора.