Лечение невынашивания беременности
Когда беременная женщина обращается к врачу-гинекологу, проводится тщательное обследование проблемы, по результатам которого назначается лечение.
Если у беременной обнаружилась склонность к тромбообразованию или были выявлены признаки антифосфолипидного синдрома, то врач может назначить специальные лекарства, разжижающие кровь.
При крововотечениях, установленном диагнозе замершей беременности могут применяться хирургические методы. Например, медикаментозное опорожнение матки при неразвивающейся беременности (проводится на сроках до 8 недель амбулаторно).
Очень многих проблем в сфере репродуктивного здоровья можно избежать, регулярно посещая врача-гинеколога, начиная с подросткового возраста. Своевременное устранение очагов инфекции, ИППП, нарушений менструального цикла поможет не допустить различных осложнений в дальнейшем.
Беременным женщинам важно наблюдаться у одного и того же специалиста и не пренебрегать его рекомендациями. Клиника «МедикСити» — это опытные, профессиональные, деликатные врачи и высокоточная диагностическая аппаратура
Мы поможем, чтобы ваша беременность прошла комфортно!
Клиника «МедикСити» — это опытные, профессиональные, деликатные врачи и высокоточная диагностическая аппаратура. Мы поможем, чтобы ваша беременность прошла комфортно!
Материал подготовлен при участии специалиста:
Токсикозы
Токсикозы возникают в первой половине срока и проявляются диспепсическими расстройствами и нарушениями всех видов обмена.
Почти в 90% случаев ранние токсикозы первой половины беременности проявляются тошнотой и рвотой. Если беременность протекает нормально, то тошнота или рвота могут возникнуть не более 2-3 раз в течение утра, чаще на голодный желудок. Эти расстройства не требуют лечения и после 12-13 недель должны пройти сами по себе.
Токсикозом считается состояние, при котором тошнота и рвота возникают в любое время суток, независимо от приемов пищи, сопровождаются снижением аппетита, истощением, слабостью и потерей веса.
Преждевременные роды
Преждевременные роды — это начало родовой деятельности на сроке до 37 недель. Преждевременные роды могут возникнуть внезапно или последовать за существующей угрозой прерывания беременности.
Процесс может начаться с гипертонуса матки, единичных схваток и умеренных болей в животе. Другой вариант развития событий — разрыв плодного пузыря и излитие околоплодных вод. Иногда преждевременные роды могут начаться с кровотечения. Это случается при предлежании плаценты или ее отслойке.
В любом случае необходима срочная госпитализация беременной женщины, в условиях которой будут приняты все необходимые меры по сохранению беременности.
При критической отслойке плаценты и разрыве околоплодного пузыря могут проводиться экстренные роды.
ФИЛОСОФИЯ НОВОЙ ЖИЗНИ
— Я работала с «ковидными» больными с апреля, но только сейчас, когда сама болею, начала понимать, что это. У этой болезни своя философия, и, когда «накрывают» температура и интоксикация, начинаешь что-то вокруг себя переосмысливать. Начинаешь ценить то, что есть, возможность просто ходить по квартире. И этот философский момент важен для излечения. Наши люди привыкли очень быстро болеть, бегом «температурить», потом срочно выздоравливать, вскакивать и мчаться дальше. А здесь надо лежать, экономить силы, кислород, тратить энергию только на выздоровление. Говорю своим пациентам: «Напрягаемся только для того, чтобы думать о хорошем». Чем меньше ты рвешься делать свои дела, тем быстрее к ним вернешься.
— Вы сказали, что беременных в этом году стало меньше. Думаете, долго тенденция сохранится?
— Пока женщины не перестанут бояться. Хотя мои коллеги отмечают, что к концу года люди уже немножко пришли в себя и на учет встало приблизительно то же количество беременных, что и прошлой зимой.
— Что посоветуете беременным?
— Принимать витамин D*, он сегодня нужен всем. Избегать большого скопления людей. Свежий воздух и прогулки, насколько это возможно. Много отдыхать, не нервничать. Верить, что мы со всем справимся.
— Каким будет поколение деток, рожденных в этот период?
— Думаю, что дети, выношенные в 2020 году, будут настоящими борцами. Даже с позиции перинатальной психологии – для того чтобы появиться на свет, им пришлось победить много обстоятельств.
Причины невынашивания беременности
Причины неразвивающейся беременности на ранних сроках достаточно схожи с общей ситуацией, когда женщина не может выносить ребенка.
Существует множество причин, по которым беременная женщина может потерять ребенка:
- наличие инфекционных заболеваний (бактериальные, грибковые и вирусные заболевания приводят к воспалению эндометрия, а это мешает плоду закрепиться в матке и развиваться);
- половые инфекции (герпес, трихомониаз, микоплазмоз, токсоплазмоз, хламидиоз);
- эндокринные заболевания, которые могут привести к гормональному дисбалансу и, как следствие, к выкидышу;
- психическое, физическое и эмоциональное истощение;
- недостаток женских гормонов, например, прогестерона, что может привести к прерыванию беременности;
- хромосомные и другие аномалии плода;
- врожденная и приобретенная патология матки (например, в результате абортов и выкидышей в прошлом);
- резус-конфликт (отрицательный резус-фактор у мамы и положительный у папы могут привести к конфликту антител, в результате которого организм матери воспринимает плод как инородное тело и пытается вытолкнуть его из организма);
- наличие вредных привычек у беременной (курение, употребление алкоголя, наркотиков, что приводит к интоксикации организма;
- неблагоприятная экологическая обстановка, радиация.

1
Диагностика осложнений при беременности

2
Диагностика осложнений при беременности
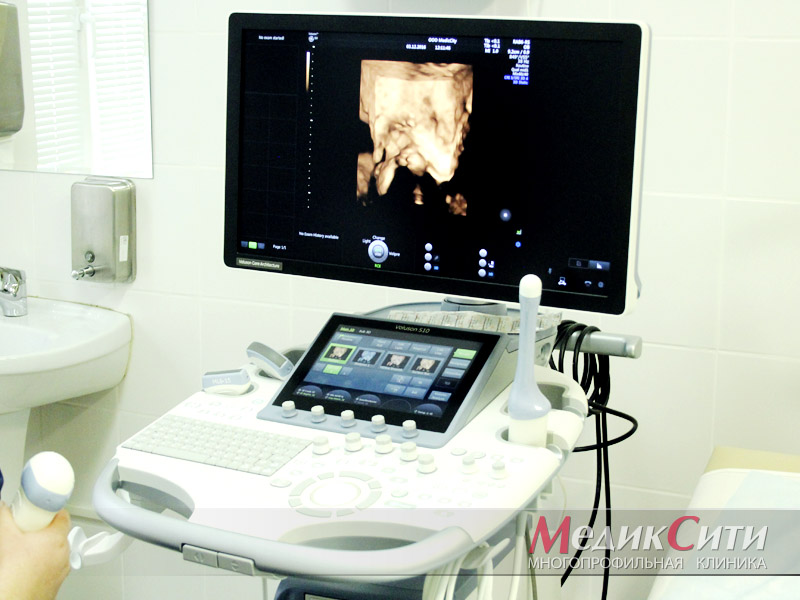
3
Диагностика осложнений при беременности
Заболевание в разные периоды беременности
Любое инфекционное заболевание во время беременности опасно, потому что повышение температуры чуть выше 37,7°С уже угрожает самопроизвольным выкидышем или преждевременными родами.
- В первую неделю после оплодотворения внутриутробная инфицирование не позволит плодному яйцу прикрепиться к стенке матки, беременность просто не состоится.
- В первые два месяца инфицирование погубит эмбрион или разовьются отклонения в развитии.
- К полугоду закладка органов уже произошла, но окончательно они не сформировались, поэтому инфекционная болезнь способна привести к развитию в них патологических изменений.
- С 28-й недели плод обретает собственную иммунологическую защиту, отвечая на внедрение агента изменениями в тканях, что тоже проявляется его гибелью, задержкой роста, преждевременным появлением на свет или врожденной инфекцией.
Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано . А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон .
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности . Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
-
ожирение;
-
артериальная гипертензия;
-
сахарный диабет;
-
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
-
жаропонижающие лекарственные средства;
-
комплексную терапию ринита и фарингита;
-
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.

Как материнские инфекции влияют на ребенка?
Многочисленные заражения могут повлиять на развивающегося ребенка. Тем не менее, врачам сначала трудно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на малыша одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным к вынашиванию ребенка или требуя использования лекарств, которые могут нанести вред плоду.
- Они могут непосредственно навредить ребенку, вызывая изменения, которые приводят к аномалиям при рождении.
- Они могут вызвать преждевременные роды или выкидыш.
По данным врачей, инфекции, которые, как известно, наносят вред развивающемуся плоду, включают:
- бактериальный вагиноз, который может вызвать преждевременные роды;
- инфекционные заболевания, такие как гепатит, сифилис, герпес и ВИЧ, которые могут заразить плод;
- хламидиоз, который может вызвать глазные инфекции и пневмонию;
- гонорею, которая загрязняет околоплодные воды, вызывает преждевременные роды и приводит к глазным инфекциям и возможной слепоте;
- стрептококк группы В, вызывающий тяжелые осложнения у новорожденных и даже летальный исход;
- токсоплазмоз, вызывающий аномалии рождения и интеллектуальные нарушения;
- цитомегаловирус, который может также вызвать аномалии рождения и интеллектуальные нарушения;
- листерию, которая может вызвать выкидыш, мертворождение и аномалии рождения.
Другие инфекции во время беременности
Беременность вызывает много изменений в организме, делая женщину более восприимчивой к осложнениям. Например, связанные с гормонами изменения кожи во время беременности могут вызывать такие состояния, как экзема или сильную сухость кожи.
Некоторые другие инфекции, которые могут быть более серьезными во время беременности, включают :
- грипп;
- гепатит Е, который является обычно легкой формой вирусного гепатита;
- листериоз, который может вызвать пищевое отравление;
- корь;
- ВИЧ.
Повышенный риск во время беременности не совсем понятен ученым, но уже известно, что часть патологий связана с гормонами и другими изменениями, которые изменяют количество клеток крови в организме.
Например, в конце беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается. Беременность также вызывает усиление кровообращения и требования к работе сердца. Эти требования также могут усугубить осложнения.
Например, если у беременной женщины развивается пневмония от гриппа, у нее могут возникнуть проблемы с дыханием из-за повышенных требований, предъявляемых плодом к сердцу и легким.
Вопросы, интересующие молодую маму
При первом посещении акушера-гинеколога после родов обычно имеется много вопросов. Разберем самые частые и актуальные из них.
— Когда после родов ожидать восстановления менструального цикла?
Гормональные перестройки, происходящие в женском организме, влияют на восстановление менструального цикла после родов.
Скорость его восстановления у каждой женщины индивидуальна, и связано это с грудным вскармливанием. При естественном вскармливании малыша менструальная функция приходит в норму обычно ближе к году. Возобновления менструации, если крошка находится на смешанном вскармливании, можно ожидать в любое время. Если же молодая мама совсем не кормит грудью, это может произойти еще раньше, ориентировочно на 8-10-й неделе после родов.
— Через какое время после родов можно начинать половую жизнь?
— Со временем выделения из половых путей приобретут такой же характер, как до беременности, обычно это происходит на 6-8-й неделе после родов, тогда можно начинать половую жизнь. Не рекомендуется делать это раньше, так как шейка матки до этого времени еще не полностью сформирована и возможно проникновение инфекций и появление такого осложнения, как эндометрит.
— Когда планировать беременность?
Даже, если менструальный цикл нерегулярен, повторная беременность также может случиться.
Каждой женщине нужно знать эту информацию. Чтобы избежать незапланированной беременности, необходимо во время первого визита к акушеру-гинекологу обсудить вопрос контрацепции.
Очень важно, чтобы организм молодой мамы успешно прошел период послеродового восстановления и был готов к новой беременности. Женщине после родов рекомендована контрацепция в течение двух лет
За это время происходит полное восстановление здоровья молодой мамы для следующей беременности
Женщине после родов рекомендована контрацепция в течение двух лет. За это время происходит полное восстановление здоровья молодой мамы для следующей беременности.
Также от того, как протекали роды и послеродовой период, зависит возможный минимальный промежуток времени до нее. Через два года пара уже может планировать следующую беременность. Это возможно в том случае, если роды проходили без каких-либо осложнений и через естественные родовые пути.
Если родоразрешение произошло посредством кесарева сечения, беременность можно запланировать не ранее, чем через 2-3 года. Очень важен такой момент, как состоятельность послеоперационного рубца на матке.
Надо учитывать, что соединительная ткань, образующаяся в рубце, практически не способна к растяжению, поэтому беременность не следует откладывать более чем на пять лет.
С заботой о здоровье мамочек акушеры-гинекологи Клиники «9 месяцев» разработали программу послеродового обследования «Здоровая мама», которая включает самые необходимые обследования. Наши замечательные молодые мамы, желаю вам крепкого здоровья и счастливого материнства!
ДИСТАНЦИОННАЯ БЕРЕМЕННОСТЬ
— Как протекает беременность с «ковидом»?
— В основном спокойно. Осложнения я наблюдала в редких случаях.
— Влияет ли «ковид» на развитие плода?
— Уже накоплен опыт, который свидетельствует, что незначительно. Скорее вопрос в том, что беременная мама в период инфекции более уязвима, особенно если есть сопутствующие заболевания.
— Нас долго учили пораньше вставать на учет в женской консультации, постоянно мониторить состояние плода. Но сегодня все изменилось, и в медучреждения лучше ходить пореже. Что же делать беременным?
— Надо отдать должное нашим женским консультациям: всё, что можно сделать дистанционно, они стараются делать — по телефону, в мессенджерах и соцсетях. Лишние явки в поликлиники сведены к минимуму, обследования компонуются так, чтобы беременная могла пройти их за один раз. 4-5 явок за всю беременность – это норма и ВОЗ, и наших консультаций. Конечно, мы говорим о беременностях, протекающих нормально.
Роды «на автомате». Один день из жизни акушера-гинеколога
Подробнее
В РОДДОМ – С ПЦР
— «Ковидные» отделения есть во всех роддомах?
— Официально есть роддома без «ковидных» отделений, но предсказать, в какой момент у беременной или роженицы может быть выявлена инфекция, невозможно. «Клиника» может проявиться на третий день у женщины, которая поступала с отрицательной ПЦР
То есть «ковидный» пациент может оказаться и в самой защищенной больнице, поэтому меры предосторожности соблюдаются всюду. Но если у женщины был диагностирован «ковид» на последних неделях беременности, то её отвезут по прописке в специализированный роддом
— Когда беременным надо сдавать ПЦР и кровь на антитела?
— Как минимум накануне родов рекомендуется сдать ПЦР. Анализ делают в женской консультации. Если роды плановые, например, «кесарево», то сроки более жесткие. А если это просто доношенная беременность, то анализ делают приблизительно в 39-40 недель.
— В роддоме при необходимости можно сдать анализ?
— Все зависит от оснащенности роддома, но в целом – да.

Носить всем? Развенчиваем самые популярные заблуждения антимасочников
Подробнее
Когда следует посетить гинеколога в плановом порядке?
Выписавшись из роддома, женщины сталкиваются с вопросом, когда необходимо при отсутствии жалоб планово посетить гинеколога. В этой ситуации возможны следующие варианты:
Первый вариант — роды через естественные родовые пути. В этом случае плановое посещение гинеколога необходимо наметить на период, когда выделения из влагалища примут естественный (дородовой) характер.
В ходе осмотра акушер-гинеколог произведет оценку формирования шейки матки и наблюдение за процессом естественного заживления после наложения швов.
К 40 дню после родов в норме происходит заживление плацентарной площадки. На протяжении всего этого периода умеренные кровянистые выделения (лохии) можно считать нормой. С каждым последующим днём объем таких выделений должен снижаться. И после трёх-четырех недель они сменят коричнево-жёлтый оттенок на желтовато-белый.
Второй вариант — роды путем операции кесарева сечения. Плановое посещение гинеколога показано после 40 дней после родов. Врач проверит состояние послеоперационного рубца, матки и шейки матки, а также характер выделений.
Золотой стандарт при выписке из родильного отделения – это проведение УЗИ и сдача стандартных анализов, таких как общий анализ крови и общий анализ мочи.
Целью ультразвукового исследования является исключение субинволюции матки, то есть ее замедленное обратное развитие после родов. Естественное течение послеродового периода – это ежедневное уменьшение размеров матки. После определения ее размеров необходимо сопоставить их с имеющимися нормами и сделать заключение.
Выше было сказано, что кровянистые выделения в определённом объеме являются нормой. Еще одной из задач ультразвукового исследования является исключение в полости матки остатков плаценты и оболочек.
Гестоз
Гестоз развивается во вторую половину беременности (после 20 недель) и представляет большую опасность не только для самой беременности, но и для здоровья женщины и ее ребенка. Обычно гестоз проявляется возникновением отеков (водянка беременной).
Следующая стадия гестоза — преэклампсия — сопровождается повышением артериального давления и появлением белка в моче. Это говорит об изменениях в биохимическом составе крови, ухудшении кровообращения в капиллярах и мелких сосудах (и в плаценте тоже). При прогрессировании гестоза может возникнуть эклампсия с критическим снижением мозгового кровообращения, ишемией мозга и цитотоксическим отеком мозга. Появляются судороги, возможна кома.
Гестоз занимает третье место среди причин смертности беременных женщин, перинатальная смертность при гестозах — 18-30%.
Поэтому всем беременным женщинам так важно наблюдаться у опытного акушера-гинеколога, который сможет вовремя увидеть и предупредить подобные осложнения при беременности
Чем опасна простуда во время беременности
Говоря о вирусных инфекциях в этот период, важно понимать, что в ряде случаев возможны последствия как для ребенка, так и для будущей мамы. В 1 триместре опасность негативного влияния на плод наиболее высока
Плацента, как естественный барьер еще не сформирована, вирусы могут попадать в кровоток и оказывать влияние непосредственно на зародыш
В 1 триместре опасность негативного влияния на плод наиболее высока. Плацента, как естественный барьер еще не сформирована, вирусы могут попадать в кровоток и оказывать влияние непосредственно на зародыш.
Среди наиболее опасных ОРВИ – грипп, коронавирус. Исследования, связанные с последствиями гриппа во время беременности говорят о том, что на вероятность развития уродств влияют не только сами вирионы, но и лихорадка, возникающая в ответ на их попадание.
В случае ОРВИ 1 триместре возможны такие осложнения, как:
- развитие тяжелых пороков у плода;
- прерывание беременности на ранних сроках;
- наличие угрозы прерывания беременности, которая может сохраняться и в течение длительного времени.
Во 2 триместре плацента уже выполняет свои функции, а основные системы органов у малыша уже сформированы. В это время заражение может повлиять на отдельные системы органов и не дает большинству вирусов навредить плоду. Исключение составляет коронавирус. Исследования, проведенные французскими учеными, подтверждают, что он способен проникать через плаценту, инфицировать непосредственно плод (вертикальный способ заражения).
Кроме того, коронавирус ухудшает состояние плаценты: в ней обнаруживают участки воспаления, нарушения кровотока, а сами размеры оказываются меньше, чем в норме.
При заболевании ОРВИ в 3 триместре вред для малыша связан с исходным состоянием здоровья матери и степенью поражения плаценты. При нарушениях со стороны плодного места возможны негативные последствия для плода: малыш страдает от хронической гипоксии, а в дальнейшем – отстает в физическом развитии. Такой ребенок может родиться раньше срока, иметь малый вес.
Да и сама беременность оказывается под угрозой – у 3% женщин с повреждением плаценты при ОРВИ развивается ее отслойка с кровотечением. Это жизнеугрожающее состояние, которое может стать причиной гибели матери, ребенка. Однако акушеры-гинекологи обнадеживают, что хроническая гипоксия и осложнения развиваются лишь при поражении более чем 50% плаценты, в остальных случаях ребенок не страдает.
Что необходимо делать?
При самопроизвольном аборте из-за «детской» болезни следующие беременности вне опасности. Но чтобы не случилось беды, необходимо пройти обследование. При выявлении патологии развития необходимо сделать анализы на наличие антител к некоторым возбудителям инфекционных заболеваний, правда, время вспять повернуть не удастся, но можно уменьшить неблагоприятные проявления в отношении женского организма.
При хронических инфекциях тоже можно благополучно выносить и родить здорового ребенка, но для этого необходимо заблаговременно пройти обследование и весь период вынашивания находится под наблюдением врача-инфекциониста. Специалисты международной клиники Медика24 способны подправить нехорошую историю беременностей, запишитесь на консультацию по телефону +7 (495) 230-00-01
Диагностика осложнений при беременности
Диагностика беременности или ее осложнений начинается с визита к врачу-гинекологу
Доктор обращает внимание на жалобы женщины, к которым можно отнести слабость, недомогание, задержку менструаций, появление токсикоза, нагрубание молочных желез и т.д
Показателен домашний тест на определение беременности по уровню гормона ХГЧ в моче (особенно информативно исследование утренней порции мочи).
Гинекологический осмотр сможет выявить увеличенную матку и другие признаки беременности.
Ультразвуковое исследование органов малого таза на сроках до 10-11 недель беременности проводится в тех случаях, когда лечащему врачу требуется определить локализацию беременности (маточная или внематочная) или исключить замершую беременность.
Затем назначаются анализы на показатель уровня ХГЧ в крови, анализы крови и мочи на такие инфекции, как вирус простого герпеса и 2 типа, хламидиоз, токсоплазмоз, микоплазмоз, цитомегаловирус и т.д.
Для предупреждения осложнений беременности проводятся консультации смежных специалистов: офтальмолога, терапевта, лор-врача, стоматолога и т.д.
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Экстренное посещение гинеколога
Также необходимо понимать, что встречаются ситуации, когда обратиться за помощью к доктору необходимо незамедлительно. Это:
повышение температуры тела
Измерять ее важно в локтевом сгибе, либо за щекой. В подмышечных впадинах температура всегда будет выше, и связано это с лактацией;
изменение характера и объёма выделений из половых путей
Выделения с неприятным запахом и обильно кровяные обязательно должны насторожить;
болезненные ощущения в области малого таза;
выделения из послеоперационного рубца;
покраснение и уплотнение молочных желёз.
При обнаружении вышеперечисленных симптомов необходимо обратиться в роддом, где прошли роды, в течение 42 дней. Если роженица не предъявляет жалоб, то через 40 дней она обращается к акушеру-гинекологу амбулаторно.
Врач обязательно:
- произведет осмотр на гинекологическом кресле и оценит размеры матки, состояние ее шейки, характер выделений и правильность заживления швов, если таковые имеются;
- произведет забор мазка на степень чистоты и онкоцитологию;
- при необходимости назначит УЗИ органов малого таза и дополнительные исследования.
Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) — предварительно мыть руки или обрабатывать их антисептическими средствами.
- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
Когда и зачем к нему обращаться
Дамам, которые только планируют завести ребенка, стоит записаться на прием к акушеру-гинекологу примерно за полгода до планируемого зачатия. Это необходимо, чтобы точно определить возможные риски и устранить их. По оценкам ученых в странах СНГ только 30% беременностей протекают без осложнений. Отчасти это вызвано слабым женским здоровьем и отсутствием правильной подготовки.
Это нужно для того, чтобы составить полную картину ее здоровья и определить вероятность оплодотворения. При этом, скорее всего, понадобится пройти несколько других кабинетов. Также рекомендуют готовиться к появлению малыша обоим партнерам, поэтому папе тоже придется посетить медучреждение. Для мужчин в большинстве случаев список необходимых анализов и осмотров намного меньше, чем у дам.
Посетить этого специалиста стоит молодым девушкам, у которых не наступает менструация после 15-ти лет, когда менструация протекает очень болезненно (в любом возрасте), если менструальные выделения происходят больше 7-ми дней и очень обильно, при появлении вагинальных кровотечений, которые не связаны с менструальным циклом. При подозрениях на беременность, а также если при отсутствии половой жизни не наступают месячные. При обнаружении на наружных половых органах покраснений, зуда, инородных выделений, неприятного запаха, шелушения, кровяных выделениях во время беременности, болях во время полового акта или мочеиспускания, жжении также обращаются к гинекологу.
Пациенткам в положении следует посещать своего доктора по прописанному плану. Как правило, в первом триместре требуется осмотр один раз в месяц. Затем такие визиты учащаются до двух раз за месяц. На приеме доктор будет проводить осмотры, задавать вопросы, делать электрокардиограмму плода и мерить артериальное давление мамы. Если вынашивание проблематично и сопровождается осложнениями, могут потребоваться дополнительные обследования.
В период планирования и вынашивания могут назначаться следующие исследования:
- определение гормонального баланса;
- проверка на наличие инфекций;
- диагностика щитовидной железы;
- общий анализ мочи и крови;
- определение антител в крови к бактериям и вирусам;
- иммунологическое и генетическое обследования.
Врач-акушер гинеколог оценивает результаты, если необходимо – назначает терапию. Попасть к нему на прием женщина может по направлению от своего гинеколога или записаться самостоятельно.
На приеме у акушера-гинеколога доктор спрашивает о причине визита и опасениях пациентки. Если она подозревает, что в положении, он подтверждает или опровергает этот факт. При этом обязательно оценивает грудные железы, проводит осмотр наружных и внутренних половых органов с помощью зеркал.
Дамам в положении пренебрегать подозрительными симптомами ни в коем случае нельзя. Беременность сопровождается массой рисков и опасностей, которые, к сожалению, иногда приводят к печальным последствиям. Доктор же сможет вовремя предупредить многие патологии плода, правильно вылечить будущую маму с помощью медикаментов.
Молодым девушкам с нарушениями менструального цикла также не стоит откладывать поход к врачу. Такие сбои могут предвещать разные болезни или патологии. Если же не выявить их причину вовремя и не лечить, пациентка может остаться бесплодной или будущая беременность будет сильно осложнена.