Национальный календарь прививок в России определяет очередность введения детям вакцин, профилактирующих и предупреждающих развитие тяжелых заболеваний. К ним относятся гепатит, туберкулез, коклюш, дифтерия, столбняк, корь, краснуха, свинка. Эти болезни в прошлом веке приводили к эпидемиям и пандемиям, которые уносили с собой множество жизней. В составе вакцины содержатся ослабленные возбудители или их части (антигены), которые обладают патогенностью.
Вакцинация детей 1-го года жизни
Иммунитет детей первого года жизни ослаблен и неспособен самостоятельно ликвидировать из организма многие заболевания. Малыши, находящиеся на грудном вскармливании, получают с молоком набор антител против патологий, которыми мать переболела или была привита. К таким болезням относят корь, краснуху, ветрянку, коклюш и так далее. Эти антитела сохраняются до 6 месяцев, после чего организм ребенка полностью «стерилен» и не имеет вспомогательных агентов для борьбы с инфекцией.
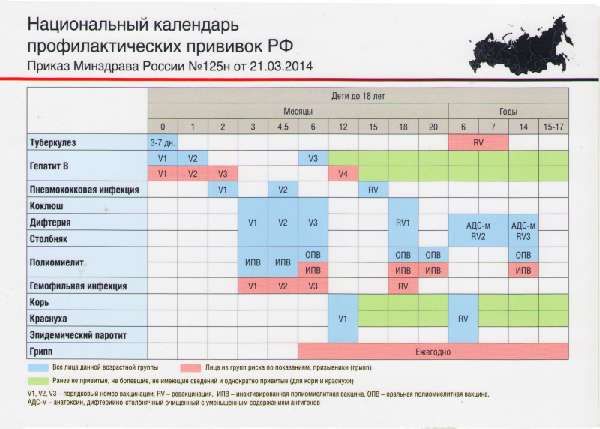
Детей начинают прививать с первых дней рождения, так как для многих вакцин рекомендовано проведение ревакцинаций для становления активного иммунитета. Очередность введения регламентируется Министерством здравоохранения, которым был создан Национальный календарь прививок. Он представлен в виде таблицы:
К общим противопоказаниям для введения вакцины относятся:
- Осложнение на инъекцию предыдущего препарата в виде ангионевротического отека (развился на протяжении 3 суток после укола), энцефалита или фебрильных судорог.
- Иммуносупрессивное состояние: прием иммунодепрессантов, употребление в течение последних 3 месяцев глюкокортикостероидов, врожденные патологии иммунитета, злокачественное новообразование и т. д.
Для уменьшения количества побочных реакций необходимо хранить и доставлять вакцины в учреждения согласно инструкциям (должна соблюдаться холодовая цепь при перевозке, машину следует оборудовать холодильником и т. д.). Медицинские сестры прививочного кабинета проходят специальную подготовку, которая подразумевает правильную тактику введения иглы и оказание неотложной помощи.
Прививка против вирусного гепатита
Первая прививка проводится в 24 часа после рождения. Она включает набор антител против вирусного гепатита В, в частности, поверхностный HBs-антиген. Он является основным диагностическим критерием вирусоносителей, после попадания его в организм привитый переносит легкую форму заболевания. Затем вырабатывается необходимый уровень факторов, защищающих ребенка от патологии на срок до 10 лет.

Здоровым детям, появившимся от матерей, не страдающих гепатитом или ВИЧ, вакцина вводится по схеме: в 1-й день после рождения — 1-й месяц жизни — полгода. Малышам с врожденным заболеванием или иммунодефицитом прививка от гепатита показана в первые 24 часа жизни — 1-й месяц — 2-й месяц — 12-й месяц. Это позволяет увеличить количество защитных антител и препятствует распространенному поражению почек.
Второе введение вакцины, или ревакцинация проводится в 13-14 лет и сохраняет иммунитет до 7-10 лет. Дальнейшие прививки рекомендованы лицам из группы риска (контактирующим с кровью): студенты-медики, врачи, работники станций переливания крови, медсестры, повара и так далее.
После введения вакцины в соответствии с календарем наблюдаются местные и общие побочные реакции. К первым относится уплотнение в месте укола, гиперемия или отечность. Общие развиваются редко: температура, головная боль и озноб.
Вакцинация от туберкулеза
Прививка от туберкулеза называется БЦЖ, она содержит в составе живые палочки Коха, которые ослаблены в лабораторных условиях. Первая вакцина вводится в роддоме, в течение 3 суток после рождения. Ревакцинация проводится в возрасте 6 или 7 лет.
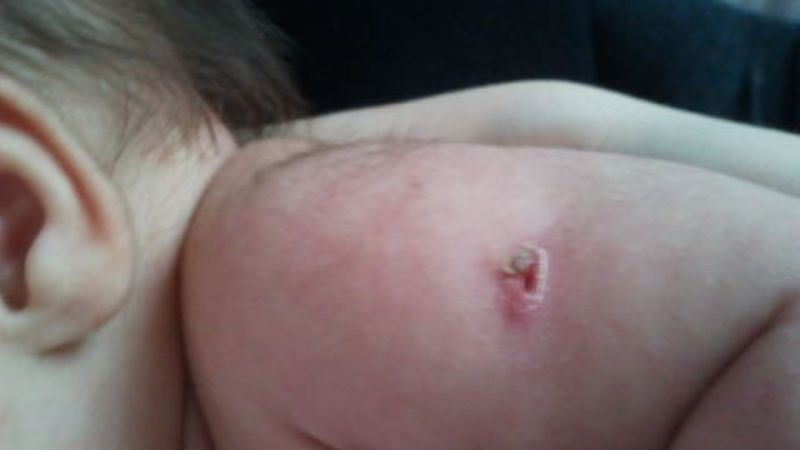
Остаточные явления после абсцесса, формирование келлоидного рубца
Местные и общие реакции после БЦЖ — это нормальный ответ организма на введение живых ослабленных бактерий. У детей появляются признаки интоксикации, диспепсии и болезненности в конечностях, которые исчезают через 2-3 дня. После БЦЖ нежелательные реакции развиваются чаще, но не у всех групп (у ослабленных малышей, страдающих врожденной патологией и так далее). Различают несколько типов осложнений:
- Развиваются сразу после введения вакцины (в предплечье): абсцесс, лимфаденит местный и болезненность в верхних конечностях. Абсцесс формируется в течение 2-3 недель, вызывает появление синдрома интоксикации, в конце на месте прививки образуется грубый келлоидный рубец. Лимфаденит — это увеличение лимфатических узлов, в этом случае в размерах изменяются подмышечные и локтевые.
- Генерализация осложнений без летального исхода наблюдается через 1-2 месяца после прививки. У детей появляются признаки костного туберкулеза (лабораторные данные) и увеличение лимфоузлов других групп (подчелюстные, подъязычные, шейные, коленные, паховые).
- Наиболее грозное осложнение — генерализованный туберкулез, развивается только у детей с дефицитом т-лимфоцитов, который обусловлен генетическим дефектом. Встречается редко, но всегда заканчивается летальным исходом.
- Поствакцинальный туберкулез. Характерная клиническая картина возникает в течение 5-6 месяцев после прививки и характеризуется развитием специфических гранулем во внутренних органах. Это проявляется почечной недостаточностью, гепатитом, пневмонией и так далее.
К противопоказаниям для введения БЦЖ относят недоношенность ребенка (масса менее 2,5 кг), положительная реакция Манту и туберкулез в анамнезе.
Прививка против пневмококка
С 2014 года в Российский национальный календарь прививок была введена вакцинация против пневмококка. Это возбудитель заболеваний органов дыхания, в частности пневмонии, поражал детей в возрасте до 3 лет. Пневмококк характеризуется стертой клинической картиной, что приводит к трудностям в диагностировании и вызывает развитие осложнений у маленького ребенка.
Введение вакцины проводится в 2 месяца — 4,5 месяца, а ревакцинация — в 15 месяцев. Многие исследования за текущие 4 года подтверждают положительный эффект от новой вакцинопрофилактики, которые подкреплены статистическими данными — снижение численности пневмококковых пневмоний у детей раннего возраста.
Реакции после введения противопневмококковой сыворотки отмечаются редко, к ним относят умеренную интоксикацию и гиперемию в месте укола. Осложнений не развивается.
Профилактика дифтерии, коклюша и столбняка
АКДС — ассоциированная коклюшно-дифтерийно-столбнячная сыворотка. Вокруг нее очень часто вспыхивают споры по поводу необходимости ее введения. В состав вакцины входят живые коклюшные бактерии и столбнячно-дифтерийный антитоксин. Ее вводят трехкратно с последующей ревакцинацией. Примерная схема профилактики: 3 месяца — 4,5 месяца — 6 месяцев с ревакцинацией в 1,5 года. Это обеспечивает пожизненный иммунитет против коклюша, так как в ответ на попадание ослабленных бактерий в организме малыша начинают вырабатываться иммуноглобулины М, а затем G, сохраняющиеся на всю жизнь.
Антитоксин провоцирует появление защитного механизма гораздо позже, поэтому детям необходима повторная ревакцинация. Сыворотку АДС-м (ассоциированный дифтерийно-столбнячный антитоксин) вводят в 6 и 14 лет. Иммунитет сохраняется до конца жизни.
Прививка вводится в мягкие ткани (бедро или предплечье), после чего отмечается появление субфебрильной температуры или озноба. В месте укола возникает отечность и болезненная инфильтрация. Также АКДС характеризуется развитием специфических осложнений:
- Аллергические реакции: крапивница, ангионевротический отек, кашель, ринит и так далее. В тяжелых случаях это провоцирует летальный исход. Механизм развития сенсибилизации при АКДС имеет затяжной характер, поэтому приступы удушья у детей формируются через 10-12 часов, что приводит к сложностям в оказании экстренной помощи. Аллергия возникает у малышей с наследственной отягощенностью (родители страдают бронхиальной астмой или поллинозом), с врожденной патологией бронхов и гортани.
- Пронзительный крик или плач ребенка в течение 1 часа и более. Он развивается в результате резкого повышения внутричерепного давления после введения АКДС. Возникает у детей с заболеванием почек и при прививке во время ОРЗ.
- Энцефалит — редкое осложнение после АКДС. Встречается у 0,5% детей из 100 тысяч привитых. Характеризуется нарушением структуры гематоэнцефалического барьера и снижением функции иммунитета. В результате токсины дифтерии проникают в головной мозг и вызывают развитие очаговой симптоматики (парезы, патологии чувствительности, слуха, зрения и т. д.). После введения АКДС наблюдается ослабление собственного иммунитета, из-за чего могут появиться условия для проникновения в организм менингококка, пневмококка и так далее. Они также вызывают развитие энцефалита и тяжелых пневмоний, которые не относятся к специфическим поствакцинальным осложнениям.
- Судорожный синдром, который возникает в ответ на высокую температуру. Появляется у 3-4% детей из 100 тысяч привитых при подъеме температуры выше +38 градусов.
- Сосудистый шок. В результате выброса в кровяное русло большого количества токсинов столбняка и дифтерии стенка сосудов быстро расширяется, что приводит к резкому падению артериального давления. При несвоевременном оказании помощи ребенок впадает в кому и может даже умереть. Сосудистый шок развивается у 0,5% детей.
Вакцину нельзя вводить пациентам с заболеванием нервной системы (ДЦП, эпилепсия, энцефалопатия, судорожный синдром и реакция на введение предыдущего препарата (аллергия, пронзительный крик, сосудистый шок).
Вакцинация от полиомиелита
Прививка против полиомиелита вводится в те же сроки, что и АКДС. Существует 2 вида вакцин: инактивированная (ИПВ) и оральная. Вторая содержит ослабленные вирусы и вводится детям в форме капель, которые необходимо наносить в рот. После вакцинации нельзя есть и пить в течение 1 часа. Инактивированная показана детям с ослабленным иммунитетом (при ВИЧ-инфекции, врожденной краснухе, кори и так далее). Вакцина вводится внутримышечно.
Схема прививок выглядит следующим образом: в 3 месяца — 4,5 месяца — 6 месяцев показана ИПВ совместно с АКДС. Затем в возрасте 18 месяцев — 2 года — 7 лет — оральная полиомиелитная вакцина (ОПВ).
Препарат не вызывает появления различных реакций и осложнений, очень редко развивается аллергия. С частотой 1:1 млн встречается вакциноассоциированный полиомиелит у привитых детей и у контактировавших с ними непривитых. Такое осложнение возникает у малышей с врожденным иммунодефицитом.
Противопоказания для проведения вакцинопрофилактики: злокачественные новообразования, прием глюкокортикостероидов и иммуносупрессантов за последние 3 месяца, температура +39 градусов и выше в течение прошедших 3 суток.
Профилактика гемофильной инфекции
Гемофильная палочка является причиной развития гнойного поражения надгортанника, геморрагического воспаления пупка и кожных покровов, тяжелой пневмонии и так далее. Однако в окружающей среде она быстро погибает, восприимчивость к гемофильной инфекции ниже 50%. В нашей стране имеются регионы с высокой заболеваемостью, где вакцина вводится в профилактических целях. К ним относятся Краснодарский край, Башкирия, Нижегородская область и другие.
График введения прививки: 3 месяца — 4,5 месяца — 6 месяцев, с последующей ревакцинацией в 1,5 года. Препарат не вызывает развития побочных реакций и осложнений.
Вакцинация против кори, краснухи и паротита
Введение защитной сыворотки против краснухи, кори и свинки проводится после достижения ребенком 1 года. В состав вакцины входят живые и ослабленные возбудители заболеваний. Прививка выпускается в виде комбинированной ампулы с тремя агентами, а также монокомпонентных сывороток. В качестве стабилизаторов добавляются антибиотики (Неомицин, Полимиксин), которые не позволяют бактериям выработать токсины.
Вакцина вводится однократно в 1 год, в 6 лет проводится ревакцинация комплексной сывороткой, если ребенок не болел ни краснухой, ни корью, ни паротитом. При наличии в анамнезе одного из заболеваний дальнейшая ревакцинация осуществляется монокомпонентной.
Среди побочных реакций отмечают:
- Развитие интоксикационного синдрома (температура, головная боль, снижение аппетита и так далее).
- Появление пятнисто-папуллезной сыпи на голове, шее, верхних конечностях. Через 2-3 дня она приобретает бурый цвет и пропадает без каких-либо остаточных явлений. Это развитие поствакцинальной коревой сыпи.
- Увеличение размеров (до 2 см) шейных и подъязычных лимфатических узлов как признак паротита.

Более грозно протекают осложнения, среди которых выявляются:
- Фебрильные судороги при повышении температуры до +38 градусов. Осложнение развивается у 1-2% детей из 1 млн привитых.
- Аденопатия, ассоциированная с паротитом. В отличие от вышеуказанных побочных реакций, она приобретает генерализованный характер: растут шейные, паховые, подмышечные лимфоузлы. Отмечается гепатолиенальный синдром (увеличение печени и селезенки) с характерными лабораторными изменениями, нарушение функций половых желез (яичек у мужчин, яичников у женщин). Иногда это заканчивается бесплодием.
- Менингит и энцефалит отмечаются очень редко, развиваются на 10-й-12-й день после введения вакцины. В клинике наблюдается появление положительных менингеальных знаков (ригидность мышц затылка, синдромы Кернига, Брудзинского и так далее), очаговой симптоматики и общемозговых синдромов (резкая головная боль, гиперакузия).
- Глухота. Связана с тем, что вирус паротита угнетает работу детской центральной нервной системы и приводит к демиелинизации нервных волокон 8-й пары черепных нервов. Осложнение встречается очень редко, появляется только у малышей с врожденным иммунодефицитом.

Противопоказание для введения сыворотки — аллергическая непереносимость антибиотиков (аминогликозидов), дрожжей и белка куриных яиц.
Профилактика гриппа
Вирус гриппа содержит в составе множество факторов агрессии и обладает несколькими защитными механизмами (дреф и штиф), которые обеспечивают возбудителю быструю изменчивость. У переболевших иммунитет остается только к тому штамму, который персистировал в его организме. Они меняются ежегодно, численность составляет около 1 млн.
Прививку изготавливают фармацевтические компании с учетом медицинской статистики, которая позволяет выявить предполагаемого возбудителя в конкретном году. Вводить сыворотку необходимо с конца сентября по ноябрь, чтобы позволить организму выработать нужное количество антител. К противопоказаниям относят обострение инфекционного заболевания (ОРЗ, ОРВИ), поражение центральной нервной системы, фебрильные судороги и другие. Детям в возрасте 3 года (находящимся на грудном вскармливании) введение сыворотки нецелесообразно, так как они получают защитные факторы с материнским молоком.
Комбинированные вакцины
В настоящее время созданы комбинированные виды вакцин для прививок детям до года, которые позволяют вводить в одном шприце факторы возбудителей многих заболеваний. Согласно утверждениям доктора Евгения Комаровского, они вызывают меньшее количество побочных реакций. Выделяют несколько видов препаратов. В нашей стране они делаются платно, примерная стоимость составляет 2 000 — 5 000 рублей.
Пентаксим производится во Франции, он содержит токсины против столбняка и дифтерии, ослабленного возбудителя коклюша, инактивированный штамм полиомиелита и гемофильную палочку. В состав Инфанрикс Гекса входят те же элементы, плюс антиген вирусного гепатита. Вакцина производится в Бельгии. В нашей стране выпускают препарат под названием Бубо-кок, который защищает детей от дифтерии, коклюша, столбняка и гепатита. Комбинированные сыворотки вводятся по такому же плану.