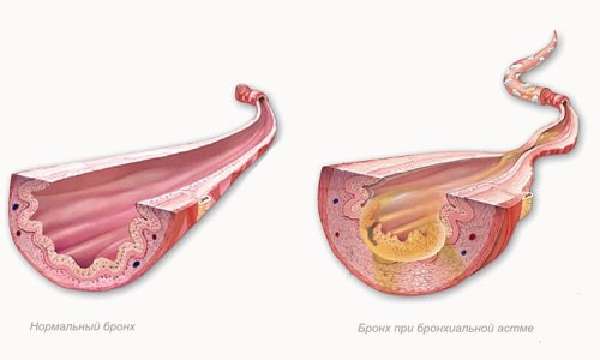
Патогенез бронхиальной астмы у детей помогает назначить правильное лечение. Ребенок страдает от удушья, одышкаи, аллергии. Чаще клиническая картина бронхиальной астмы наблюдается у грудничков.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
- Инфекционная.
- Неинфекционная.
- Атопическая.
- Аллергическая.
- Смешанная.
- Образование реагинов. При этом отсутствует клиника бронхиальной астмы.
- Патохимическая стадия (повреждается мембрана клеток).
- Патофизиологическая стадия (спазм мускулатуры бронхов).
- Атопическая.
- Аллергическая.
- Смешанная.
- Образование реагинов. При этом отсутствует клиника бронхиальной астмы.
- Патохимическая стадия (повреждается мембрана клеток).
- Патофизиологическая стадия (спазм мускулатуры бронхов).
- сенсибилизация;
- патохимическая стадия;
- патофизиологическая стадия.
- першение в горле;
- водяные выделения из носа;
- чихание;
- вялость.
- першение в горле;
- водяные выделения из носа;
- чихание;
- вялость.
- снять депрессию;
- оказать первую помощь при судорогах.
- In vivo (проводится между приступами).
- In vitro.
- высокая температура тела;
- отсутствие токсикоза.
- высокая температура тела;
- отсутствие токсикоза.
- купирование приступов;
- лечение обострений;
- базисная и астматическая терапия.
Общая информация о патологии
Рассматриваемое заболевание развивается на фоне экзоаллергенов, которые попадают в организм детей из внешней среды. У бронхиальной астмы этиология может быть 2 видов:
Педиатры выделяют 3 формы рассматриваемого недуга:
Инфекционная форма развивается на фоне бактерий (стафилококк, кишечная палочка), вирусов и грибков. Этиология неинфекционной бронхиальной астмы у детей связана с бытовыми и пищевыми аллергенами.
При развитии инфекционно-аллергической формы наблюдаются 3 стадии:
Педиатры выделяют 3 формы рассматриваемого недуга:
Инфекционная форма развивается на фоне бактерий (стафилококк, кишечная палочка), вирусов и грибков. Этиология неинфекционной бронхиальной астмы у детей связана с бытовыми и пищевыми аллергенами.
При развитии инфекционно-аллергической формы наблюдаются 3 стадии:
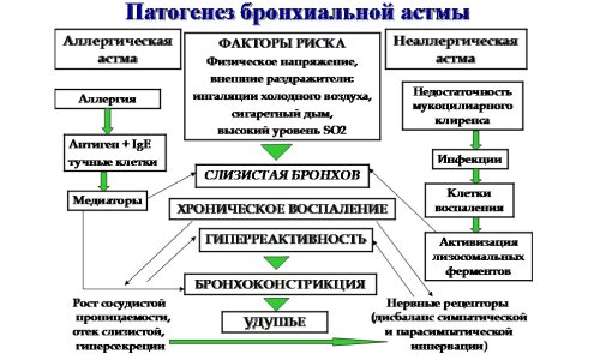
Больной дышит поверхностно и малоэффективно. Повышается артериальное давление, наблюдается застой крови в малом круге кровообращения. У инфекционно-аллергической бронхиальной астмы патогенез связан с медленной гиперчувствительностью. При этом наблюдается следующая схема патогенеза:
У больного появляются спазмы мышц бронхов, отекают ткани. Схема лечения зависит от врожденных и приобретенных нарушений защитной функции слизистой дыхательных путей.
При изучении патогенеза болезни особое внимание уделяется аутоаллергическому механизму. Факторы риска развития недуга носят неврогенный и эндокринный характер. Быстрое снижение порога возбудимости нервной системы способствует возникновению приступов на различные запахи, солнечную радиацию, влажность воздуха. Патологические рефлексы могут наблюдаться при отсутствии аллергена (из-за влияния условно-рефлекторных раздражителей).

На начальной стадии болезни происходят изменения в работе эндокринной системы, повышается уровень адреналина в крови. Актуальность в развитии заболевания имеет наследственный фактор. Патогенез бронхиальной астмы сложный и многогранный. К клиническим рекомендациям относят определение закупорки бронхов вязкой слизью, выявление дегенеративных патологий в организме.
Особенности клинической картины
В анамнезе у детей наблюдается диатез, у взрослых — аллергические и респираторные заболевания волнообразного характера. Перед приступом у больного проявляются следующие симптомы:

На начальной стадии болезни происходят изменения в работе эндокринной системы, повышается уровень адреналина в крови. Актуальность в развитии заболевания имеет наследственный фактор. Патогенез бронхиальной астмы сложный и многогранный. К клиническим рекомендациям относят определение закупорки бронхов вязкой слизью, выявление дегенеративных патологий в организме.
Особенности клинической картины
В анамнезе у детей наблюдается диатез, у взрослых — аллергические и респираторные заболевания волнообразного характера. Перед приступом у больного проявляются следующие симптомы:
Приступ у детей возникает из-за перенесенного респираторного недуга либо после него. Клинические рекомендации пациенту заключаются в занятии вынужденного положения. Появляется одышкаа, свистящее дыхание, мокрота, рвота.
Для лечения бронхиальной астмы используют специальные препараты, снимающие приступ удушья. Через 3-7 дней состояние больного улучшается, наступает ремиссия. У подростков астматический синдром длится от нескольких дней до 2-3 недель. Сильный приступ удушья может привести к смерти!
Частота дыхания у новорожденных увеличивается, у подростков — уменьшается. Клинические рекомендации родителям:

Приступы могут наблюдаться 1 раз в год (легкая форма) либо 1 раз в месяц (тяжелая форма). Клиническая картина между приступами зависит от частоты удушья и тяжести недуга. Если у больного отсутствует аппетит, повысилась субфебрильная температура тела, то для лечения бронхиальной астмы применяют антибактериальную терапию.
Редко в период ремиссии наблюдается спазматический кашель и хрип во время сна. При тяжелой форме болезни ребенок быстро теряет вес, развивается миокарда. Длительное течение недуга отрицательно сказывается на физическом развитии детей.
Диагностика заболевания проводится после клинических и аллергологических исследований. Доктор учитывает жалобы пациента, анамнез, клиническую картину. В крови больного отмечается увеличенное СОЭ, лейкоцитоз, лимфоцитоз, изменяется белок. С помощью рентгена врач выявляет патологии в легких и легочной ткани.
Приступы могут наблюдаться 1 раз в год (легкая форма) либо 1 раз в месяц (тяжелая форма). Клиническая картина между приступами зависит от частоты удушья и тяжести недуга. Если у больного отсутствует аппетит, повысилась субфебрильная температура тела, то для лечения бронхиальной астмы применяют антибактериальную терапию.
Редко в период ремиссии наблюдается спазматический кашель и хрип во время сна. При тяжелой форме болезни ребенок быстро теряет вес, развивается миокарда. Длительное течение недуга отрицательно сказывается на физическом развитии детей.
Диагностика заболевания проводится после клинических и аллергологических исследований. Доктор учитывает жалобы пациента, анамнез, клиническую картину. В крови больного отмечается увеличенное СОЭ, лейкоцитоз, лимфоцитоз, изменяется белок. С помощью рентгена врач выявляет патологии в легких и легочной ткани.
Методы диагностики
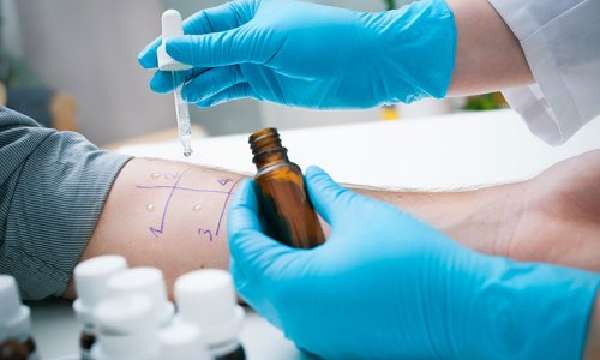
Специалисты выделяют 2 группы аллергологической диагностики:
Кожная аллергическая проба, ингаляционные тесты. На предплечья наносится по 1 капле аллергена. Проба может вводиться внутрикожно. На коже появляется волдырь. Для оценки интенсивности реакции врач измеряет диаметр волдырей. Частота атипичных реакций зависит от возраста ребенка.
Ингаляционный провокационный тест у детей проводится в условиях стационара. При проявлении первых симптомов спазма проба прекращается.
Аллергодиагностика in vitro основана на выявлении антител группы IgE. Для выявления нарушений в соотношении главных классов иммуноглобулинов специалисты исследуют гуморальный иммунитет. При исследовании Т-системы лимфоцитов выявляют низкий уровень и функциональную активность лимфоцитов в крови. Чтобы исключить наличие онкологических заболеваний, проводится бронхография и бронхоскопия.
Приступ, который наблюдается при бронхиальной астме, дифференцируется от приступа сердечной астмы. Последнее явление диагностируется у пожилых людей. Родители новорожденных должны отличать астму с бронхолитом от пневмонии. Для воспалительного процесса характерны следующие симптомы:
В этом случае ребенка госпитализируют. Если у подростка развита хроническая пневмония, проводится дифференциальное обследование. Для исключения туберкулеза назначается рентгенологическое исследование.

Аллергодиагностика in vitro основана на выявлении антител группы IgE. Для выявления нарушений в соотношении главных классов иммуноглобулинов специалисты исследуют гуморальный иммунитет. При исследовании Т-системы лимфоцитов выявляют низкий уровень и функциональную активность лимфоцитов в крови. Чтобы исключить наличие онкологических заболеваний, проводится бронхография и бронхоскопия.
Приступ, который наблюдается при бронхиальной астме, дифференцируется от приступа сердечной астмы. Последнее явление диагностируется у пожилых людей. Родители новорожденных должны отличать астму с бронхолитом от пневмонии. Для воспалительного процесса характерны следующие симптомы:
В этом случае ребенка госпитализируют. Если у подростка развита хроническая пневмония, проводится дифференциальное обследование. Для исключения туберкулеза назначается рентгенологическое исследование.
Терапия и прогноз
Специалисты используют следующую схему лечения бронхиальной астмы:
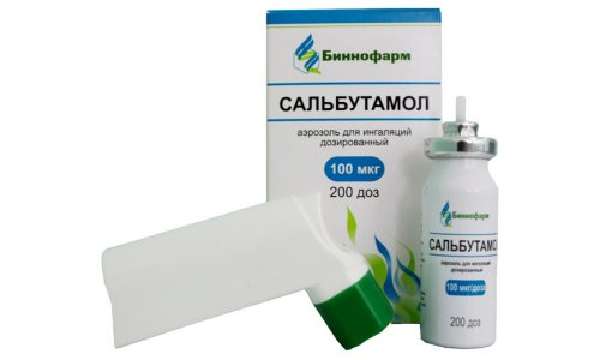
Чтобы купировать приступ астмы, пациенту назначают бронхолитики. Их применяют в виде аэрозольного устройства. При тяжелом нарушении дыхания используют дозированное средство Сальбутамол. Подобную процедуру можно провести в стационаре с помощью небулайзера.
Нельзя купировать приступ астмы без консультации с врачом.
Следующий метод лечения бронхиальной астмы у детей и взрослых заключается в устранении обострений. При проведении базисной противорецидивной терапии используют противовоспалительные средства (ингаляционные глюкокортикоиды — например, Бекотид). Для коррекции кислотного, газового и основного состава крови используют медикаментозное и народное лечение. Особое внимание уделяется питанию больного. Рекомендуется соблюдать лечебный стол №9. Питание при бронхиальной астме и у детей, и у взрослых должно нормализовать обменный процесс, облегчить состояние, предупредить приступы удушья.
Больной нуждается во всех питательных веществах. Из меню исключают углеводы. Можно употреблять специи, но в небольшом количестве. Блюда рекомендуется готовить на пароварке, отваривать либо запекать в духовке. Принимать пищу нужно 5 раз в день.
Прогноз бронхиальной астмы благоприятный. Он зависит от частоты, тяжести приступов и осложнений.