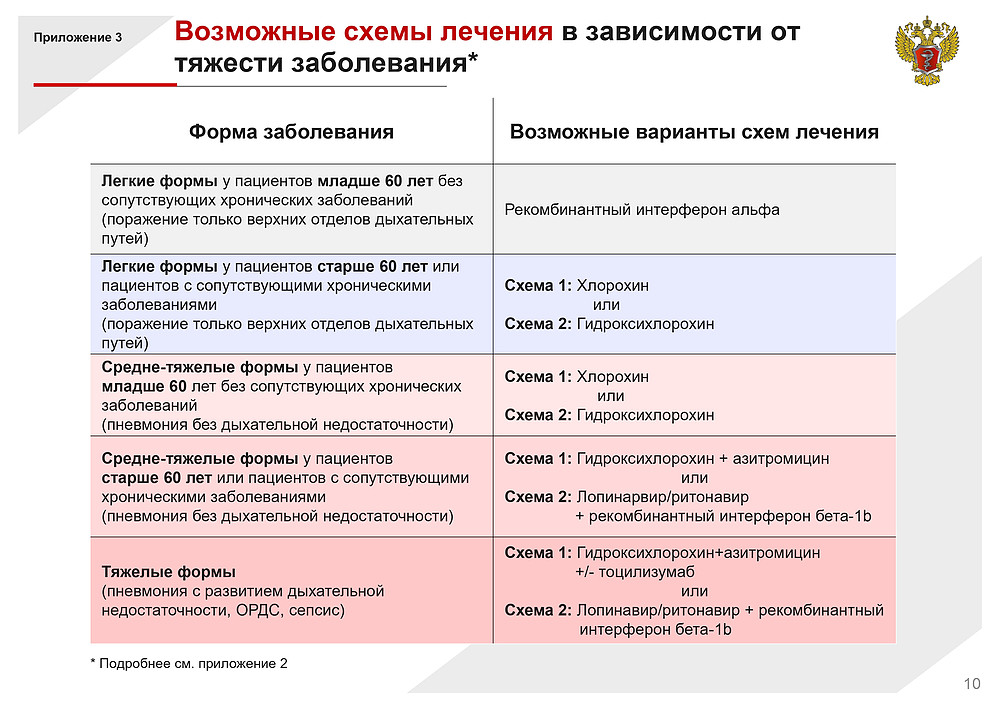
Введение
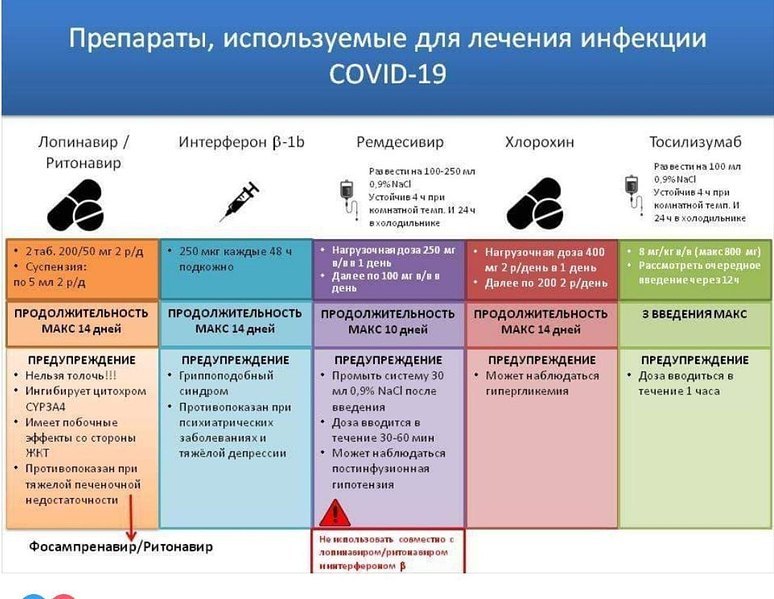
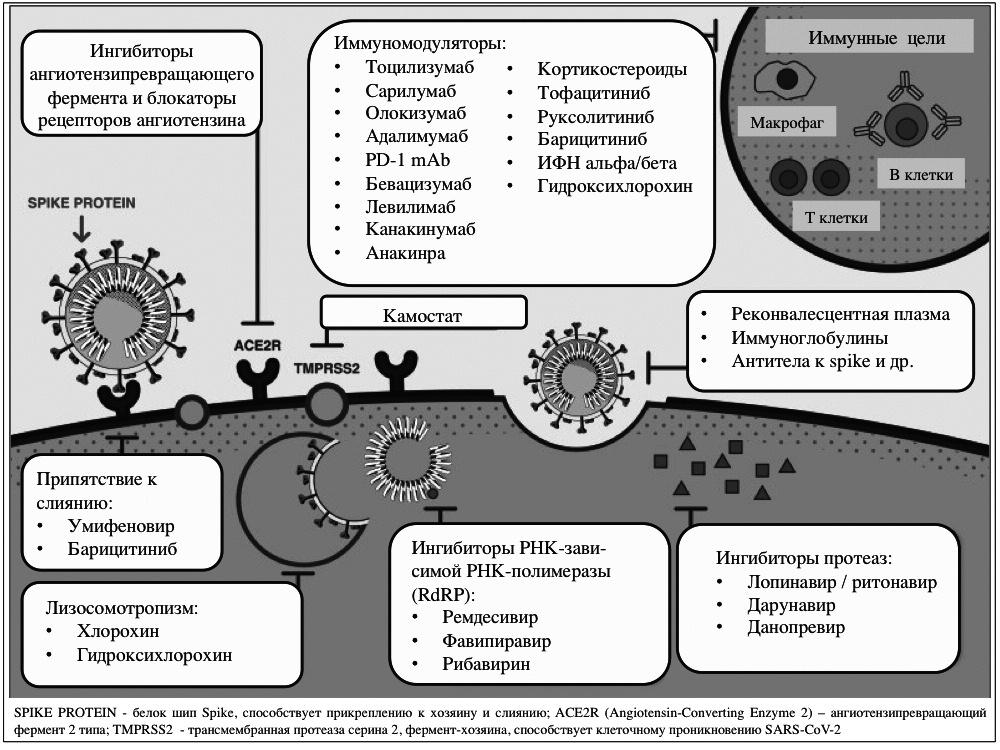
Ремдесивир (АТХ — код отсутствует; в клинических исследованиях ещё известен как GS-5734) относится к классу противовирусных препаратов, которые ингибируют РНК-зависимую РНК-полимеразу, фермент, необходимый для репликации ряда РНК-вирусов . Поскольку ингибирование фермента препятствует репликации вируса в инфицированных клетках, он проявляет антивирусную активность против ряда одноцепочечных РНК-содержащих вирусов, таких как вирус Эбола, вирус Марбург, респираторно-синцитиальный вирус человека, вирус лихорадки Ласса, и коронавирусы(включая вирусы MERS и SARS) . Обосновано его применение для лечения людей, заболевших COVID-19, и, исходя из ранее принятой схемы лечения болезни, вызванной вирусом Эбола, предложен 10-дневный режим лечения ремдесивиром: в 1-й день 200 мг, а затем поддерживающие дозы 100 мг 1 р/д на протяжении 9 дней .
Когда не стоит принимать?
Несмотря на все плюсы и полезные свойства, боровая матка имеет противопоказания к применению:
- определённые гинекологические заболевания (хотя растение полезно для женщин, при некоторых нарушениях оно может, напротив, навредить);
- пониженная свёртываемость крови (повышаются риски кровотечений);
- приём некоторых гормональных препаратов (это грозит серьёзными сбоями);
- при беременности и в период лактации принимать данную траву тоже нежелательно;
- обострения гастритов и язв;
- детский возраст до четырнадцати-шестнадцати лет;
- желательно прервать приём на время менструации, особенно обильной;
- индивидуальная гиперчувствительность.
В любом случае начинать лечение следует только после консультации специалиста.
Если вы хотите стать счастливой мамой или просто улучшить своё здоровье, то обратитесь за консультацией к врачу, приобретите боровую матку и начните её принимать, придерживаясь правил и дозировок.
Лечение ковида у беременных
Лечение беременных — головная боль и без коронавируса. Женщинам, ожидающим ребенка, нельзя принимать огромное множество лекарств. Некоторые из них вредят плоду, но для большей части у нас попросту нет данных относительно их влияния на развитие эмбриона.
В случае коронавирусной инфекции проблема усугубляется отсутствием эффективных лекарств для купирования инфекции на ранних и/или легких стадиях болезни. Тревога за судьбу ребенка порой толкает женщин к приему препаратов без доказанной эффективности, или же, наоборот, они настолько опасаются принимать любые лекарства, что избегают вызывать врача и ехать в больницу. И то, и другое неправильно.

Рожать везут в соседний город. В Златоусте единственный роддом превратили в ковидный госпиталь
Глобально терапия беременных с коронавирусной инфекцией укладывается в общие рамки: на ранних стадиях мировые руководства не назначают пациенткам ничего, кроме симптоматического лечения для снижения температуры и болевого синдрома. При более тяжелом течении будущим мамам обеспечивают кислородотерапию, а если появляются признаки гиперактивации иммунитета, назначают препараты, подавляющие его активность, прежде всего стероиды.
Но учитывая особое положение беременных, в лечении есть некоторые вариации. Первая — пациенток направляют в больницу раньше, чем женщин, которые не ждут ребенка. Например, некоторые руководства рекомендуют госпитализировать их при наличии любой сопутствующей патологии (диабет, ожирение, сердечно-сосудистые проблемы и так далее) в сочетании с обычными симптомами COVID-19. Вторая особенность связана с изначально повышенной свертываемостью крови у будущих мам: чтобы предотвратить тяжелые последствия ковида, в их случае больше внимания уделяется приему антикоагулянтов (эти препараты могут давать тяжелые побочные эффекты, и их назначает только врач!).
Наконец, для беременных подходят не все методы терапии: например, на поздних сроках они не могут лежать на животе. У других пациентов это положение, так называемая прон-позиция, является хорошей альтернативой кислородотерапии, так как она значительно улучшает оксигенацию — насыщение крови кислородом
Еще одно важное отличие касается назначения стероидов: до того, как эмбрион станет достаточно зрелым, врачи стараются лишний раз не подвергать его воздействию этих гормональных препаратов.
Защищают ли вакцины и беременных женщин, и их детей?
Недавние исследования показывают, что вакцинированные беременные женщины защищают не только себя, но и своих детей.
Согласно статье, опубликованной в журнале об акушерстве и гинекологии Journal of Obstetrics and Gynecology, беременные женщины, которым ввели вакцины Pfizer-BioNTech и Moderna, имели антитела к COVID-19 в пуповинной крови и грудном молоке. Подобные результаты также были опубликованы и в других медицинских изданиях. Хотя эти исследования предварительные, они предоставляют обнадеживающие доказательства того, что часть материнского иммунитета может передаваться ребенку до и после его рождения.
Это исследование также подкреплено данными предыдущего исследования, опубликованного в журнале JAMA Pediatrics в январе 2021 г., которое показало, что беременные женщины, вылечившиеся от COVID-19, могут передавать свой иммунитет ребенку. Последнее исследование показало, что у женщин, вакцинированных против COVID-19, присутствует больше антител, чем у женщин, выздоровевших от COVID-19.
Кроме того, это исследование показало, что вакцина одинаково эффективна как у беременных, так и у небеременных женщин. Согласно исследованию уровень антител в крови после вакцинации у беременных и кормящих женщин были такими же, как у небеременных.
В настоящее время это исследование проходит экспертную оценку.
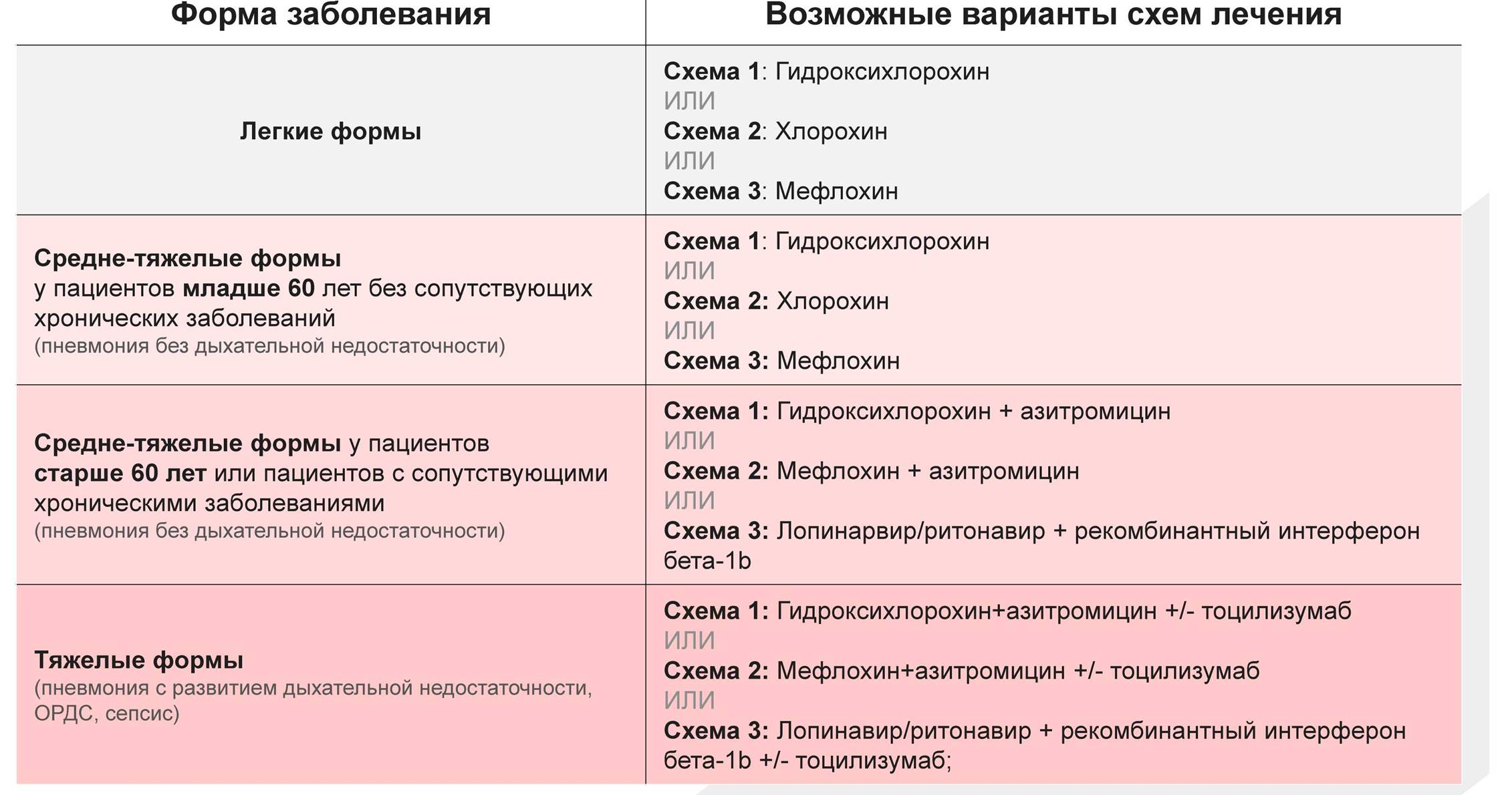
Чем лечить ковид?
Противовирусные препараты
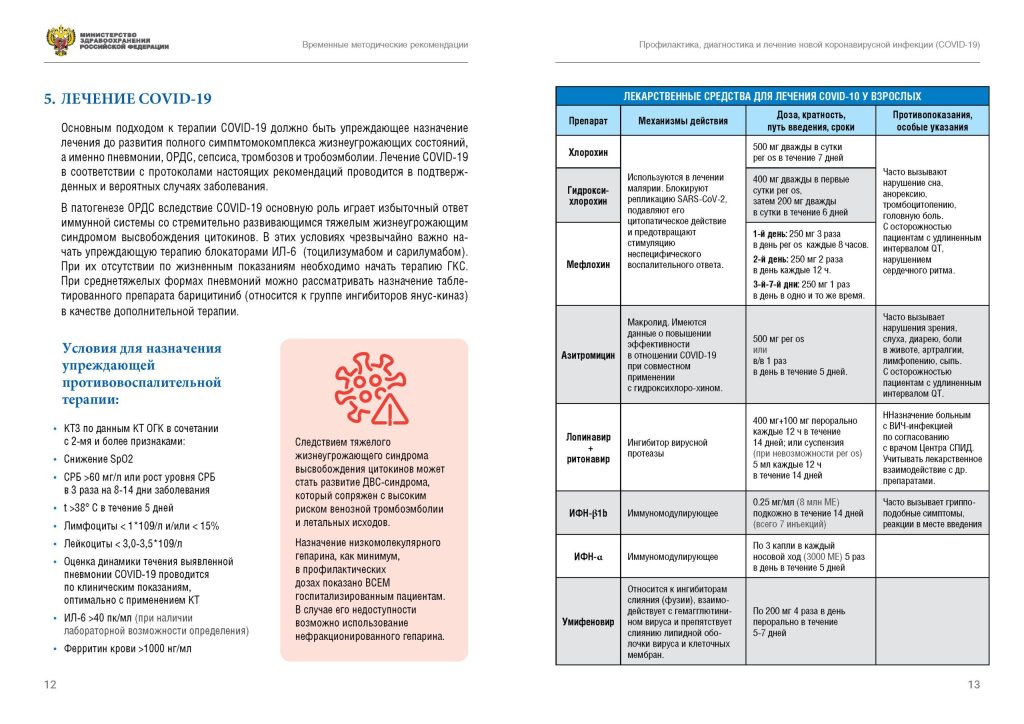
Эффективных средств против SARS-CoV-2 пока не разработано . А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон .
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности . Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
-
ожирение;
-
артериальная гипертензия;
-
сахарный диабет;
-
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
-
жаропонижающие лекарственные средства;
-
комплексную терапию ринита и фарингита;
-
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.
Первичная конечная точка
У пациентов группы ремдесивира скорость выздоровления оказалась выше, чем у пациентов группы плацебо (медиана 10 дней по сравнению с 15 днями; коэффициент скорости выздоровления (КСВ) (КСВ 1,29; 95% доверительный интервал (ДИ) 1,12-1,49; P <0,001). В когорте тяжелого течения заболевания (957 пациентов) среднее время выздоровления составило 11 дней по сравнению с 18 днями (КСВ 1,31; 95% ДИ 1,12–1,52). КСВ был самым большим среди пациентов 5 категории (КСВ 1,45; 95% ДИ 1,18 к 1,79); среди пациентов 4 категории и 6 категории КСВ составили 1,29 (95% ДИ, 0,91–1,83) и 1,09 (95% ДИ, 0,76–1,57) соответственно. У тех, кому требовалась искусственная вентиляция легких (ИВЛ) или экстракорпоральная мембранная оксигенация (ЭКМО) при включении в исследование (7 категория), КСВ составлял 0,98 (95% ДИ, 0,70–1,36). Для оценки общего эффекта (процентного соотношения пациентов в каждой подгруппе) на первичную конечную точку был проведен анализ с поправкой на исходную оценку тяжести заболевания. Результаты скорректированного анализа подтвердили данные об эффективности лечения (КСВ 1,26; 95% ДИ 1,09–1,46). Пациенты, прошедшие рандомизацию в течение первых 10 дней после появления симптомов, имели КСВ 1,37 (95% ДИ, 1,14–1,64), тогда как пациенты, прошедшие рандомизацию позднее, чем через 10 дней после появления симптомов, имели КСВ 1,20 (95% ДИ, 0,94–1,52) (Рисунок 1). Эффективность ремдесивира оказалась наиболее высокой при раннем начале его приема, хотя его эффективность наблюдалась при любой длительности симптомов. Анализ чувствительности, в котором пациенты, ранее лечившиеся глюкокортикоидами или гидроксихлорохином исключались из анализа, подтвердил эффективность ремдесивира (9 дней до выздоровления в группе ремдесивира против 14 дней в группе плацебо (КСВ 1,28; 95% ДИ 1,09-1,50); и 10 дней против 16 дней (КСВ 1,32; 95% ДИ 1,11–1,58) соответственно).
Рисунок 1 Результаты кумулятивной оценки выздоровления пациентов. А – в общей популяции; В – пациенты 4 категории (не требуется кислород); С – пациенты 5 категории (требуется респираторная поддержка); D – пациенты 6 категории (требуется высокопоточный кислород или неинвазивная механическая вентиляция); E – пациенты 7 категории (требуется ИВЛ или ЭКМО).
Основная вторичная конечная точка
Шансы на улучшение состояния оценивались в баллах по порядковой шкале с помощью модели пропорциональных шансов. На 15-й день с момента поступления шансы на улучшение были выше в группе ремдесивира, чем в группе плацебо (отношение шансов (1,5; 95% ДИ, 1,2 — 1,9 с поправкой на тяжесть заболевания).
Исследование: беременные с ковидом чаще попадают в больницу
Одно из самых крупных исследований недавно представили американские исследователи. Они с марта по октябрь собирали данные из больниц 13 штатов и накопили относительно неплохую статистику (хотя она в разы меньше, чем статистика по другим группам заболевших). Большинство беременных, у которых обнаружился коронавирус, были бессимптомными (в других работах доля бессимптомных среди беременных колеблется от 66% до 95%) — но по протоколу всех женщин, ожидающих ребенка, которые обращались в больницы штатов, предоставивших данные для исследования, обязательно тестировали на SARS-CoV-2.
Изрядная часть рожениц узнала, что у них коронавирус, только приехав в роддом.
Собранные данные указывают, что в третьем триместре COVID-19 чаще проходит бессимптомно. Вероятно, это связано с особенностями работы иммунной системы у беременных. Никто из бессимптомных женщин не попал в реанимацию и на ИВЛ и не умер. Среди тех, у кого симптомы проявились (чаще всего это были кашель, головная и мышечная боль), 16% попали в реанимацию, 8% оказались на ИВЛ и две женщины умерли (всего ученые собрали данные о 598 беременных с подтвержденным ковидом).
В США беременные составляют примерно 5% от женщин репродуктивного возраста. При этом среди всех женщин 15–49 лет, госпитализированных по причине коронавирусной инфекции, доля беременных составила 26,5%. Эти цифры указывают, что беременные, в среднем, оказываются в больнице из-за коронавируса чаще, чем небеременные.

Я беременна, и у меня коронавирус. Что будет дальше?
С другой стороны, беременные чаще ходят к врачу и сдают всевозможные анализы, среди которых анализ на COVID-19. Врачи же нередко предпочитают перестраховаться и на всякий случай отправить будущую маму с коронавирусом в больницу. Но, видимо, если переоценка доли беременных в общем количестве госпитализированных по причине COVID-19 и есть, то не слишком большая. Более объективные параметры — доля тяжелых случаев, в том числе требующих ИВЛ, и количество смертей. И у беременных значения этих параметров также выше, чем у небеременных.
Еще один неприятный показатель, который у беременных с ковидом оказался выше, чем у беременных без него — частота преждевременных родов, то есть тех, что случились до 37-й недели. Роды начались раньше срока у 12,9% беременных с коронавирусом, а в среднем по американской популяции этот показатель составляет 10,2%. И опять же, частота преждевременных родов была выше у женщин с симптомами (25%), чем у бессимптомных (8%).
Риски коронавируса для будущих матерей
С чем именно связан повышенный риск неблагоприятного прогноза COVID-19 у беременных — неизвестно. Ученые рассматривают несколько гипотез.
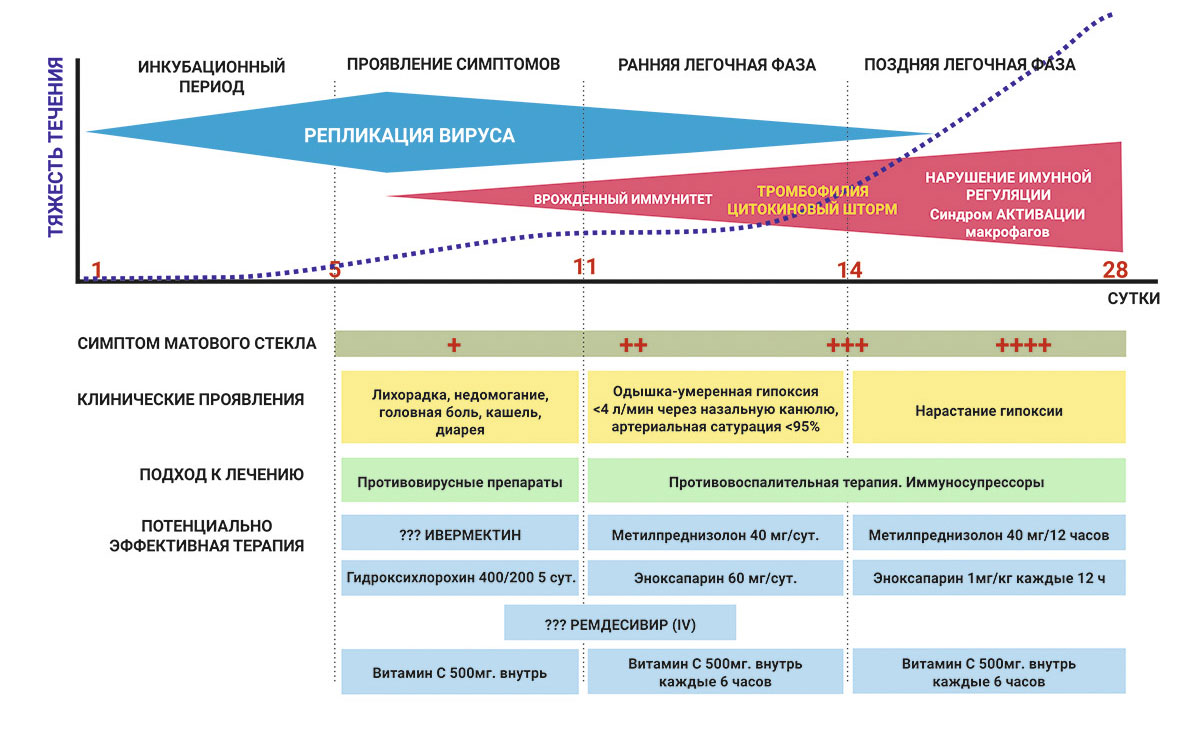
Тяжелое течение коронавирусной инфекции провоцируется, главным образом, чрезмерным усилением воспалительного ответа на вторжение вируса. В норме воспаление призвано облегчить иммунным механизмам задачу по уничтожению патогенов, но гипервоспаление уже не выполняет этой функции и повреждает собственные органы и системы. И первая гипотеза предполагает, что повышенные риски COVID-19 для беременных связаны с их измененным иммунным ответом.
Организм беременной должен одновременно решить две взаимоисключающие задачи. С одной стороны, защитить плод от патогенов — и для этого нужно усилить защитные механизмы. С другой — не дать иммунной системе уничтожить его, ведь генотип ребенка и особые метки на его клетках отличаются от материнских, и в норме иммунитет набрасывается на такие клетки и убивает.
Сложный баланс усиления и ослабления иммунных реакций меняется по мере протекания беременности, и, возможно, с этим связаны как разные риски для женщин в первом и третьем триместрах, так и большой процент бессимптомных носительниц (впрочем, возможно, их доля не сильно отличается от средней по популяции, просто мы чаще выявляем таких женщин, если они ожидают ребенка).

Канадка родила дочь, находясь в коме из-за COVID-19. Девочка появилась на свет здоровой
Еще один вероятный механизм, делающий ковид опасным для беременных, работает через повышение свертываемости крови и тромбообразование. Микротромбы в самых разных органах — один из главных поражающих элементов коронавирусной инфекции. Они формируются как следствие все того же гипервоспаления. Предполагается, что это одна из причин, по которой люди с сердечно-сосудистыми заболеваниями, у которых часто уже присутствуют тромбы, больше остальных рискуют свалиться в тяжелую фазу COVID-19.
У женщин, ожидающих ребенка, свертываемость крови также возрастает — это часть нормального физиологического процесса беременности. Почему так происходит — неизвестно, но, возможно, это изменение призвано уменьшить риск опасных кровотечений во время и после родов. Однако у «густой» крови есть очевидные побочные эффекты — у беременных в несколько раз повышен риск тромбозов и, в частности, тромбоза глубоких вен.
Этот риск сохраняется и после родов — более того, он максимален в первые две недели после того, как ребенок появился на свет — и снижается до среднепопуляционного примерно через восемь недель.
Сочетание двух факторов риска — беременности и ковида — увеличивает риск неприятных последствий.
Еще один возможный фактор риска — ожирение. Оно само по себе увеличивает вероятность тяжелого течения коронавирусной инфекции, и если ожидание ребенка также «работает» в эту сторону, то беременные рискуют больше других женщин с лишним весом. Несмотря на убеждение, что в России ожирение не является проблемой, среди беременных эта патология встречается с частотой 15–38%. Что вполне сопоставимо с американскими цифрами: в большой работе CDC, о которой мы говорили выше, доля беременных с ожирением составила 35%.
Другое расстройство, которое может повышать риски плохого прогноза при заражении коронавирусом, — гестационный диабет. Этим термином называют временное повышение уровня сахара в крови у некоторых женщин во время вынашивания ребенка. После родов содержание глюкозы в крови снижается до нормальных значений — хотя сам факт гестационного диабета существенно повышает риски «обыкновенного» диабета позже. Диабет любой этиологии увеличивает риски того, что COVID-19 перейдет в тяжелую фазу, так что беременные с этой патологией оказываются в группе риска.
Важно отметить, что все имеющиеся сведения описывают только часть инфицированных беременных. В большинстве стран из-за нехватки тест-систем на коронавирус проверяют, главным образом, людей, у которых есть симптомы, поэтому очевидно, что часть беременных с COVID-19 остались невыявленными — так как они не обращались в больницу
Узнать, какие последствия заражение имело для них и эмбриона, можно будет позже, когда (и если) будут проводиться исследования с обязательным скринингом на антитела к SARS-CoV-2.
Откуда врачам известно, что вакцины безопасны для беременных женщин?
Есть убедительные доказательства безопасности и эффективности вакцин для беременных женщин.
-
Исследование, опубликованное в январе 2022 г., показало, что риск преждевременных родов или низкого веса ребенка при рождении у вакцинированных женщин не выше, чем у невакцинированных.
-
Проведенное в августе 2021 г. исследование показало, что риск выкидыша у женщин, которым во время первых 20 недель беременности поставили вакцину на основе иРНК, не повышается.
-
В ходе исследования, проведенного в июне 2021 г. и опубликованного в журнале New England Journal of Medicine, среди 35 000 беременных женщин, которым была введена вакцина Pfizer-BioNTech (Comirnaty) или Moderna (Spikevax) против COVID-19, каких-либо проблем обнаружено не было.
Представители Американской коллегии акушеров и гинекологов (American Congress of Obstetricians and Gynecologists) опубликовали заявление, где подчеркивается, что «всем людям, у которых нет противопоказаний , в том числе беременным и кормящим грудью, можно вводить вакцину или серию вакцин против COVID-19». Представители Сообщества специалистов перинатальной медицины (Society for Maternal Fetal Medicine) также рекомендуют беременным или кормящим грудью женщинам вакцинироваться.
Успешное исследование
Второе испытание ремдесивира было проведено на 1063 пациентах в 13 странах, его предварительные результаты были опубликованы 22 мая, а окончательные – 8 октября в New England Journal of Medicine. В числе его спонсоров был производитель препарата, компания Gilead Sciences.
Предварительные данные показали, что десятидневный курс препарата эффективнее плацебо. Пациенты с тяжелым течением болезни, которые получали ремдесивир, поправлялись за 11 дней, а участники из группы плацебо – за 15. Препарат был эффективен у пациентов, которым не требовалась искусственная вентиляция легких. Однако разница в смертности пациентов из разных групп оказалась незначительной.
Согласно окончательным данным, ремдесивир ускорял выздоровление на 5 дней и немного улучшал выживаемость. На 29 день после начала болезни умирали в 11,4% из группы препарата и 15.2% из группы плацебо.
Компания Gilead провела исследование, в котором сравнила пяти- и десятидневный курсы лекарства. Их эффективность была сходной. Однако объективно оценить эту эффективность было невозможно, потому что в исследовании не было группы пациентов, которые не получали препарат, для сравнения.
Возможность применения у пациентов с COVID-19
Ремдесивир используется при лечении COVID-19 в различных странах, после того как in vitro было продемонстрировано его антивирусное действие против SARS-CoV-2 . Анализ реестра клинических исследований ClinicalTrials.gov (дата проведения — 08.07.2020 г.) обнаружил 27 исследований с применением Remdesivir, из которых 22 направлено на изучение его эффективности при COVID-19 . Одно из них (NCT04257656) проводилось в Китае, было завершено досрочно (набрано 52 % от целевого размера выборки из-за снижения заболеваемости COVID-19 в Ухани). Было включено 237 взрослых с тяжёлым COVID-19, группы сравнения различались по исходным характеристикам: группа ремдесивира имела больше сопутствующих заболеваний, чем группа плацебо. Не выявлено значимых различий по срокам клинического улучшения и 28-дневной смертности. Поскольку исследование не было завершено, его результаты нельзя считать убедительными. Также ремдесивир не приводил к значительному сокращению РНК нагрузки вируса SARS-CoV-2. Частота побочных явлений между группами была сопоставима, что позволило авторам сделать вывод об адекватной переносимости ремдесивира.
1 мая 2020 г. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало «разрешение для экстренного использования» ремдесивира для лечения COVID-19 в США . Предварительные результаты исследования NCT04280705 показали, что пациенты, получавшие ремдесивир, выздоравливали на 31 % быстрее, чем пациенты, получавшие плацебо . В частности, среднее время выздоровления составляло 11 дней у пациентов, получавших ремдесивир (95 % доверительный интервал от 9 до 12), по сравнению с 15 днями (95 % ДИ от 13 до 19) у пациентов, получавших плацебо (р<0,001). Оценки шкал Каплана—Мейера для смертности через 14 дней значимо не различались для ремдесивира по сравнению с плацебо (7,1 против 11,9 %; отношение рисков: 0,70; 95 % ДИ от 0,47 до 1,04). Показатели смертности на 28-й день не представлены, поскольку значительная часть пациентов ещё не завершила исследование. Показатели вирусной нагрузки не измерялись. Серьёзные побочные эффекты были зарегистрированы у 21,1 % в группе ремдесивира и у 27,0 % в группе плацебо . Однако некоторые исследователи критикуют предварительные выводы данного КИ, в частности, отсутствие в качестве первичной конечной точки объективных показателей (смертность, выживаемость) пациентов .
В рандомизированном открытом исследовании (NCT04292899) III фазы сравнивалось 14-дневное клиническое улучшение у 397 пациентов с тяжёлой формой COVID-19. Первая группа пациентов получала лечение ремдесивиром в течение 5 дней, вторая — 10 дней. Исследование было открытым, рандомизированным, но без контрольной группы, получающей плацебо. Пациенты в группе 10-дневного лечения имели исходно более тяжёлое клиническое состояние, чем пациенты в группе 5-дневного лечения. Через 14 дней в группе, получавшей ремдесивир в течение 10 дней, показано улучшение клинического состояния в 64 % случаев по сравнению с 54 % в группе, получавшей ремдесивир 5 дней. Результаты после корректировки по исходному клиническому статусу не позволяют сделать вывод о наличии различий между двумя группами. Кроме того, в отсутствие группы, получающей плацебо, не ясно, изменил ли ремдесивир естественное развитие болезни и исходы . В РФ в реестре разрешений на проведение клинических исследований на 09.07.2020 года, зарегистрировано 2 исследования ремдесивира . Первое (WA42511) — по оценке эффективности и безопасности комбинированной терапии «ремдесивир плюс тоцилизумаб» в сравнении с комбинацией «ремдесивир плюс плацебо» у госпитализированных пациентов с тяжёлой пневмонией, вызванной коронавирусной инфекцией СOVID-19. Второе (№ REMVR-2020/I) — изучение безопасности и эффективности применения препарата Ремдеформ (МНН — ремдесивир), лиофилизат для приготовления раствора для внутривенного введения 100 мг.
Безопасность ремдесивира
Выводы можно сделать из исследований по эффективности препарата при COVID-19. In vitro ремдесивир является субстратом изоферментов CYP3A4, CYP2C8, что говорит о возможном взаимодействии с ингибиторами и индукторами этих изоферментов. В ряде протоколов препарат не рекомендован при СКФ <30 мл/мин или АЛТ/АСТ >5 верхних норм. В исследовании Wang M с соавт. доля пациентов, у которых развилось какое-либо неблагоприятное событие, была одинаковой в группах ремдесивира и плацебо, но доля пациентов с серьёзными неблагоприятными событиями была выше в группе плацебо, чем в группе ремдесивира (26 против 18 %, соответственно). Доля пациентов, у которых наблюдались нежелательные явления, приводящие к прекращению лечения, была выше при применении ремдесивира, чем при применении плацебо (12 против 5 %, соответственно). Наиболее частыми нежелательными явлениями при применении ремдесивира были: запор (14 %), гипоальбуминемия (13 %), анемия (13 %), гипокалиемия (12 %), анемия (12 %), тромбоцитопения (10 %) и гипербилирубинемия (10 %). Наиболее частыми серьёзными побочными явлениями оказались дыхательная недостаточность или острый респираторный дистресс-синдром (10 % — на ремдесивире и 8 % — на плацебо) и сердечно-лёгочная недостаточность (5 % — на ремдесивире и 9 % — на плацебо). Описан как минимум один случай развития печёночной недостаточности у пациента 64 лет через пять дней после начала приёма ремдесивира . После отмены препарата показатели функции печени нормализовались.
Список литературы
1. Agostini ML, Andres EL, Sims AC et al. Coronavirus Susceptibility to the Antiviral Remdesivir (GS-5734) Is Mediated by the Viral Polymerase and the Proofreading Exoribonuclease. mBio. 2018 Mar 6;9(2):e00221-18. DOI: 10.1128/mBio.00221-18
2. Sheahan TP, Sims AC, Graham RL et al. Broad-spectrum antiviral GS5734 inhibits both epidemic and zoonotic coronaviruses. Sci Transl Med. 2017 Jun 28;9(396):eaal3653. DOI: 10.1126/scitranslmed.aal3653
3. Sheahan TP, Sims AC, Leist SR et al. Comparative therapeutic efficacy of remdesivir and combination lopinavir, ritonavir, and interferon beta against MERS-CoV. Nat Commun. 2020 Jan 10;11(1):222. DOI: 10.1038/s41467-01913940-6
4. «Singapore approves remdesivir drug for emergency COVID-19 treatment». Reuters. Retrieved 10 June 2020.
5. Wang M. Remdesivir and chloroquine effectively inhibit the recently emerged novel coronavirus (2019-nCoV) in vitro. Cell Res. 2020 Mar;30(3):269-271. DOI: 10.1038/s41422-020-0282-0
6. FDA Allows For ‘Emergency Use’ of Remdesivir, Experimental Coronavirus Drug (англ.). TIME. ASSOCIATED PRESS (1 May 2020)
7. Herman Steve. Coronavirus Treatment Breakthrough Announced. Voice of America. . ; Available from: https://www.voanews.com/covid-19-pandemic/coronavirus-treatment-breakthrough-announced
8. NIH Clinical Trial Shows Remdesivir Accelerates Recovery from Advanced COVID-19. National Institute of Allergy and Infectious Diseases (NIAID) . ; Available from: https://www.niaid.nih.gov/news-events/nih-clinical-trial-shows-remdesivir-acceleratesrecovery-advanced-covid-19
9. Воронин Н. Ученые подтвердили эффективность ремдесивира в лечении коронавируса. Би-би-си BBC News Русская служба. . Доступно по: https://www.bbc.com/russian/news-52490929 Ссылка активна на 30.04.2020
10. Beigel JH et al. Remdesivir for the Treatment of Covid-19 Preliminary Report. N Engl J Med. 2020 May 22;NEJMoa2007764. DOI: 10.1056/NEJMoa2007764
11. Gøtzsche PC. Remdesivir against coronavirus, hope or hype? / Prof. Peter C. Gøtzsche — Copenhagen: Institute for Scientific Freedom . ; Available from: https://www.scientificfreedom.dk/wpcontent/uploads/2020/06/Gøtzsche-Remdesivir-against-coronavirus-hopeor-hype.pdf
12. Goldman JD et al. Remdesivir for 5 or 10 Days in Patients with Severe Covid-19. N Engl J Med. 2020 May 27;NEJMoa2015301. DOI: 10.1056/NEJMoa2015301
13. Search of: Favipiravir — List Results — ClinicalTrials.gov . ; Available from: https://clinicaltrials.gov/ct2/results?cond=&term=&type=&rslt=&age_v=&gndr=&intr=Remdesivir
14. World Health Organization (WHO) (2020) Clinical management of COVID-19. Interim Guidance. 27 May. . ; Available from: https://www.who.int/publications/i/item/clinicalmanagement-of-covid-19
15. Frequently Asked Questions on the Emergency Use Authorization for Remdesivir for Certain Hospitalized COVID-19 Patients . ; Available from: https://www.fda.gov/media/137574/download
17. Государственный реестр лекарственных средств, реестр разрешений на проведение клинических исследований . . . Доступно по: https://grls.rosminzdrav.ru/CiPermitionReg.aspx?Torg=ремдесивир Ссылка активна на 09.07.2020
Роды и передача коронавируса ребенку
Риск заразить коронавирусом ребенка, похоже, не очень высок. Среди 610 младенцев, рожденных инфицированными матерями, которых проверили на коронавирус в уже упоминавшемся американском исследовании, только у 2,6% тест дал положительный результат. И большинство из них родились у матерей, которые заразились коронавирусом в последнюю неделю перед родами. На антитела к SARS-CoV-2 младенцев не проверяли, так что мы не знаем, были ли среди новорожденных те, кто перенес ковид внутриутробно.

«Дочь после родов унесли и не показывали месяц». В роддомах разлучают новорожденных с матерями из-за ковида
Но в некоторых других работах, авторы которых определяли у новорожденных антитела к коронавирусу, у нескольких детей обнаружились как IgG, так и IgM. И если IgG могут передаваться эмбриону через плаценту от зараженной матери, то с IgM такого обычно не происходит. Другими словами, в этих случаях можно говорить о возможном внутриутробном заражении ребенка (к слову, никаких отклонений у младенцев, вероятно, заразившихся SARS-CoV-2 таким образом, обнаружено не было).
По некоторым данным, дети женщин, чей тест на коронавирус был положительным на поздних сроках, чаще появляются на свет путем кесарева сечения. Такое решение считается оправданным в случаях, когда ковид проявляется тяжелыми симптомами и естественные роды могут ухудшить состояние женщины или даже представляют опасность для жизни. Однако врачи часто решают ускорить процесс — вероятно, опасаясь заражения.
Кроме того, из-за ограничительных мер в некоторых странах беременные предпочитают провести кесарево сечение раньше срока, чтобы их партнер мог присутствовать на операции. Например, в Уэльсе мужчина может быть вместе с роженицей только в активной фазе родов или во время операции, а так как естественные роды часто непредсказуемы, высок риск не успеть. Однако никаких медицинских причин проводить операцию беременным с SARS-CoV-2, у которых болезнь протекает легко, нет.
Почему заболевание COVID-19 опаснее для беременных?
По данным CDC, беременные женщины, заразившиеся COVID-19, подвержены более высокому риску возникновения серьезных осложнений, вследствие чего возможно поступление в отделение интенсивной терапии, необходимость в установки дыхательной трубки и даже смерть. Они также могут подвергаться более высокому риску неблагоприятных исходов беременности.
-
Результаты исследования, опубликованные в январе 2022 г. в журнале Nature Medicine, показывают, что у невакцинированных беременных женщин, заболевших COVID-19, более высокий риск гибели плода и мертворождения. Результаты этого исследования, проведенного в Шотландии в период с марта 2020 г. по октябрь 2021 г. при участии более 144 000 беременных женщин, показали, что на одной стадии беременности риск гибели плода и мертворождения у невакцинированных беременных женщин выше даже по сравнению с вакцинированными женщинами, больными COVID-19.
-
В ноябре 2021 г. CDC опубликовали новые данные о более 1,2 миллиона родов, принятых в больницах США в период с марта 2020 г. по сентябрь 2021 г. Проведенное исследование показало, что женщины, болеющие COVID-19 во время родов, подвержены более высокому риску мертворождения. После более широкого распространения дельта-штамма риск мертворождения стал еще выше.
Дополнительные вторичная конечная точка
У пациентов группы ремдесивира время до улучшения на одну – две категории по сравнению с исходным уровнем было короче, чем у пациентов группы плацебо (улучшение по одной категории: медиана 7 дней против 9; КСВ 1,23; 95% ДИ 1,08 1,41; улучшение по двум категориям: медиана 11 дней против 14; КСВ 1,29; 95% ДИ 1,12 1,48). Пациенты группы ремдесивира быстрее выписывались или имели балл по шкале NEWS 2 и ниже по сравнению с пациентами группы плацебо (медиана 8 дней против 12; ОР 1,27; 95% ДИ 1,10-1,46). Первоначальная продолжительность пребывания в стационаре была короче в группе ремдесивира, чем в группе плацебо (в среднем 12 против 17 дней); 5% пациентов из группы ремдесивира были повторно госпитализированы, в группе плацебо — 3%.
Среди 913 пациентов, которым при поступлении требовался кислород, группе ремдесивира он требовался меньшее количество дней по сравнению с группой плацебо (медиана 13 дней против 21); частота возникновения необходимости в дополнительном кислороде у пациентов, которым он не требовался в момент включения в исследование, была ниже в группе ремдесивира по сравнению с плацебо (частота 36% (95% ДИ, 26–47) против 44% (95% ДИ, 33–57)). Для 193 пациентов, получавших неинвазивную вентиляцию легких или высокопоточный кислород при включении в исследование, средняя продолжительность использования этих процедур составила 6 дней в обеих исследуемых группах. Среди 573 пациентов, которым не требовались неинвазивная вентиляция, высокопоточный кислород, ИВЛ или ЭКМО в момент включения в исследование, частота возникновения необходимости в этих вмешательствах была ниже в группе ремдесивира, чем в группе плацебо (17% (95% ДИ, 13–22) против 24% (95% ДИ, 19–30)). Из 285 пациентов, находившихся на ИВЛ или ЭКМО при включении в исследование, группе ремдесивира эти вмешательства требовались меньшее количество дней, чем группе плацебо (медиана 17 дней против 20); частота возникновения необходимости в ИВЛ или ЭКМО среди 766 пациентов, которым они не требовались при включении в исследование, была ниже в группе ремдесивира по сравнению с плацебо (13% (95% ДИ 10–17) против 23% (95% ДИ 19–27)).