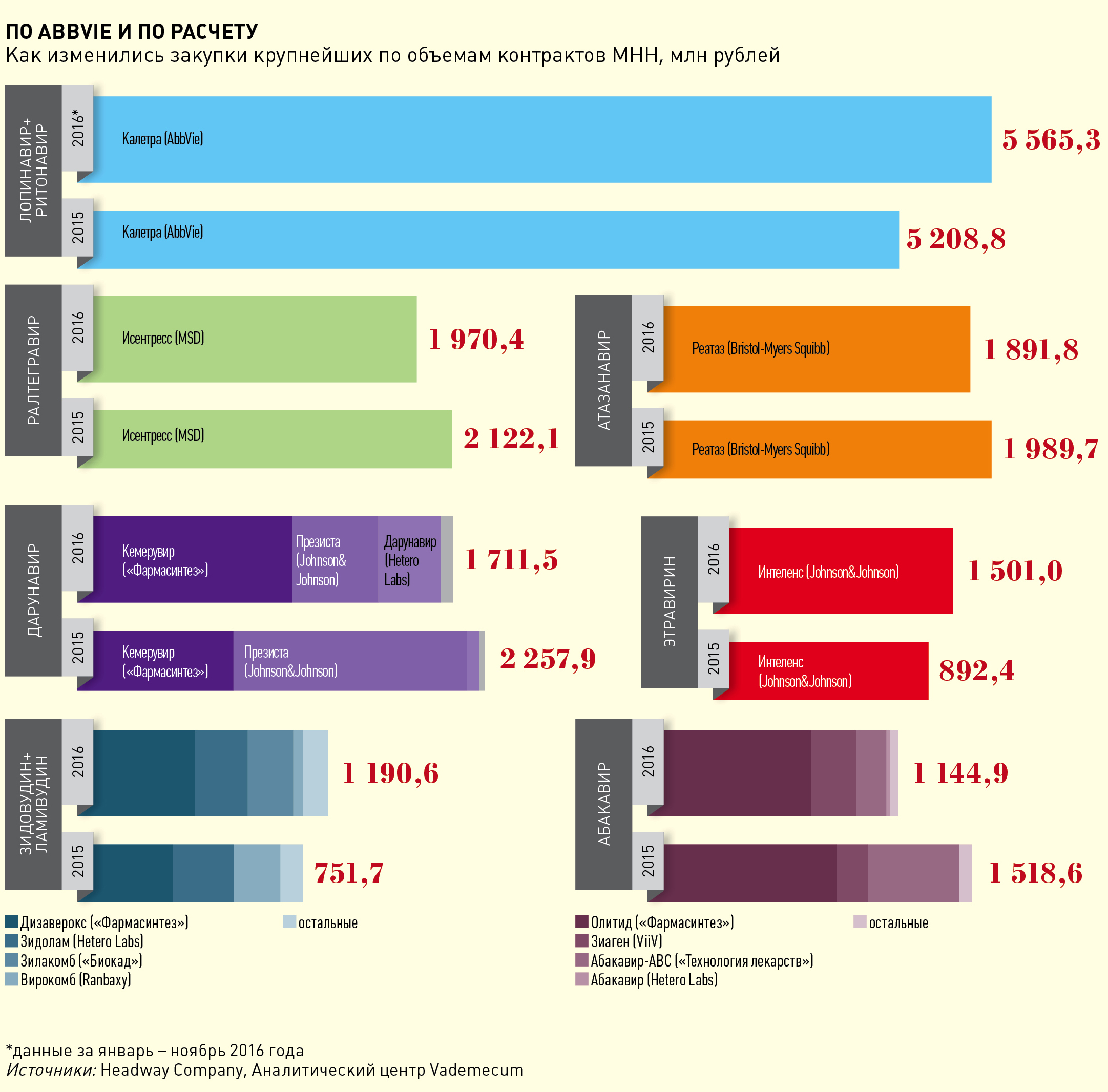
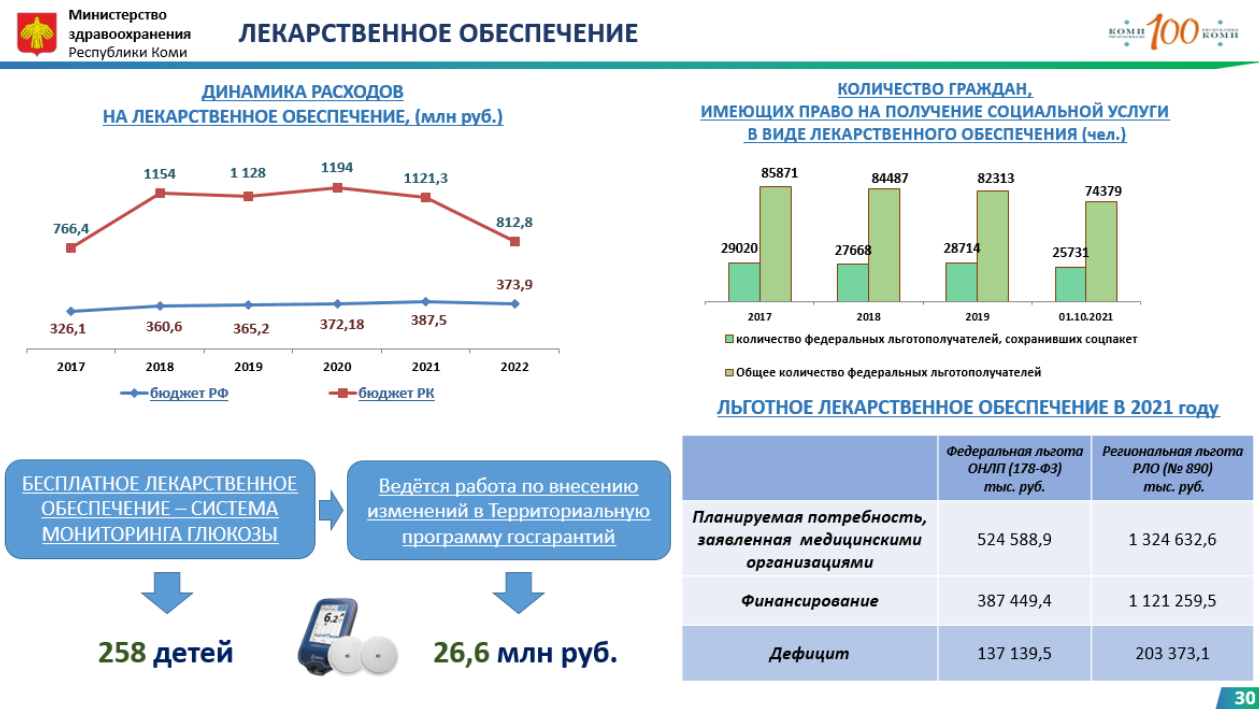
Проблемы и успехи лечения ВИЧ-инфекции
Помимо способности к мутациям, вирус обладает высокой резистентностью по отношению к препаратам антиретровирусной терапии. Если лекарство неправильно подобрано, или принимается нерегулярно, или не в тех дозах, то вирус становится устойчивым к препарату и дальнейший его прием не дает положительного результата. Резистентность ВИЧ приводит к появлению штаммов вируса, изначально устойчивых к ВААРТ. Постепенно мутации резистентности накапливаются и активно распространяются, что затрудняет проведение терапии и ускоряет наступление стадии СПИД.
Учитывая резистентность вируса, тритерапия проводится по четкому графику, который предполагает, что ВИЧ-инфицированный пациент должен принимать лекарство несколько раз в сутки, в строго определенное время. Любые отклонения от графика, самостоятельное увеличение или снижение дозы недопустимы! Естественно, что соблюдать данный режим под силу не каждому пациенту, что значительно снижает эффективность терапии и ставит под сомнение все лечение. Поэтому активно разрабатываются новые схемы ВААРТ, предполагающие однократный прием препарата в сутки. Для однократного приема уже одобрены препараты: Атазанавир, Абакавир, Диданозин, Тенофовир, Ламивудин, Эмтрицитабин, Эфавиренз и другие антиретровирусные средства.
Побочные эффекты антиретровирусных препаратов – еще одна проблема, с которой сталкиваются специалисты и их пациенты. Часть побочных эффектов проявляется практически сразу, что позволяет провести корректировку ВААРТ, а другая часть приводит к тяжелым последствиям. Патология может развиваться скрытно, на протяжении нескольких лет. Всего несколько примеров препаратов и их побочных эффектов.
- Невирапин – может провоцировать развитие цирроза печени и синдрома Стивенса.
- Ставудин – может вызвать развитие лактатацидоза, гиперлипидемии и липодистрофии.
- Зидовудин – провоцирует панкреатит, угнетение функций костного мозга, анемии, расстройства ЖКТ.
Побочные эффекты создают дополнительную нагрузку на организм пациента. Чтобы избежать этого, необходимо регулярно обследовать все органы и системы ВИЧ-инфицированного и при необходимости корректировать ВААРТ.
Доступность ВААРТ – глобальная для всех пациентов проблема. Лекарство от ВИЧ-инфекции в свободную продажу не поступает. Оно выдается в специализированных медицинских учреждениях. Все расходы на лечение оплачиваются средствами из федерального и регионального бюджета. Пациенты получают препараты бесплатно, однако из-за проблем финансирования и сложности процедуры закупок, периодически возникают перебои с поставками необходимых лекарств. А учитывая тот факт, что они должны приниматься пациентом ежедневно и в строго определенное время, складывается ситуация при которой эффективность ВААРТ значительно снижается. Пропустив всего 1-2 приема препарата, пациенту необходимо корректировать тритерапию — назначать другие лекарства, зачастую более сильного действия и по более высокой стоимости.
Кто такие ВИЧ-диссиденты
Существует движение, которое называется ВИЧ-диссидентство. Его представители либо отрицают в целом существование вируса, либо его опасность, в некоторых случаях подвергают сомнению связь ВИЧ и СПИДа.
Основой большинства идей диссидентства являются публикации Питера Дюсберга. Американский академик и биолог, никогда не занимавшийся изучением ВИЧ, опубликовал статьи в научных журналах. В них, в частности, Дюсберг утверждал, что ВИЧ является безобидным ретровирусом, который наравне с другими обнаруживается в крови больных СПИДом. СПИД же сам по себе является неинфекционным заболеванием, которое развивается вследствие приема определенных препаратов. Ученые неоднократно опровергли эти идеи, посчитав, что Дюсберг выборочно трактовал факты и результаты исследований ВИЧ. Более 5 тыс. ученых и врачей в 2000 году подписали декларацию, в которой подтвердили, что ВИЧ приводит к развитию СПИДа.

GUSTAVO FRING/PEXELS
Тем не менее идеи биолога нашли множество последователей. До сих пор ВИЧ-диссиденты апеллируют данными статей Дюсберга и его приверженцев, которые были опубликованы в 1980–1990-х годах. Самым известным ВИЧ-диссидентом стал бывший президент ЮАР Табо Мбеки. В начале 2000-х годов в стране бушевала эпидемия СПИДа, но глава государства противодействовал международным медицинским организациям.
Есть люди, которые не отрицают существования ВИЧ, но при этом считают, что проблема преувеличена. По их мнению, на борьбу с заболеванием, в том числе на проведение обязательного тестирования населения, выделяются большие деньги. Своими высказываниями на эту тему известен дизайнер Артемий Лебедев.
Кирилл Барский, руководитель программ Регионального благотворительного общественного фонда борьбы со СПИДом «Шаги»:
«Мы не используем термин ВИЧ-диссидент. Это слишком хорошее слово с романтическим флером советского времени. Называем мы их ВИЧ-отрицателями. По факту, таких людей менее 1% от всех ВИЧ-инфицированных. Такое количество не может влиять на эпидемиологическую картину.
ВИЧ-отрицатели же на деле зачастую сами не верят в то, что они говорят. И когда ты начинаешь с ними общаться, понимаешь, что это просто человек в классической стадии отрицания своего диагноза. Чтобы его спрятать и ничего не делать с проблемой, проще сказать, что ВИЧ-инфекции просто нет.
Основная масса людей, которые не идут в центры СПИДа, это те, кто боится туда обращаться, теряется, убегает от проблемы и не идет лечиться. Представьте, что человек узнает, что у него ВИЧ-инфекция, ничего не знает о ней, совершенно не доверяет системе здравоохранения. Пойдет он в центр СПИДа, когда повсюду до сих пор пишут, что СПИД — чума XXI века, что ВИЧ равно СПИД? Конечно, не пойдет. Это совершенно не обязательно ВИЧ-отрицатели, не всегда представители уязвимых групп, хотя они еще больше боятся обращаться в центры СПИДа. Они не знают, как к ним отнесутся, как будут обращаться, будут ли считать прокаженными».
Можно ли вылечить ВИЧ-инфекцию?
Высокая мутагенность, резистентность и появление новых штаммов вируса значительно усложняют борьбу с ВИЧ-инфекцией. Конечно, на сегодняшний день она не является смертельным заболеванием и перешла в разряд хронических болезней, специалисты знают, как лечить инфекцию, вернее, управлять скоростью ее развития, но она по-прежнему остается неизлечимой.
По сути, сложилась ситуация, в которой вирус всегда оказывается на шаг впереди науки. Сегодня проводимое лечение не предвосхищает поведение ВИЧ, а лишь устраняет последствия его репликаций, мутаций, резистентности и появления новых штаммов. И только «выиграв эту гонку на опережение», специалисты смогут сказать, что ВИЧ излечим.
Лечится или нет ВИЧ-инфекция в принципе?
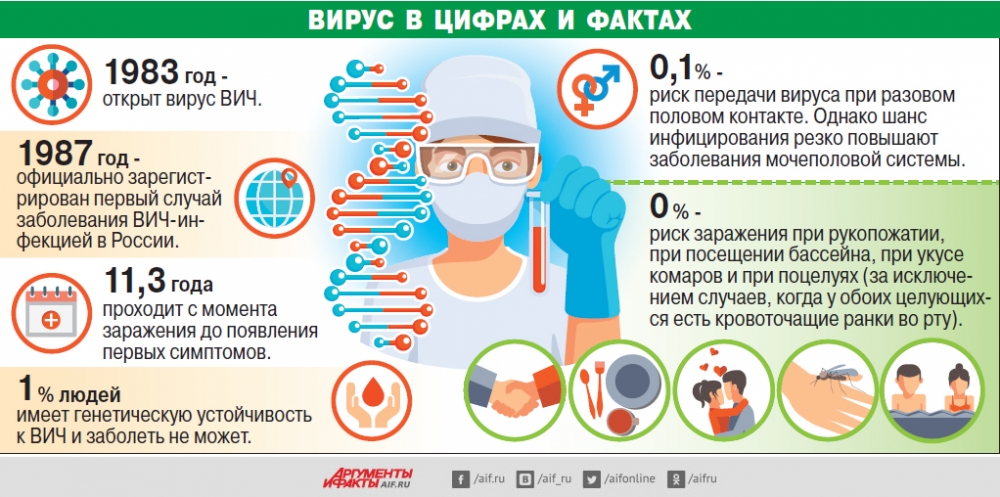
Безусловно, лечится! Яркий пример тому «Берлинский пациент» — первый в мире человек, полностью вылеченный от инфекции. Этим прозвищем нарекли американца Тимоти Рэй Брауна, которому в 1995 году был поставлен диагноз ВИЧ. Спустя 12 лет у него была диагностирована лейкемия, и пациенту пришлось проводить трансплантацию стволовых клеток костного мозга. Из числа подходящих доноров, специалисты выбрали человека с редкой мутацией мембранного белка CCR5 — CCR5-Δ32. Находясь на поверхности Т-лимфоцитов, макрофагов и дендритных клеток, белок CCR5 обеспечивает адгезию (сцепление) вирионов вируса с клеткой-мишенью, тем самым создавая благоприятные условия для ее заражения. Однако его мутация — CCR5-Δ32 — не обладает высоким уровнем адгезии и способна блокировать проникновение ВИЧ в клетки. Ученые предполагают, что данная мутация появилась естественным образом примерно 2500 лет назад. Со временем она распространилась среди людей, что связывают со средневековой эпидемией бубонной чумы, поскольку CCR5-Δ32 повышает сопротивляемость организма человека по отношению к чумной палочке. Сегодня она встречается у жителей Европы и Северной Америки. При этом чаще всего она обнаруживается у русских и украинцев – около 10-15% людей имеют мутацию. А бесспорными лидерами по мутациям CCR5-Δ32 являются поморы – порядка 33%.
Возвращаясь к истории «Берлинского пациента» отметим, что спустя три года после трансплантации донорских стволовых клеток от человека с мутацией CCR5-Δ32, у Тимоти Рэй Брауна не удалось выявить ВИЧ. И это при том, что в указанный период ВААРТ не проводилась по вполне понятным причинам. Несмотря на это, уровень ВИЧ-специфических антител в крови «Берлинского пациента» снизился до минимума, что указывает на полное излечение от ВИЧ-инфекции.
История Тимоти Рэй Брауна показательна, но не однозначна. Некоторые специалисты считают, что излечение пациента не связано с характером введенных в его организм стволовых клеток. При этом они признают тот факт, что существующая мутация CCR5-Δ32 делает организм человека естественно устойчивым к инфицированию ВИЧ.
Помимо генетически измененного варианта CCR5, существуют и другие естественные «защитники» организма от ВИЧ.
- Мутация в гене CCR2 — снижает вероятность инфицирования и тормозит развитие СПИД.
- Антивирусный белок APOBEC3G – провоцирует реакции замещения и приводит к мутациям вирусной ДНК.
- Белок TRIM5a – способен распознавать вирионы ВИЧ и препятствует их репликации.
Таким образом, как бы пафосно это не звучало, но ответ на вопрос лечится ли ВИЧ, скрыт в организме самого человека – в его способности адаптироваться к неблагоприятным условиям внешней и внутренней среды и выживать любой ценой.
Вылечат ли ВИЧ – дело времени. Гораздо важнее двигаться сразу в трех направлениях – проводить профилактику, создавать эффективное лекарство от вируса и разрабатывать вакцину, препятствующую инфицированию. В противном случае эпидемия неизбежна.
Последние новости о лечении ВИЧ
В ближайшее время российские ученые планируют создать вакцину от ВИЧ – об этом летом 2018 года сообщил руководитель отдела молекулярной диагностики и эпидемиологии ЦНИИ эпидемиологии Роспотребнадзора Герман Шипулин. Это не означает, что ВИЧ будет излечим в 2019 году, поскольку речь идет только о втором этапе доклинических испытаний. Эксперименты с будущей вакциной будут проводиться на мышах, которым трансплантирован костный мозг человека. Согласно прогнозам, новое вещество должно блокировать рецепторы белка CCR5, тем самым препятствуя проникновению вируса в клетки иммунной системы. Это поможет не только остановить прогрессирование инфекции у ВИЧ-позитивных пациентов, но и исключить возможность инфицирование здоровых людей. Ориентировочные сроки создания вакцины – 5 лет.
Не менее обнадеживающие новости о лечении ВИЧ поступают и от зарубежных коллег. Так, специалисты Пенсильванского университета (США) предлагают лечить инфекцию с помощью методики «цинковых пальцев». Ее предполагаемая эффективность основана на уже знакомой нам невосприимчивости мутаций CCR5-Δ32 к вирусу. Но поскольку она встречается далеко не у каждого человека, американские ученые предлагают подвергать белок CCR5 генной терапии, добиваясь искусственной мутации и получения необходимой CCR5-Δ32. Методика «цинковых пальцев» уже была опробована на добровольцах. Ее результаты подтверждают снижение уровня вирусной ДНК в крови пациентов до незначительных или неопределенных показателей.
Немецкие ученые оповестили мировую общественность о создании принципиально нового препарата для лечения ВИЧ. Разработанный ими Brec1 способен вырезать вирусную ДНК из пораженных клеток иммунной системы. Успешные эксперименты с новым препаратом проводились in vitro и на животных. Но об испытаниях на добровольцах пока речь не идет, поскольку разработчики Brec1 опасаются, что вместе с уничтожением вируса, может пострадать и иммунная система человека. Чтобы развеять все сомнения, немецкие специалисты планируют провести дополнительные тесты препарата на животных.
На 2019 год команда ученых Калифорнийского института (США) во главе с Д.Балтимором запланировала провести интересный и многообещающий эксперимент на добровольцах. Его концепция принципиально нова – для уничтожения вируса предлагается использовать не возможности иммунной системы, а клетки мышц человека, способные синтезировать антитела к ВИЧ. Для получения таких способностей, мышечные клетки предварительно подвергают генной терапии. Ее успешность подтвердили опыты на мышах. Теперь очередь за испытаниями на добровольцах.
Помимо создания лекарства и вакцины, ученые совершенствуют и методы профилактики ВИЧ. В середине 2016 года завершился масштабный эксперимент, проводимый специалистами Национальных институтов здравоохранения (США). Они разработали вагинальное кольцо с Дапивирином, который должен снизить риск инфицирования ВИЧ во время незащищенного полового акта. В проводимом специалистами исследовании, приняли участие жительницы Южной Африки, Уганды, Зимбабве и Малави – страны, в которых традиционные методы профилактики ВИЧ не имеют успеха. Для участия в эксперименте были отобраны женщины, входящие в группу риска. Для чистоты эксперимента их разделили на 2 группы, одна из которых получила вагинальное кольцо с Дапивирином, а другая – плацебо. По результатам исследования было установлено, что использование кольца с препаратом снижает риск заражения на 27%. Разработку американских ученых планируют запустить в массовое производство. Ожидается, что стоимость вагинального кольца с Дапивирином составит не более 5$.
ВИЧ-инфицированная женщина может родить здорового ребенка
Если будущая мать, инфицированная ВИЧ, не получает никакого лечения, вероятность передачи вируса ребенку достигает 45%. Но если женщина принимает противовирусные препараты и не кормит ребенка грудью, ее малыш скорее всего будет здоров. Еще в 2000 году менее половины ВИЧ-инфицированных женщин в России вставали на учет и получали лечение, из-за чего 20% детей у таких женщин рождались инфицированными. В настоящий момент число детей в нашей стране, заразившихся от матерей, составляет всего 1,5%.
«Если мать вовремя встает на учет и принимает терапию, передача ВИЧ ребенку минимальна», — сообщила депутат Госдумы, член попечительского совета фонда «СПИД.ЦЕНТР» Оксана Пушкина.
10 мифов, которые распространяют ВИЧ-диссиденты
Какую дезинформацию распространяют ВИЧ-диссиденты? Их тезисы несколько отличаются от «стандартных мифов» о ВИЧ-инфекции, к которым, например, относятся ложные утверждения о распространении вируса комарами и передаче болезни через поцелуй.
Читать статью
Как можно заразиться ВИЧ
Долгое время ВИЧ и СПИД считались одними из самых страшных угроз XX века, что рождало вокруг них множество страхов и мифов. Наибольшее беспокойство у людей вызывала возможность заразиться при бытовом контакте или через воздух.
Однако ученые доказали, что основной способ передачи вируса — это попадание крови и других биологических жидкостей (сперма, секрет влагалища, грудное молоко) на слизистую или поврежденную кожную оболочку человека. Неповрежденная кожа является эффективным барьером перед вирусом, а вне организма он не живет. Это исключает передачу через рукопожатие или воздушно-капельным путем. Такие биологические жидкости, как слюна или слезы, также не могут стать причиной передачи ВИЧ. В слюне слишком агрессивная среда, которая разрушает клетки вируса .

PEXELS
Таким образом, основными способами заражения ВИЧ являются:
- вагинальный и анальный секс — самый распространенный тип заражения;
- общие иглы, шприцы и другие инструменты для инъекций;
- оборудование для татуировок, если его не стерилизуют должным образом между использованиями;
- беременность, вынашивание и роды — от матери к ребенку;
- грудное вскармливание .
В теории заражение может произойти в результате переливания крови. Но в связи с тем, что при таких манипуляциях в подавляющем большинстве случаев проводится анализ, такие прецеденты крайне редки .
Также крайне маловероятна возможность передачи вируса через оральный секс (для этого у одного из контактирующих во рту должны быть открытые раны), укус и соприкосновение поврежденной кожи с кровью инфицированного.
Денис Годлевский, руководитель «Коалиции по готовности к лечению»:
«Принято считать, что вирус стал широко заметен в 1980-е годы, но на самом деле ученые обнаружили человеческие останки со следами РНК ВИЧ более ранних времен, в том числе, в Африке. То есть мы можем говорить, что в 1980-е годы в связи с развитием транспортной инфраструктуры стала развиваться и коммуникация между странами, он попал в определенные группы и так быстро распространился.
Изначально путь передачи был половой. Потом основным стал инъекционный — и в России, и в других странах. Затем картина начала меняться. В Африке основным продолжает оставаться половой путь передачи и от матери к ребенку. У нас в конце 1990-х годов пришла эпидемия наркопотребления, а вслед за ней и эпидемия ВИЧ-инфекции. Это связано не с тем, что наркоманы «плохие», а с самой механикой передачи вируса. Если вирус передать из крови в кровь — то риск стопроцентный. При половом пути передачи он снижается до 80%, может быть и меньше. От женщины к мужчине он передается реже, чем от мужчины к женщине, в силу физиологии. В последнее время все эксперты говорят о том, что начинает доминировать половой путь передачи в России, причем речь идет именно о гетеросексуальном контакте. Хотя инъекционный способ все еще сохраняется, половой доминирует ненамного».
Справка. Установлено, что ВИЧ передался в результате зоонозы — процесса, при котором вирусы и инфекции переносятся с животных на людей. Предполагают, что произошло это на рубеже XIX и XX веков. Оба типа вируса попали к человеку от обезьян, которые обитали южнее Сахары на Африканском континенте. Существуют данные, что охотники в Африке заражались вирусом иммунодефицита обезьян, но поскольку он (был?) довольно слабый, то легко подавлялся иммунной системой человека. И лишь многочисленные заражения и последующие социально-экономические процессы позволили ему превратиться в ВИЧ. По одной из версий, колонизация Африки стимулировала высокий уровень проституции и незащищенных половых связей, которые способствовали распространению вируса. По другой версии, этому процессу помогала клиническая антисанитария: общие шприцы и иглы для вакцинации, плохая стерилизация хирургических и других медицинских инструментов.
Почему врач может отказать
Вполне веским основанием для отказа от имплантации может быть уровень CD4 клеток. Однако иногда стоматологи отказывают пациентам по другим причинам:
- Устаревшие знания стоматологов об имплантации при ВИЧ. Некоторые врачи придерживаются старых правил и просто не знакомы с новыми тенденциями в имплантологии.
- Общее ослабленное состояние клиентов, например, из-за других болезней. Обычно врач делает выводы на основании анализов.
- Опасения стоматолога за свое здоровье. Действительно, при лечении ВИЧ-инфицированного пациента врач рискует заразиться сам. Но на самом деле этот риск незначителен, если соблюдать все правила антисептики и проводить имплантацию в перчатках и маске.
Когда надо говорить правду?
Во всех медицинских учреждениях, куда бы ни пришёл ВИЧ-носитель, ему необходимо заявить о своём статусе, потому что в Уголовном Кодексе есть статья, предусматривающая наказание за сокрытие информации в случае заражения третьего лица. Лечение зубов, обследование с внедрением внутрь органов – любая инвазивная манипуляция может привести к контакту с кровью и инфицированию медицинского работника. В амбулаторной карте врач пометит статус, внесёт его в электронную историю болезни, чтобы все были предупреждены о соблюдении определённых мер, предотвращающих распространение вируса иммунодефицита дальше.
И это абсолютно верно, потому что достаточно случаев заражения ни в чём неповинных пациентов кровью доноров, не осведомлённых о собственном ВИЧ-статусе. Закон не предписывает выносить информацию о ВИЧ-позитивном статусе пациента на титульный лист медицинской карты, но и не запрещает «тайных» меток, расставляемых персоналом лечебного учреждения, сигнализирующих о повышенной бдительности. Люди бывают недобрыми из-за необразованности, шарахаются от ВИЧ-инфицированных, впрочем, не только от них, а от раковых больных или страдающих кожными болезнями.
Не понимают граждане, что ничего постыдного в ВИЧ-статусе нет, любой может нечаянно получить вирус даже при абсолютно праведной жизни, как 5 лет назад заразились три женщины, лечившиеся от бесплодия. По инновационной методике в частной клинике им ввели лимфоциты медсестры, не подозревавшей о носительстве ВИЧ. Это было преступной халатностью, но именно такие небрежения и приводят к человеческим трагедиям.