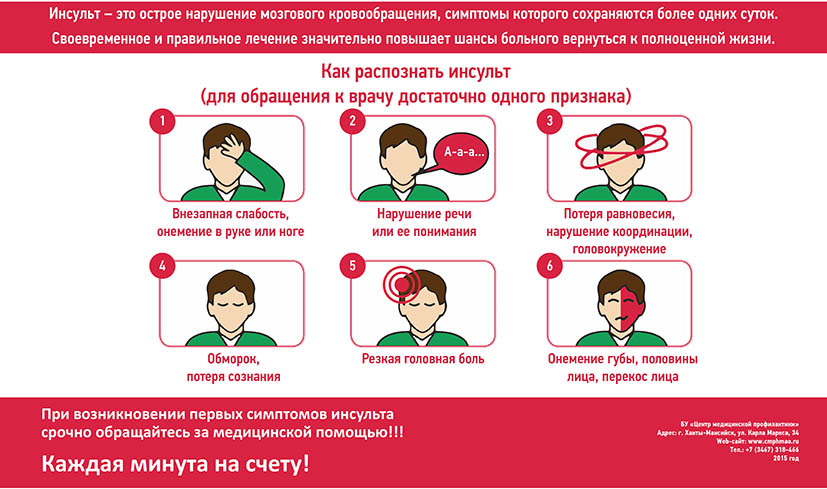
Причины сахарного диабета 1 типа у детей и подростков
Многие родители заблуждаются, думая, что диабетики заболели, так как ели много шоколада и сахара. Если ограничить ребёнка в сладком, его скорее можно защитить от диатеза, чем от диабета. Дети заболевают диабетом в раннем возрасте не из-за неправильного питания. Об этом говорят выводы ученых, изучающих эту проблему.
Авторитетный учёный Andreas Beyerlein из Мюнхенского Центра Гельмгольца провёл исследование, по завершению которого были сделаны следующие выводы:
- Перенесённая в возрасте 0-3 лет сильная вирусная инфекция в 84 % приводят к развитию сахарного диабета 1 типа, причём чаще диагностируют патологию по достижению ребёнком 8-летнего возраста.
- ОРВИ в острой форме, перенесённое младенцами до 3-х месяцев, вызывает диабет в 97% случаев.
- У детей, имеющих наследственную предрасположенность к гипергликемии, увеличивается риск развития заболевания в зависимости от алиментарных факторов (питания): искусственное вскармливание, раннее употребление коровьего молока, высокий вес при рождении (выше 4,5 кг).
Существует два пиковых возраста для обнаружения сахарного диабета у детей — 5-8 лет и подростковый период (13-16 лет). В отличие от взрослых, детский диабет развивается очень быстро и бурно. Проявляется болезнь с острой формы кетоацидоза (отравления кетоновыми телами, образующимися в печени) или диабетической комы.
Что касается наследственности, то вероятность передачи СД1 невысока. Если диабетом 1 страдает отец, риск передачи детям составляет 10%. Если мать, то риски сокращаются до 10%, а при поздних родах (после 25 лет) до 1%.
У однояйцевых близняшек риски заболеть разнятся. Если болеет один ребенок, то у второго заболевание возникает не чаще чем в 30-50 %.
Еще одно обследование
Повторное неврологическое обследование показало отрицательную динамику: левая рука пациентки еще больше ослабла, нарушилась координация движений, появилась неустойчивость в позе Ромберга (положение стоя со сдвинутыми вместе стопами, с закрытыми глазами и вытянутыми прямо перед собой руками, — прим. ред.). Анализ спинномозговой жидкости каких‑либо патологических изменений не выявил. Повторная МРТ головного мозга показала очаги негеморрагических инфарктов в долях мозжечка и в левой затылочной доле. При этом не было заметно признаков артериального кровотечения или тромбоза. Результат эхокардиографии также был в пределах нормы.
Затем врачи провели еще более тщательное обследование и не нашли каких‑либо признаков и возможных причин тромбофилии, в том числе дефицита протеинов С и S, системной красной волчанки и дефицита антитромбина III. Не удалось обнаружить также антител к кардиолипину, антиядерных антител, антифосфолипидных антител, мутации фактора V (Лейдена), изменений уровня витамина В12, гомоцистеина и патологических форм гемоглобина.
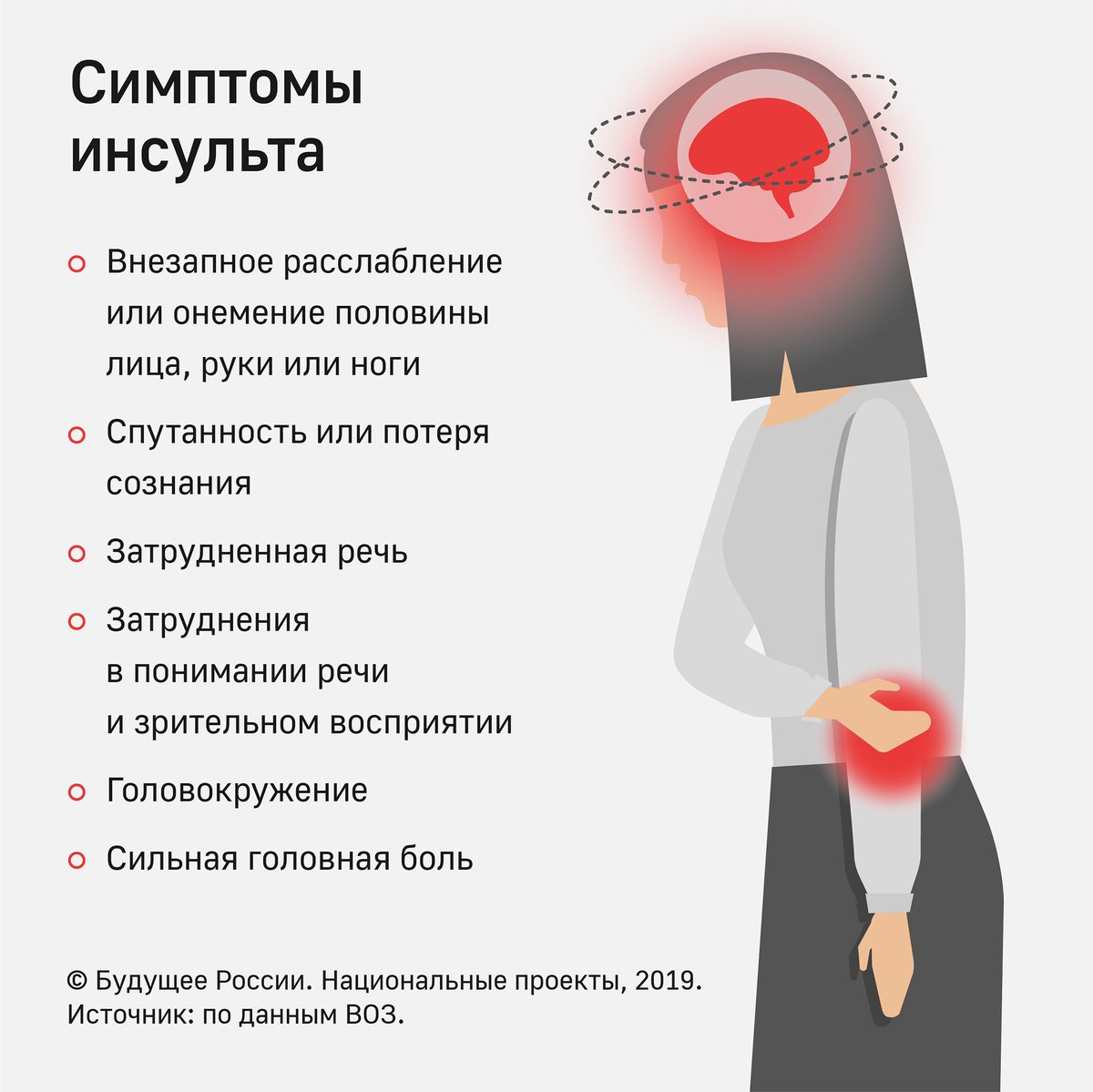
Типы инсультов
Медицина выделяет два основных типа инсультов:
Ишемический. Его еще называют инфарктом мозга. При этом типе инсульта в сосудах головного мозга возникает пробка, в результате чего проходимость крови через них резко сокращается. Пробка полностью или частично закупоривает сосуд, и в тканях мозга, оставшихся без кислорода и питательных веществ, происходят изменения, постепенно приводящие к гибели клеток (ишемия).
Причиной закупорки сосуда могут быть тромбы (сгустки крови), образовавшиеся непосредственно в мозге, тромбы, которые пришли из других отделов организма, пузырьки воздуха, введенные с лекарством при инъекции, паразиты и др. Также ишемический инсульт может спровоцировать спазм сосудов, останавливающий или снижающий кровоток.
Геморрагический. Геморрагический инсульт встречается гораздо реже. При нем происходит моментальный разрыв мозгового сосуда, приводящий к кровоизлиянию в ткани. Геморрагический инсульт чаще встречается у молодых людей до 50 лет. Разрыв сосуда может вызвать травма, отек мозга, прорастающая раковая опухоль. Также есть ряд физиологических причин, приводящих к истончению и хрупкости стенок сосудов, которые со временем не выдерживая нагрузки при повышенном кровяном и внутричерепном давлении, лопаются.
Ишемический и геморрагический инсульты протекают и лечатся абсолютно по-разному
Поэтому важно по первичным признакам установить тип инсульта и принять все возможные меры помощи до приезда врача. . Лечитесь выгодно и эффективно!
Лечитесь выгодно и эффективно!
Акция: КОМПЛЕКСНАЯ ОЦЕНКА РИСКА РАЗВИТИЯ ТРОМБОЗОВ
Полная стоимость обследования по прейскуранту составляет 2900 рублей.
Цена со скидкой — 2300 рублей
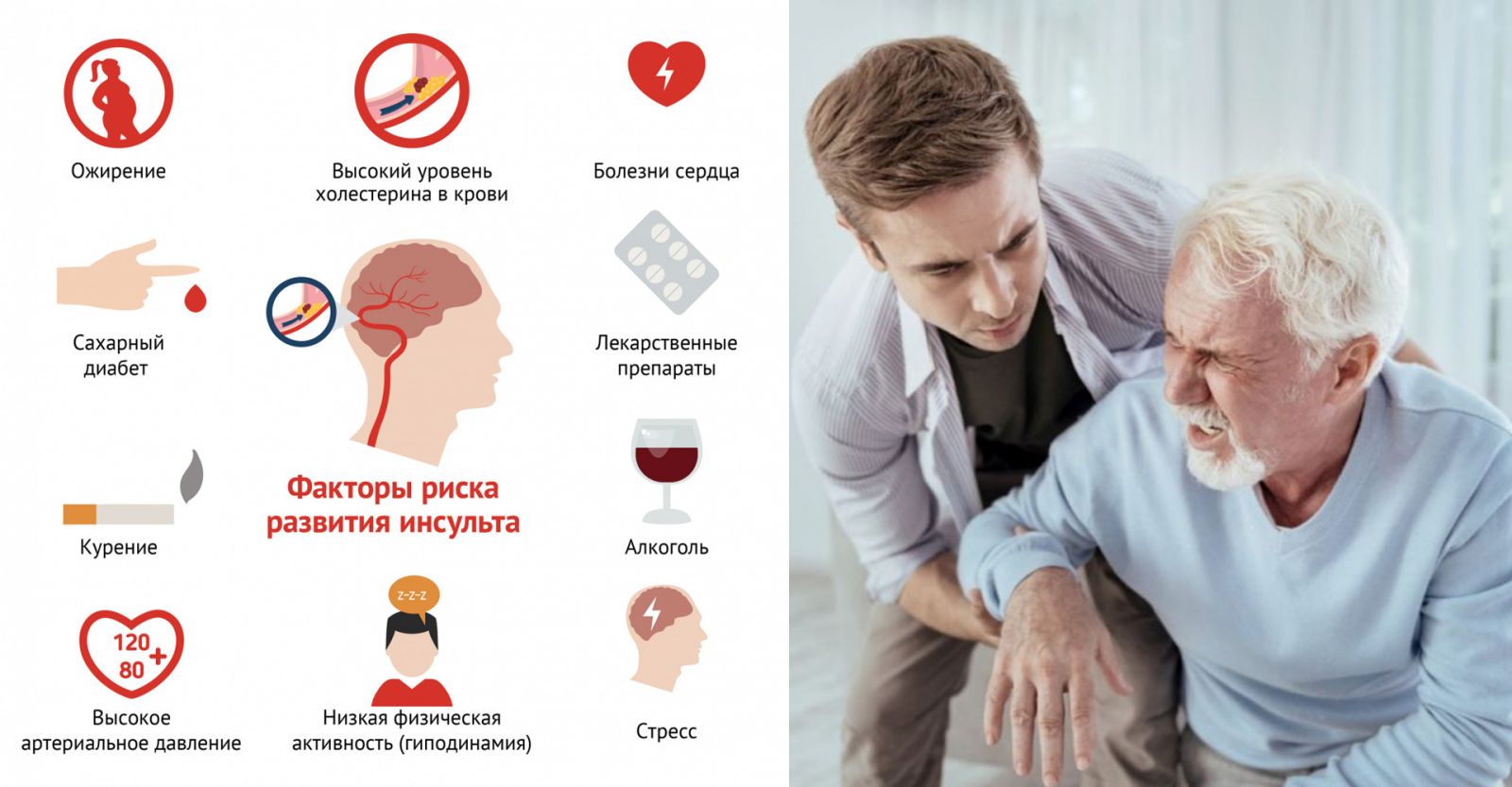
Способы профилактики инсульта
Зная причины инсульта, очень легко понять, какой образ жизни следует вести, чтобы не допустить болезнь. Профилактика инсульта у молодых и пожилых людей во многом схожа и сводится к ведению здорового образа жизни, но есть и ряд особенностей.
Профилактика инсультов у пожилых людей
Важно разнообразить питание, не увлекаться перееданием, исключить жирную еду с солью, употреблять овощи, фрукты ежедневно. Рацион важно дополнять витаминами и кальцием, легко теряемыми с возрастом
Нужно ежедневно следить за здоровьем: измерять давление и пульс, зная свою норму, проверяться на сахар и холестерин, ежегодно проходить кардиограмму. Также важно забыть о дурных привычках и больше двигаться.
Профилактика для молодых людей. Людям старше 25 лет рекомендуется проходить ежегодное обследование сосудов мозга (УЗИ, томография или энцефалограмма), особенно если бывают регулярные слабые головные боли или мигрень
Важно уменьшить количество жирной пищи, питаться диетически, отказаться от курения, алкоголя, наркотиков. Женщинам нельзя принимать гормоны без контроля врача, а мужчинам использовать при тренировках анаболики и гормон роста
Не лишним будет следить за давлением, холестерином и сахаром в крови.
Клинический случай
Пациентка 32 года. После посещения обратилась в кабинет МРТ для исключения системного поражения центральной нервной системы с предварительным диагнозом «транзиторная ишемическая атака».
При сканировании головного мозга в нескольких режимах в кортикальных отделах левой теменной доли был обнаружен лакунарный инфаркт диаметром 7мм. Острый инфаркт хорошо виден на ДВИ (импульсная последовательность, доступная в томографах экспертного класса), но плохо виден в режиме с подавлением сигнала от свободной жидкости.
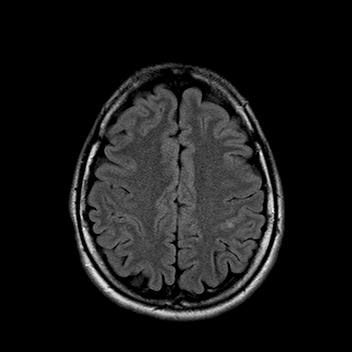
Правильно и вовремя поставленный диагноз, включающий учет причинно-следственных взаимосвязей в развитии патологического процесса, чему значительно способствует описанный выше метод МР-обследования, предопределят тактику лечебных мероприятий.
После проведенного лечения состояние пациентки улучшилось. На МР-томографии спустя 3 месяца заметна положительная динамика.
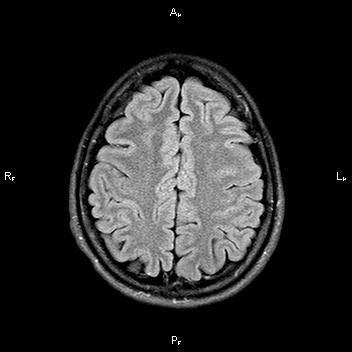
Выявление подобных изменений возможно только на высокопольных магнитных томографах 1,5Тл или 3Тл, а также требует достаточного времени исследования.
Многопрофильная клиника ЦЭЛТ обладает высокопольным томографом Philips Achieva 1,5Тл, и к каждому пациенту у нас индивидуальный подход.
Запись на МРТ-исследование проводят специалисты, а по времени исследование длится столько, сколько необходимо.
Записаться на исследование, а также узнать дополнительную информацию о МРТ можно по телефону: 8 (495) 304-304-9.
Признаки острого сердечного приступа
1. Острый приступ начинается с появления болевого синдрома, имеющего свои особенности:
- боль появляется в состоянии покоя;
- чаще боль ноющая и сдавливающая (перенесшие приступ говорят о том, что им казалось, что на грудь наступил слон или упала бетонная плита); но не редко боль появляется внезапно и носит жгучий и режущий характер;
- боль локализуется за грудиной, но может иррадиировать в область эпигастрия, затылка, в нижнюю челюсть, левую руку;
- боль не купируется нитратами, а иногда и анальгетиками;
- длительность болевого синдрома – от 15 минут до суток (чаще это 15 – 30 минут).
2. Сильная одышка, сопровождающаяся нехваткой кислорода (пациенту больно делать глубокий вдох, ему кажется, что он задыхается).
3. Нарушение пульса:
- начинается приступ с брадикардии (замедления пульса);
- на вершине приступа наблюдается тахикардия (или увеличение количества сердечных сокращений);
- далее давление либо нормализуется, если была своевременно оказана помощь, либо падает до крайне низких показателей, при этом пульс становится слабым и хаотичным.
4. Повышенное потоотделение: лоб пациента покрывается испариной, тогда как тело липким и холодным потом.
5. Онемение конечностей, которые становятся «ватными» и перестают слушаться. Пациент вдруг замечает, что не может пошевелить ногой либо повернуть голову.
6. Головокружение и тошнота.
7. Бледность кожи. Лицо приобретает серый, землистый оттенок, губы синеют.
8. Нарушение речи. Произношение становится невнятным и замедленным, похожим на речь человека с алкогольным опьянением.
9. Панический страх смерти, не поддающийся контролю. На фоне паники возможно неадекватное поведение и чрезмерное эмоциональное возбуждение.
10. Потеря сознания.
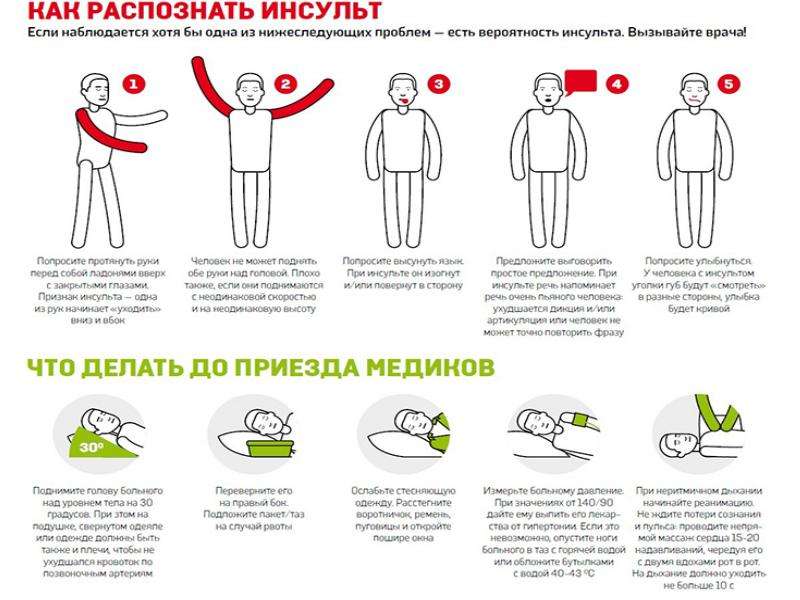
Если у Вас или Ваших близких наблюдается описанная клиническая картина (или 2 и более признаков), срочно вызывайте бригаду скорой помощи, так как каждая минута промедления может стоить жизни! Доставить пациента с инфарктом в медучреждение необходимо в ближайшие 2 часа с момента начала приступа.
Связь ЖДА и инсульта
Острые нарушения мозгового кровообращения (ОНМК), связанные с ЖДА, чаще возникают при уже существующих сердечно-сосудистых заболеваниях, в особенности связанных с атеросклеротическим поражением сосудов. ОНМК могут быть обусловлены:
- артериальным или венозным тромбозом из‑за реактивного тромбоцитоза;
- тяжелой гипоксией из‑за недостаточного поступления кислорода. В этом случае инсульт протекает более благоприятно и вызывает обратимый неврологический дефицит .
ЖДА чаще служит причиной ОНМК у детей, чем у взрослых. Описана серия случаев, когда у шести детей в возрасте от полугода до полутора лет связанные с ЖДА ишемический инсульт или венозный тромбоз развивались на фоне острых вирусных заболеваний . У взрослых в молодом возрасте подобное состояние наблюдается крайне редко.
Исследователь Пол Экинс с соавторами ранее сообщили о трех случаях тромбоза сонной артерии у женщин 20, 39 и 44 лет, связанного с тяжелой ЖДА на фоне меноррагий . Ученый из Турции Х. З. Батур Каглаян с соавторами также описывали транзиторную ишемическую атаку вследствие тромбоэмболии сонной артерии при тяжелом дефиците железа. Этой же группой исследователей высказано предположение, что вызванные ЖДА микроцитоз и тромбоцитоз ведут к гиперкоагуляции (повышенная свёртываемость крови, — прим. ред.). При этом компенсаторное увеличение скорости кровотока в мозге приводит к повреждению эндотелия (слой клеток на внутренней поверхности сосуда, — прим. ред.) . Сама по себе гипоксия при тяжелой ЖДА также может приводить к инсульту из‑за снижения доставки кислорода в мозг .
Фиброзно-мышечная дисплазия артерий шеи (цервикальных сосудов)
Фиброзно-мышечную дисплазию артерий шеи чаще наблюдают у молодых женщин. В сонных или позвоночных артериях при этом обнаруживают множественные сегменты кольцевидного сужения, чередующиеся с участками дилятации (расширения). Закупорка просвета артерии (окклюзия) при фиброзно-мышечной дисплазии часто бывает неполной. Процесс закупорки просвета артерии протекает бессимптомно, но иногда ему сопутствуют различимый шум, транзиторная ишемическая атака (ТИА, микроинсульт) или инсульт. Артериальная гипертензия (гипертоническая болезнь), если таковая имеется, может быть следствием стеноза почечной артерии.
Причина возникновения и развитие заболевания (этиология и патогенез) фиброзно-мышечной дисплазии не установлены
Если просвет оставшегося суженного участка артерии составляет более 2 мм, то связывать с данным заболеванием симптомы преходящей ишемии (микроинсульта) или эмболический инсульт следует с осторожностью. Хирургическое расширение (дилятация) шейного отдела внутренней сонной артерии в случаях с имеющимися клиническими проявлениями технически возможно, но сопряжено с высоким риском осложнений
У больных с транзиторной ишемической атакой (ТИА, микроинсультом), которая характеризуется нарастающей тяжестью клинических проявлений, более эффективным (по сравнению с хирургическим методом лечения) может оказаться лечение антикоагулянтами.
Общие сведения
Одной из разновидностей инфаркта головного мозга (ишемического инсульта) является лакунарный инфаркт, который представляет собой небольшое по величине (до 15 мм в диаметре) повреждение мозга, возникающее при нарушении локального кровообращения и газового обмена. Причины возникновения такой ситуации разнообразны и не до конца изучены, но чаще всего это — закупорка питающих сосудов в результате изменения их стенок (атеросклероз, воспаление), попадание эмболов (тромбы, капельки жира, колонии бактерий и др). Большинство из них обнаруживаются в перивентрикулярной области, базальных ганглиях, таламусе — центральных, глубоко расположенных структурах головного мозга. На долю лакунарных инфарктов приходится 20-30% всех инсультов.
Венозный тромбоз
Тромбозы боковых или сагиттального венозных синусов, а также мелких кортикальных вен головного мозга возникают на фоне следующих причин:
- сепсис («заражение крови»)
- внутричерепные инфекции (менингиты) вследствие отита, воспаления придаточных пазух носа, открытых черепно-мозговых травм
- состояний, сопровождающихся повышением свёртываемости крови (гиперкоагуляцией), в том числе полицитемии, серповидно-клеточной анемии, во время беременности или приёма оральных контрацептивов
Венозные тромбозы приводят к повышению внутричерепного давления, распирающим головным болям и очаговым неврологическим симптомам (фокальные судорожные припадки, парезы, параличи и т.д.). Массивные инфаркты паренхимы головного мозга (ишемические инсульты) с вторичным его отёком могут оказываться фатальными для пациента, в том числе в виду возникновения грубых дислокационных синдромов срединных структур или ствола мозга с его защемлением под краем намёта мозжечка на уровне тенториального отверстия.
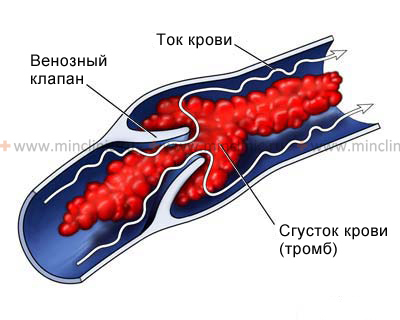
Тромбозы из венозных синусов могут повышать внутричерепное давления и вызывать инфаркт мозга.
Причины развития сахарного диабета первого типа
Развитие диабета 1 типа провоцируют следующие заболевания:
- Тяжелые вирусные инфекции (краснуха, ветрянка, цитомегаловирус, гепатит, свинка). В ответ на инфекцию организм вырабатывает антитела, которые одновременно с клетками вируса разрушают бета-клетки, во многом схожие с клетками инфекции. В 25% случаев после перенесённой краснухи человеку диагностируют сахарный диабет.
- Аутоиммунные заболевания щитовидной железы и надпочечников, вырабатывающих гормоны: аутоиммунный тироидит, хроническая надпочечниковая недостаточность.
- Гормональные заболевания: синдром Иценко-Кушинга, диффузный токсический зоб, феохромоцитома.
- Длительный приём ряда лекарств. Опасны антибиотики, таблетки против ревматизма, биодобавки с селеном — все они провоцируют гипергликемию — повышенное содержание глюкозы в крови.
- Беременность. Гормоны, вырабатываемые плацентой, увеличивают уровень сахара в крови. Поджелудочная железа испытывает повышенную нагрузку и не справляется с производством инсулина. Так развивается гестационный диабет. Это заболевание требует наблюдения и может проходить бесследно после родов.
- Стресс. Когда человек сильно нервничает в кровь выбрасывается большое количество адреналина и глюкокортикостероидов, разрушающих бета-клетки. У пациентов, имеющих генетическую предрасположенность, именно после стресса ставят диагноз «сахарный диабет 1 типа».
Вывод
В описанном клиническом случае с попавшей в ДТП девушкой, несмотря на тщательный диагностический поиск, врачи так и не нашли других возможных причин ишемического инсульта, кроме тяжелой ЖДА. По мнению авторов описания этого клинического случая, он может представлять практический интерес, так как эта патология, как правило, не связывается у врачей с ОНМК у молодых людей
Также описанный случай показывает, насколько важно своевременно диагностировать и начать лечение железодефицитной анемии
Источники
- Y.‑L. Chang, S.‑H. Hung, W. Ling, H.‑C. Lin, H.‑C. Li, S.‑D. Chung. “Association between ischemic stroke and iron-deficiency anemia: A Population-based Study”, PLOS ONE, vol. 8, no. 12, Article ID e82952, 2013.
- S. Killip, J. M. Bennett, M. D. Chambers. “Iron deficiency anemia”, American Family Physician, vol. 75, no. 5, pp. 671–678, 2007.
- P. J. Mehta, S. Chapman, A. Jayam-Trouth, M. Kurukumbi. “Acute ischemic stroke secondary to iron deficiency anemia: a case report”, Case Reports in Neurological Medicine, vol. 2012, Article ID 487080, 5 pages, 2012.
- H. Knizley, W. D. Noyes. “Iron deficiency anemia, papilledema, thrombocytosis, and transient hemiparesis”, Archives of Internal Medicine, vol. 129, no. 3, pp. 483–486, 1972.
- M. B. Alexander. “Iron deficiency anemia, thrombocytosis, and cerebrovascular accident”, Southern Medical Journal, vol. 76, no. 5, pp. 662–663, 1983.
- D. S. Hartfield, N. J. Lowry, D. L. Keene, J. Y. Yager. “Iron deficiency: a cause of stroke in infants and children”, Pediatric Neurology, vol. 16, no. 1, pp. 50–53, 1997.
- P. T. Akins, S. Glenn, P. M. Nemeth, C. P. Derdeyn. “Carotid artery thrombus associated with severe iron-deficiency anemia and thrombocytosis”, Stroke, vol. 27, no. 5, pp. 1002–1005, 1996.
- H. Z. Batur Caglayan, B. Nazliel, C. Irkec, A. Dumlu, A. Filiz, M. Panpalli Ates. “Iron-deficiency anemia leading to transient ischemic attacks due to intraluminal carotid artery thrombus”, Case Reports in Neurological Medicine, vol. 2013, Article ID 813415, 3 pages, 2013.