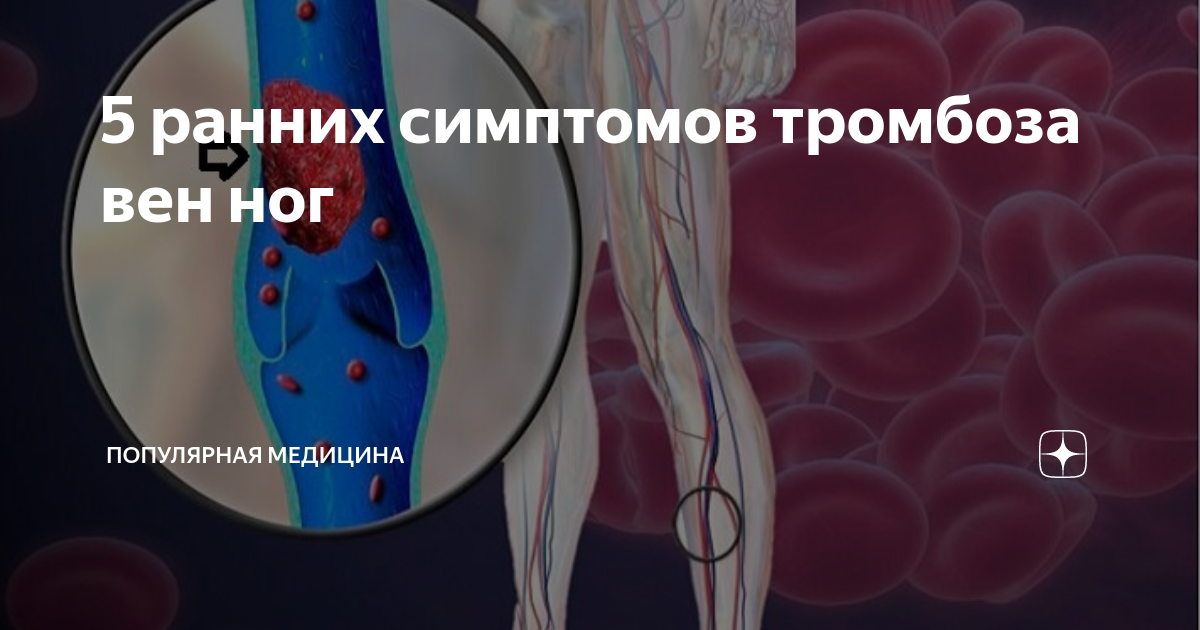
Стадии
Последовательность развития заболевания следующая:
- Острая стадия. Клинические признаки тромбофлебита яркие и появляются неожиданно. Повышается температура, кожа вокруг зоны поражения краснеет, больного знобит. Если начать лечение в двухнедельный срок, развитие болезни удается избежать. Кровяной сгусток рассосется. Длительность обострения – до одного месяца.
- Подострая стадия. Длится до двух месяцев. Признаки болезни стихают, но не угасают. Кожа остается красной, а вздувшиеся вены синеют. Отек проходит, но уплотнения сохраняются.
- Хроническая стадия. Диагностируется через два-три месяца после выявления болезни. Симптомы то отсутствуют, то обостряются. Во время ремиссии конечности остаются отекшими, быстро устают и зудят, при этом боль отсутствует. Возникает дискомфорт в нижних конечностях при длительной ходьбе.
Признаки тромбоза в зависимости от расположения тромба
-
Воротная вена способствует течению крови от непарных органов в брюшной полости (от желудка, кишечника, селезенки, поджелудочной железы). От них кровь направляется в печень (там она очищается). Если в воротной вене происходит тромбирование, возрастает риск болезни печени.
Симптомами тромбоза воротной вены считаются боль и вздутие живота, кишечные расстройства, рвота, редко черный стул и увеличенная селезенка.
-
Симптомы: боль в груди; кожа бледнеет и синеет; на шее надуваются вены; появляется кашель с кровяными выделениями и хрипы; потеря сознания.
-
На тромбоз нижних конечностей приходится до 70% общего количества тромбозов. Особенно опасно, когда тромбируются глубокие вены в области бедер и ниже колен (необходимо отслеживать признаки тромбоза голени). Первые симптомы незаметные.
Отечность, болезненные ощущение при ходьбе или сгибании голени, боли в области бедра изнутри и стопы, покрасневшая кожа и судороги – все это признаки развития болезни. Если наступает острая форма, человек начинает страдать одышкой, у него повышается температура, кружится голова, и он теряет сознание. Вы можете сравнить признаки тромбоза нижних конечностей по фото, но диагноз должен ставить лечащий врач.
- В верхних конечностях тромбоз встречается реже (тромбоз подключичной вены), и отличить его первоначальные симптомы от травмы руки сложно. Они проявляются в отечности, болях и посинении. Больной чувствует жжение, у него немеют руки, кожа становится нечувствительной.
- Сосуды головного мозга связываются с венами и артериями, где также могут появиться сгустки крови, а это ведет к инсульту. Симптомы тромбоза головного мозга выражаются ярче, чем при тромбировании других сосудов. Заболевание сопровождается головными болями, кружится голова, снижается острота слуха и зрения, теряется сознание, периодически возникают судороги. Человека тошнит.
- Тромбы оседают и в венах геморроидальных узлов, это считается осложнением геморроя. Признаками тромбоза геморроя (Haemorrois): болезненные ощущения, пораженная область зудит, повышается температура, отек.
- Тромбозом поражается и центральная вена сетчатки глаза. Признаки заболевания могут не выражаться, а человек в результате теряет зрение.
- Тромбоз мезентериальных вен кишечника проявляется продолжительными болями в животе. Другие признаки: вздутие живота, высокая температура, рвота и тошнота. На ранних стадиях определить заболевание по симптомам сложно. Обычно они говорят об осложнении патологии.
- Если поражены бедренная и подвздошная вены, то речь идет об илеофеморальном тромбозе. Он сопровождается отеком ног (кожа меняет цвет от красноватого к синему), при надавливании появляются коричневые следы, болят ноги, пах, повышается температура тела.
Лечение и диагностика тромбоза вен
Консервативная терапия
Часто лучше всего помогают в острой фазе обычные обезболивающие, например, ибупрофен (Нурофен, Ибуклин), нимесулид (Нимесил, Найз) и другие НПВП в форме таблеток. Кремы для местной анестезии, например, Релиф Адванс, доступные без рецепта, можно применять наружно.
Перианальный тромбоз не имеет ничего общего с воспалением. Тем не менее противовоспалительные мази с глюкокортикостероидами помогают уменьшить отек тканей за счет мембраностабилизирующего эффекта.
Для предотвращения разрастания тромба часто используются гепариновые мази (Гепатромбин Г). Назначение инъекций гепарина или разжижающих кровь препаратов не рекомендуется, поскольку соотношение риска и пользы не изучалось.
В первые 24 часа к пораженному участку прикладывается пакет со льдом. Это помогает ограничить размер свернувшейся крови и связанный с этим дискомфорт. Через 24 часа можно приложить мягкое тепло к этой области, чтобы попытаться разрушить сгусток крови.
Физиолечение назначается проктологом. Растворению и рассасыванию свернувшейся крови может способствовать мягкий нагрев. Низкоуровневая лазерная терапия (НИЛИ) оказывает болеутоляющее и резорбтивное действие. С помощью инфракрасного лазера для НИЛИ процесс заживления анального тромбоза часто можно сократить.
Тромбоз при беременности
Беременность сочетает в себе несколько факторов риска:
- Гормональные изменения приводят к запорам у многих женщин.
- Младенец и околоплодные воды оказывают давление на кишечник и тазовое дно.
- К дате родов содержание воды в организме неуклонно увеличивается, а соединительная ткань становится более растянутой.
- Увеличивается общая склонность к тромбозам.
При потугах во время родов давление в анальных венах снова увеличивается. Прохождение малыша приводит к разрывам мышц тазового дна, образовавшийся синяк проседает до самой нижней точки. Поэтому у женщин после родов нередко обнаруживается припухлость вокруг ануса, иногда значительная («похожая на цветную капусту»). Ее неправильно принимают за геморрой 4-й степени.
Геморрой — как лечить?
Геморрой считается заболеванием, от которого можно избавиться полностью. Современная медицина применяет целый ряд технологий, позволяющих излечить геморрой безболезненно и эффективно. Выбор метода лечения зависит от стадии заболевания и выраженности симптомов Пациентам с первой стадией можно проводить консервативное лечение флеботропными препаратами (например, детралексом) в сочетании со свечами и мазями. Эти препараты помогают бороться с такими симптомами геморроя как боль и зуд, снимают отеки и воспаления, улучшают кровоснабжение, что, в свою очередь, сопутствует общему улучшению состояния больного. Однако полного излечения от геморроя медикаментозными методами достигнуть не удается. Более действенными являются малоинвазивные процедуры: инфракрасная фотокоагуляция и склеротерапия.
Методом выбора лечения больных второй стадией являются малоинвазивные процедуры. Прежде всего, это лигирование геморроидальных узлов латексными кольцами. В некоторых случаях можно проводить инфракрасную фотокоагуляцию и склеротерапию. Лечение перечисленными способами характеризуется небольшой травматичностью и малой болезненностью для пациента, что делает их весьма привлекательными.
Лечение на ранних стадиях требует меньше времени и средств.
Узнайте, в какое время врач сможет принять вас.
Для этого нажмите «запись online» и выберите клинику.
Запись online
На сегодняшний день лигирование латексными кольцами получает все большую популярность, являясь одним из самых эффективных методов лечения геморроя. Принцип действия метода заключается в том, что колопроктолог с помощью аноскопа получает доступ к геморроидальному узлу, после чего специальным инструментом – лигатором набрасывает на узел латексное кольцо. Латексное кольцо, напоминающее по своим свойствам резиновое, сдавливает ножку узла, нарушая этим его кровоснабжение, из-за чего узел отмирает и через 6 дней отпадает при дефекации.
Лигирование латексными кольцами не производится, если между внутренними и наружными геморроидальными узлами невозможно обозначить четкую границу, что встречается при комбинированном геморрое.
При третьей, если наблюдаются боли при геморрое, лучше проводить лечение, сочетающее несколько малоинвазивных процедур. Иногда приходится прибегать к хирургическому лечению — геморроидэктомии.
В четвертой стадии методом выбора является хирургическое лечение. При противопоказаниях к геморроидэктомии следует проводить склеротерапию в сочетании с лигированием геморроидальных узлов латексными кольцами и консервативную терапию, как поддерживающее лечение.
Любой геморрой лечит врач-проктолог, который при осмотре определяет, какой формы и размеров ваш геморрой, какую он имеет стадию, назначая по результатам анализов метод терапии.
Профилактика геморроя
Профилактика геморроя заключается главным образом в исключении факторов, способствующих его развитию, и включает:
- рациональный режим питания (избегать возникновения поносов и запоров, не увлекаться вредной – жирной, острой, пряной – пищей);
- привитие, начиная с детского возраста, определенных гигиенических навыков (тщательный туалет области заднего прохода после дефекации);
- спортивные нагрузки и гимнастика, что способствует нормализации моторно-эвакуаторной функции толстой кишки и предупреждению застоя крови в органах малого таза.
Специальные условия до 30 апреля
Прием проктолога + аноскопия + ректороманоскопия
со скидкой от 1000 руб.
Чтобы узнать цену, выберите клинику
Запись online
Что делать если риск ИБС высокий или у пациента обнаружили бляшки?
- Статины. Единственная группа препаратов с доказанной эффективностью предупреждающая инфаркт, инсульт и все проявления атеросклероза. Механизм их действия не сводится к снижению холестерина. Прежде всего статины действуют на «готовые» бляшки, уменьшают их, делают их стабильными и, таким образом, предотвращают инфаркт миокарда.Говорят, что статины «посадят печень»! Неизвестно кто это придумал, но на совести тех, кто так говорит- тысячи и миллионы жертв атеросклероза. Статины действительно работают в печени, но именно там синтезируется вредный холестерин (низкой плотности), который откладывается на стенках артерий. Иногда наблюдается повышение печеночных ферментов в анализах крови, но это в подавляющем большинстве случаев абсолютно безопасно и не требует даже коррекции дозы.Какие побочные эффекты статинов существуют?
Изредка возникают боли в мышцах, дискомфорт в животе, которые могут потребовать поменять препарат или уменьшить дозу. - Аспирин. В низких (кардиологических) дозах аспирин позволяет уменьшить риск образования тромбов на бляшках. Однако, в отличие от статинов, аспирин не так безопасен. Основной побочный эффект- влияние на желудок и кишечник. Аспирин способен вызывать/провоцировать эрозии и язвы желудка, 12- перстной кишки. При этом кишечнорастворимая оболочка не спасает. Риск для желудка в большей степени связан с основным (антипростагландиновым) эффектом аспирина, а не с механическим раздражением желудка. Таким образом, перед назначение аспирина необходимо взвесить все «за» и «против».
- Немедикаментозные методы
Физические нагрузки и диета
Автор статьи
Глебова Светлана Анатольевна
Врач кардиолог, к.м.н.
Стаж работы : c 2001 года, 19 лет
Автор статьи
Войтяхов Александр Викторович
Врач-кардиолог
Стаж работы : c 2016, 4 года
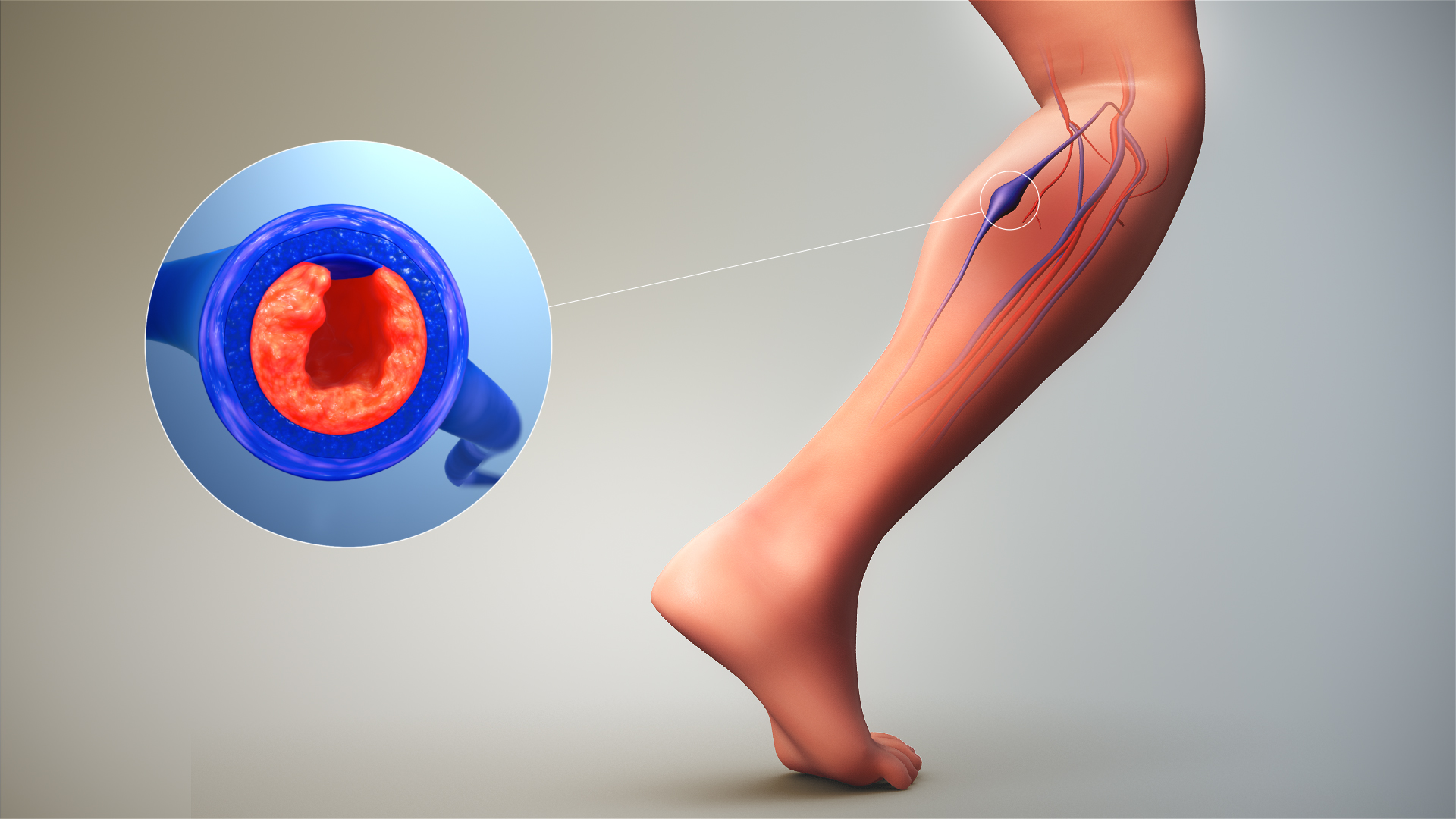
Первые признаки тромбоза
Формирование тромбов протекает болезненно, с чувством тяжести и отечностью.
Если тромб расположен в бедренной вене либо подвздошной, то отекает вся нога, кожа приобретает синий оттенок. Из-за измененного оттока крови сгустки перераспределяются в вены под кожей. Появляется сосудистая сетка, которая заметна на животе по выступающим венам. Пациент указывает на бессилие, озноб, температуру тела выше нормы.
При формировании тромбов в мелких венах признаки тромбоза по разным причинам долгое время могут не выражаться. И только неприятные ощущения при ходьбе будут сигнализировать о проблеме.
 Признаки и особенности тромбоза
Признаки и особенности тромбоза
Почему возникают экстрасистолы при ВСД
Сердечные «пляски» при вегетососудистой дистонии могут проявляться при нарушениях работы обоих отделов вегетативной НС.
Если из строя выходит симпатический отдел, то экстрасистолы появляются после физических нагрузок. Они слабо купируются седативными препаратами, и могут даже усиливаться после их приема.
При нарушении работы парасимпатики, кроме сердечных симптомов, беспокоит нарушение пищеварения: боль в эпигастрии, диарея, вздутие. Такой приступ поможет снять чашка кофе или сладкого чая, прогулка в быстром темпе.
Если же причина имеет психологическую подоплеку, лечебные мероприятия направлены в другую сторону.
Чаще всего дистоников беспокоит экстрасистолия двух типов:
- Желудочковая. Обычно дает о себе знать в первую половину дня. Ее причиной становятся сбои психического равновесия, например, большая радость или горе. Она также появляется на смену погоды или при употреблении крепких напитков. К другим провоцирующим факторам относят дефицит магния и кальция, остеохондроз. Все начинается с интенсивного удара в области сердца, за которым следует пауза. Больной покрывается холодным, липким потом, у него появляется чувство страха. Наступает отчаяние, он не может выбрать для себя комфортное положение, цепенеет или начинает суетиться. Сердечное буйство приводит его в неконтролируемое состояние, доставляющее ему массу страданий.
- Наджелудочковая. Самый распространенный вид аритмии при ВСД. Причины данного состояния совпадают с таковыми при желудочковой форме. Кроме этого, в зону риска попадают дистоники, которые увлекаются антиаритмическими и мочегонными препаратами. Больные утверждают, что состояние ухудшается в лежачем положении. Именно этот признак указывает на то, что сердечный сбой носит функциональный характер.
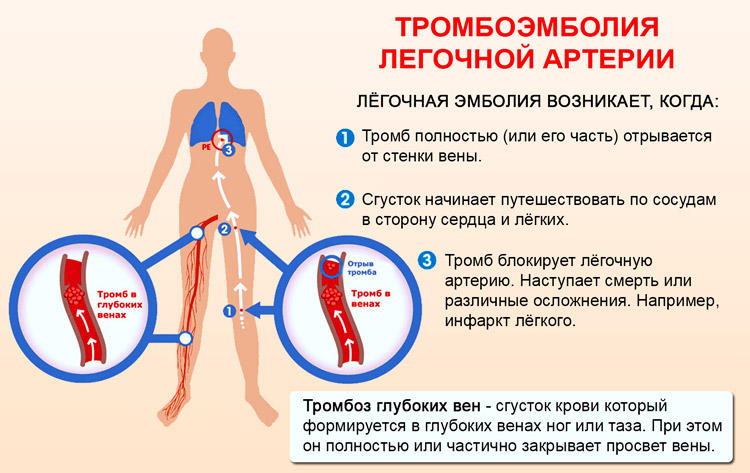
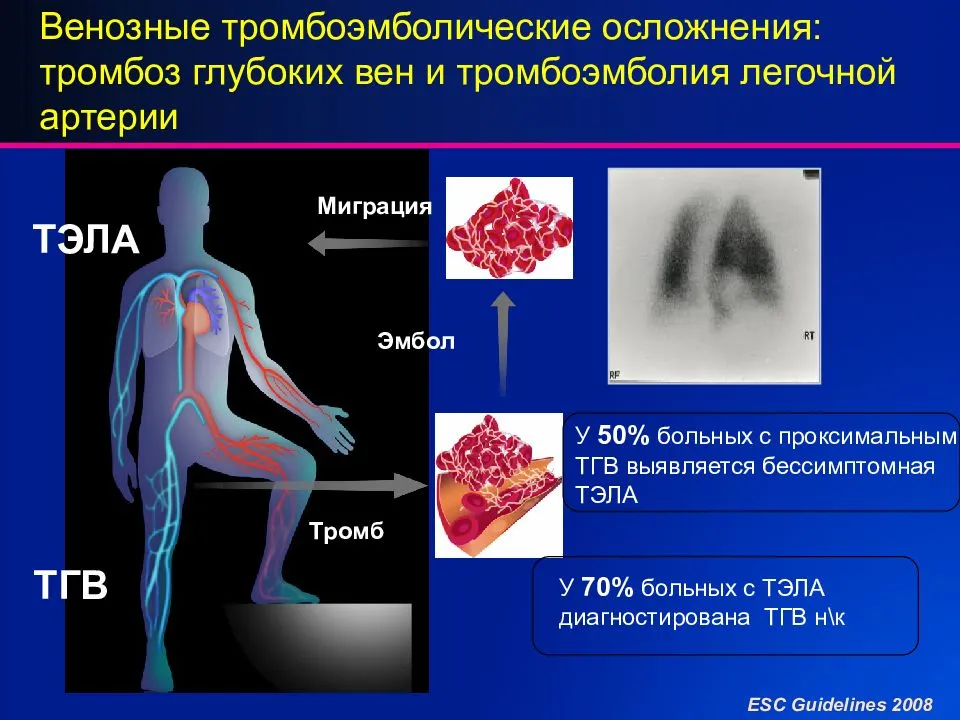
Осложнения тромбоэмболии легочной артерии
Большинство людей с ТЭЛА успешно лечатся и не имеют серьёзных осложнений. Однако тяжёлые осложнения возможны, в том числе:
- Коллапс — из-за воздействия сгустка крови на сердце и кровообращение. Это может вызвать остановку сердца, и может оказаться фатальным. ТЭЛА может вызвать перенапряжение сердца. Это может привести к состоянию, называемому сердечной недостаточностью, когда сердце качает меньше, чем обычно.
- Рецидив ТЭЛА. Сгустки крови могут снова возникнуть позже (так называемая рецидивирующая ТЭЛА). Предотвратить это помогает лечение антикоагулянтами.
- Кровотечение. Осложнения в связи с лечением. Лечение антикоагулянтами может иметь побочные эффекты. Главный из них — кровотечение в различных локализциях, например, из язвы желудка. Примерно у 3 из 100 пациентов будет значительное кровотечение из-за лечения ТЭЛА антикоагулянтами. Обычно этот тип кровотечения лечится успешно. Всё же почти всегда безопаснее принимать антикоагулянты, чтобы предотвратить повторную ТЭЛА, которая может быть ещё более тяжёлой.
- Хроническая лёгочная гипертензия. Если повторяются небольшие ТЭЛА, они могут способствовать развитию состояния, при котором в кровеносных сосудах легких имеется повышенное давление (легочная гипертензия).
Что такое тромбофлебит
Тромбофлебит (острый тромбофлебит, тромбоз поверхностных вен, ТПВ) – это воспаление венозных стенок с дальнейшим образованием сгустков крови. Тромб плотно прикрепляется к воспаленному сосуду. Если вовремя приступить к лечению, то тромб рассасывается, воспаление проходит, а венозный просвет восстанавливается и не влияет на кровоток.
Частота развития тромбофлебита определяется многими факторами, одним из которых является возраст. Так, тромбоз поверхностных вен ежегодно дебютирует в 0,3-0,6 на 1000 лиц до 30 лет и у 0,7-1,8 на 1000 пожилых пациентов. Существуют и гендерные различия. У мужчин в возрасте до 30 лет острый тромбофлебит возникает в 0,05 случаях на 1000 пациентов ежегодно. У женщин эти показатели значимо выше. Так, в первые 30 лет жизни дебют ТПВ выявляют у 0,31 на 1000 женщин, но с возрастом частота выявления увеличивается до 2,2 на 1000 пациенток i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
У 3-11% пациентов тромбофлебит локализуется на нижних конечностях. Система большой подкожной вены поражается в 60-80% случаев, малой подкожной вены — в 10-20%, а билатеральный ТПВ встречается в 5-10% наблюдений i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
На фоне варикозной болезни тромбофлебит возникает у 4-62% пациентов i Богачев В.Ю. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения / В.Ю. Богачев // Амбулаторная хирургия. — 2016. — № 3-4 (63-64). — С. 16-23. .
Почему поражаются вены верхних конечностей
Тромбофлебит верхних конечностей – венозное заболевание рук, спровоцированное воспалением ткани сосудов и появлением в месте повреждения вены кровяного сгустка, заполняющего просвет артерии и препятствующего микроциркуляции жидкой соединительной ткани внутренней среды организма.
Различают следующую локализацию сгустков крови, формирующихся в:
- в вене под ключицей в грудной области;
- поверхностные артерии верхних конечностей;
- глубокие стволы вен на руке.
Тромбофлебит на руке развивается на фоне протекающих профессов воспалительного характера, имеющих очаговую/общую (задействован весь организм) локализацию. Развитию тромбоза предшествует застой жидкости в венах, возникающий путем скопления соединительной ткани при варикозе, длительном фиксировании конечности в неподвижном состоянии или ожирении. В то же время поврежденная вследствие травмирования, инъекции или других причин стенка сосуда удерживает вязкую кровь вены, способствуя появлению тромба. Часто кровь густеет по причине вынашивания ребенка, повышенного сахара, вследствие генетических патологий. Это позволяет сделать вывод о том, что в основе формирования тромбоза верхней конечности лежат три признака:
- повреждение венозной стенки;
- замедленная циркуляция крови;
- повышенная свертываемость крови.
Выделяют достаточно много причин и предрасполагающих факторов развития тромбофлебита рук. К самым распространенным относят:
- Воспаление после инъекции, возникающее в результате частых и длительных внутривенных капельниц, уколов, установки венозного катетера, неумелой постановки укола. Эти процессы провоцируют развитие патологии вен, часто диагностируются у наркоманов. Вследствие этого развивается тромбофлебит поверхностных вен верхних конечностей.
- Чрезмерные физические нагрузки приводят к формированию так называемого тромбоза усилия, который локализуется в глубоких венах плеча, чаще в венах под мышками, под ключицей.
Среди факторов, влияющих на образование тромбоза, выделяют следующие:
- родоразрешение с осложнениями;
- отягощенная наследственность;
- хирургические операции;
- аллергия на лекарства;
- долгая фиксация руки в статичном положении (например, при переломах);
- химиотерапия;
- гнойные воспалительные процессы (остеомиелит, сепсис, флегмона);
- укусы насекомых, сосущих кровь;
- парализация после инсульта;
- сердечно-сосудистые патологии;
- избыточная масса тела;
- оральный прием средств контрацепции;
- старость;
- гиподинамия.
Образованию тромба часто способствуют инфекционные заболевания, вследствие которых диагностируется обезвоживание организма. Длительное нахождение руки в неподвижном состоянии, инфекции организма вызывают поражение глубоких вен.
Причины и механизм развития перианального венозного тромбоза
Перианальный венозный тромбоз может развиваться:
- Самостоятельно.
- На фоне геморроя.
Другое название патологии – тромбоз геморроидального узла.
Развитие тромбоза при отсутствии патологии. В подкожной клетчатке вокруг ануса проходит сеть мелких вен (plexus haemorrhoidalis externus). Название вводит в заблуждение, эти сосуды не имеют ничего общего с настоящим (внутренним) геморроем. Они отводят бедную кислородом (от темно-красной до синей) кровь через подвздошную вену (V. iliaca interna) в нижнюю полую вену. Эта вена через брюшную полость и грудную клетку ведет к сердцу.
Даже в нормальных условиях кровь течет в этих сосудах при низком давлении около 15 мм рт. Любое сжатие или повышение давления в брюшной полости вызывает остановку кровотока в одном из этих сосудов. Сосуд раздувается и в крови появляются сгустки – развился тромбоз анальной вены.
Это объясняет большинство факторов риска или триггеров перианального тромбоза:
- длительное сидение (офис, машина, самолет);
- переохлаждение;
- напряжение для дефекации при запоре;
- напряжение и при диарее;
- кашель;
- подъем тяжестей;
- усилия во время занятий спортом (силовые тренировки, тяжелая атлетика, гоночный велосипед);
- расширенные сосуды из-за обильного употребления алкоголя;
- механическое раздражение (анальный интимный акт);
- проктологические операции;
- склеротерапия или перевязка геморроя в прошлом;
- очень редко – общее заболевание с измененной тенденцией к свертыванию крови.
Геморроидальная болезнь (чаще всего называют геморрой) возникает из-за ненормального расширения геморроидальных вен, лежащих под слизистой оболочкой нижней части прямой кишки и заднего прохода.
Хотя слово «геморрой» часто используется для обозначения заболевания, на самом деле геморрой представляет собой нормальное скопление сосудистых структур, гладких мышц и эластичной соединительной ткани, образующих своего рода “подушки”. Их основная функция – защита анального сфинктера и предотвращение недержания при повышении давления в брюшной полости, например, при чихании или кашле.
У некоторых людей эти образования могут опухать или выступать через анальный канал, что приводит к геморрою. Тромбированный геморрой возникает, когда внутри геморроидальной вены образуется сгусток крови, затрудняющий кровоток и вызывающий болезненный отек окружающих тканей. Тромбированные геморроидальные узлы не опасны, но они причиняют сильную боль.
Стадии геморроя
Есть два вида геморроя:
Наружный. Развивается на краю анального канала дистальнее (ниже, снаружи) зубчатой линии. Это наиболее часто встречающийся тип. Зубчатая линия – соединение между слизистой оболочкой прямой кишки и специальной кожей анального канала, называемой анодермой.
Таким образом, наружный геморрой покрыт анодермой и кожей перианальной области, богато иннервируемой соматическими болевыми волокнами. Поэтому заболевания, поражающие анальный канал или внешние геморроидальные сосуды, чрезвычайно болезненны.
Этот тип геморроидальной болезни часто развивается у здоровых молодых людей и может внезапно стать тромбированным. Острый тромбированный наружный геморрой обычно проявляется в виде болезненной синеватой опухоли на краю анального канала.
Внутренний геморрой. Развивается в нижней части прямой кишки, выше зубчатой линии. Тромбоз внутреннего геморроидального узла встречается гораздо реже и может быть не виден снаружи, если не выступает из анального канала.
Дополнительные исследования
МРТ головного мозга
Стоимость: 14 000 руб.
Подробнее
Первоначальный диагноз устанавливается после осмотра невролога, но всегда требуется инструментальная диагностика для уточнения границ поражения. Самый информативный метод – , позволяющая хорошо исследовать мозговое вещество. С этой же целью используется , если на это есть время.
Отличные результаты дает ангиография, это исследование сосудов с контрастом. Она выявляет мальформации, диссекции (расслоение) и другую сосудистую патологию
Важно то, что это исследование можно провести у здоровых из группы риска. Это лучшая профилактика инсульта, если исследование дополнить лечением
С диагностической и лечебной целью применяется люмбальная пункция.
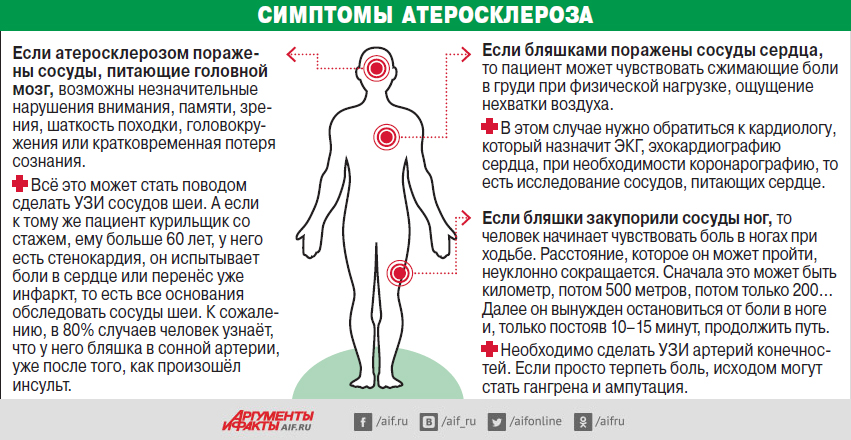
Причины развития коронарного тромбоза
Коронарный тромбоз чаще всего образуется при наличии атеросклеротических изменений сосудов сердца. Но это заболевание также может развиться по причине влияния следующих причин:
- сахарный диабет;
- избыточный вес и ожирение;
- васкулит;
- заболевания почек;
- гормональный дисбаланс;
- курение;
- частые стрессы;
- травмы, операции;
- онкологические заболевания;
- неправильное питание с преобладанием животных жиров;
- наследственность.
Гиподинамия, сидячий образ жизни, частые поездки и авиаперелеты, во время которых человек подолгу находится без движения, также могут стать причиной появления проблем с кровообращением и привести к тромбозу.
Чтобы наши пациенты восстанавливались и возвращались к привычному образу жизни в минимальные сроки, наши врачи-кардиологи предлагают не только лечение, но и реабилитацию с использованием последних разработок мировой медицины. Вам подскажут, какие виды физической активности Вам подойдут, а наши диетологи помогут разработать меню, которое Вам понравится и вместе с тем будет способствовать оздоровлению сердечно-сосудистой системы.
Соколова С.В., терапевт. Кардиология в ОН КЛИНИК: как снизить риск наступления инфаркта.
Диагностика и лечение коронарного тромбоза в ОН КЛИНИК
Для диагностики коронарного тромбоза применяют следующие виды исследований:
- ЭКГ, при помощи которой врач-кардиолог оценивает способность сердца выполнять свои функции;
- эхокардиограмма позволяет провести оценку состояния клапанов сердца, его сокращение и плотность тканей миокарда на различных участках;
- анализы крови, в том числе на содержание холестерина;
- рентгенографические виды диагностики (КТ-ангиография), в процессе проведения которых применяется контрастное вещество для выявления сужения коронарных сосудов.
В ОН КЛИНИК ежедневно работает собственная клинико-диагностическая лаборатория, поэтому результаты большинства лабораторных исследований пациент получает в течение получаса. При записи в клинику можно выбрать наиболее удобное время посещения врача, что позволяет избежать ожидания в очереди. Диагностика в нашей клинике проводится максимально быстро и при этом качественно!
Если пациент нуждается в госпитализации – мы предложим лечение в условиях комфортабельных стационаров, расположенных на Новом Арбате и на Таганской. Там Вам гарантируется постоянный контроль лечащего врача и круглосуточное дежурство медицинского персонала.
Лечение коронарного тромбоза направлено на восстановление питания сердечной мышцы путем приема антиагрегантов, которые препятствуют образованию тромбов на стенках сосудов, бета-адреноблокаторов, нормализующих частоту сокращений миокарда, и препаратов, снижающих образование атеросклеротических бляшек. При правильно подобранной медикаментозной терапии прекращается образование новых тромбов и не растут уже имеющиеся. Если же необходима операция – в ОН КЛИНИК Вам предложат высокотехнологичные малоинвазивные методы, которые позволят быстро восстановиться.
Автор статьи
Бисеков Саламат Хамитович
Главный врач ОН КЛИНИК на Цветном, хирург, флеболог, КМН
Почему рвутся сосуды?
Главная причина – артериальная гипертензия, особенно при отсутствии лечения или при перерывах в приеме гипотензивных лекарств. Сосуды физически не могут выдержать того давления, которое оказывается кровью на их стенки. Прорывается сосуд в месте истончения или повреждения, это бывает при наличии атеросклеротической бляшки, врожденных аневризмах, травмах головы, использовании некоторых лекарств, препятствующих свертыванию крови, при опухолях и энцефалитах. Другая важная причина разрыва – артериовенозные мальформации, когда мелкие артериальные и венозные сосуды не заканчиваются капиллярами, а сплетаются в один большой клубок. Такую врожденную патологию можно обнаружить при профилактическом обследовании
Если человек о ней знает, то ведет себя более осторожно, избегает ненужных рисков
Природа максимально защитила головной мозг от повреждений, снабдив его массой протекторных и дублирующих систем. В молодом возрасте они срабатывают, а во второй половине жизни уже не всегда. Поэтому желательно, чтобы люди, находящиеся в группе риска, проходили ежегодное обследование у .
Высок риск развития геморрагического инсульта у таких людей:
- гипертоники, им необходимо принимать медикаменты ежедневно;
- люди с избыточным весом – организм выращивает примерно 1 километр сосудов на 1 кг лишнего веса;
- люди с повышенным уровнем холестерина, а именно липопротеидов низкой плотности, которые образуют атеросклеротические бляшки на сосудистой стенке;
- люди, употребляющие в пищу недостаточное количество белка, не имеющие «строительного материала» для полноценной репарации тканей;
- находящиеся в хроническом стрессе, часто переносящие физическое или эмоциональное перенапряжение;
- злоупотребляющие алкоголем и курящие;
- страдающие сахарным диабетом или болезнями сердца;
- страдающие хроническими инфекциями, разрушающими сосудистую стенку – красной волчанкой, васкулитами;
- люди, постоянно принимающие лекарства для снижения вязкости крови;
- имеющие прямых родственников, погибших от кровоизлияния в мозг.
Как диагностируется тромбоэмболия легочной артерии?
Диагноз формируется на основании клинических симптомов и данных истории болезни. Например, если у лежачего пациента, перенесшего серьезную операцию в стационаре, появляется одышка, вероятно это будет тромбоэмболия лёгочной артерии.
Беременные женщины, у которых наблюдаются симптомы и (или) признаки, указывающие на ТЭЛА, должны быть немедленно госпитализированы, поскольку тромбоэмболия лёгочной артерии во время беременности очень серьезное состояние и требуется быстрая диагностика и лечение. Остальным пациентам для решения вопроса о госпитализации используется шкала Уэллса, чтобы решить, необходима ли госпитализация. Это позволяет оценить риск развития ТЭЛА, учитывая следующие клинические признаки:
- Клинические особенности тромбоза глубоких вен.
- Частота сердечных сокращений более 100 ударов в минуту.
- Иммобилизация более трех дней или оперативное вмешательство в предыдущие четыре недели.
- Перенесённый тромбоз глубоких вен и тромбоэмболия лёгочной артерии.
- Кашель с кровью (кровохарканье).
- Лечение онкологического заболевания течение последних шести месяцев.
- Альтернативный диагноз менее вероятен, чем ТЭЛА. Пример: пневмоторакс, пневмония, инфаркт миокарда или желудочно-пищеводный рефлюкс.
Если вероятность тромбоэмболии лёгочной артерии высока, необходима экстренная госпитализация пациента. Для подтверждения диагноза будут использоваться различные тесты. Они могут включать следующие мероприятия:
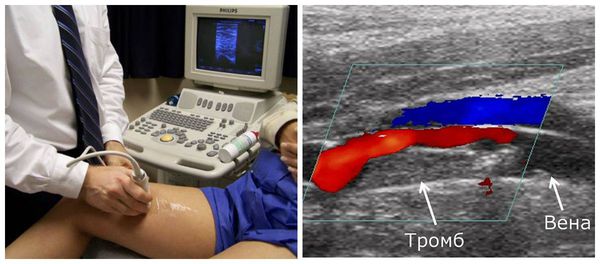
Дуплексное ультразвуковое сканирование вен нижних конечностей
Данное исследование используется для определения нарушений кровотока в венах нижних конечностей. УЗДС нижних конечностей — простой не инвазивный тест, который может выявить тромбоз глубоких вен. Если обнаружен ТГВ, то можно предположить, что причиной других симптомов (таких, как одышка или боль в груди) была тромбоэмболия лёгочной артерии. Лечение с помощью антикоагулянтов лучше начинать немедленно как при тромбозе глубоких вен, так и при подозрении на ТЭЛА. При обнаружении тромботических масс в венах нижних конечностей дальнейшие исследования могут не потребоваться. Однако, если результаты УЗИ отрицательные, не всегда исключен как тромбоз глубоких вен, так и тромбоэмболия лёгочной артерии. Потребуются дальнейшие клинические исследования.
Анализ крови на D-димер
Данный тест обнаруживает фрагменты продуктов распада тромботического сгустка крови. Чем выше уровень, тем больше вероятность образования тромба в вене. К сожалению, тест может быть положительным в ряде других ситуаций, например, если вы недавно перенесли операцию или беременны. Таким образом, положительный результат не диагностирует ТГВ или ТЭЛА. Однако в комплексе исследований данный тест может показать, насколько вероятно наличие тромбоза. В какой-то мере это может помочь решить, нужны ли дальнейшие исследования. Отрицательный результат на D-димер при низком риске тромбоза означает, что вероятность возникновения тромба чрезвычайно мала. Однако, если ваш риск венозной тромбоэмболии высок, то тест на D-димер не может исключить возможность тромба, и вам потребуются дополнительные исследования.
Ультразвуковое сканирование сердца (эхокардиография)
Эхокардиография полезна для пациентов, которые могут иметь массивную ТЭЛА, так как он может показать эффект на сердце. Если есть массивная ПЭ, это создает нагрузку на правые отдела сердца. Это исследование можно выполнить у постели больного.
Компьютерная томография лёгких с контрастированием кровотока
Это специализированное исследование, которое исследует кровообращение в легких. Данная методика является наиболее точной для выявления тромбоэмболии лёгочной артерии.
Общие исследования
Данные исследования ориентированы на диагностику состояния сердца, легких и крови. Это может помочь с диагностикой или выявить другие состояния:
- Электрокардиограмма (ЭКГ)выполняется всем пациентам. Это необходимо для выявления любых признаков перенапряжения сердца, которые могут возникнуть при ТЭЛА. Выявляются любые аномалии сердечного ритма, такие как фибрилляция предсердий, которые могут возникнуть в результате тромбоэмболии.
- Анализы крови используются для выявления признаков инфаркта сердца, инфекции или воспаления. Кроме того, может быть проведен анализ газов артериальной крови, который предполагает взятие образца крови из артерии, а не из вены. Это необходимо для проверки уровня кислорода в крови.
- Рентгенгрудной клетки используется для выявления пневмонииили других заболеваний грудной полости.
- Лечение тромбоэмболии легочной артерии