Что такое выскабливание
Кюретаж – это аборт или разновидность биопсии для гистологического исследования, когда удаляют функциональный слой слизистой матки и цервикальный канал. Таким методом определяются патологические клетки. Манипуляция назначается при ряде состояний:
- Замершая беременность.
- Полипы, эндометрит, синехии (спаечные процессы), субмукозные миоматозные узловые образования.
- Неполный аборт для устранения остатков эмбриона.
- Ациклические кровянистые выделения.
Чистка не выполняется в следующих случаях:
- Неудовлетворительное самочувствие пациентки.
- Сопутствующие хронические заболевания.
- Гнойные выделения из половых органов.
- Анестезия и вмешательство как противопоказание для больной.
Болезни, которые не передаются половым путем
И даже если женщина не живет половой жизнью, это не гарантирует, что она полностью защищена от гинекологических болезней.
Неспецифических заболеваний множество: вульвит, кольпит, эндометрит, цервицит, (острая и хроническая формы), сальпингоофорит, пельвиоеритонит. Они не передаются половым путем и долгое время могут никак себя не проявлять.
Вызываются неспецифические болезни стрептококками, пептококами, кишечными палочками, дифтероидами и многими другими бактериями, которые уже есть во влагалище в норме, но при воспалении проявляются неприятными симптомами.Профилактика:
— по возможности всегда использовать презерватив.
— снизить потребление острой пищи и быть внимательными на отдыхе (все эти бактерии любят вкусно поесть и размножаются в теплой среде).
— курение, алкоголь приоткрывают двери организма для того, чтобы в него быстрее могли проникнуть различные бактерии.
— не стоит также злоупотреблять узкими джинсами, лучше по приходу домой переодеться в просторную одежду, тело должно дышать.
Причины обострения
-
Снижение иммунитета,
-
Стрессовые ситуации,
-
Переохлаждение,
-
Сопутствующие заболевания,
-
Имеющиеся патологии органов малого таза,
-
Неправильная гигиена наружных половых органов,
-
Проведение гинекологических операций и вмешательств.
Не занимайтесь самолечением — это может привести к серьезным осложнениям. Запишитесь на обследование к врачу-гинекологу для постановки верного диагноза и подбора соответствующего лечения. Доктор проведет обследование, назначит необходимые анализы, при необходимости — УЗИ органов малого таза и на основе полученных результатов назначит эффективное лечение.
Причинами инфекции могут быть бактерии, вирусы, грибки.
Гарднереллез
Инкубационный период заболевания составляет 4-10 дней. Первыми сигналами инфицирования являются:
- появление запаха «тухлой рыбы» из влагалища. Такой специфический запах вызван распадом продуктов жизнедеятельности инфекции;
- незначительные беловато-серые или желтоватые выделения из влагалища.
- С развитием заболевания клиническая картина дополняется симптомами:
- ощущение раздражения, зуда и жжения во влагалище;
- учащённое мочеиспускание;
- боли внизу живота, что свидетельствует о нарастании воспалительного процесса;
- усиливающиеся дискомфортные и болезненные ощущения во время полового акта;
- кремообразные выделения, стекающие по стенкам влагалища в промежность.
После полового акта симптоматика приобретает ярко выраженный характер, поскольку сперма, имея щелочную реакцию, служит благоприятной средой для размножения бактерий гарднерелл.
Распространенные последствия COVID-19. Постковидный синдром.
Последствия коронавируса подразделяются на следующие группы:
- наступившие в активной фазе заболевания. В период от 5 до 14 дней после проявления первых симптомов нарастает дыхательная недостаточность, возможно присоединение бактериальной инфекции;
- возникающие после выздоровления. В самом начале пандемии врачи считали, что осложнения после исцеления от недуга возникают в первые 2 месяца, сегодня известно, что это не так, и симптомы могут оставаться до 1 года.
Разберем, какой урон ковид наносит различным органам и системам.
Постковидные осложнения со стороны дыхательной системы
Как вы уже, наверное, слышали, больше всего от коронавируса как у мужчин, так и у женщин страдает дыхательная система, в частности, легкие. О дефиците кислорода в тканях сигнализируют следующие признаки:
- астенический синдром (общая слабость);
- общее недомогание;
- сонливость;
- ухудшение работоспособности;
- головокружение, головные боли;
- снижение аппетита;
- трудности с концентрацией, замедление скорости реакции, а также мышления.
Для подтверждения наличия такого осложнения, как дыхательная недостаточность, проводят следующие мероприятия:
- Определяют содержание газов крови, парциальное давление кислорода, кислотность крови, а также уровень СО2.
- Пульсоксиметрия в динамике (утром, днем, ночью). Насыщенность крови кислородом позволяет делать выводы о функциональном состоянии легких.
Cимптоматика со стороны нервной системы
Для излечившихся от COVID-19 иногда становится неожиданностью тот факт, что нарушения обоняния и вкуса остаются на неопределенный срок – на 2-3 месяца, а иногда до 1 года (в некоторых случаях полного восстановления не происходит). Но помимо этих симптомов в постковидный период могут сохраняться и головные боли. Врачи неоднократно наблюдали психические расстройства (например, у пожилых людей отмечались галлюцинации), продолжительный тремор рук, изменение чувствительности отдельных участков кожи, общую нервозность.
Восстановление обоняния после COVID-19 в ОН КЛИНИК
Кардиоваскулярные расстройства
Чаще всего встречаются аритмия и повышение артериального давления. На фоне гипоксии может развиться коронарная недостаточность, которая представляет собой опасное для жизни состояние. А вероятность инфаркта или инсульта остается повышенной на долгое время. Опасен для жизни и миокардит.
Мочевыделительная система
Когда врачей спрашивают о том, какие осложнения могут быть после коронавируса, они обязательно отмечают и патологию мочевыделительной системы. И это неудивительно, ведь частота поражений урогенитального тракта составляет 27-59%.
Если после коронавируса появляются отеки, кроме того, повышается температура тела и больные жалуются на боли в области поясницы, то доктора в обязательном порядке проверяют работу почек. Случаи пиелонефрита или гломерулонефрита в фазе обострения на фоне перенесенной коронавирусной инфекции в анамнезе – не являются исключением. Регистрировались и смертельные исходы от острой почечной недостаточности.
Опорно-двигательный аппарат
После выздоровления от коронавируса могут сохраняться боли в мышцах и суставах (миалгии и артралгии, соответственно). В большинстве случаев это остаточные явления после интоксикации, но иногда встречается манифестация суставной патологии.
Кроме описанных выше осложнений, в постковидный период встречаются следующие нарушения:
- изменения иммунного статуса;
- поражение слуховых нервов, ухудшение слуха;
- нарушение зрения;
- сгущение крови (тромбоз) – частое и опасное осложнение коронавирусной инфекции;
- высыпания на коже;
- выпадение волос;
- бесплодие;
- нарушение работы печени;
- псевдомембранозный колит;
- астенический синдром и другие.
Восстановление после процедуры
Период реабилитации зависит от причины оперативного вмешательства. Может растянуться на 6—12 месяцев
Всё это время рекомендуется проявлять повышенное внимание к своему здоровью и происходящим в организме изменениям. Пациентка должна быть предупреждена о сукровичных выделениях, которые сохраняются на протяжении 10 дней и тянущих болях внизу живота как при месячных
При более быстром исчезновении этих признаков возникает подозрение о спайках в шейке матки и скоплении в ней кровяных сгустков. Эти симптомы — повод для немедленного обращения к врачу. В течение 2 недель под запретом:
- Занятия сексом.
- Использование гигиенических тампонов, разрешены только обычные прокладки.
- Приём лекарств, содержащих ацетилсалициловую кислоту (Аспирин).
- Интенсивные физические нагрузки.
- Посещение бани, сауны, разрешён душ.
- Выполнение процедуры спринцевания.
Врача рекомендуется информировать, если беспокоят:
- Боли в области живота, не проходящие после приёма анальгетиков.
- Прекращение выделений или появление неприятно пахнущих вагинальных секретов.
- Повышенная температура (от 38 °C).
- Обильное кровотечение.
- Слабость, головокружение, потеря сознания.
Через неделю после чистки пациентка получает результаты гистологии, по которым врач разрабатывает тактику дальнейших действий. По окончании реабилитационного периода половая жизнь возобновляется.
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Можно ли принимать стимбифид во время приема антибиотика, а не после?
Можно и нужно принимать до, во время и после приема антибиотиков. Практически значимых противопоказаний этому нет.
Те он без антибиотиков хеликобактер пилори убирает или в комплексе с ними?
Стимбифид Плюс борется с хеликобактерной инфекцией без антибиотиков (Но можно применять и в паре с ними).
Можно ли пить Стимбифид плюс за полчаса до еды по назначению врача
Здравствуйте!
Да, это соответствует инструкции на препарат.
Здоровья Вам!
Можно ли принимать стимбифид при длительной диарее, которая началась после приема антибиотиков?
Здравствуйте!
Не только можно, но и нужно, Стимбифид для этого и предназначен.
Здоровья Вам!
Пока находилась на учебе в России несколько раз принимала Стимбифид Плюс, результатом довольно. Сейчас вернулась на родину. Можно ли купить ваш препарат в Северной Корее?
Здравствуйте!
К сожалению, на данный момент такой возможности нет, но мы будем работать в этом направлении. Рынок Северной Кореи очень для нас интересен.
Здоровья Вам!
Какие есть женские болезни
Список патологических состояний репродуктивных органов у женщин можно условно разделить на четыре большие группы.
1. Воспалительные гинекологические заболевания.
Список: гнойно-воспалительные (кольпит, вульвовагинит, вульвит, эндометрит, аднексит и др.), заболевания, передающиеся половым путем (гонорея, трихомониаз, хламидиоз, уреаплазмоз, кандидоз), вирусные заболевания (генитальный герпес, папилломавирусные инфекции, цитомегаловирус). В результате происходит поражение наружных и внутренних половых органов. Многие болезни матки возникают на фоне ослабленного иммунитета, переохлаждения, хронических инфекций, гормонального дисбаланса, механических и химических травм, плохой гигиены и других факторов. Из симптомов: эти болезни у женщин проявляются обильными патологическими выделениями (белями), распиранием и болями внизу живота, дискомфортом, жжением при половом акте, мочеиспускании и др.

2. Болезни, вызванные эндокринными нарушениями.
Сбои в работе эндокринных органов — яичников, гипофиза, надпочечников, щитовидной железы — являются причиной гормонозависимых заболеваний у женщин. Нарушения в эндокринной системе организма приводят к патологиям полового созревания (задержка или преждевременное половое развитие, нарушения менструального цикла, аномалии развития половых органов). Сюда также относят нарушения менструального цикла (предменструальный синдром, аменорея, альгодисменорея), отсутствие овуляции, маточные кровотечения и т.д. Основные провоцирующие факторы: инфекции, аборты, стрессы, плохое питание, врожденные патологии, аутоиммунные процессы, травмы, опухоли. Приводят к эндокринной дисфункции, бесплодию, маскулинизации, росту частоты новообразований.

3. Гиперпластические, дистрофические, опухолевые.
Патологическое разрастание тканей и развитие опухолей половых органов — наиболее опасные из всех групп гинекологических заболеваний у женщин. Данная группа гинекологических заболеваний включает в себя доброкачественные и злокачественные новообразования (перечень: миома, эрозия шейки матки, дисплазия, полипы, гиперплазия эндометрия, эндометриоз, лейкоплакия шейки матки, кисты, кистомы, рак шейки, тела матки, яичников, вульвы и влагалища). Большинство способов устранения данных патологий — хирургические малоинвазивные или радикальные.
4. Аномалии строения и развития половых органов.
Список женских болезней в гинекологии, связанных со структурными отклонениями: двурогая, седловидная матка, удвоение влагалища, отсутствие матки, атрезия (заращение просвета) влагалища, матки, слепая девственная плева, загиб матки, гипоплазия матки, половой инфантилизм, очень длинные, большие половые губы и др. Таким образом, в эту группу гинекологических болезней относятся врожденные патологии, такие как: неправильная форма, отсутствие органа полностью или частично, наличие перегородок, удвоений, недоразвитие. Заращение и непроходимость гимена, сужение отверстия могут быть как врожденными, так и приобретенными. Не все они обнаруживаются сразу после рождения, многие из них проявляются в период полового созревания и с началом половой жизни, обычно эти симптомы касаются патологий девственной плевы.

Наиболее частые симптомы гинекологического заболевания у женщин в этом случае это: аменорея, боль, связанная со скоплением менструальной крови во влагалище (гематокольпос), бесплодие, невынашивание. Лечение в большинстве случаев оперативное и должно проводиться у интимного хирурга своевременно.
Причины болезни женских органов
- Наследственные и внутриутробные факторы,
- Регулярные либо периодические стрессы,
- Частая смена половых партнеров,
- Незащищенный секс, в т.ч. однополый,
- Плохая экология и нездоровый образ жизни,
- Злоупотребление антибиотиками,
- Имеющиеся инфекции, в т.ч. ЗППП,
- Раннее начало половой жизни,
- Несоблюдение правил интимной гигиены.
Способы диагностики
- визуальный осмотр;
- пальпация матки и придатков;
- осмотр в зеркалах;
- ректальное исследование;
- мазки из влагалища на флору;
- цервикальная онкоцитология;
- бакпосев с антибиотиками;
- ПЦР анализы на инфекции;
- исследование крови на гормоны;
- УЗИ малого таза;
- кольпоскопия шейки матки;
- рентген и МРТ;
- лапароскопия.
Что делать с миомой?
Когда мы говорим о миоме, картина уже другая. Миома в принципе считается самой доброкачественной опухолью женского организма. Бывает много случаев, когда пациентка наблюдается, но никакого лечения не нужно. Женщина ведет нормальный образ жизни, беременеет, рожает и все хорошо.
В группе риска по образованию кист и миом всегда те, кто ведет неправильный образ жизни, а также девушки и женщины, у которых в семейном анамнезе есть такие случаи. Если у мамы или бабушки были такие проблемы, то вполне вероятно ожидать того же и у младшего поколения.
Если у пациентки нестабильный цикл, она любит посидеть в сауне, долго находится на солнце, это тоже переводит ее в зону риска — все эти вещи способствуют росту опухолей.
А профилактика везде одна: посещаем врача-гинеколога раз в полгода, не игнорируем любые нехарактерные проявления, следим за циклом и бережно относимся к своему организму.
Мнение специалиста
Гинекологи советуют женщинам каждые полгода проходить профилактические осмотры с обязательной сдачей анализов (кровь, цервикальный и вагинальный мазки, моча). Это позволит выявить наличие инфекции еще при бессимптомном течении и остановить заболевание на ранних стадиях. Любые болевые ощущения внизу живота, непривычно болезненные или слишком обильные менструации – повод обязательно обратиться к врачу.
Каждое гинекологическое заболевание – это не только дискомфорт и болевые ощущения, это еще и огромный риск для репродуктивной функции и здоровья организма в целом. Поэтому все непривычные симптомы нуждаются в проверке у гинеколога.
Генеральный директор Медицинского женского центра Татьяна Кузнецова советует всем женщинам и девушкам крайне внимательно относиться к своему здоровью, поскольку даже самые безобидные на первый взгляд болезни могут привести к бесплодию, спаечным процессам, непроходимости маточных труб (помимо бесплодия такое состояние отличается еще и повышенным дискомфортом и проблемами с менструальным циклом).
Симптомы третичного сифилиса
Этот тип заболевания диагностируется крайне редко. Он развивается спустя 4-5 лет после заражения и характеризуется поражением кожи, слизистой, костей и внутренних органов. Со временем приводит к летальному исходу.
Симптоматика следующая:
- появление на коже коричневых или красно-бурых бляшек. Они имеют неровный контур, возвышаются над кожей, покрыты язвами и коркой. Локализация – руки, спина, лицо;
- образование в подкожной клетчатке изолированной гуммы – жёсткого узла размером с грецкий орех и язвой в центре. Обычно возникает на волосистой части головы, груди, лице, иногда – на слизистой ротовой полости, гортани и носа. В последнем случает происходит разрушение тканей и деформация неба. На этом фоне развитие получают ряд осложнений:
- разрушается носовая перегородка и деформируется нос;
- появляется осиплость и охриплость;
- нарушается подвижность языка.
- поражение нервной, сосудистой и костной систем, что проявляется в виде сифилитического менингита, гидроцефалии, прогрессивного паралича;
- деформация и нарушение функции внутренних органов (печени, почек, лёгких, сердца).
Аллергия
Уже ранней весной люди, склонные к реакциям повышенной чувствительности, чувствуют первые симптомы сезонной аллергии (поллиноза). Это связано с тем, что в воздухе повышается концентрация пыли различного происхождения, а смена погоды, как правило, сопровождается ветрами, которые приносят дым и следы химических веществ, нетипичных для зимнего, «спокойного» периода. В тёплую погоду мы чаще проветриваем квартиру, а сквозняки поднимают пыль из-под мебели и ковров. Как следствие — у аллергиков начинаются насморки, слезотечение, конъюнктивиты и головная боль.
С началом сезона цветения растений ситуация только ухудшается — именно поэтому люди с сильной аллергией, которая с трудом поддаётся лечению, иногда даже меняют место жительства на определённый период, пока концентрация пыльцы в воздухе максимальна. Те же, кто не имеют возможности уехать из города, записываются на приём к аллергологу и запасаются антигистаминными препаратами.
Профилактика
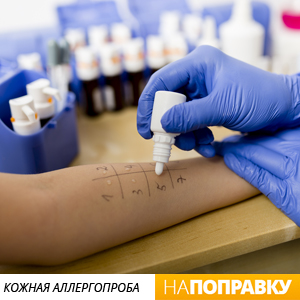
Лечение аллергии — сложный и многоступенчатый процесс, однако, чтобы уменьшить вероятность развития симптомов гиперчувствительности в весенний период, можно предпринять несколько несложных действий.
Основной из причин развития аллергии являются пылевые клещи, которые, к сожалению, обитают практически в любом жилом помещении
Поэтому так важно весной, ещё до установления стабильно тёплой погоды за окном, провести тщательную генеральную уборку: постирать шторы и выбить от пыли ковры и диванные подушки, протереть влажной тряпкой мебель и полы, вплоть до самых дальних и труднодоступных углов. Имеет смысл купить новые подушки и одеяла и как можно чаще менять постельное бельё
Если у вас дома или на работе есть кондиционер — обязательно пригласите специалистов, которые проведут его очистку.
Если у вас диагностирована аллергия на пыльцу растений — постарайтесь в сезон их цветения больше времени проводить в закрытом помещении, не оставляйте одежду и личные вещи в помещениях с открытыми окнами, на верандах частных домов. Находясь на улице, используйте одноразовые медицинские маски и солнцезащитные очки, которые защитят от пыли ваши глаза. Если вы привыкли носить контактные линзы — в весенние месяцы замените их на очки. После возвращения домой принимайте душ, мойте голову и переодевайтесь в чистую одежду.
Взаимосвязь кишечного и влагалищного дисбактериоза
Большинство предрасполагающих факторов одинаковы как для влагалищного, так и для кишечного микробиоценоза. Взаимосвязь между дисбиозом кишечника у женщин и репродуктивным здоровье можно отследить на примере такого заболевания, как эндометриоз. Это патологическое состояние характеризуется формированием очагов эндометрия за пределами полости матки.
Немалое значение в механизме развития данного гинекологического заболевания, играют ретроградные менструации, при которых жизнеспособные клетки слизистой оболочки матки попадают в брюшную полость. Вероятность развития эндометриоза при таком сценарии во многом зависит от реакции иммунной системы, важным звеном которой является микробиота кишечника.
Кроме того, дисбаланс микрофлоры в кишечнике и влагалище, может приводить к увеличению уровня эстрогенов в организме женщины, что способствует быстрому прогрессированию эндометриоза. Повышение уровня гормонов эстрогенов, также способствует стремительному росту как доброкачественных, так и злокачественных новообразований женской репродуктивной системы.
Сам по себе дисбактериоз влагалища является тем состоянием, которое в буквальном смысле нарушает естественную защиту женской репродуктивной системы. Снижение местного иммунитета и активизация болезнетворных микроорганизмов увеличивает до максимума риск развития инфекционно-воспалительных заболеваний органов малого таза, чреватых развитием осложнений, включая бесплодие.
Также, была клинически подтверждена связь между нарушением баланса влагалищной микрофлоры и высоким риском формирования рака и предрака шейки матки. Сравнительное исследование мазков из шейки матки здоровых женщин и пациенток с диагностированным предраком шейки матки доказало разность состава микрофлоры. В первом случае, в мазке преобладают лактобактерии, а во втором случае, над полезной микрофлорой доминируют условно патогенные и патогенные микроорганизмы. Кроме того, дефицит лактобацилл в просвете влагалища, подрывает сопротивляемость женского организма перед вирусом папилломы человека (ВПЧ), который в 90% случаев является причиной развития онкологии шейки матки.
Чем опасны кисты?
Еще одна скрытая угроза — кисты. Часто женщины долгое время живут с ними и о ни о чем не подозревают.
Существует два вида кист. Истинная киста — это замкнутая полость, выстланная наружным слоем и заполненная жидким или полужидким содержимым. Ложная же киста — та же полость, в которой отсутствует эпителиальная выстилка.
Если врач обнаруживает кисту у пациентки (она может пальпироваться, либо видна с помощью ультразвукового исследования), варианты лечения могут различаться. Если киста очень маленькая, то назначают медикаментозное лечение.
Что касается истинных кист (они часто доброкачественные), то для начала проводят гистологический анализ, а затем чаще всего применяют хирургические методы лечения. Опасность любой кисты всегда в том, что она может перерасти в злокачественную опухоль.
Вирус папилломы человека (ВПЧ)
Формы проявления вируса папилломы у женщин различно: остроконечные кондиломы, плоские бородавки, дисплазия, бовеноидный папулёз, предраковое состояние и рак шейки матки. Обычно папилломавирус протекает скрыто и выявляется при профилактическом осмотре. Патологические изменения на коже, как правило, обнаруживаются через 1–6 месяцев после инфицирования.
Инкубационный период и основные проявления симптоматики зависят от типа папилломавируса, его количества (вирусной нагрузки), активности иммунитета и сопутствующих заболеваний (половых инфекций).
Выделяют следующие основные симптомы ВПЧ у женщин:
| Симптом | Остроконечные кондиломы | Дисплазия | Рак шейки матки |
| Боль в области поясницы, нижних конечностей и таза | Нет | Нет | Есть |
| Межменструальные кровотечения | Нет | Есть | Есть |
| Незначительные кровотечения после полового акта | Есть | Есть | Есть |
| Выделения | Прозрачного или желтовато-зелёного цвета с неприятным запахом | С неприятным запахом | С неприятным запахом |
| Зуд и жжение в области половых органов | Есть | Есть | Есть |
| Боль во время и после полового акта | Есть | Есть | Есть |
Клиническая картина может быть дополнена общими признаками:
- хроническая утомляемость;
- периодическое снижение веса;
- снижение аппетита;
- отёчность нижних конечностей.
Инфекционные заболевания
Авитаминозы и резкие скачки температуры окружающей среды (с ночными заморозками и дневными оттепелями) приводят к тому, что наш иммунитет снижается, и весной мы болеем ОРВИ гораздо чаще, чем в зимнее время года. Повышенная влажность и плюсовые температуры за окном способствуют лёгкой передаче инфекции, поэтому и другие вирусные заболевания часто застают нас врасплох уже после отступления холодов.
Злую шутку играет с нами и весенний гардероб. Желание многих поскорее сменить зимнюю дублёнку на лёгкое пальто, а шерстяные брюки — на юбку выше колен часто приводят к обострению мочеполовых инфекций — циститов, кольпитов и пиелонефритов. Да и у мужчин чаще случаются неприятные недомогания, связанные с воспалением предстательной железы и мочеиспускательного канала. Виной тому — сидение на уличных скамейках и ступеньках, обманчиво согретых весенним солнцем, затянувшиеся перекуры и как и в случае с представительницами прекрасного пола, проблемы с подбором одежды, адекватной температуре.
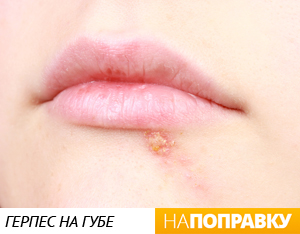
Именно весной чаще всего обостряются герпетическая инфекция — и виной тому вовсе не романтические свидания, а, опять же, снижение иммунитета. К тому же вирус герпеса активизируется в ответ на инсоляцию — с приходом тепла мы чаще обращаем лица к солнцу, поэтому может случиться неприятный рецидив в виде появления болезненных пузырьков в уголках губ.
Профилактика

Если вы не хотите стать жертвой весенних инфекций — укрепляйте иммунитет! Один из самых простых способов повысить резистентность организма — не допускать дефицита сна. Полноценный 8-часовой сон, плотный завтрак, отказ от алкоголя и курения, регулярные занятия спортом (или даже сеансы закаливания), дополнительная доза витамина С и ежедневные прогулки на свежем воздухе помогут вам устоять перед любыми вирусами и микробами. Держитесь подальше от людей с насморком (не помешает ношение медицинской маски, но менять её нужно каждые два часа), употребляйте побольше жидкости, не забывайте о шарфе и шапке вплоть до установления стабильно плюсовых температур.
Для профилактики мочеполовых инфекций необходимо особенно тщательно следить за гигиеной наружных половых органов, чаще менять нательное белье и не пренебрегать ношением тёплых колгот или кальсон, если планируете много времени провести на улице. При первых признаках болезни — учащённом или болезненном мочеиспускании, появлении необычных выделений или боли внизу живота запишитесь на приём к гинекологу или урологу!
Лечение женских болезней
Нередко пациентка идет в гинекологию для лечения когда болезнь протекает с сильной болью, высокой температурой, либо другими ярко выраженными признаками. Однако существуют гинекологические заболевания, лечение которых вызывает определенные трудности, т.к. продолжительное время они развиваются без явных симптомов. При отсутствии соответствующей своевременной терапии воспаление, гормональные нарушения либо инфекция могут иметь для женского здоровья последствия.

Многие женские болезни, несвоевременно выявленные и не пролеченные, провоцируют серьезные осложнения, поэтому нужно начинать лечить их как можно раньше. Гинекология наней клиники располагает для этого всеми необходимыми возможностями — набором необходимых специалистов, современным диагностическим оборудованием, полным спектром лабораторных исследований и анализов.
Лечение болезней женской репродуктивной системы может проводится различными способами; они подразделяются на группы в зависимости от первопричины появления и особенностей клинического течения. Это могут быть воспаления, нарушения цикла, болезненные менструации, аномалии расположения внутренних половых органов из-за спаечного процесса и прочие. Чаще всего пациентки обращаются к гинекологу, когда недуг протекает с сильной болью, высокой температурой, либо другими выраженными симптомами. Однако существуют гинекологические болезни, которые продолжительное время развиваются скрыто и при отсутствии своевременной терапии могут спровоцировать тяжелые последствия для здоровья женщины.
Гинекология как медицинская наука не стоит на месте
Периодически появляются новые методы излечения сложных недугов и важное место в борьбе с ними занимают проверенные методики и средства народной медицины. Поэтому каждой проблеме или женскому заболеванию наша гинекология в Москве предложит своё хорошее лечение и меры по профилактике
Лечение по гинекологии
Методы воздействия на причину нездоровья:
- Коррекция образа жизни, режима труда и отдыха;
- Антибактериальные препараты;
- Гормональные средства (таблетки, уколы);
- Внутривенные капельницы;
- Нестероидные противовоспалительные средства (НПВС);
- Иммуномодуляторы и иммунокорректоры;
- Витаминные препараты, эубиотики;
- Инструментальные вмешательства;
- Аппаратные процедуры, физиотерапия;
- «Народные» средства (пиявки, грязи, массаж и т.п.).
Если Вы хотите пройти лучшие процедуры как для лечения женских болезней, так и предупреждения и поддержания красоты и здоровья, обращайтесь в наш медицинский центр. Последовательность в таком случае обычно следующая:
- Сначала нужно записаться на прием к гинекологу и УЗИ органов малого таза;
- Во время первичной консультации определяется круг проблем, по показаниям проводится обследование для исключения противопоказаний и составляется индивидуальный план. Если у Вас уже есть на руках результаты проведенной ранее диагностики, рекомендуем показать их врачу;
- После этого можете приступить к прохождению курса терапии в отделении гинекологии согласно составленного на приеме плана и графика процедур.
Лечение
у гинеколога Цены
на услуги
Методы лечения хронического воспаления придатков (аднексита)
Диагностические возможности любой из поликлиник «Семейного доктора» позволят Вам выявить заболевание или исключить возможность хронического аднексита. В случае выявленного воспаления квалифицированные и опытные врачи-гинекологи «Семейного доктора» назначат Вам индивидуальный курс комплексного лечения с применением физиотерапевтических процедур и других дополнительных методов терапии, учитывающий тип инфекции и особенности именно Вашего организма.
Медикаментозное лечение
В лечении хронического воспаления придатков антибиотики, как правило, не применяются. Исключение составляют особо тяжёлые случаи. На первом этапе лечение направлено на снятие болевых ощущений, уменьшение воспаления, улучшения общего состояния пациентки. На втором этапе лечения происходит нормализация гормонального фона, восстановление менструального цикла. Третий этап лечения направлен на повышение уровня иммунитета и восстановление репродуктивных функций.
Физиотерапия
В лечении хронического воспаления придатков широко применяется физиотерапия, которая позволяет снизить активность воспалительного процесса. Используются такие методы, как электрофорез, дарсонвализация, УВЧ-терапия, ультразвуковая терапия, фонофорез, магнитотерапия, озонотерапия.
Хирургическое лечение
При хроническом аднексите в тех случаях, когда это возможно, проводится хирургическое лечение по восстановлению проходимости маточных труб.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Причины влагалищного дисбиоза
В норме, слизистая оболочка влагалища заселена лактобактериями и бифидобактериями. Существует целый перечень факторов, которые потенциально могут вызывать нарушение баланса между полезной и условно-патогенной микрофлорой в просвете влагалища. К таким факторам можно отнести:
- иммунодефицитные состояния, обусловленные нехваткой витаминов и микроэлементов, а также сопутствующими хроническими заболеваниями (в том числе инфекционной природы);
- несоблюдение правил личное интимной гигиены;
- длительное использование внутриматочной контрацепции;
- прохождение курса антибиотикотерапии;
- использование ежедневных прокладок, частое использование гигиенических тампонов и ношение нижнего белья из синтетических материалов;
- приём гормональных контрацептивов;
- атрофические изменения в слизистой оболочке влагалища;
- частое воздействие стресса на организм;
- ранее перенесенные острые или хронические заболевания мочеполовой системы;
- дисбаланс половых гормонов в организме, который привел к развитию аменореи, олигоменореи и другим расстройствам менструальной функции;
- использование гигиенических и косметических средств, содержащих большое количество консервантов, красителей, отдушек;
- заболевания обмена веществ, в том числе сахарный диабет и ожирение;
- нерациональное питание, скудный рацион, злоупотребление алкоголем.
Грибковые заболевания
Кандидозный кольпит — заболевание, вызванное грибками рода candida. Его причинами являются:
-
длительное лечение антибактериальными препаратами, особенно в больших дозах;
-
переохлаждение;
-
сниженный иммунный статус;
-
гиповитаминоз;
-
гипоэстрогения (недостаток выработки эстрогена);
-
самолечение.
Женщины, у которых диагностируется кандидозный кольпит, жалуются на зуд и дискомфорт в половых органах, рыхлые светлые обильные выделения из влагалища. В диагностических целях назначаются мазки, бактериальные посевы, подбираются препараты с учетом чувствительности к данному возбудителю. Лечение кандидозного кольпита проводят с помощью противогрибковых препаратов и медикаментами, направленными на восстановление естественной микрофлоры.
Нарушение микрофлоры влагалища также может привести к бактериальному вагинозу. Иногда он протекает бессимптомно, но в большинстве случаев женщина замечает следующие признаки заболевания:
-
неприятный “рыбный” запах;
-
зуд,
-
обильные серо-желтоватые или зеленые выделения.
Для постановки точного диагноза при подозрении на вагиноз гинеколог назначает аминотест и берет мазок на флору. Лечение бактериального вагиноза проводится антибактериальными препаратами (системная и местная терапия). Основная задача терапии — нормализация микрофлоры влагалища.