Особенности лечения ГРЭБ с ночной гиперсекрецией желудочного сока
ГЭРБ лечится антисекреторными препаратами. При наличии эндоскопических признаков ГЭРБ лечение более эффективно, чем при диагностике неэрозивной ГЭРБ. В случае неэффективного лечения неэрозивной ГЭРБ следует учитывать, принимает ли пациент лекарства должным образом, достаточны ли доза и продолжительность лечения.
При неэффективном лечении неэрозивной ГЭРБ следует учитывать другие заболевания. Часто встречаются:
- Функциональная диспепсия. При этой патологии антисекреторная терапия может облегчить симптомы, но недостаточно.
- Регургитация у пациентов с атриотическим синдромом, которая может быть связана с нарушением перистальтики или нижней функции пищевода.
- Аэрофагия.
- Ахалазия.
- Эозинофильный эзофагит.
После эндоскопического подтверждения ГЭРБ, и при отсутствии терапевтического эффекта, необходимо определить, правильно ли пациент принимает препарат или дозу, и проверить продолжительность приема, поскольку резистентность к ИПП встречается редко. Устойчивость возможна в основном из-за генетической мутации в системе цитохрома.
Лечение — какие препараты назначают от изжоги?
Изжога, возникающая время от времени, которая не является симптомом какого-либо серьезного заболевания, обычно лечится безрецептурными лекарствами. Хорошо работают при этом недуге легкие щелочи, выпускаемые в виде молочка или таблеток для сосания. Они содержат оксиды и гидроксиды алюминия, магния и лития, водные растворы гидроксидов лития и кальция, карбонат натрия и калия, обладают щелочной реакцией и оказывают антацидное действие на желудочную кислоту.
У пациентов с диагнозом гастроэзофагеальная рефлюксная болезнь также используются препараты, ингибирующие (подавляющие) секрецию соляной кислоты — антагонисты Н2-рецепторов (фамотидин) или ингибиторы протонной помпы, например, омепразол, пантопразол.
Как правильно принимать лекарства при гиперсекреции желудочного сока
При гиперсекреции желудочного сока чаще всего используются 2 группы препаратов: ИПП и H2RA.
Ингибиторы протонной помпы подавляют фермент H + K + -ATFase (кислотный насос), который стимулирует секрецию пищи, поэтому препараты этой группы наиболее эффективны при приеме в течение 15-30 минут до еды.
Но подавить их удается только на 70-80%. Это связано с тем, что только часть клеток, секретирующих кислоту, активируется при приеме пищи. Оставшиеся и вновь образовавшиеся помпы возобновляют секрецию желудочного сока во время голодания или до следующего приема пищи. Получается, что способствуют возникновению ночной изжоги недостаточное воздействие ИПП и отсутствие пищи в ночное время.
Фармакологический феномен гиперсекреции наблюдался при применении ИПП (омепразол, лансопразол, рабепразол и пантопразол) как у здоровых, так и у пациентов с ГЭРБ. Время появления изжоги зависит от приема препарата.
- При введении ИПП 1 р. / сут. утром, перед завтраком, изжога появляется вечером, около 23:00.
- При введении ИПП 2 раза / сут. перед завтраком и ужином гиперсекреция возникает через 6-7 часов после последней дозы ингибитора с 13:00 до 16:00.
Ночное повышение кислотности желудочного сока не объясняется гипергастринемией.
Клиническое исследование для изучения эффективного ингибирования ночной гиперсекреции было проведено в Филадельфии в 1998 году. Субъекты получали омепразол 20 мг 2 раза в день с дополнительной ночной дозой омепразола 20 мг, или ранитидина 150 мг, или ранитидина 300 мг, или плацебо. РН желудка контролировали в течение ночи. Группы пациентов сравнивали друг с другом.
Было обнаружено, что ранитидин значительно снижает ночную гиперсекрецию желудка независимо от дозы. Между тем, третья доза омепразола существенно не уменьшила ночную гиперсекрецию. Это подтверждает гипотезу о том, что за гиперсекррецию кислоты ответственен гистамин. Поскольку PPI блокирует только активированные протонные насосы в секреторных протоках, а активация значительно снижается в состоянии покоя, его влияние на гиперсекрецию желудочного сока меньше, чем в течение дня.
При ночном введении H2RA можно ожидать эффективного снижения изжоги. H2RA блокирует рецепторы H2 в париетальных клетках желудке, тем самым подавляя базальную секрецию желудочного сока.
Литературные данные неоднозначны, но предполагается, что у пациентов без полной ремиссии симптомов, связанных с кислотностью, добавление H2RA в течение ночи может эффективно снизить гиперсекрецию кислоты.
Адекватное антисекреторное лечение выбирается в зависимости от тяжести симптомов, поражения пищевода и сопутствующих заболеваний, используемых лекарств и возраста пациента. В случае легких симптомов доза ИПП составляет 1 прием за 15-30 мин. до завтрака. При появлении ночных симптомов на ночь можно ввести дополнительную дозу ранитидина перед завтраком и ужином. После увеличения разовой дозы ИПП утром секреция желудочного сока не ингибируется дольше, чем при более низкой дозе, поэтому увеличение разовой дозы утром для снижения симптомов гиперкислотности не имеет смысла. Третья доза ИПП неэффективна, поскольку отсутствует стимуляция секреции желудочного сока.
Диетолог предупредила об опасности окрошки
Заместитель директора по лечебной работе столичной клиники, диетолог Дарья Русакова рассказала, что окрошка из-за большого количества ингредиентов имеет ряд противопоказаний.
Так, по ее словам, блюдо оказывает большую нагрузку на пищеварительную систему, именно поэтому окрошку могут плохо переносить люди с заболеваниями желудочно-кишечного тракта. Кроме того, если в окрошке присутствуют маринованные овощи и большое количество колбасных изделий, то данное блюдо может вызвать повышение артериального давления, уточнила Русакова.
Диетолог также подчеркнула, что людям с лишним весом следует быть аккуратнее с употреблением окрошки, а гражданам с инсулинорезистентностью или сахарным диабетом следует заменить в блюде квас на кефир или минеральную воду.
«Сам по себе квас может быть разный. Зависит от способа его приготовления, наличия консервантов и добавленного сахара. Поэтому людям с сахарным диабетом или лишним весом лучше заменить квас на кефир или минералку. Окрошка на квасе — это блюдо и слабоалкогольное, и сильногазированное, потому его употребление может повлечь за собой скачки уровня глюкозы и инсулина в крови», — рассказала Русакова «Ридусу» во вторник, 29 июня.
Эксперт также обратила внимание на то, что окрошку следует с осторожностью давать детям. Так, по ее словам, блюдо может вызывать вздутие живота из-за содержания дрожжей в квасе. При этом если ингредиенты некачественно мылись, готовились и хранились, то существует высокий риск заражения кишечными инфекциями, уточнила диетолог
При этом если ингредиенты некачественно мылись, готовились и хранились, то существует высокий риск заражения кишечными инфекциями, уточнила диетолог.
Вместе с тем Русакова подчеркнула, что окрошку можно есть каждый день, но при одном условии. По рекомендации врача в таком случае в остальные приемы пищи следует делать акцент на белки и клетчатку в рационе.
Ранее, 21 июня, врач-диетолог и автор книг Лидия Ионова рассказала «Известиям», что вопреки стереотипам окрошка на квасе не поможет в жару избавиться от жажды. По ее словам, именно окрошка на кефире поможет освежиться, но от колбасы лучше воздержаться, тогда как кефир выбрать обезжиренный.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
- травмы головного или спинного мозга (ушибы, сотрясения, сдавление и т.п.);
- авитаминоз, нехватка минералов: наиболее часто развитие заболевания провоцируется дефицитом витаминов В1, В9, В12, а также кальция и магния;
- беременность, особенно вторая ее половина (проблема связана с возросшей потребностью в микроэлементах);
- почечная недостаточность и нарушение баланса электролитов, возникающее на ее фоне;
- сахарный диабет;
- анемия (недостаток железа в крови);
- хронический или однократный сильный стресс;
- чрезмерные физические нагрузки;
- рассеянный склероз;
- ревматоидный артрит;
- нарушение работы щитовидной железы, сопровождающееся избытком или недостатком ее гормонов;
- злоупотребление алкоголем или наркотиками;
- болезни вен нижних конечностей: варикозное расширение, флебит, тромбофлебит;
- амилоидоз: тяжелое системное нарушение белкогвого обмена;
- хроническая обструктивная болезнь легких;
- болезнь Паркинсона;
- чрезмерное употребление кофеина.
- заболевания желудочно-кишечного тракта: целиакия, дисбактериоз, болезнь Крона;
- употребление некоторых препаратов (антидепрессантов, антигистаминных и т.п.).
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
3.Лечение изжоги
Лечение изжоги заключается в изменении образа жизни и диеты. Лечат изжогу при помощи лекарств, а иногда и операции, если причинами изжоги стали ГЭРБ или грыжа пищеводного отверстия диафрагмы.
Чтобы облегчить симптомы изжоги, можно сделать вот что:
- Спите с приподнятым изголовьем кровати, чтобы кислота из желудка не выходила в пищевод под воздействием естественной гравитации. Причем не нужно класть много подушек, будет только хуже. Приподнимайте именно изголовье (например, положив несколько книг под ножки кровати);
- Ешьте не позднее, чем за 3-4 часа перед сном;
- Ешьте маленькими порциями;
- Следите за своим весом;
- Не ешьте продукты, которые могут спровоцировать изжогу. Полезно проследить, какие продукты становятся причиной изжоги именно у вас, и отказаться от них;
- Не курите;
- Носите свободную одежду.
Диета как профилактика изжоги
Людям, которых периодически беспокоит изжога, рекомендуется наладить режим и рацион питания. Нужно избегать продуктов, способствующих забросу содержимого из желудка в пищевод, а также придерживаться следующих рекомендаций1:
- приготовление блюд путем варки, запекания и на пару;
- употребление пищи небольшими порциями не менее 3 раз в день;
- тщательное пережевывание пищи;
- блюда должны быть комнатной температуры;
- увеличение в рационе легко усвояемой пищи;
- отказ от употребления алкоголя, кофе, газированных напитков;
- последний прием пищи за 3-4 часа до сна5.
Рацион должен включать все необходимые питательные элементы, но при этом не перегружать пищеварительную систему. После еды рекомендуются небольшие прогулки на свежем воздухе. Не рекомендуется наклоняться и ложиться сразу после приема пищи.
Жжение в животе при заболеваниях желудка
Самое распространенное состояние, при котором возникают жгучие боли в верхней части живота и в грудной клетке — гастроэзофагеальный рефлюкс, когда желудочный сок, содержащий соляную кислоту, забрасывается в пищевод. Это может происходить при таких заболеваниях, как гастроэзофагеальная рефлюксная болезнь, халазия кардии (недостаточное смыкание мышечного жома, который находится в нижней части пищевода), грыжа пищеводного отверстия диафрагмы.
Наш эксперт в этой сфере:
Рябов Константин Юрьевич
Хирург, онколог, эндоскопист
Помимо жгучих болей, для этого состояния характерна изжога — чувство жжения в животе, в груди. Обычно симптомы усиливаются после приема пищи, во время наклонов вперед, в положении лежа.
Если верить статистике, обратный заброс желудочного содержимого в пищевод происходит не реже одного раза в неделю у каждого пятого взрослого человека.
Иногда «изжога» — на самом деле проявление ишемической болезни сердца. Это состояние будет посерьезнее гастроэзофагеального рефлюкса. А в некоторых случаях «боли в желудке» даже могут оказаться проявлением атипичной формы инфаркта миокарда. Поэтому к врачу стоит обратиться в любом случае. А если жжение сильное и долго не проходит, сильно ухудшилось самочувствие — лучше вызвать «скорую помощь».
Жжение в верхней части живота характерно и для язвы желудка. Иногда жгучая боль начинает беспокоить сразу после еды, иногда спустя пару часов, а иногда натощак (голодные боли также характерны для язвы двенадцатиперстной кишки).
Особенности лечения пищевода Барретта с ночной гиперсекрецией желудочного сока
Пищевод Барретта является критическим состоянием, поскольку изменения слизистой оболочки пищевода могут прогрессировать до аденокарциномы. Остановить прогрессирование заболевания и предотвратить злокачественные новообразования может эффективный контроль над гиперсекрецией желудочного сока. Следовательно, для этой группы пациентов имеет решающее значение эффективное круглосуточное подавление кислоты желудочного сока. К сожалению, у пациентов со склеродермией и эзофагитом наладить контроль кислотности удается только в 50% случаев.
Удаление кислоты из пищевода — это двухэтапный процесс, включающий снижение объема и нейтрализацию кислоты. Во время этого процесса большая часть кислоты удаляется из пищевода во время первичной и вторичной перистальтики, влияния бикарбонатов, выделяемых слюнными и подслизистыми железами пищевода.
В норме кислотный клиренс уменьшается именно во время сна. Ночью глотание практически прекращается, соответственно нет стимуляции первичной перистальтики. Из-за низкого содержания пищи в желудке практически не стимулируется и вторичная перистальтика.
Основываясь на экспериментальных исследованиях, предполагается, что вторичная перистальтика у пациентов с ГЭРБ и пожилых людей не зависит от тех же условий, что и у здоровых людей. Кислотный клиренс пищевода у больных ночью хуже, чем днем, не только из-за положения лежа на спине, но и из-за отсутствия глотания, пониженного содержания бикарбоната в слюне, который нейтрализует кислоту.
Ночная секреция кислоты может быть особенно вредной из-за длительного контакта кислоты со слизистой оболочкой. Ночная гиперсекреция желудочного сока часто встречается у пациентов с тяжелыми рефлюксными эффектами, такими как эрозивный эзофагит и пищевод Барретта.
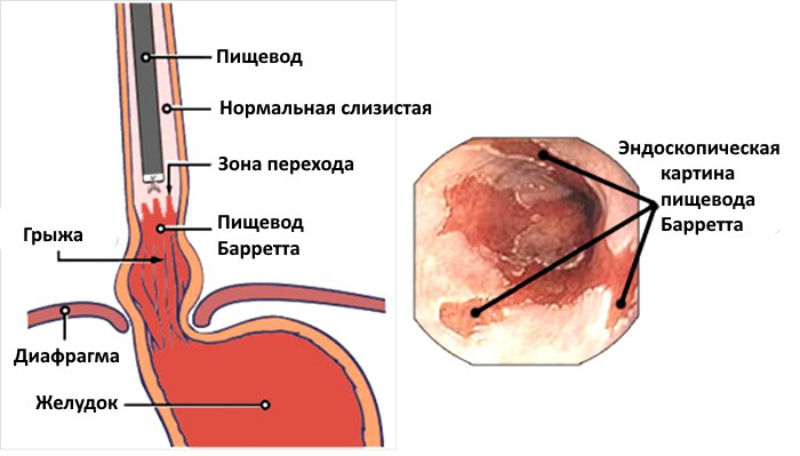 Пищевод Барретта
Пищевод Барретта
На ночные симптомы ГРЭБ влияет не только снижение перистальтической активности, но также нарушение нижнего давления в пищеводе и повышенная чувствительность слизистой оболочки пищевода.
При суточном наблюдении за pH у пациентов с симптомами ночного рефлюкса наиболее частой причиной проблем оказалась умеренная кислотность (pH 4–7), пепсин и желчь в составе рефлюкса.
Как правильно бросать курить
Необходимое условие для любого способа лечения табачной зависимости – это твердое осознанное желание человека бросить курить. Все остальные методы: лекарственные, психотерапевтические являются дополнительными, позволяющими уменьшить проявления физической зависимости от табака.
Средства для отказа от курения делят на несколько групп:
Никотин-заместительная терапия – жевательные резинка, трансдермальные пластыри, ингаляторы, подъязычные таблетки. Эти препараты содержат минимальное количество никотина, который при поступлении в организм будет снижать выраженность ломки. Это вспомогательные методы избавления от курения и, если применять их рационально, не увеличивая доз, они помогут перетерпеть никотиновую ломку.
По заявлению ВОЗ, нет доказательной базы эффективности применения электронных сигарет в замещающей терапии при отказе от курения.
Агонисты никотиновых рецепторов: Чампикс, Цитизин блокирует действие никотина на рецепторы головного мозга, поэтому человек, даже выкуривая одну сигарету за другой, не получает ожидаемого удовлетворения, и постепенно тяга к курению снижается.
Симптоматические препараты: седативные (седуксен, феназепам, настойки валерианы и пустырника), стимулирующие (фенамин, меридил, экстракты женьшеня, элеутерококка, заманихи).
Аверсивная терапия – применение средств, вызывающих отвращение к никотину: нитрат серебра, взвесь танина, глицерин используют для орошения ротовой полости. Эти препараты, взаимодействуя с табачным дымом, вызывают у человека отвращение к запаху и вкусу табака.
Нелекарственные методы: рефлексотерапия, электронейростимуляция, лазерная терапия.
Психотерапия. Для уменьшения тяги к табаку психотерапевты на занятиях обучают методам релаксации, медитации, аутогенной тренировки.
Сочетанный способ: лекарственная поддержка, антидепрессанты, способы психотерапии.
Вопрос о том, как лучше бросать курить – резко или постепенно – не имеет однозначного ответа. Врачи считают, что процесс отказа от курения должен протекать индивидуально.
В результате проведенных исследований не выявлено доказанных преимуществ –за или против – одного или другого метода отказа от курения.
Выбор схемы избавления от вредной привычки определяется несколькими факторами:
- стажем курения;
- количеством выкуриваемых сигарет;
- возрастом;
- состоянием здоровья;
- характерологическими особенностями личности человека (сила воли, внушаемость);
- социальным статусом.
Способ резкого отказа от курения рекомендован молодым людям с небольшим стажем курения, выкуривающим менее одной пачки сигарет в сутки.
Рекомендации:
- Назначается конкретный день полного отказа от курения.
- Предварительно из дома, с места работы убираются все предметы, напоминающие о курении: зажигалки, пепельницы.
- Избегание курящих компаний.
- Эмоциональная поддержка близких и друзей.
- Переход на сбалансированное питание.
- При остром желании закурить – медленно выпить стакан воды или сока.
- Активизация физических нагрузок.
Резкий отказ от курения вызывает временный психологический дискомфорт, период никотиновой ломки и кратковременное ухудшение самочувствия, связанное с перестройкой организма.
При этом способе отказа от сигарет – самые трудные 3-5 дней, затем физическое самочувствие будет постепенно улучшаться. Но психологический дискомфорт сохраняется длительное время – и при возникновении эмоционально нестабильной ситуации (неприятности на работе, семейные склоки, алкоголь) человек срывается и начинает курить вновь.
Изжога и рефлюкс – это одно и то же?
Эти два термина иногда используются пациентами взаимозаменяемо, но для врачей они означают разные состояния.
Изжога – это симптом, который может сопровождать различные заболевания, в том числе гастроэзофагеальную рефлексную болезнь, заключающуюся в аномальном втягивании кислого желудочного содержимого в пищевод из-за сбоя в работе нижнего пищеводного сфинктера.
Изжога не всегда является симптомом рефлюкса, и не каждый пациент с рефлюксной болезнью испытывает изжогу – в медицинской литературе встречаются случаи, когда пациенты месяцами пытались вылечить стойкую боль в горле антибиотиками, так как рефлюкс проявлялся у них без жжения за грудиной и отрыжки. После приема противотрефлюксного препарата боль в горле у таких больных исчезала.
Другие симптомы и осложнения рефлюксной болезни включают в т.ч. боль в груди, хронический кашель, в то время как изжога может появиться всего один раз и никогда не вернуться.
Диагностика при изжоге
Люди, часто испытывающие жжение за грудиной и в пищеводе, должны обратиться к врачу. Если симптомы появляются по крайней мере два раза в неделю на протяжении 3-х месяцев, это указывает на вызывающую изжогу проблему со здоровьем, которую необходимо диагностировать и лечить, или привычку, которую необходимо устранить.
Пациент обычно изначально обращается к семейному врачу, который, установив, что причина симптома кроется в нарушении работы ЖКТ, перенаправляет больного к гастроэнтерологу.
Врач опрашивает пациента, устанавливая как часто и при каких обстоятельствах появляются симптомы, пищевые привычки, применяемые стимуляторы и лекарственные препараты. Затем проводится инструментальная диагностика.
Среди исследований, помогающих определить причины изжоги, используются следующие:
- 24-часовая рН-метрия пищевода. Тест заключается в измерении кислотности в нижней части пищевода с помощью двух зондов, вставленных через нос, которые остаются в организме пациента в течение суток.
- Эндоскопическое исследование. Гастроскопия, т.е. осмотр верхних отделов желудочно-кишечного тракта с помощью эндоскопа, гибкого зонда, вводимого через рот пациента
- Манометрия пищевода. Тест, заключающийся во введении многоканального катетера через нос в желудок, который проверяет напряжение на высоте верхнего и нижнего пищеводного сфинктера и в пределах его миометрии.
- Рентген или КТ с контрастом. Рекомендуется пациентам с подозрением на язвенную болезнь.
- Эндоскопия с биопсией. При подозрении на рак.
Более редкие причины жгучих болей и изжоги, связанные с заболеваниями желудка и пищевода:
- Рак пищевода. Встречается очень редко. В группе повышенного риска находятся курильщики и люди, которые употребляют много алкоголя.
- Гастропарез. Одно из возможных осложнений сахарного диабета, когда постоянное повышение уровня сахара в крови приводит к повреждению нервов, обеспечивающих сокращение стенки желудка.
- Опасное состояние — расслаивающая аневризма брюшной аорты с разрывом. Аорта — самая крупная артерия в организме человека, давление крови в ней наиболее высокое. У некоторых людей (чаще всего у мужчин старше 50 лет, страдающих артериальной гипертензией, атеросклерозом) может происходить разрыв внутреннего слоя её стенки, в итоге он отслаивается от наружного, между ними затекает кровь. Одно из возможных проявлений такого состояния — сильные жгучие боли вокруг пупка, которые возникают внезапно, отдают в поясницу. Больному нужна экстренная помощь врача, при подозрении на расслоение аорты нужно немедленно вызвать «скорую помощь».
Причины возникновения компульсивного переедания
Назвать точную причину развития расстройств пищевого поведения не может никто. На сегодняшний день существует мнение, что расстройство возникает как ответная реакция организма на стрессовую ситуацию. Дать толчок к началу психогенного переедания могут такие факторы:
- Неконтролируемый голод может быть вызван нарушениями в работе гипоталамуса. Этот участок мозга отвечает за чувство насыщения — когда он перестает посылать сигналы, человек испытывает постоянный голод. Среди других биологических причин переедания специалисты называют снижение уровня серотонина.
- Нередко причинами переедания становятся особенности культурного и социального окружения. С самого рождения ребенок привыкает к мысли о том, что еда может служить наградой. Или же принятые в обществе нормы могут привести к развитию нервных расстройств у людей, которые им не соответствуют. Компульсивный едок ощущает свою несостоятельность, и на этом фоне у него развивается вторичная депрессия, приводящая к очередному приступу обжорства.
- Переедание может иметь и психологические причины. Взаимосвязь неконтролируемого приема пищи и депрессии была выявлена исследователями уже достаточно давно. К обжорству склонны люди с заниженной самооценкой, страдающие от одиночества и непонимания.
Кроме того, было отмечено, что склонность к психогенному перееданию может быть наследственной.
Заболевания, сопровождающиеся изжогой
Чаще всего на этот симптом жалуются пациенты с такими патологиями:
- Гастроэзофагеальный рефлюкс. При этом заболевании нижний пищеводный сфинктер после попадания пищи в желудок не сжимается должным образом. Причины — чрезмерное расслабление, потеря эластичности. Переваренная пища отступает (выбрасывается) в пищевод вместе с кислым желудочным соком. При лечении рефлюкса используются ингибиторы протонной помпы, т.е. препараты, применяемые при терапии заболеваний верхних отделов желудочно-кишечного тракта, и хирургическое лечение.
- Язва желудка. Язвенная болезнь желудка и двенадцатиперстной кишки – это наличие полостей в слизистой оболочке этих органов. Симптомы язвы, помимо изжоги, — эпигастральные боли, появляющиеся после еды или ночью, тошнота и рвота, кислая отрыжка, запоры и диарея, потеря веса. Лечение заключается в первую очередь в борьбе с бактериями Helicobacter pylori, ответственными за появление язв, применении ингибиторов протонной помпы и других препаратов, а также хирургическом иссечении язв.
- Гастрит. Заболевание проявляется воспалением слизистой оболочки желудка, вызванным различными факторами, например, вирусной, бактериальной, грибковой, паразитарной инфекцией, токсическим поражением, пищевой аллергией, а также хроническим стрессом или травмой. Общие симптомы гастрита — тошнота, рвота и изжога, эпигастральные боли, кровотечения из пищеварительной системы. Лечение зависит от причины воспаления.
- Предынфарктное состояние. Перед началом инфаркта организм посылает тревожные сигналы. Среди наиболее распространенных — жгучая, сдавливая и удушающая боль в области грудины, одышка, онемение конечностей, боль в плечевом или локтевом суставе. Боль и одышка могут сохраняться до 20 минут, пациент с такими симптомами должен как можно скорее обратиться за помощью.
- Сахарный диабет. У больных сахарным диабетом может возникнуть гастропарез, т.е. парез вегетативной иннервации желудка (разновидность диабетической нейропатии). Это касается в первую очередь пациентов с длительным, недостаточно контролируемым сахарным диабетом. Наиболее распространенные симптомы — запор, изжога, эректильная дисфункция, низкая толерантность к физической нагрузке. Больной сахарным диабетом, заметив у себя такие симптомы, должен срочно обратиться к эндокринологу.
Что такое РПП
Это психическое расстройство пищевого поведения. Приведём его наиболее распространённые виды.
Нервная анорексия. Сопровождается сильным снижением веса тела и патологическим желанием похудеть ещё больше, чтобы приблизиться к некоему «идеалу». Подросток неадекватно воспринимает свой реальный вес. Из-за нездорового похудения у девушек может пропадать менструация и нарушаться работа других внутренних органов.
Нервная булимия. Основной симптом — самостоятельно вызываемая рвота после приёмов пищи в целях похудения. Чуть реже — злоупотребление слабительными. В особо тяжёлых случаях болезни булимия и анорексия сопровождают друг друга. Пациенты одержимы стремлением к идеальной худобе.
Компульсивное (психогенное, приступообразное) переедание. Заключается в неконтролируемом поглощении пищи, когда больной ест и не может остановиться, хотя насыщение давно произошло. Приступы часто происходят после стресса или посреди ночи. Эмоциональное переедание может случаться даже тогда, когда человек не испытывает настоящего физического голода. После приступов больные чувствуют сильную вину. Из-за перееданий может набираться вес или нарушаться работа желудочно-кишечного тракта.
Нарушения пищевого поведения также делятся на несколько видов в зависимости от фактора возникновения:
- Экстернальные расстройства. Человек ест за компанию, неосознанно.
- Эмоциогенные расстройства. Человек пытается получить из еды эмоции, заесть стресс или тоску.
- Ограничительные расстройства. Человек решает, какие продукты ему вредны, а какие полезны. Сюда относятся все диеты.
Особенности выбора препаратов для лечения ночной гиперсекреции желудочного сока
При лечении заболеваний, связанных с повышенной кислотностью желудочного сока, широко используются антисекреторные препараты — ингибиторы протонной помпы (ИПП). Они эффективны при язвах желудка и двенадцатиперстной кишки, ГЭРБ, эрозивном эзофагите.
Механизм действия ингибиторов протонной помпы
Эти заболевания доставляют дискомфорт, могут давать кровотечение, приводить к перфорации стенок, предрасполагают к онкологическим заболеваниям. Но влияние ИПП именно на ночную гиперсекрецию желудочного сока вызывает сомнения. Кроме этого они дают выраженные побочные эффекты, особенно у пожилых пациентов с хроническими заболеваниями и принимающих другие лекарства.
Второй вариант антисекреторных препаратов, которые также показали свою эффективность в лечении заболеваний пищевода, — антагонисты рецепторов гистамина 2 (H2RA). При этом список побочных эффектов и противопоказаний у них по сравнению с ИПП короче вне зависимости от тяжести клинических симптомов, возраста пациентов, сопутствующих заболеваний, принимаемых лекарств.
Особенности заболевания
В жизни каждого человека бывали моменты, когда он съедал пищи больше, чем надо. Результат такого переедания: тяжесть и дискомфорт в животе. Но такие ситуации случаются крайне редко, и, как правило, в моменты праздничных застолий. У человека, имеющего психологическое расстройство, процесс приема пищи не заканчивается практически никогда. При компульсивном переедании, пациент может на какой-то момент сесть на диету, но это приводит лишь к очередному срыву и еще большему обжорству.
Главным отличием этого вида пищевого расстройства от булимии является то, что человек не пытается избавиться от съеденного искусственным путем (вызывая рвоту), хотя чувство стыда его мучает достаточно сильно. Однако количество пищи, съеденное за один прием, должно быть действительно большим. Дело в том, что нередко люди, страдающие пищевыми расстройствами, считают, что едят много, но при этом количество пищи, употребляемое ими, не превышает норму. В этом случае можно говорить о других видах патологии.
Окружающие не всегда могут понять, что человек, находящийся рядом, имеет пищевое расстройство. Больной ест много лишь тогда, когда находится в одиночестве, он может запасать еду впрок, чтобы потом предаться чревоугодию.
Нередко масса тела человека, страдающего компульсивным перееданием, находится в норме. Первые признаки ожирения появляются спустя некоторое время, после начала заболевания.
Судить о наличии психологических проблем можно по таким симптомам:
- еда поглощается в количествах, значительно превышающих норму (объема пищи, достаточного для утоления голода среднестатистического взрослого человека);
- время между приемами пищи короткое — оно редко достигает 2 часов;
- человек ест жадно и очень быстро, со стороны может показаться, что он испытывает сильнейший голод;
- больной ест не потому, что проголодался. Часто поводом для очередного приема пищи становится стресс, чувство одиночества или другая эмоциональная причина;
- при компульсивном переедании человек осознает, что не в силах контролировать свой аппетит и остановиться;
- процесс поглощения пищи часто прекращается лишь при появлении боли в области желудка;
- после очередного приступа обжорства человек испытывает чувство вины. Он расстроен и несчастен настолько, что может впасть в депрессию, которая приводит к новому эпизоду переедания.
Если описанные выше симптомы присутствуют достаточно длительное время, не менее 3 месяцев, то это может свидетельствовать о наличии серьезных нарушений пищевого поведения. Справиться с данной проблемой самостоятельно при помощи диет не получится — для достижения устойчивых результатов необходимо пройти курс специальной психотерапии.
Симптомы, сопутствующие изжоге
Изжога часто сопровождается отрыжкой и вздутием живота (метеоризмом). Может возникать чувство тошноты.
Изжога появляется, как правило, после еды и может продолжаться значительное время – до 2-х часов и дольше. Положение лёжа и наклоны туловища могут спровоцировать или усилить изжогу.
В некоторых случаях пациенты жалуются, что изжога затрудняет глотание, мешает спать. У астматика изжога может вызвать хрипы в горле, кашель и затрудненность дыхания.
Иногда за изжогу можно принять жжение в груди, вызванное проблемами сердечно-сосудистой системы (так может проявляться стенокардия). Однако жгучее ощущение за грудиной при стенокардии возникает обычно после физической нагрузки или стресса и с приемом пищи не связано. В случае стенокардии жжение пройдет, если принять нитроглицерин, а вот на изжогу нитроглицерин не действует. Если Вам удалось победить изжогу с помощью нитроглицерина, обратитесь к кардиологу – необходимо сделать ЭКГ и проверить состояние сердца.