Беременность с помощью ВРТ после COVID-19
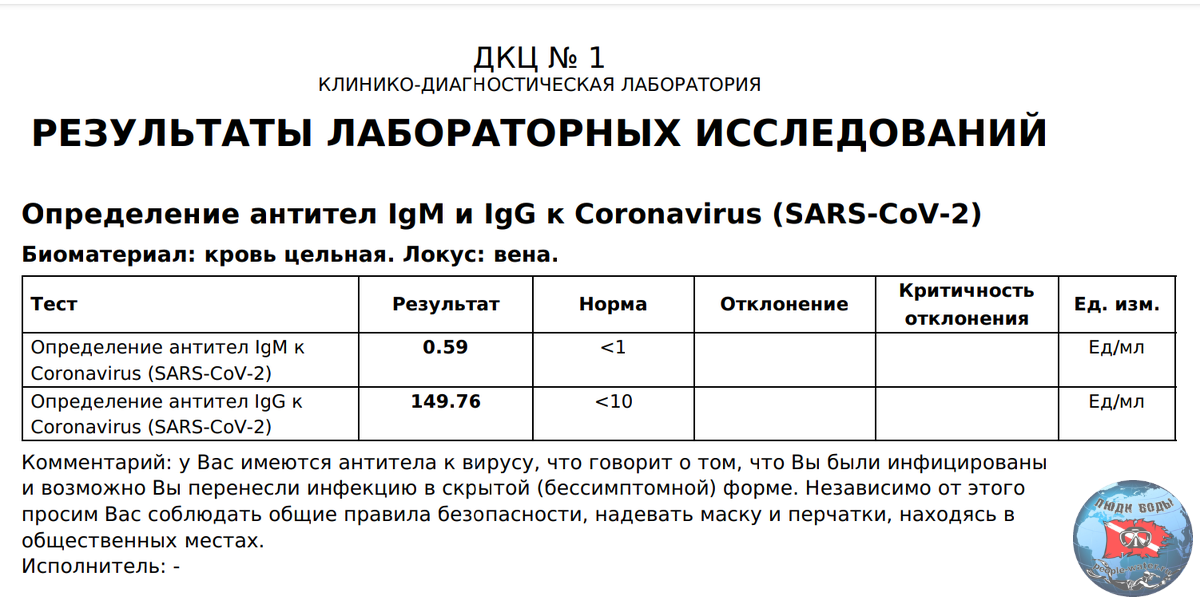
Перенесенный ковид-19 не является препятствием для оплодотворения in vitro. До начала протокола оба супруга проходят ПЦР-диагностику, а также сдают кровь для определения уровня антител к коронавирусу (IgM и IgG). Когда выздоровление подтверждено клинически и лабораторно, врач допустит пациентов к программе ВРТ.
Сколько нужно ждать после болезни, чтобы начинать протокол ЭКО? Репродуктологи рекомендуют выждать 3 месяца. Это связано с риском развития тромбоэмболических осложнений у беременных и тератогенного влияния применяемых лекарственных препаратов на плод.
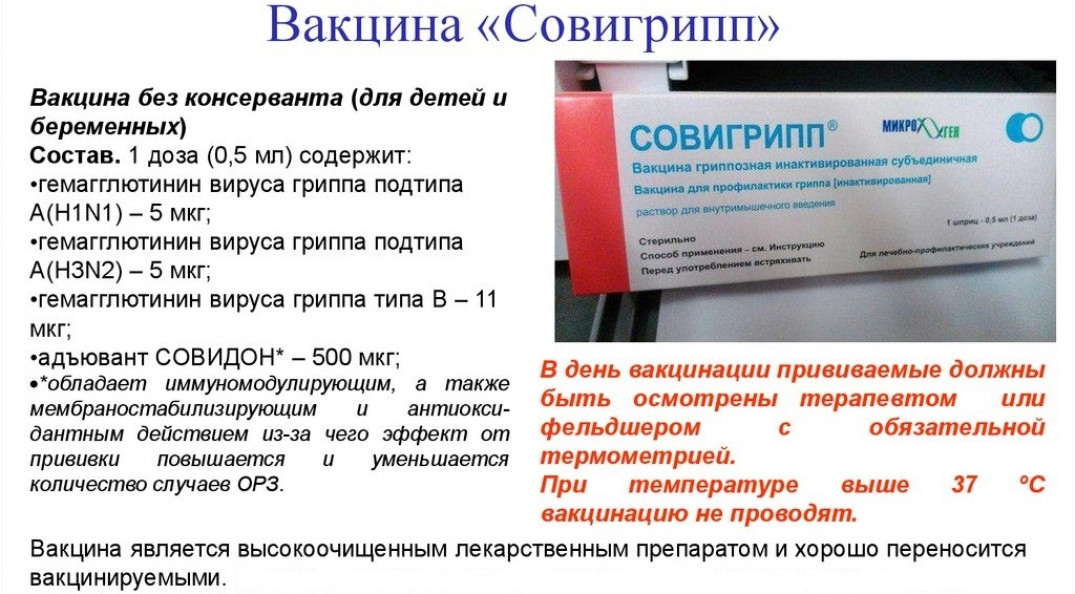
Кроме того, перед проведением оплодотворения in vitro врачи рекомендуют пройти вакцинацию. Вступать в протокол можно, когда сформируется стойкий иммунитет (примерно через 21 день после введения второго компонента прививки).
Природа знает лучше
До 80% случаев являются так называемыми ранними выкидышами. К ним относятся самопроизвольные аборты вплоть до 12-й недели беременности. Очень часто они обусловлены биологическим отбором организма женщины. Процесс можно обозначить, как «исправление ошибок природы».
Женщина после аборта
Оплодотворенная яйцеклетка достигает полости матки и закрепляется в ее стенке, но зародыш перестает расти. Это связано с тем, что яйцеклетка или сперматозоид имеют неправильное количество хромосом или другие дефекты. Слабый эмбрион удаляется, потому что у него не будет шансов на выживание в будущем.
У женщины в этот момент появляется ряд характерных симптомов выкидыша:
- усталость;
- боль в груди;
- тошнота;
- положительный тест на беременность.
Боль в груди
Тошнота
Положительный тест
Симптомы выкидыша очень схожи с первыми симптомами беременности. Это связано с тем, что плацента уже начала вырабатывать гормон беременности ХГЧ. После выкидыша все признаки внезапно исчезают.
Риск осложнений и перинатальной смертности
Светлана Бычкова
— Расскажите поподробнее об исследовании.
— Наш институт принимал с начала пандемии беременных женщин с коронавирусной инфекцией, как острой, так и тех, кто уже перенес заболевание ранее на разных сроках. Мы проанализировали данные 144 женщин, которые перенесли коронавирус в разных триместрах беременности. Также мы вели наблюдения и за новорожденными, чтобы понять, какие осложнения могут быть у детей, матери которых во время беременности переболели COVID-19.
— Каким образом коронавирус влияет на течение беременности?
— В мире уже проводились большие крупные исследования на тысячах женщин. Согласно их данным, перенесенный коронавирус во время беременности увеличивает риск и перинатальной смертности, и тяжелых неонатальных осложнений.
Тяжелое или среднетяжелое течение болезни у беременной женщины, когда у нее высокая температура и/или дыхательные нарушения, повышает риск осложнения беременности и чаще приводит к осложнениям у детей.
Как влияет на детей вакцинация от коронавируса во время беременности?
К сожалению, прошло не так много времени, чтобы отследить долгосрочное воздействие на детей, рожденных от женщин, получивших вакцину против COVID-19 во время беременности.
Однако если при беременности женщине делают прививку от ковида, это не может привести к инфицированию, поскольку препараты не содержат «живых» компонентов. Вакцинация «неживыми» прививками во время беременности применяется с XIX века с целью защиты матери и новорожденного от натуральной оспы, коклюша, дифтерии и столбняка. А с 2009 года активно набирает темпы специфическая профилактика вируса гриппа H1N1. За это время опасных последствий на здоровье матери и ребенка отмечено не было, и беременность не считается противопоказанием для этих прививок.
Радует факт, что защитные антитела, выработанные во время беременности после вакцинации от коронавируса, передаются от матери к ребенку через плаценту и после рождения через грудное молоко. Это укрепляет иммунитет малыша к COVID-19. Степень защиты в настоящее время неизвестна, и необходимы дополнительные исследования.
Что делать при постоянных выкидышах
Если в одном партнерстве было как минимум три случая непроизвольного прерывания беременности, мы имеем дело с повторными выкидышами. Это случается у 1-2% пар детородного возраста.
Чтобы найти причины, нужно сделать ряд тестов, в том числе оба партнера должны пройти генетический тест на кариотип. Если обнаружены какие-либо нарушения, необходима консультация генетика, который предложит соответствующие меры.
Генетический тест
Важно оценить строение репродуктивного органа у женщины. В этом случае базовым обследованием будет УЗИ матки
В случае подозрения на дефект матки диагностика расширяется и включает гистеросальпингоскопию (УЗГСС) и гистероскопию, которая позволяет просматривать внутреннюю часть матки и удалять аномалии (например, перегородку в матке).
Что удалось обнаружить американским ученым?
Свое исследование о влиянии COVID-19 на организм беременных провели и американские ученые. В частности, специалисты Калифорнийского университета пришли к интересному выводу. Невзирая на то, что симптомы инфицирования коронавирусом у большинства проходят в течении месяца, почти у четверти беременных симптоматика может сохраняться намного дольше – 2 и больше месяцев.
Ученые исследовали 594 женщины, которые во время беременности инфицировались вирусом SARS-CoV-2, и обнаружили, что самыми распространенными ранними симптомами COVID-19 у них являются:
- кашель;
- боль в горле;
- ломота в теле;
- лихорадка.
У половины наблюдаемых женщин симптомы сохранялись в течении 3 недель. А у еще четверти – держались 8 недель .
Эти данные касаются исключительно госпитализированных пациенток. Но кроме этого, калифорнийские ученые запустили проект PRIORITY, цель которого – отслеживать состояние здоровья амбулаторных беременных .
Изучив симптоматику у будущих матерей, инфицированных SARS-CoV-2, ученые систематизировали данные и получили такие результаты:
- самые распространенные первые симптомы COVID-19 у беременных: кашель (у 20%), боль в горле (16%), ломота в теле (12%), высокая температура (12%); что интересно у небеременных с COVID-19 лихорадка диагностируется в 43% случаев;
- обоняние и вкус теряет только 6% будущих матерей;
- спустя 4 недели у 60% женщин симптоматика болезни исчезла, но у 25% продолжалась до 8 недель и дольше;
- 37 дней – это средняя продолжительность сохранения симптомов болезни у беременных женщин.
Среди других симптомов COVID-19, диагностируемых у беременных, были:
- одышка;
- насморк;
- тошнота;
- чихание;
- рвота;
- диарея;
- головокружение .
Но в большинстве случаев можно говорить, что коронавирусная болезнь у будущих матерей проходит без серьезных осложнений. А если такие и случаются, то это, скорее, исключение из правила. Хотя пока еще слишком рано делать окончательные выводы. Исследования продолжаются, как и наблюдение за инфицированными SARS-CoV-2 беременными и уже родившими женщинами и их малышами.
- Источники
- University of California San Francisco. – About Priority.
- AAAS, By Meredith Wadman, August 4, 2020. – Why pregnant women face special risks from COVID-19.
- Российская Газета, 7 декабря, 2020. –
- 9tv, 30 ноября, 2020. – В Петербурге от коронавируса умерла целая семья.
- Nature, July 14, 2020. – Transplacental transmission of SARS-CoV-2 infection.
- the BMJ, September 1, 2020. – Clinical manifestations, risk factors, and maternal and perinatal outcomes of coronavirus disease 2019 in pregnancy: living systematic review and meta-analysis.
- University of California San Francisco, October 7, 2020. – COVID-19 Has a Prolonged Effect for Many During Pregnancy.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
Как защититься матери и ребенку
— Как беременной женщине защититься от ковида? Какие меры предпринять?
— Правила пока все те же — стараться соблюдать дистанцию, не контактировать с людьми, которые кашляют, чихают или которые как-то скомпрометировали себя в плане ковида, и обязательно носить маски.
— Если беременная женщина все-таки заболела — каким образом можно свести риски к минимуму для себя и для ребенка?
— Нужно обязательно наблюдаться у врача. Необходимо, чтобы доктор, который ведет беременность, знал, что в данный момент женщина переносит коронавирусную инфекцию. Не надо тихо сидеть дома и скрывать, потому что осложнения беременности на фоне вирусной инфекции могут развиться достаточно быстро.
— Как родителям распознать коронавирус у новорожденного?
— У новорожденных это неспецифические, стертые симптомы
Надо обращать особое внимание, если малыша что-то начинает беспокоить, обычно у маленьких детей заболевание начинается с проблем со стороны желудочно-кишечного тракта. Это может быть отсутствие аппетита, срыгивание, жидкий стул, рвота
Если поднимается температура, надо без сомнений обратиться к врачу.
Предположить заболевание у совсем маленького ребенка можно, если болеют родственники. Младенцу практически негде подхватить коронавирусную инфекцию, только от членов своей семьи.
Чем COVID-19 опасный для беременной женщины?
Первая опасность COVID-19 для будущих матерей кроется в том, что их иммунная система прежде всего работает на защиту плода, из-за чего сама женщина становится более уязвимой к вирусам. Но в то же время мощный иммунный ответ может стать причиной осложнения состояния женщины.
Вирус SARS-CoV-2 прежде всего атакует легкие и сердечно-сосудистую систему, которые у беременных уже испытывают повышенную нагрузку. По мере развития плода для легких в грудной полости остается все меньше места. Из-за этого беременные часто страдают одышкой и нарушением работы легких.
Для правильного развития плода беременная женщина нуждается в большом количестве кислорода, из-за чего в организме будущей матери значительно увеличивается объем крови. Все это оказывает повышенную нагрузку на сердце женщины, которое должно работать более интенсивно, чтобы поддерживать кровообращение в двух организмах. Если в это время происходит заражение COVID-19, нагрузка на сердце увеличивается еще больше.
Еще одна потенциальная опасность для беременной женщина, заболевшей COVID-19- жидкость в ее организме. Когда коронавирусная болезнь дает осложнения, в легких накапливается вода. В организме беременной ее много, и сохраняется риск, что часть этой жидкости окажется в легких.
В ходе недавних исследований было обнаружено, что коронавирус “сжигает” легкие, из-за повышения свертываемости крови в сосудах органа. Что касается беременных, то у них показатели свертываемости уже выше, чем у других людей, из-за чего опасность повышается еще больше . Но к счастью, на практике осложнения у беременных случаются редко. Хотя СМИ и сообщали о нескольких случаях смертей беременных в результате коронавируса .
Последствия для ребенка
— Какие последствия в будущем у малыша, если мама болела?
— Все зависит от степени тяжести болезни женщины, как она перенесла вирусную инфекцию.
Если заболевание протекало в легкой форме, то может не быть никаких последствий для ребенка.
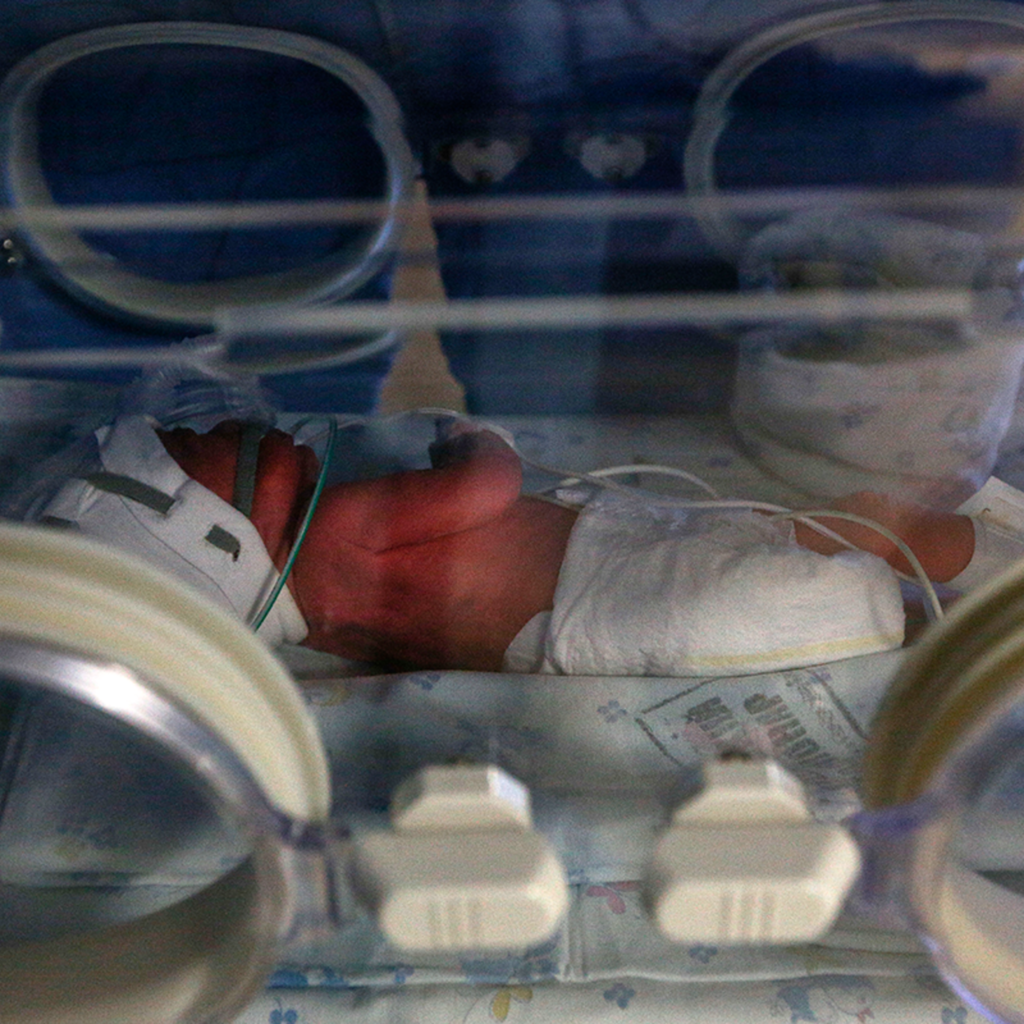
Если мама болела тяжело, то у ребенка после рождения могут наблюдаться нарушения адаптации. При рождении у этих малышей чаще отмечаются дыхательные расстройства, патология со стороны сердечно-сосудистой системы, низкая оценка по шкале Апгар
И, как следствие, требуется особое внимание врача-неонатолога
Шкала Апгар — это быстрая оценка базовых показателей (дыхание, сердцебиение и др.), которая проводится сразу после рождения ребенка.
— Детям, рожденным от матерей, перенесших COVID-19, нужно особое наблюдение после рождения?
— Да, нужно. Если ребенок здоров и врачи не нашли никаких отклонений при рождении, то даже в этом случае ребенку необходимо пристальное наблюдение педиатра, так как пока мы не знаем отдаленных последствий перенесенной мамой коронавирусной инфекции.
Если ребенок имеет какие-то симптомы в неонатальный период: эпизоды гипогликемии, желтухи и другие нарушения ранней адаптации, — то тогда понадобятся реабилитационные мероприятия.
Неонатальный период длится от рождения ребенка до 28 дней жизни.
Как ковид-19 влияет на репродуктивное здоровье?
На данный момент нет точных данных касательно влияния новой коронавирусной инфекции на репродуктивную функцию мужчин и женщин. Но врачи уже отметили тот факт, что coronavirus может проникать в яйцеклетки и сперматозоиды и негативно воздействовать на половые клетки.
Так, после тяжёлого течения COVID-19 результаты спермограммы у мужчин ухудшаются в 10 раз. Зарегистрированы случаи воспаления яичек (орхита) вирусной этиологии, что может стать причиной проблем с зачатием.
У женщин отмечается снижение уровня гормона, который показывает запас яйцеклеток в яичниках (количество ооцитов не может увеличиться в течение жизни). Поэтому могут возникать сложности с оплодотворением, особенно у дам в возрасте старше 35 лет.
Как болезнь матери влияет на малыша?
Врачам известно много случаев, когда вирусное заболевание матери может вызывать нарушения в развитии плода. Примеры – краснуха, цитомегаловирус, лихорадка Зика. На счастье, с коронавирусом такая взаимосвязь отсутствует.
Случай инфицирования новорожденного был зафиксирован летом 2020 года , но на каком этапе произошло заражение, точно неизвестно. Тем более, что тысячи других случаев подтверждают, что у матерей с COVID-19 рождаются здоровые дети. Вирус не выявляют ни в околоплодных водах, ни в пуповинной крови.
Но все же нью-йоркские врачи нашли подтверждение, что для плода инфицирование коронавирусом матери не проходит бесследно. У 14 из 29 исследуемых женщин на материнской части плаценты в сосудах были обнаружены сгустки. Из-за них количество кислорода и питательных веществ, которые должен получать плод, резко ограничивалось
Поэтому, по мнению исследователей, крайне важно следить за развитием ребенка во второй половине беременности
Что увеличивает риски выкидыша
Потеря беременности может произойти у любой женщиной, независимо от возраста и состояния здоровья. Однако, как и в случае любого нарушения или болезни, есть факторы, которые стимулируют выкидыши.
- Возраст. Чем старше женщина, тем больше вероятность, что оплодотворенная яйцеклетка будет дефектной. Риск самопроизвольного прерывания на ранних сроках беременности значительно возрастает после 35 лет. В то время как для женщин в возрасте до 29 лет риск составляет менее 10%, а в диапазоне 30-34 лет — 11,7%. Для женщин старше 40 лет риски патологий превышают 50%. У зрелых женщин количество аномальных яйцеклеток выше, и чаще встречаются гормональные нарушения и хронические заболевания, такие как диабет и гипертония. Исследования также подтвердили, что возраст отца тоже имеет значение. Выкидышу способствует низкое качество спермы, а также ее повреждения, например, в результате воздействия токсических веществ.
- Некоторые хронические заболевания. Диабет, заболевания крови, а также гормональные нарушения (например, синдром поликистозных яичников) могут не только препятствовать зачатию, но и прекращать беременность.
- Изменения в репродуктивных органах. Наиболее распространенные патологии: гипоплазия матки, аномальная структура органа, полипы, опухоли, миомы, дефекты шейки матки, эрозии и воспаление.
- Генетические проблемы. Если в семье женщины или ее партнера были случаи генетического заболевания или женщина уже родила ребенка с таким заболеванием, риск выкидыша выше.
- Лекарственные препараты. Некоторые из них, даже те, которые использовались ранее и хорошо переносились, могут быть опасны для плода.
- Вирусы и бактерии. Исследования показали, что риск выкидыша возрастает при наличии эпидемического паротита, краснухи, кори, цитомегаловируса, ВИЧ. Риск увеличивается при венерических заболеваниях, инфекциях и состояниях с высокой температурой. Проблемы с вынашиванием также создают диабет, заболевания щитовидной железы, гормональные нарушения, травмы.
- Контакт с токсинами. Могут нарушить развитие новой жизни следующие вещества (включая испарения): свинец, мышьяк, этиленоксид, формальдегид, бензол и т.д. Будьте осторожны с радиацией и анестетиками.
- Нездоровый образ жизни. Для беременных опасны алкоголь, курение и другие стимуляторы. Также к выкидышу приводят: переутомление, ношение тяжестей , стресс. Большую угрозу представляет недостаток железа и фолиевой кислоты.
- Психическое состояние будущей мамы. Угрозу беременности создают: страх беременности, беспокойства, депрессивные состояния или постоянный стресс.
- Гормональные состояния. Риск выкидышей выше у женщин, лечившихся от бесплодия, а также в случае многоплодной беременности.
- Дефекты развития. Может случиться, что остановка развития зародыша вызвана, например, дефектом пуповины или хориона, гипоплазией плаценты (acinar oblongata).
- Повторная беременность. Если с момента предыдущего родов не прошло 3 месяца, существует высокий риск того, что организм не справится с такой нагрузкой.
Курящая девушка
Диабет
Депрессивное состояние
Нужно ли делать прививку от коронавируса во время беременности?
16 декабря 2021 года Объединенный комитет по вакцинации и иммунизации (JCVI) объявил, что беременные женщины теперь считаются «уязвимой» группой в рамках программы вакцинации против COVID-19, подчеркивая настоятельную необходимость получения ими прививки.
Беременность не является противопоказанием к вакцинации от коронавируса, тем не менее каждая мама в индивидуальном порядке должна взвесить все аргументы за и против вместе с лечащим доктором.
Акушер-гинеколог учитывает факторы риска, которые вызывают тяжелое течение COVID-19. В первую очередь к ним относятся хронические заболевания: сахарный диабет, артериальная гипертензия, ожирение, сердечно-сосудистые и онкологические заболевания, болезни легких, почек и печени. Каждая четвертая беременная, инфицированная коронавирусом, страдает хронической патологией, чаще всего — ожирением.
Также нельзя упускать из внимания специфику работы и образа жизни женщины.
В инструкции к вакцине «Гам-КОВИД-Вак» зафиксирована фраза: «при беременности следует использовать в тех случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода». Это можно воспринять как указание, что нормальное течение беременности является медотводом от вакцинации от коронавируса, однако специалисты считают, что ставить прививку будущим мамам можно и даже нужно.
Решение о том, вакцинироваться во время беременности, или нет, — выбор женщины. Соберите как можно больше информации о коронавирусной инфекции и прививке против нее, а также убедитесь в правильном толковании изученных фактов. Обсудите вопросы и варианты с надежным доктором и примите верное для себя решение.
Прививка от ковида обладает следующими характеристиками:
Она не содержит живых вирусов
Если вакцины содержат ослабленный живой вирус, это является противопоказанием при беременности. Несмотря на то, что они безопасны для большинства людей, нельзя исключить вероятность их проникновения через плаценту, следовательно, заражение плода.
Вакцина от коронавируса содержит только его РНК. Это не вирус, а кусочек генетического материала, который не вызывает инфекцию.
К неживым относят прививки против столбняка, коклюша, дифтерии, гриппа H1N1. Опыт их применения у беременных женщин достаточно большой и не вызывает никаких опасений. Это позволяет говорить о том, что прививка от COVID-19 и беременность полностью совместимы.
Вакцины от коронавируса очень «хрупкие»
Матричные РНК быстро разрушаются после инъекции — в течение нескольких дней после вакцинации следов уже нет. Маловероятно, что компонент достигнет кровотока. Но даже если это произойдет, у плода есть еще один защитный барьер в виде плаценты. Таким образом, нет никаких рисков для беременности после прививки от коронавируса.
Генетический материал, содержащийся в вакцине, не проникает в ядра наших клеток
Это означает, что он не вызывает мутаций в клетках развивающегося плода.
Особенности прививки от SARS-CoV-2 делают возможным ее применение у беременных ввиду отсутствия информации о негативном влиянии как на маму, так и на малыша.
Как связаны вакцинация от ковида и беременность, влияет ли прививка на состояние плода?
Согласно данным регистра CDC на 20 декабря 2021 года о беременности во время вакцинации от ковида, насчитывается более 180 тысяч будущих мам, которым была сделана прививка .
Было проведено научное исследование, охватившее 827 женщин, получивших прививку от коронавируса на ранних, средних и поздних сроках беременности. Частота осложнений беременности не превышала частоты осложнений у пациенток, отказавшихся от вакцинации.
Если беременная женщина вакцинирована против COVID-19, она не подвергается повышенному риску неблагоприятных исходов вынашивания. Систематический обзор на основе данных 100 000 женщин показал, что прививка от коронавируса при беременности не увеличивает риск выкидыша, преждевременных родов или мертворождения. Также не отмечено повышенной вероятности рождения ребенка малого гестационного возраста или врожденных аномалий плода.
Таким образом, данные о негативных последствиях для беременности после прививки от ковида отсутствуют .
К сожалению, клинический опыт применения отечественного препарата «Гам-КОВИД-Вак» при беременности все еще недостаточен. Исследования проводились только на животных. Отрицательного влияния на беременность и развитие потомства после прививки от СOVID-19 отмечено не было.
Конечно, сомнительно, что «животные» факты убедят будущих мам прививаться. Думая о прививке от ковида при планировании или во время беременности, многие женщины читают форумы, ищут отзывы, однако информация там не всегда соответствует действительности. Чтобы принять правильное решение, лучше узнать мнение специалистов.
Что подразумевает планирование беременности?
Планирование беременности позволяет избежать осложнений во время вынашивания плода, в процессе родов, а также снизить риск развития врождённых заболеваний и аномалий ребёнка. Оно включает в себя консультации терапевта и узких специалистов, сдачу ряда анализов и приём рекомендованных врачом витаминов и минералов.
Женщине нужно посетить:
- терапевта;
- эндокринолога;
- стоматолога;
- офтальмолога;
- гинеколога;
- генетика (если есть наследственные патологии у неё, супруга или кровных родственников, а также если возраст менее 18 или более 35 лет).
Представительнице прекрасного пола предстоит сдать на исследование мочу (общий анализ), кровь (общий, биохимический анализ, определение группы и резус-фактора, скрытых инфекций, свёртываемости, гепатита, сифилиса, ВИЧ)
Также важно исключить наличие ТОРЧ-инфекций и сдать анализ крови на гормоны, если у женщины отмечается нарушение менструального цикла. Ещё ей нужно пройти УЗИ органов малого таза.
На основании полученных результатов обследования гинеколог даёт рекомендации относительно приёма витаминно-минеральных комплексов, может назначить лекарственные препараты при обнаружении патологии. Нельзя самостоятельно решать, какие лекарства нужны, а какие нет. Самолечение недопустимо.
Мужчине следует проконсультироваться с андрологом или урологом, сдать анализ на ИППП и ТОРЧ-инфекции, гепатит В и С, ВИЧ. Ещё нужно получить результаты общего анализа крови и мочи, определить группу крови и резус-фактор. При проблемах с зачатием назначают проведение спермограммы и исследование секрета простаты.