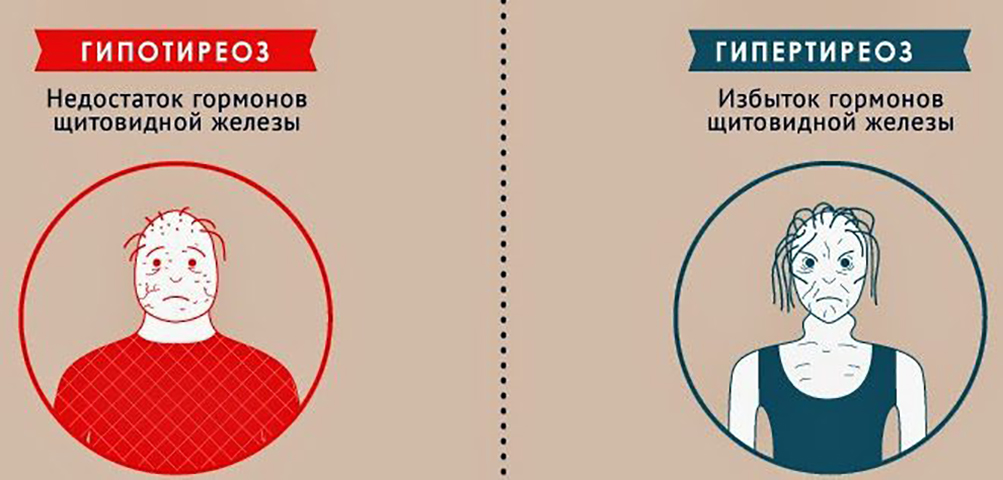
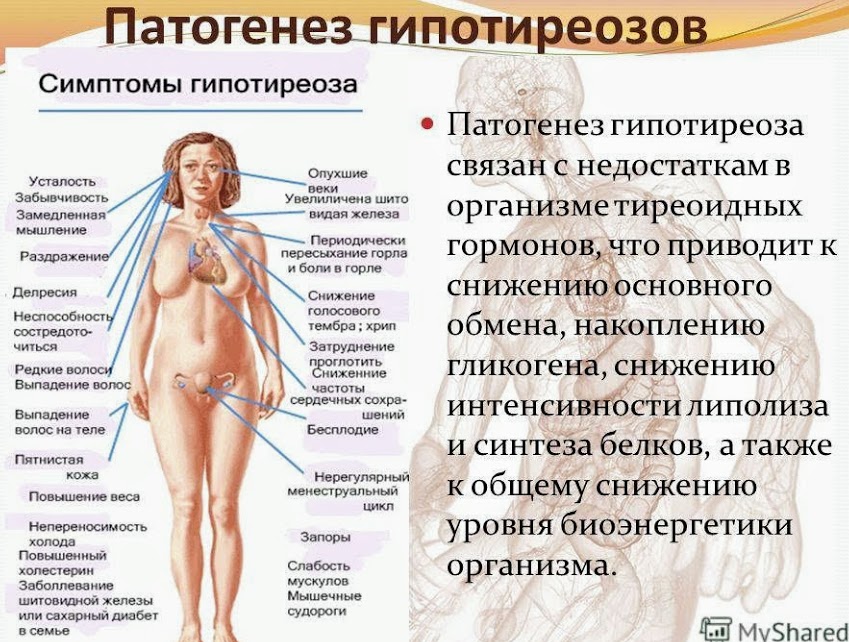
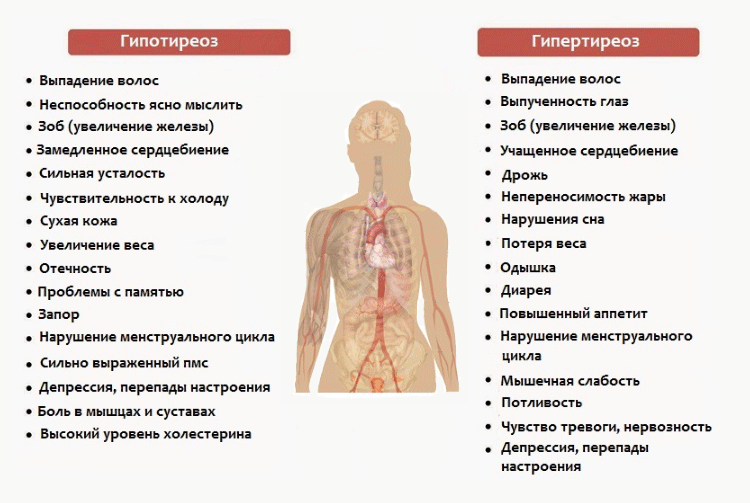
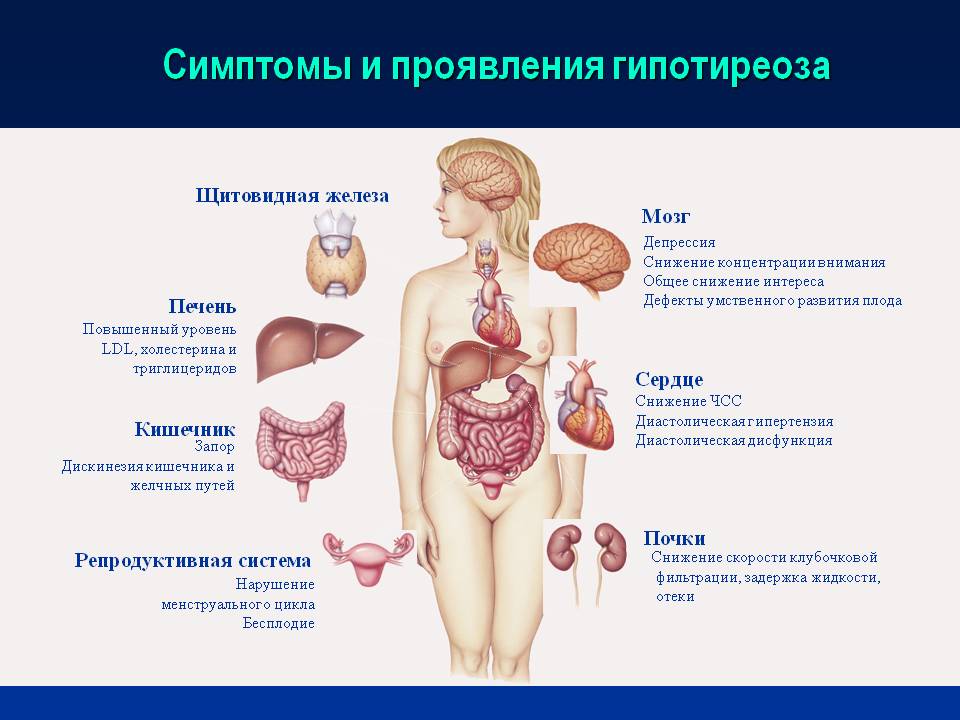
Но стоит ли сразу пускать в ход «тяжелую артиллерию»?
Мы знаем, что антидепрессанты действуют быстро. Но также мы знаем, что у них хватает недостатков, важнейшими из которых являются привыкание и различные побочные эффекты, способные серьезно пошатнуть и без того ослабленное здоровье. На изображении ниже показано, как «жестко работают» антидепрессанты. Стоит задуматься нужны ли такие радикальные меры???
Есть ли безопасная альтернатива таблеткам? Есть. Это правильный образ жизни и умение смотреть на мир позитивно. «Рецепт» вашего счастья будет состоять не из набора лекарств, а из совершенно других компонентов:
- Питание. В здоровой пище есть все, что нужно для выработки гормона серотонина в достаточном количестве. Откажитесь от быстрых углеводов и вредной еды в пользу полезных углеводов и продуктов, содержащих триптофан. Серотонин «растет» на разнообразии: злаках и крупах, овощах и фруктах, яйцах и молочной продукции, нежирном мясе и жирной рыбе, орехах, семенах и сухофруктах.
На изображении показаны продукты богатые триптофаном.
- Движение. Ученые не раз доказывали, что любая физическая активность быстро (буквально за 30-40 минут) повышает уровень серотонина в крови. Танцы, пешие прогулки, бассейн, езда на велосипеде, утренняя пробежка – активностей много, не обязательно идти в спортзал. Но есть одно «но»: активным нужно быть постоянно, а не время от времени.
- Сон и медитация. Счастливый человек умеет вовремя «выключаться» и отпускать негатив из своей жизни. Иногда сделать это сложно. И тогда на помощь приходят медитация и здоровый сон, во время которых уровень гормона счастья также повышается. Приучите себя ложиться и вставать в одно и то же время – и у вас не будет проблем с серотонином.
- Больше солнца. В нашем климате солнечные деньки – нечастое явление. Но даже в пасмурный день наша кожа все равно получает свою порцию ультрафиолета. А, значит, ответ на вопрос «как повысить серотонин» прост: чаще гуляйте. Прогулки подарят организму максимум гормона счастья и полезного витамина D.
- Омега-3. Нам сложно поддерживать оптимальный уровень незаменимых полиненасыщенных жирных кислот, которые в избытке содержатся только в мясе жирной рыбы северных морей. Но сейчас уже есть достойная альтернатива – комплексы БАДов с Омега-3. Такие добавки – настоящее «лакомство» для мозга и профилактика целого ряда заболеваний.
- Удовольствие. Серотонин отвечает за удовольствие и наслаждение. А как получить больше таких эмоций? Идей масса: например, влюбиться, найти новое увлекательное хобби, чаще встречаться с друзьями, больше времени проводить с близкими. Чем больше в вашей жизни будет ярких эмоций и позитива, тем выше будет и уровень гормона счастья.
- «Помощники». К сожалению, даже при правильном питании не удается получить из пищи 100% необходимых для питания мозга и организма веществ. И тогда на помощь приходит «серотонин в таблетках». Это специальные растительные витаминные комплексы, которые помогают гормону счастья вырабатываться правильно и в необходимом объеме.
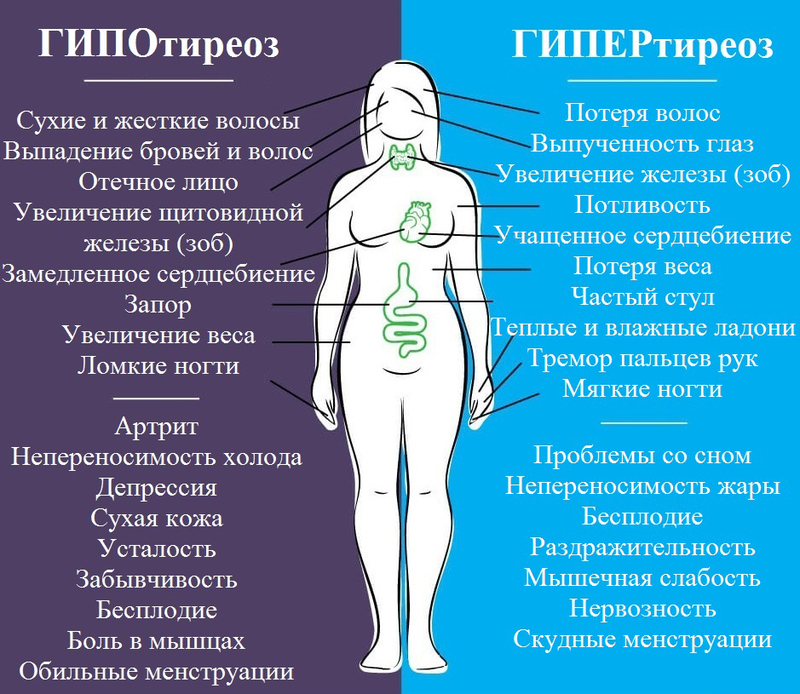
Симптом 6. Проблемы с кожей
Причина. Хронические прыщи у взрослых могут быть признаком низкого уровня эстрогена и прогестерона и высокого уровня гормонов андрогена.
Чаще всего у женщин после 30 избыток андрогенов вызван его чрезмерной выработкой поликистозными яичниками. В этом случае у женщины репродуктивного возраста появляется акне, особенно если у нее не было юношеских угрей, наблюдаются нерегулярные менструации, появляются волосы на лице. Иногда гормональное акне у женщин развивается при нарушении функции надпочечников.
Гормональный дисбаланс во время беременности может вызвать шелушение и зуд кожи, это явление временное, не требующее сильного беспокойства.
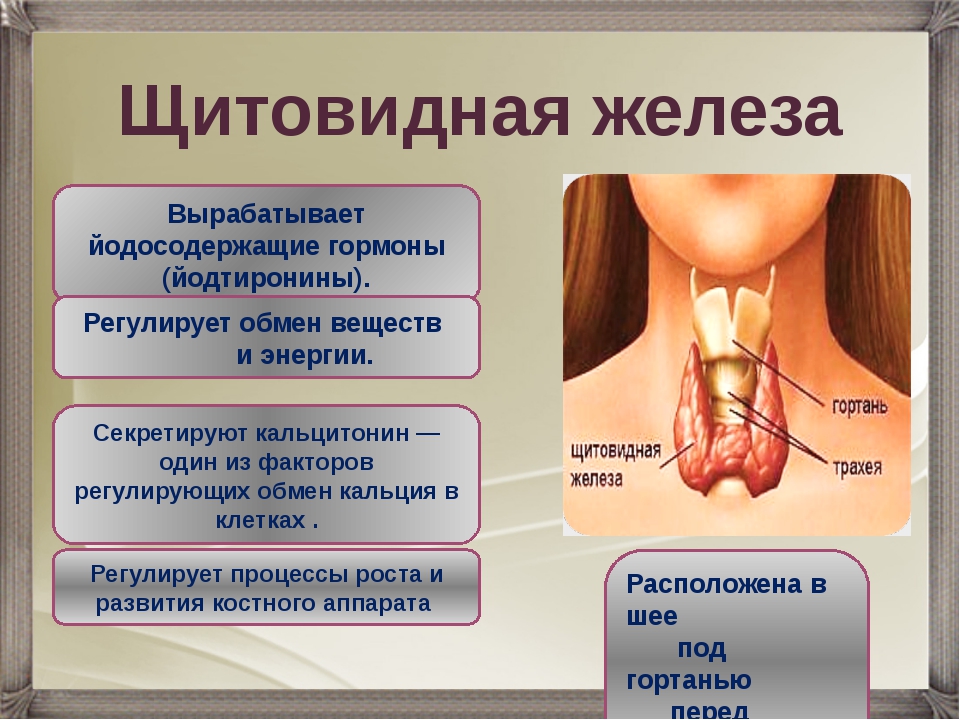
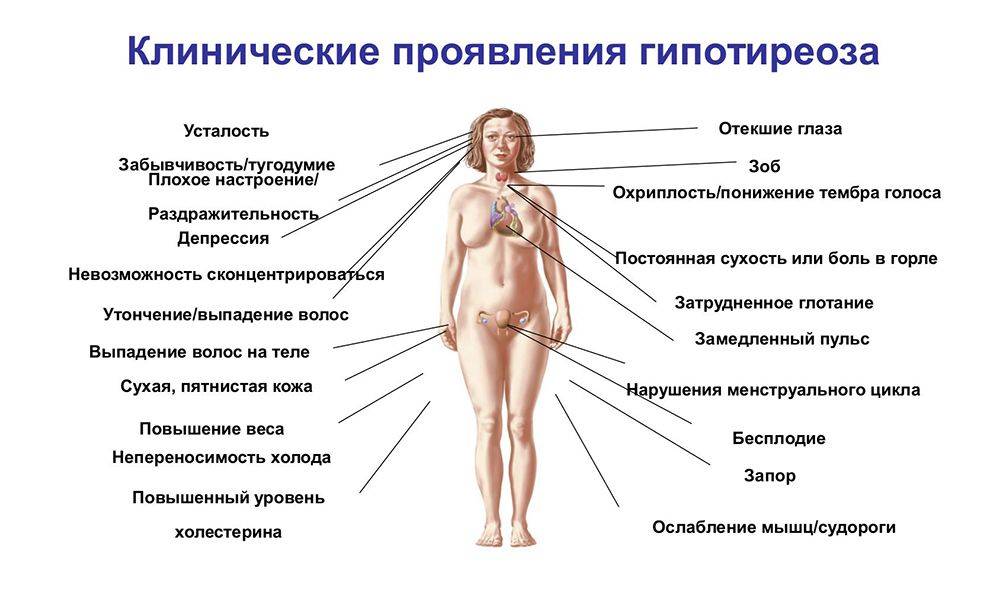
А вот сухая кожа – симптомом менопаузы или проблем со щитовидной железой. В период менопаузы падение эстрогенов вызывает истончение, появление сосудистого рисунка и старение кожи.
Что делать. Если помимо проблем с кожей есть и другие признаки дисбаланса гормонов, нужно обратиться к гинекологу или эндокринологу. Если проблема в гормонах, однозначно потребуется налаживать гормональный фон.
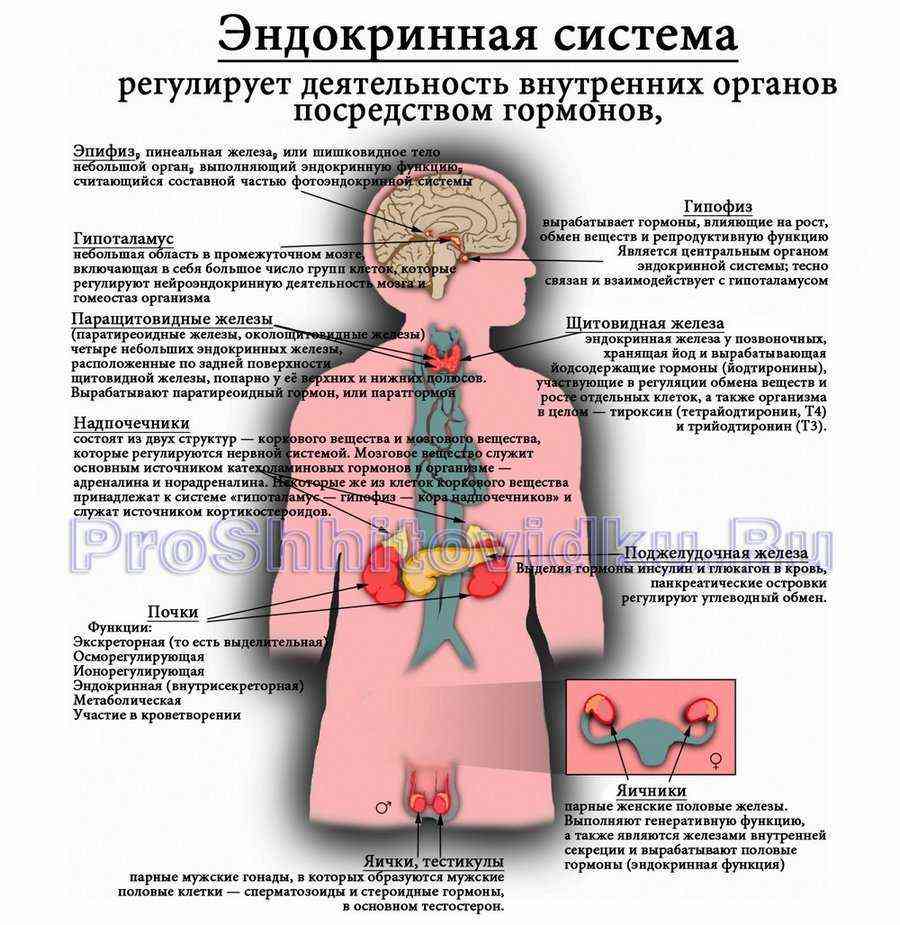
Диагностика гормонального дисбаланса
Чтобы выяснить причину гормональных изменений и нормализовать гормональный фон у женщин, не обойтись без лабораторной диагностики. Анализы необходимо сдавать натощак, а за 2 дня до этого желательно отказаться от курения, алкоголя и чрезмерных физических нагрузок.
Минимальная лабораторная диагностика включает:
· Общий и биохимический анализ крови.
· Анализ крови на гормоны. Здесь есть некоторые нюансы: прогестерон лучше сдавать на 22-23 день цикла, пролактин – на 21-25 день, тестостерон – на 6-7 день, эстроген , ФСГ, ЛГ – на 3-8 день, Также сюда входит сдача анализов на гормональную панель щитовидной железы.
· Анализ мочи.
· Ультразвуковая диагностика щитовидной железы, органов малого таза и молочных желёз.
· Кольпоскопия (осмотр шейки матки с помощью микроскопа).
Что случится, если уровень серотонина нарушится?
Очень часто мы слышим о том, как низкий уровень гормона счастья – это плохо. Но организму человека вредит не только недостаток, но и избыток серотонина. Другими словами, любые нарушения выработки этого нейромедиатора провоцируют целый список негативных последствий и состояний:
- плохое настроение и хроническую депрессию;
- резкое снижение сексуального влечения;
- проблемы с пищеварением и сном;
- тягу к сладкому и набор веса;
- понижение активности.
Перечисленные проблемы – лишь вершина айсберга. Работа серотонина, основанная на двух веществах – аминокислоте триптофан и ее производном 5-гидрокситриптофан, очень сложная. Иногда гормональный дисбаланс настолько выражен, что специалистам не остается ничего другого, как прописать антидепрессанты – ингибиторы обратного захвата серотонина.
Женщины
Нормальным содержанием пролактина у небеременных женщин считается 102– 496 мкМЕ/мл (международные мили-единицы/литр). Пролактин отвечает за развитие молочных желез, выработку молока, участвует в процессе беременности. Только когда уровень пролактина в норме, молочные железы вырабатывают достаточное количество молока для кормления ребенка. Также пролактин отвечает за выработку половых гормонов и играет роль в процессе формирования полового влечения.
При обычной работе эндокринной системы уровень гормона значительно превышает нормальные значения только во время беременности и при кормлении грудью. При кормлении в организме женщины запускается следующий процесс:
-
Расположенные в области соска специальные клетки ощущают физическое воздействие.
-
Эти клетки генерируют импульс, который по нервным волокнам достигает головного мозга.
-
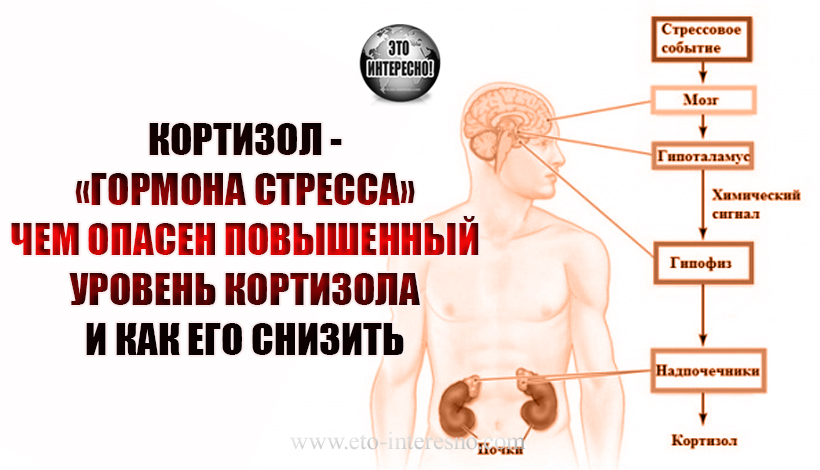
В области мозга, которая называется гипоталамусом, вырабатываются специальные вещества, которые называются пролактин-рилизинг факторы.
-
Эти факторы достигают гипофиза и воздействуют на него.
-
Гипофиз увеличивает выработку пролактина.
На любом из этапов этого процесса может произойти сбой, который приведет к нарушению секреции гормона.
После родов и начала лактации уровень пролактина понижается, однако еще длительное время может превышать нормальные значения.
Методы лечения
Лечением патологического изменения уровня пролактина занимается врач эндокринолог. Лечение должно проходить строго под наблюдением врача после полного обследования.
Для выбора правильной тактики лечения необходимо выяснить причину изменения уровня пролактина. Если проблема связана с образом жизни или приемом лекарств, то отмена препарата или коррекция определенных привычек вернет содержание гормона в норму. При наличии заболеваний внутренних органов (печени, почек и др.) требуется адекватное лечение этих патологий.
Для нормализации уровня гормона в ряде случаев возможно назначение специальных лекарственных средств, дозировку которых врач подбирает каждому индивидуально.
Если повышение уровня пролактина связано с наличием опухоли/аденомы гипофиза, то за таким состоянием обычно требуется наблюдение. Чаще всего эта опухоль растет очень медленно или почти не растет. Однако в случаях, когда опухоль достигает больших размеров или воздействует на окружающие структуры нервной системы, может понадобиться хирургическое вмешательство.
Проведение качественного лечения способно не просто нормализовать уровень пролактина, но и нейтрализовать изменения в организме, непосредственно связанные с его повышением.
PP-DOS-RUS-0383 26.10.2020
Причины чрезмерного повышения или понижения уровня пролактина
К одной из основных причин гормонального сбоя можно отнести неправильный образ жизни, связанный с чрезмерной половой активностью, физическими перегрузками и стрессами. Следствием такого сбоя может быть изменение в работе гипофиза. Зачастую изменение нормального уровня пролактина может быть временным явлением, поэтому такое нарушение ещё называют самоустраняющимся. Подобное состояние не считается опасным для организма. Однако следует помнить, что изменение нормального уровня пролактина может быть вызвано рядом заболеваний внутренних органов:
-
Болезни почек, почечная недостаточность.
-
Цирроз печени.
-
Дисфункция или опухоль/аденома гипофиза.
-
Нарушение работы гипоталамуса.
-
Гиповитаминоз B6.
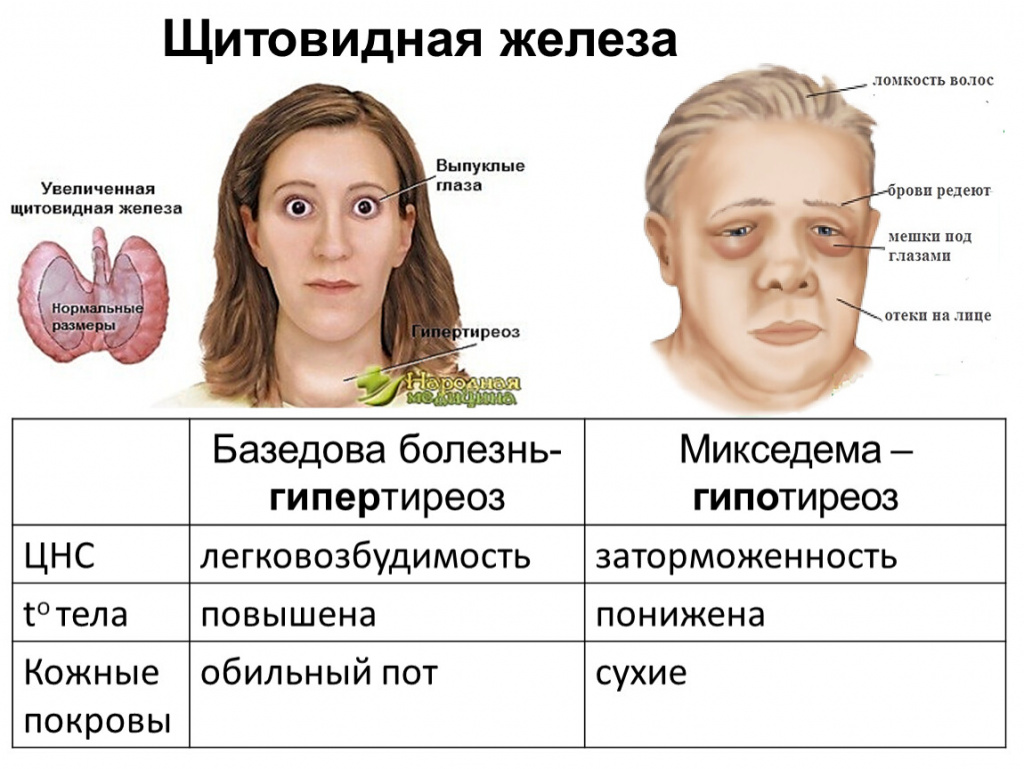
-
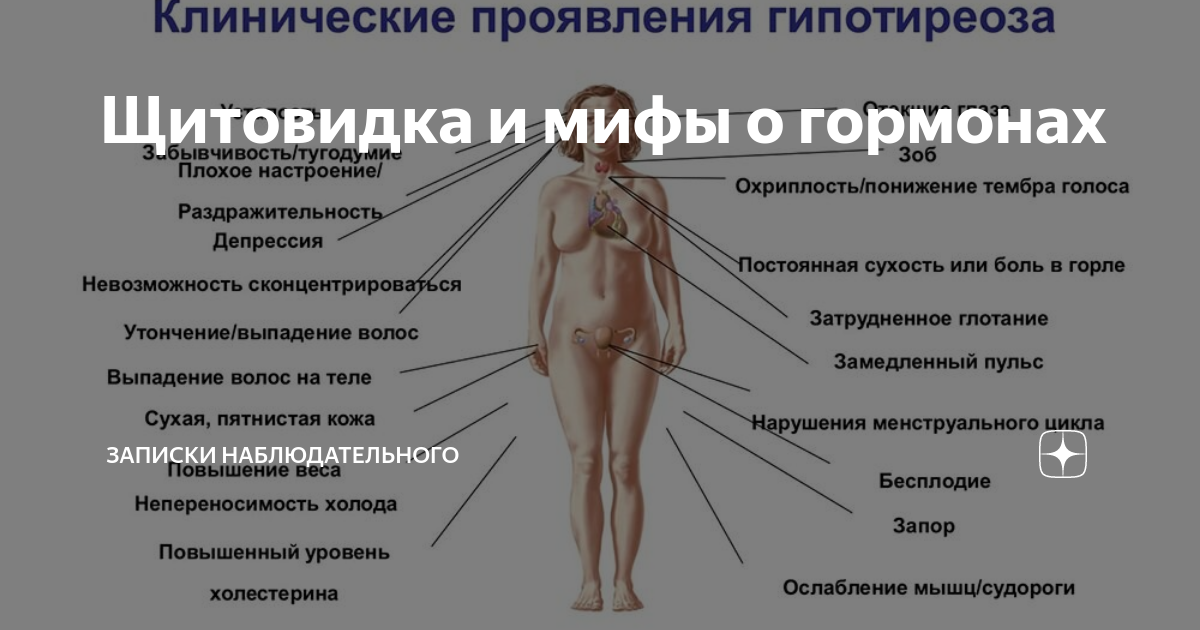
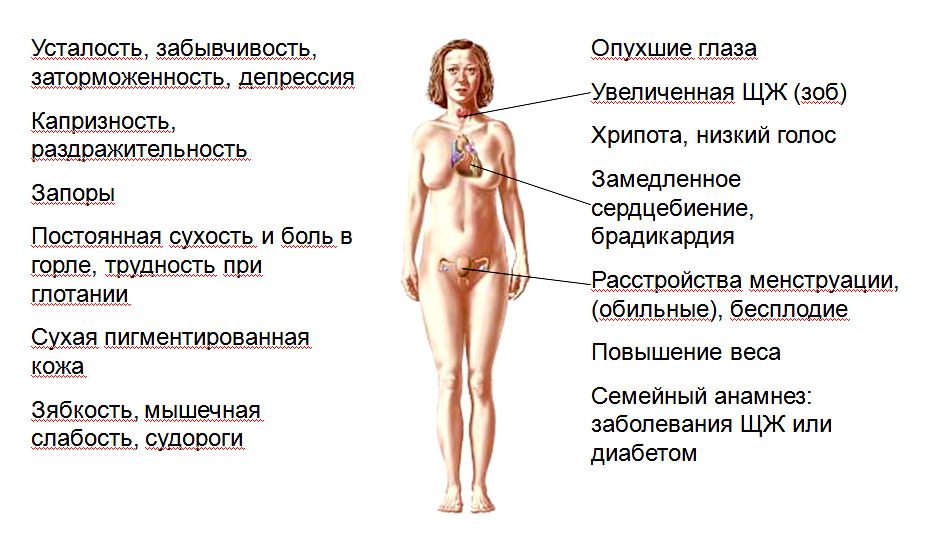
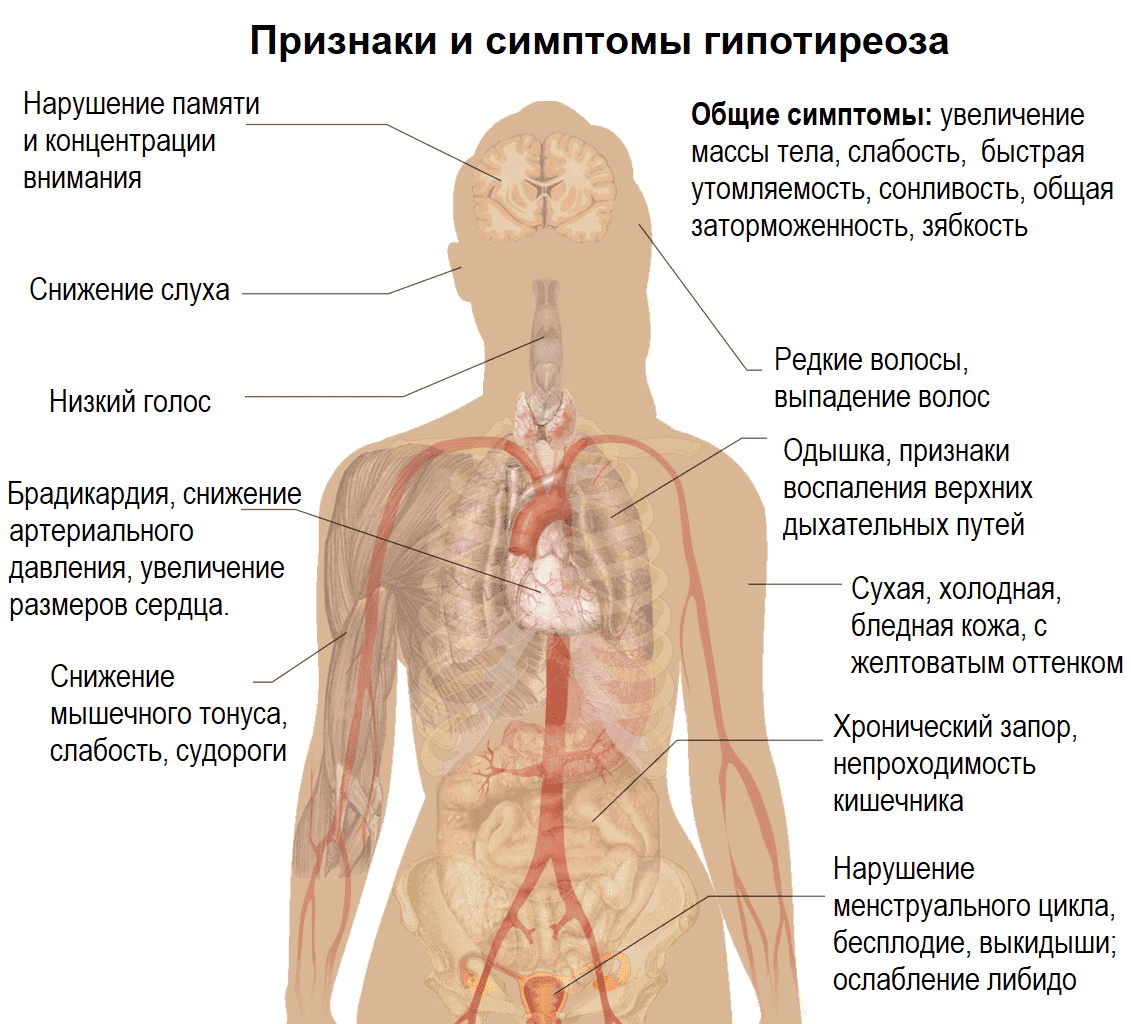
Гипотиреоз (уменьшение выработки гормонов щитовидной железы) и иные заболевания, связанные с нарушением работы эндокринной системы.
-
Повреждения грудной клетки.
-
Различные аутоиммунные заболевания.
Среди причин патологического увеличения уровня пролактина также выделяют приём медикаментозных средств, в частности – оральных контрацептивов.
Снижению пролактина может способствовать приём некоторых противосудорожных препаратов, проведение рентгенотерапии, генетическая предрасположенность к гормональным сбоям подобного рода. Уменьшение уровня гормона также может быть вызвано перенесёнными инфекционными заболеваниями.
Симптом 2. Тяжелые или болезненные месячные
Причина. Если менструации сопровождаются другими симптомами, такими как боль в животе, частая потребность в мочеиспускании, боль в пояснице, запоры и болезненные половые акты, то это может быть миома.
Боль в животе при менструации
Миома – это доброкачественное образование, которое развивается внутри или вокруг матки. Точная причина ее происхождения неизвестна, но уже доказано, что ее развитие стимулируется гормонами эстрогенами.
Тяжелые длительные месячные, сопровождающиеся тазовой болью, могут быть признаком еще одного заболевания – эндометриоза. Эндометриоз – это выход и разрастание клеток эндометрия за пределы слизистой оболочки матки, такие клетки также чувствительны к гормонам.
Что делать. Если вы страдаете от похожих симптомов, проконсультируйтесь с гинекологом. Методы лечения этих заболеваний различны и включают как лекарственные препараты, так и хирургические операции.
Что такое гормоны и почему важно лечить гормональные нарушения
Гормоны – это химические вещества, вырабатываемые железами эндокринной системы и выделяющиеся в кровоток. Дисбаланс возникает, когда какого-либо гормона слишком много или слишком мало.
Гормоны важны для регуляции многих различных процессов в организме, включая аппетит и обмен веществ, циклы сна, репродуктивные циклы и сексуальную функцию, температуру тела и настроение. Не удивительно, что даже малейший дисбаланс может оказать заметное влияние на общее состояние здоровья.
Уровень гормонов естественным образом колеблется на разных этапах жизни, наиболее заметно это колебание в период полового созревания и у женщин во время менструального цикла, беременности и менопаузы. Он также может зависеть от образа жизни и определенных заболеваний.
Гормональный дисбаланс может быть причиной появления нежелательных симптомов от усталости или увеличения веса до зудящей кожи или плохого настроения
Важно обращать внимание на любые симптомы и сразу же консультироваться с квалифицированными специалистами, чтобы получить соответствующее лечение, будь то использование лекарств или дополнительных методов терапии, или внесение изменений в образ жизни, чтобы восстановить баланс и здоровье
Рассмотрим 10 признаков гормонального дисбаланса у женщин.
Причины дефицита веса
Причины возникновения недостаточного веса весьма разнообразны. К наиболее распространенным из них принято относить:
- заболевания желудочно-кишечного тракта, препятствующие нормальному расщеплению пищи и потреблению достаточного количества полезных веществ;
- заболевания эндокринной системы, вызывающие гормональные сбои: гиперфункция щитовидной железы, дебют сахарного диабета, недостаточность надпочечников, в том числе как следствие приема гормональных препаратов без контроля врача;
- образ жизни: недостаточное или несбалансированное питание с малым количеством жиров и углеводов, стрессы, недостаток сна, курение, чрезмерная физическая активность. В этом случае дефицит веса тела наблюдается чаще у женщин и может быть вызван, в том числе, психологическими причинами — своеобразными представлениями современной культуры о красивом теле, приводящими к развитию неврозов и анорексии;
- у детей недостаточный вес может наблюдаться в раннем возрасте вследствие недокорма (нехватки молока у матери или же при кормлении неправильно подобранными смесями). В некоторых случаях нехватка веса может наблюдаться уже на стадии плода и вызываться неправильно протекающей беременностью — плохим питанием матери, вредными привычками и др.
Чем опасен дефицит массы тела: осложнения
Недостаток веса — заболевание с большим количеством серьезных последствий, среди которых:
- потеря не только жировой, но и мышечной ткани, следствием чего становится развивающаяся мышечная слабость;
- снижение иммунитета и общей сопротивляемости организма, в том числе психологической: частые болезни, долго протекающие воспалительные процессы, нервные срывы и депрессии, быстрая утомляемость, снижение работоспособности и умственной активности;
- поражение различных систем организма, сердечно-сосудистой, нервной, половой: недостаток питания может стать причиной развития хронических заболеваний. У мужчин недостаточный вес может приводить к снижению выработки сперматозоидов и далее к полному бесплодию, у женщин наблюдаются перебои в менструальном цикле, вплоть до полного прекращения месячных;
- критический недостаток веса может стать причиной летального исхода вследствие крайнего истощения;
- у детей недостаток веса опасен как в раннем детстве (в том числе на стадии плода), так и в подростковом периоде: также может становиться причиной разного рода расстройств, в том числе замедления в развитии.
Другие причины гиперпролактинемии
Еще одной причиной возрастания уровня пролактина в крови становится прием некоторых препаратов. Например, нейролептики и антидепрессанты подавляют действие дофамина. Таким образом, теряется контроль над уровнем пролактина, и его количество начинает расти.
Увеличивается уровень гормона и под действием эстрогена. Следовательно, противозачаточные средства на его основе также способны вызвать гиперпролактинемию.
Другими препаратами, способными спровоцировать развитие данного процесса, являются противосудорожные, некоторые противорвотные средства, антагонисты кальция, наркотические анальгетики.
Обычно при отмене подобных медикаментозных средств уровень гормона восстанавливается в течение 3 суток. Но если нет возможности отказаться от него полностью, то существуют и другие способы корректировки состояния. Например, в случае с нейролептиками можно снизить дозу либо подобрать иной антипсихотик, который менее воздействует на пролактиновый уровень. Либо к терапии подключают агонисты дофамина.
В определенных случаях гиперпролактинемия выступает не как отдельное заболевание, а в качестве одного из симптомов другого патологического состояния. Это наблюдается в случае развития печеночной либо почечной недостаточности, снижении функции щитовидной железы, в результате поликистоза яичников. В этом случае от избыточного содержания пролактина в крови поможет избавиться лишь терапия основного заболевания.
Диагностика заболевания
Диагностика начинается с исследования свойств мочи: суточного количества, относительной плотности и осмолярности, по которой судят о концентрационной функции почек. Другие необходимые исследования, без которых невозможна полная диагностика:
- уровень калия и кальция крови;
- глюкоза крови натощак;
- АДГ крови;
- УЗИ и почек;
- биопсия почек (по показаниям);
- ;
- головного мозга.
Лечащий врач может назначить другие исследования, если подозревается недостаточность какого-либо органа. У детей желательно проводить психоневрологическое обследование, поскольку у них врожденные нарушения часто сочетаются с патологией этой сферы.
Для уточнения диагноза может быть назначено сухоядение на 10 или 12 часов. Если человек болен, то за это время вес тела может уменьшиться на 5% за счет потери жидкости.
Наши врачи

Колодко Инна Михайловна
Врач — эндокринолог, врач высшей категории
Стаж 27 лет
Записаться на прием

Словеснова Татьяна Алексеевна
Врач-эндокринолог, кандидат медицинских наук, врач высшей категории
Стаж 49 лет
Записаться на прием

Михайлова Елена Владимировна
Врач-эндокринолог, диабетолог, кандидат медицинских наук
Стаж 47 лет
Записаться на прием
Лечение несахарного диабета
Лечение зависит от формы и причины болезни. Симптоматическое мочеизнурение лечится устранением основной причины – удалением опухоли, воздействием на сифилис, малярию или туберкулез.
Для того чтобы облегчить работу почек, назначается диета, содержащая минимум животного белка. Взамен этого пища должна содержать много углеводов и жиров. Нужны крупы, овощи и фрукты, молочные продукты, натуральные соки и морсы. Еду готовят без соли, подсаливают уже на столе, при этом в день разрешается не более 5 г (чайная ложка) поваренной соли. Пить лучше не воду, а натуральные компоты или соки.

На время лечения назначается синтетический аналог антидиуретического гормона – препарат Десмопрессин. Лекарство выпускается в виде таблеток и назального спрея. Лечение начинают с капель в нос, подбирают нужную дозу, а далее переходят на таблетки. Дозировка подбирается индивидуально, суточное количество может быть разделено на 2 приема. Привыкания не наступает, полное разрушение препарата происходит в кишечнике. Лекарство назначается только после всестороннего обследования, имеются противопоказания.
По показаниям могут назначаться средства, которые опосредованно стимулируют выработку естественного АДГ: Хлорпропамид, Карбамазепин и другие.
Для уменьшения количества выделяемой мочи могут использоваться средства, содержащие сульфаниламидные группы. Особенно хорошо действует мочегонное средство Гидрохлортиазид. Лекарство уменьшает обратное всасывание натрия, взамен этого выводит гидрокарбонаты и фосфаты. Не изменяет кислотно-основное состояние. Усиливает выведение магния, уратов, задерживает в организме кальций. Все это приводит к тому, что количество выделяемой мочи у больных несахарным диабетом уменьшается, а концентрация ее растет.
Прогноз
Опасности для жизни несахарный диабет не представляет, поскольку заместительной терапией Десмопрессином можно пользоваться всю жизнь. При правильном лечении даже не страдает трудоспособность. Исключение – почечная форма у детей, поскольку основой служит анатомический дефект.
- Диффузный токсический зоб
- Гипопаратиреоз
Лечение
Лечение и коррекция белково-энергетической недостаточности подразумевают оказание нутритивной поддержки, которая может быть как медикаментозной, так и немедикаментозной. Она направлена на восстановление баланса жиров, белков, углеводов и микроэлементов в организме, что в свою очередь способствует набору массы тела и восстановлению всех обменных процессов в организме.
Медикаментозное. Оно неразрывно связано с диетотерапией и некоторыми изменениями в образе жизни. Питательные вещества при медикаментозном лечении поступают с лекарственными растворами, также используются препараты, направленные на улучшение работы внутренних органов и систем организма, среди которых: ферментные препараты, витамины, антибиотики, пробиотики, препараты железа, препараты для восполнения дефицита гормонов щитовидной железы, глюкокортикоиды, иммунологические препараты, плазмозамещающие препараты, растворы аминокислот, жировые эмульсии, раствор глюкозы и другие.
Немедикаментозное. Такой способ лечения складывается из двух основных составляющих:
- образа жизни. Необходимо соблюдать оптимальный режим сна, помещение должно регулярно проветриваться, в нем должно быть много света. Обязательно нужно проводить влажную уборку (желательно – два раза в сутки). Температура в помещении должна быть на уровне +25–26 °С;
- диетотерапии. Врач подбирает оптимальный режим питания, в котором учитываются все потребности организма. Для более эффективного поступления питательных веществ или в случаях, когда нет возможности употреблять обычные продукты, назначают специальные питательные смеси, в том числе Nutrien. Их особенность заключается в полностью сбалансированном составе с повышенной энергетической ценностью при малом объеме употребления. Смесь можно употреблять как самостоятельно через трубочку, так и вводить через зонд.
Тяжелые стадии белково-энергетической недостаточности проще предотвратить, чем лечить. Но даже если такое произошло, переживать не стоит. Современные подходы к нутритивной поддержке помогают в короткие сроки достигнуть положительной динамики, главное – придерживаться рекомендаций врача и для диеты использовать только проверенные питательные смеси, в числе которых и Nutrien.
Зачем и куда идти к гинекологу — эндокринологу при гормональных нарушениях
Даже пройдя анализы и выяснив, какие гормоны стали причиной гормонального нарушения, принимать самостоятельно никакие таблетки нельзя. Гинеколог рассматривает не только анализы, а все состояние организма женщины, опираясь на свой опыт и знания.
Также очень важно рассчитать дозировки и дополнить базовые препараты сопутствующими. Ведь повышение или снижение нормы гормональных веществ, даже до нормальных показателей, опять-таки влияет на интенсивность выработки других гормонов — этот процесс должен быть контролируемым
Сдать анализы на гормоны и получить эффективное лечение гормональных сбоев, вы можете в клинике Диана в Санкт-Петербурге. Цены в нашей клинике одни из самых низких. На комплексное обследование предоставляется скидка.
Причины мочеизнурения
Причины подразделяются на такие группы:
- центральные;
- почечные;
- аутоиммунные.
Причины центрального характера – это чаще всего опухоли или заболевания, разрушающие мозговые структуры (гипоталамус, гипофиз), в которых синтезируется антидиуретический гормон. Кроме опухолей, деструктивное действие может оказывать сифилитический, малярийный или туберкулезный процесс, когда очаги поражения располагаются в гипоталамусе или гипофизе. Нормальное функционирование этих частей нарушается при черепно-мозговой травме, операциях на головном мозге. Иногда мочеизнурение развивается вслед за перенесенным менингоэнцефалитом.
Почечные формы мочеизнурения бывают врожденными и приобретенными. Их вызывают болезни почек – почечная недостаточность, амилоидоз, инфекции, передозировка препаратов лития, избыточное содержание кальция в крови (гиперкальциемия). Врожденные – это медленная потеря зрения, сопровождающаяся мочеизнурением или синдром Вольфрама (этот синдром включает также и глухоту, но могут проявиться не все составляющие).
Аутоиммунные причины заболевания заключаются в образовании антител к клеткам, вырабатывающим АДГ, при этом его концентрация в крови снижается.
Провоцировать мочеизнурение может и беременность, однако, в этом случае болезнь носит временный характер. Развивается чаще у женщин, имеющих проблемы с почками. Спустя некоторое время после родов здоровье, как правило, приходит в норму.
ПРОЛАКТИН — ЧТО ЭТО ТАКОЕ?
Пролактин (ПРЛ) — это гормон, который, главным образом, влияет на работу молочных желез. Основной функцией пролактина является обеспечение нормальной лактации. Пролактин считается гормоном деторождения, поскольку его влияние на организм непосредственно связано со способностью к размножению.
Пролактин также называют лактотропным, лактогенным, лютеотропным, маммотропным гормоном или маммотропином. На латинском языке его название звучит как Prolactinum, на английском языке Prolactin или Luteotropic hormone, в литературе можно встретить его аббревиатуры PRL и LTH. Пролактин вырабатывается в специальном месте головного мозга, которое называется гипофизом. В гипофизе также вырабатываются многие другие гормоны, например, тиреотропный, фолликулостимулирующий гормон, гормон роста.
Количество пролактина в крови в течение дня меняется, поскольку гипофиз вырабатывает пролактин нерегулярно. Перед сном, в вечернее и ночное время содержание гормона значительно снижается, а во время сна уровень гормона увеличивается по нарастающей. Максимально высокий уровень пролактина можно зафиксировать в утреннее время, поэтому сдавать анализ крови для определения количества этого гормона рекомендуется через несколько часов после пробуждения.
Определенные участки клеток нашего организма, на которые может воздействовать пролактин (рецепторы пролактина) располагаются практически во всех органах. Например, рецепторы этого гормона можно найти в сердце, в легких, в печени и селезенке, в почках и надпочечниках, в мышцах и коже, в головном и спинном мозге, а также в мужских и женских половых органах — в матке, яичниках и яичках. Пролактин считается незаменимым для нормального регулирования всего водно-солевого баланса в организме, он способствует задержке выделения жидкости и различных микроэлементов почками.
Важно, что от количества пролактина зависит и содержание других половых гормонов, например, значительное его увеличение в крови способствует снижению уровня эстрогена или тестостерона.