Литература
- Руководство для врачей общей практики (семейных врачей). Инфаркт миокарда, 2014.
- Мишина И.Е., Довгалюк Ю.В., Чистякова Ю.В., Архипова С.Л. Медицинская реабилитация больных, перенесших острый инфаркт миокарда, 2017
- Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента st электрокардиограммы, 2013
- A Maziar Zafari, MD, PhD. Myocardial Infarction, 2018
- STEMI and NSTEMI: are they so different? 1 year outcomes in acute myocardial infarction as defined by the ESC/ACC definition (the OPERA registry)
- Dr Colin Tidy. Complications of Acute Myocardial Infarction, 2016
Зачем выписывают препараты клонидина — Клофели́н, Хлофазолин, Гипозин и др. — механизм действия
Согласно врачебным рекомендациям, клонидин входит в группу препаратов, назначаемых при гипертонии. Его можно рассматривать как лекарство центрального действия на более поздних стадиях лечения рефрактерной гипертонии.
Механизм снижения АД ингибиторами ангиотензинпревращающего фермента при гипертонической болезни
Препарат можно назначать перорально при неотложных состояниях (значительно повышается артериальное давление без угрожающего жизни состояния, не требующего госпитализации) и иногда при лечении гипертонии у детей. Также клонидин используется для проверки ингибирования секреции норадреналина при диагностике катехоламин-секреторных опухолей.
Клонидин стимулирует пресинаптические альфа-2-адренорецепторы в центральной нервной системе в ядре одиночной полосы, снижая секрецию норадреналина и, таким образом, активность симпатической нервной системы.
Что есть, чем питаться после инфаркта миокарда? Пища, продукты при сердечно-сосудистых заболеваниях, болезнях сердца и сосудов.
Какие продукты следует употреблять в пищу при сердечно-сосудистых заболеваниях и для их профилактики. (10+)
Правильное питание: диета после инфаркта миокарда и при болезнях сердца – Продолжение
Теперь поговорим о диете при болезнях сердца подробнее.
Жиры – рекомендуется ограничить прием всех жиров. Отказаться стоит от масла и жира, получаемого во время жаренья мяса и мясных продуктов, свиного сала, кокосового масла, а также от маргаринов без отметки о высоком содержании ненасыщенных жиров и перетопленного масла. Ограничить необходимо масло и маргарин, содержащие полиненасыщенные жирные кислоты в большом количестве, а также масло: подсолнечное, шафрановое, кукурузное, соевое, хлопковое и оливковое.
Мясо – рекомендуется курица, индейка, телятина, кролик, дичь (дикие утки, куропатки и зайчатина). Ограничиться должны постная говядина, ветчина, фарш из постной говядины, печень и почки. Отказаться, насколько можно, нужно от мяса с видимым жиром, грудинки и ребер барана, свинины (мяса с области живота), колбас, сосисок, салями, паштетов, уток, гусей и шкурки домашней птицы.
Рыба – человеку после инфаркта необходима рыба. Очень полезна будет отварная ‘белая рыба’ (например, сайда или треска). Уже в период наступления ремиссии рекомендуется дважды в неделю съедать порцию жирной рыбы, содержащей омега-3 кислоты (к примеру, лососевые). Исключить стоит икру рыб, а ограничить – рыбу, приготовленную на рафинированном масле, моллюсков и морских ракообразных.
Молочные продукты – рекомендовано обезжиренное молоко, сыры, кефир и йогурт с низким содержанием жира. Ограничить стоит плавленные, пастообразные сыры, а также сыры средней жирности – ‘Эдемский’, ‘Камамбер’. Не рекомендуется употреблять цельное молоко, сливки, жирный кефир, сливочные сыры и жирные сыры – ‘Чеддер’ и т.п.
Очень полезным будет яичный белок при его умеренном употреблении.
Злаки – полезна будет мука грубого помола (непросеянная), хлеб из нее, немолотые (цельные) злаки, овсяная и пшеничная мука, овсяная каша, неполированные (не белый) рис, сухари, приготовленные в духовке, и бездрожжевой хлеб. Ограниченным должен быть прием белой муки, белого хлеба, сладких каш на завтрак, белого риса и макарон
Обратите внимание, что злаки очень калорийны, их можно употреблять в таких количествах, чтобы не превышать установленный суточный уровень калорийности пищи
Дрожжевой хлеб лучше полностью исключить.
Фрукты и овощи – рекомендуются все свежие и замороженные овощи, горох, фасоль, сушенные бобовые. Картофель лучше из рациона исключить
К фруктам нужно относиться осторожно. Подробнее о фруктах в здоровом питании.Отказаться желательно от редьки, редиса, шпината и щавеля
Напитки – полезен отвар шиповника, чай с молоком, некрепкий кофе, фруктовые, ягодные и овощные соки, а также квас и минеральная вода. Не рекомендуются: ирландский кофе (со сливками и алкоголем), богатые жиром солодовые напитки, шоколад. Ограничить нужно сладкие напитки, малосолодовые напитки, жидкий шоколад с низким содержанием жира (очень редко) и, естественно, алкоголь.
Выпечка – желательны низкожировые десерты, желе, щербет и пудинги из обезжиренного молока. Ограничить стоит кондитерские изделия, приготовленные на рафинированном масле или маргарине. Отказаться стоит от молочного мороженого, кондитерских изделий на сливках и сливочном масле, пирожных и кондитерских изделий, купленных в магазине. Опять же помните о суммарной дневной норме калорий.
Сладости без сахара рекомендованы. А вот мармелады, мед, сиропы, горячие сладости, пастилу, сахар, сорбитол, глюкозу и фруктозу стоит ограничить. От ирисок, помадок, крема, полученного при сбивании масла и сахара, шоколада желательно отказаться.
Полезны будут травы, специи, горчица, перец и уксус. Ограниченным должен быть прием низкокалорийных сливок и майонеза, бутылочных соусов, французских приправ и соевого соусе. Не рекомендованы обычные салатные сливки, майонез, сливки или содержащие сливочный сыр приправы.
Предпочтительны растительные масла. Особенно целебно для сердца льняное, подсолнечное и оливковое масло. Жиры животного происхождения следует резко ограничить.
Вроде бы все! Питайтесь правильно и будьте здоровы!
Как оказывать первую помощь
Основным признаком инфаркта является давящая или острая боль за грудиной. Пациент нуждается в экстренной помощи, поэтому первым действием при подозрении на сердечный приступ должен быть вызов кардиобригады.
Помощь на догоспитальном этапе:
- Проследить, чтобы пострадавший не подвергался физической нагрузке.
- Уложить пациента в постель, чуть приподняв подушки под головой.
- Ослабить внешнее давление – снять обувь, убрать ремень или галстук, расстегнуть ворот рубашки.
- Обеспечить приток свежего воздуха в комнату.
- Контролировать показатели пульса и артериального давления. Цифры предоставить врачу скорой помощи.
- Успокоить пострадавшего, следить, чтобы не нарастала паника.
- Дать выпить стакан воды.
До приезда бригады возможен прием медикаментов. Если человек раньше страдал от стенокардии, ему дают привычный препарат для улучшения сердечного кровообращения. Таблетку нужно положить под язык, чтобы пострадавший медленно ее рассасывал. Для защиты от тромбоэмболических нарушений рекомендован прием кроверазжижающих средств. Они препятствуют слипанию тромбоцитов и замедляют гибель кардиомиоцитов.
При отсутствии сознания, слабом пульсе и нестабильном дыхании проводится сердечно-легочная реанимация. Это комплекс, состоящий из непрямого массажа сердца и искусственного дыхания. Его цель – поддержать жизнедеятельность до приезда врачей. Для перекачивания крови выполняют ритмичные нажатия на область грудины, а для вентиляции легких принудительно вдыхают воздух в рот пострадавшего при зажатом носе.
Какие прогнозы при ишемическом инсульте головного мозга у пожилых людей
Статистика проявлений ишемического инсульта у пожилых людей неутешительна. Всего 10 % больных полностью восстанавливаются после инфаркта мозга, ещё 25 % хоть и получают видимые признаки перенесенной болезни, но в целом возвращаются к нормальной жизни. Около 20 % людей погибают в первые часы проявления заболевания или позже в больнице, не выходя из комы. Еще 40–50 % остаются инвалидами, более-менее способными самостоятельно себя обслуживать. С возрастом вероятность плачевного исхода растет.
Благоприятный прогноз зависит от скорости оказания пациенту квалифицированной медицинской помощи. Поэтому при первых признаках ишемического инсульта или даже при малейшем подозрении на начало заболевания необходимо срочно вызывать скорую помощь. Пусть лучше паника окажется ложной, и придется оплатить приезд врачей, чем будут потеряны драгоценные часы и минуты, способные сохранить жизнь человеку, дать шанс на выздоровление. Слишком высока вероятность тяжелых последствий ишемического или геморрагического инсульта, чтобы рисковать.
Положительных результатов в реабилитации добьются те пожилые люди, у которых есть желание и возможности заниматься лечебной физкультурой и восстановлением речи. Наиболее настойчивые и целеустремленные пациенты реабилитируются полностью, о перенесенном заболевании ничего не напоминает. Требуется лишь добросовестно выполнять все упражнения, которые назначит врач-реабилитолог. Народные средства и целители вряд ли помогут.
Всё, о чем говорилось выше, взято из англоязычных источников (и характерно для западной действительности). В странах постсоветского пространства прогноз не столь оптимистичен, негативное влияние оказывают следующие факторы: неудовлетворительная работа скорой помощи, плохо оснащенные палаты реанимации и интенсивной терапии, отсутствие квалифицированных врачей для лечения мозговых нарушений. На Западе финансируют специальные программы по длительной реабилитации больных после инсульта. В русскоязычных странах в настоящее время государственной поддержки семьям пострадавшего практически нет, люди, как правило, остаются один на один с проблемой, но, возможно, в скором времени ситуация изменится в лучшую сторону.
После закупорки церебральных сосудов состояние больного, помещенного в стационар, не поддается оценке. Первые дни врачи стараются не делать никаких прогнозов, опасаясь дать родственникам ложную надежду. Ситуация проясняется позже. Даже при частичном параличе, когда подвижность пропадает на одной стороне тела, пожилые люди могут надеяться на восстановление утраченных функций с помощью лечебной физкультуры. Успеха достигает лишь та часть больных, которая старательно и целеустремленно выполняет упражнения. Практика показывает, что восстановить работу парализованной ноги легче, чем руки. Но если в течение года после инсульта какие-то ограничения физических возможностей снять не удалось, скорее всего, они останутся до конца жизни.
Как выглядит холестерин?
Многие представляют себе холестерин как жир и считают, что чем жирнее пища, тем больше в ней холестерина. Такая точка зрения оправдана лишь отчасти. Холестерин содержится в крови и выглядит как вязкая субстанция. Считать холестерин исключительно вредным нельзя, потому что он расходуется организмом в процессе выработки гормонов и образования клеточных мембран. В разной степени холестерин участвует в работе иммунной, нервной и пищеварительной систем, поэтому определённый объём холестерина должен содержаться в организме постоянно. Другое дело, что удерживать его в пределах допустимой нормы не всегда легко.
Избыток холестерина имеет свойство откладываться на внутренних стенках артерий. Поначалу это незаметный процесс, но постепенно из-за холестеринового слоя диаметр артерии сужается, а кровь начинает хуже через неё проходить. В местах сужения сосуда из холестеринового слоя формируется плотное образование, которое принято называть “холестериновой бляшкой”. Холестериновые бляшки не только практически полностью перекрывают ток крови по сосуду, но и снижают его эластичность. Процесс образования холестериновых называется “атеросклерозом”.
Сами по себе единичные холестериновые бляшки не представляют серьёзной опасности для здоровья, однако если не принимать меры, то со временем их станет слишком много. Кроме того, холестериновая бляшка — это начальная стадия развития тромба. Нередко тромбы образуются там, где находились атеросклеротические бляшки. Опасность тромба в том, что он полностью запечатывают сосуды и могут перекрыть ток крови к жизненно важным органам. Если тромб возникает в сосуде, питающем сердце, у человека может случиться инфаркт миокарда, а если ток крови останавливается в сосуде, питающем головной мозг, то человек может перенести инсульт.
Приводит ли высокий холестерин к смерти?
Сам по себе холестерин не считается смертельно опасным. К смерти могут привести осложнения, вызванные высоким уровнем холестерина. Некоторые из них мы уже назвали. Атеросклероз может спровоцировать развитие ишемической болезни сердца, а одним из осложнений может стать инфаркт миокарда, инсульт, острый тромбоз и другие заболевания. Перечень может быть большим и определяется тем, какие артерии были поражены.
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
- холодный пот;
- страх смерти, резкая слабость;
- одышка, удушье;
- иногда рвота.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Симптомы инфаркта миокарда при атипичных формах болезни:
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота.Астматическая — у больного наблюдаются одышка, приступы удушья.Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания.Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении.Отечная форма — имеются выраженные периферические отеки мягких тканей.
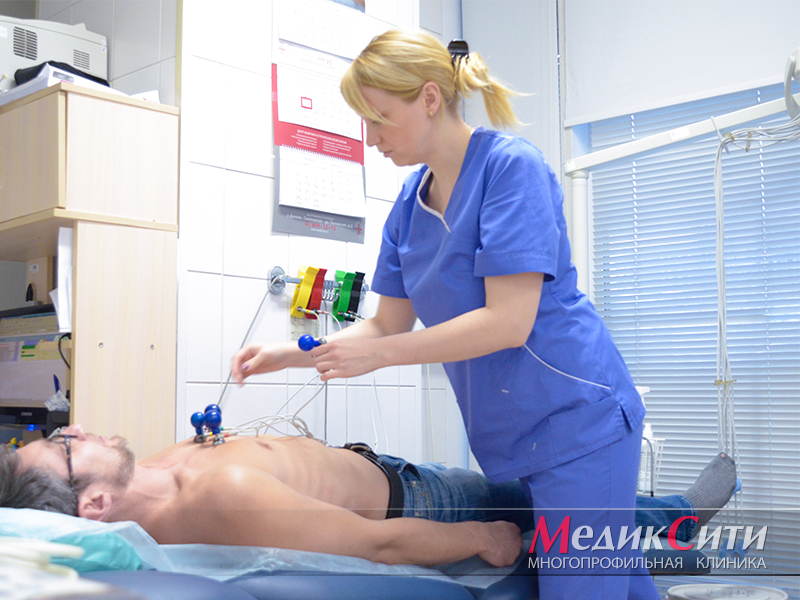
1
Диагностика инфаркта в «МедикСити»
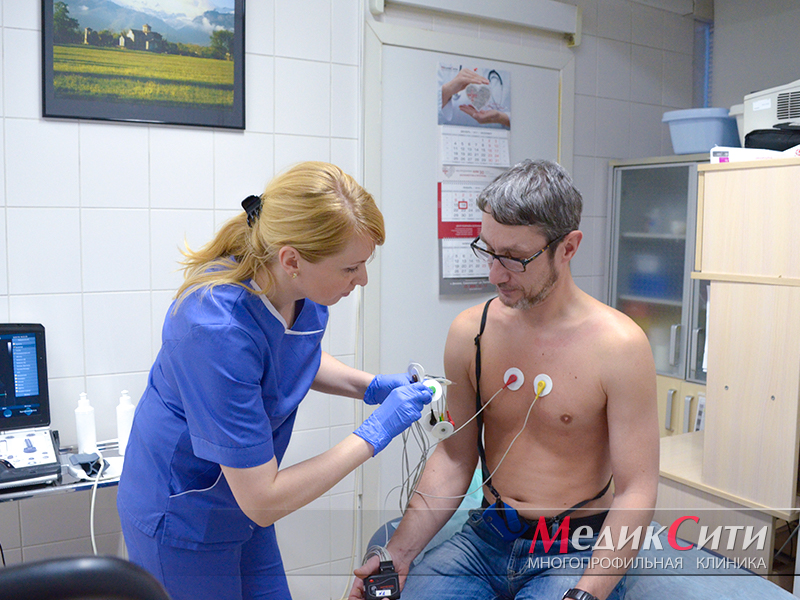
2
Диагностика инфаркта в «МедикСити»
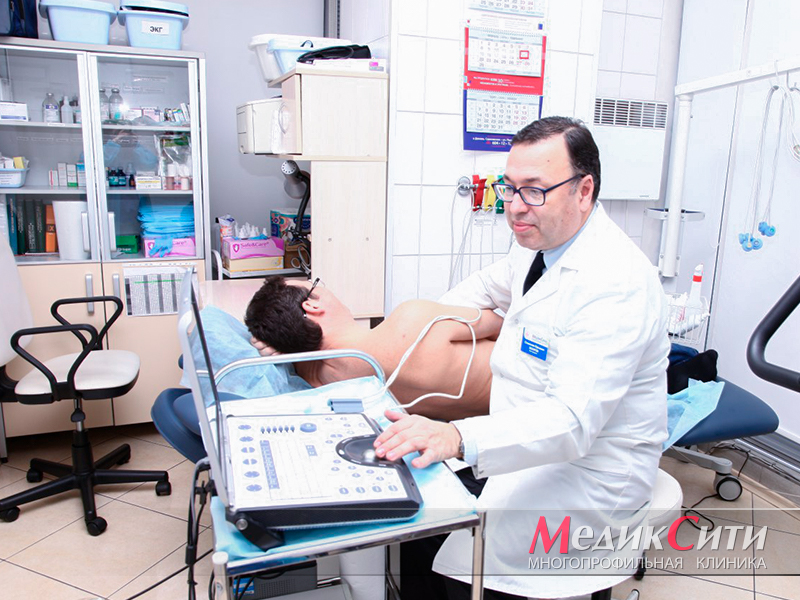
3
Диагностика инфаркта в «МедикСити»
Когда начинать следить за холестерином?
Для профилактики не бывает слишком рано. Лучше привыкать следить за своим здоровьем с молодого возраста, тогда оно преподнесёт вам меньше неприятных сюрпризов
Особенно важно уделять внимание своему здоровью после 40 лет, это актуально как для мужчин, так и для женщин. У мужчин ишемическая болезнь сердца может начать развиваться раньше, чем у женщин. Это объясняется гормональным фоном
У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов
Это объясняется гормональным фоном. У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов.
Если раньше считалось, что от атеросклероза страдают преимущественно люди зрелого и пожилого возраста, то сейчас болезнь диагностируют у более молодых пациентов, поэтому разумно будет начать контролировать уровень холестерина в 30-35 лет. Если анализ покажет, что всё в норме, повторную проверку можно проводить через 3-4 года, если же уровень холестерина повышен или наблюдается генетическая предрасположенность к развитию заболеваний сердца и сосудов, то проверять уровень холестерина стоит чаще.
Страдают ли дети от повышенного холестерина?
Уровень холестерина у детей, как правило, не поднимается выше нормы, однако они тоже могут попасть в группу риска, если в их семье обнаружена наследственная гиперхолестеринемия. В этом случае ребёнка поставят на учёт у педиатра-кардиолога с раннего возраста. Контрольный анализ уровня холестерина стоит сделать в возрасте двух лет, а затем периодически повторять.
Веселка обыкновенная
Что такого необычного в этом грибе, раз он получил столь странные названия, вы поймете в тот же момент, когда увидите его. А все дело в причудливой форме.
Большое количество людей даже не слышали о том, что существует такой гриб. И это досадно, ведь он относится к полезным разновидностям, которые помогают людям и имеют целебных свойств. Но даже те, кто имеет понятие о том, что же это за вид, достаточно редко встречает гриб.
Интересно то, что веселка никогда не будет расти там, где ее уже когда-то видели. Поэтому искать ее приходится довольно долго. Между собой грибники называют веселку грибом-загадкой, именно потому что его практически невозможно найти. Но те, кому удавалось это сделать, утверждают, что гриб поистине прекрасный и информация о его сильных целебных свойствах не преувеличена.
Плодовое тело
Известно, что данная разновидность грибов имеет несколько стадий развития. В первую стадию он имеет круглую, но несколько продолговатую форму, которая несколько напоминает яйцо. На данном этапе развития размеры его в высоту составляют приблизительно шесть сантиметров ширина колеблется в пределах четырех сантиметров.
Оттенок несколько желтоват, в некоторых случаях с белыми вкраплениями. Плотная кожура, которая покрывает гриб, скрывает под собой мягкую слизистую структуру, под которой находится более плотная ткань. Веселка находится на этой стадии достаточно длительно время, в течении которого размеры ее и другие характеристики практически не меняются.
Спустя несколько недель «яйцо» постепенно начинает трескаться и в итоге полностью раскалывается, что приводит к тому, что темп роста значительно ускоряется. Специалисты утверждают, что веселка после прохождения стадии яйца начинает расти со скоростью около 0, 5 сантиметров в минуту, вырастая до 15 сантиметров. При этом она имеет длинную ножку и небольших размеров шляпу. Она покрыта сверху слизью, которая имеет темно-бурый цвет. После того, как веселка вышла из первой стадии созревания, она начинает распространять довольно неприятный аромат, который привлекает к себе множество насекомых. Этим объясняется одно из названий веселки – вонючий сморчок.
Шляпка
Шляпка прикрепляется довольно слабо к плодовому телу, прикоснувшись к ней будет сразу ясно, что ее довольно просто оторвать одним легким движением. Она имеет форму колокольчика, диаметр ее составляет приблизительно три сантиметра, на своей верхней поверхности она имеет небольшое отверстие.
В слизи, которая находится под шляпкой, находится большое количество спор. Сразу же стоит отметить, что эта слизь имеет очень неприятный запах, который изначально может отпугивать грибников. Некоторые из них утверждают, что они чувствуют тот запах, который исходит от веселки уже за несколько метров до ее местонахождения. Можно только представить, насколько это интенсивный аромат. После того, как нашедшие насекомые съедают весь слой спор, шляпка окрашивается в тусклый желтый цвет, при этом ячейки становятся хорошо заметными невооруженным глазом.
Ножка
Ножка веселки считается достаточно длинной, ее размеры составляют около 13 сантиметров, а диаметр может превышать два сантиметра. Она имеет форму цилиндра, стенки ее тонкие и слабые.
Съедобность
Данных о том, насколько вкусная веселка, к сожалению, практически нет. Так как от нее исходит слишком неприятный аромат, мало кто рискует ее попробовать. Однако те, кто осмелился употребить ее в пищу оставляют неоднозначные отзывы. Считается, что данная разновидность гриба по вкусу не всем, а лишь истинные гурманы могут по достоинству оценить ее великолепие. Если говорить о том, в какое время предпочтительно употреблять веселку в пищу, то для этого оптимально подойдет самая первая стадия развития гриба.
Также необходимо учитывать то, что данную разновидность гриба используют не только как продукт для приготовления блюд. Веселка служит сырьем для изготовления различных таблеток, настоек и отваров, которые также употребляются внутрь.
Секреты приготовления здоровой пищи3
Здоровое питание — не только много фруктов, овощей, рыбы и цельнозерновых круп. Это также и правильная термическая обработка блюд, позволяющая сохранить полезные свойства продуктов.
Как правильно жарить?
Вместо того, чтобы обжаривать мясо на сковороде, лучше обернуть мясо в фольгу и запечь в духовке или обжарить на гриле. То же самое лучше делать с рыбой и птицей.
Для жарки следует использовать подсолнечное, оливковое масло
Чтобы продукты меньше пропитались маслом, используйте антипригарную сковороду.
Важно срезать с мяса жир перед приготовлением.
Как правильно тушить?
- Использовать минимум соли.
- Сразу после приготовления охладить пищу. Жир застынет на поверхности, после чего его можно снять.
Какие продукты лучше выбирать?
- Использовать обезжиренные молочнокислые продукты и натуральный йогурт без сахара
- Заменять сметану или майонез творогом со сниженным содержанием жира, натуральным обезжиренным йогуртом
- Отдавать предпочтение нежирным сортам сыра
- Использовать оливковое и другие растительные масла вместо кулинарных жиров
- Выбирать нежирное мясо и птицу без кожи.
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.

1
ЭКГ при инфаркте
2
ЭКО-КГ при инфаркте
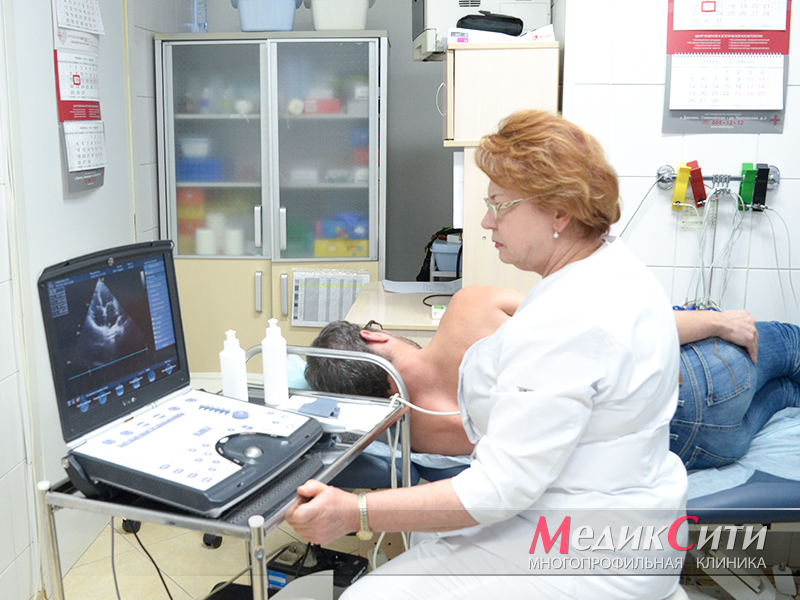
3
Исследование крови на маркеры инфаркта
Разрешенные продукты
Для минимизации риска развития осложнений в рацион питания необходимо включить продукты, богатые полиненасыщенными жирными кислотами, клетчатку и сложные углеводы. В меню включаются супы на овощном бульоне с добавлением хорошо разваренных круп и картофеля (свекольник, щи, борщ). Для вторых блюд чрезвычайно полезны нежирные сорта белой рыбы (хек, треска, тунец, камбала) и морепродукты (креветки, мидии, кальмары, морская капуста), а также постные сорта красного мяса и диетическое мясо птицы (индюшина, курица), кролика в отварном или запеченном виде, рубленые или куском. В качестве жиров рекомендуются растительные рафинированные масла (подсолнечное, оливковое), а также жирная рыба: сардины, сельдь, тунец, лососевые (семга, кета, горбуша).
В рацион включаются несолёные сыры с низким содержанием жира, обезжиренные молокопродукты (кефир, ряженка). Хлебобулочные изделия в рационе присутствуют в виде изделий из цельных злаков, муки грубого помола, бездрожжевых хлебцов, овсяного печенья. Увеличивается объем потребляемых в любом виде и способах кулинарной обработки фруктов и овощей, а также свежевыжатые соки из ягод (ежевика, земляника, черника) и фруктов, грецкие орехи.
Крайне полезно употребление свежей зелени, блюд из злаков. Для улучшения кровообращения необходимо включать в рацион отвары из шиповника и пшеничных отрубей. На показатели липидного обмена благоприятно воздействует питье минеральных вод, преимущественно гидрокарбонатных натриевых, хлоридных, сульфатных или воды смешанного катионного состава («Боржоми», «Ессентуки» № 4, № 17, «Лужанская», «Смирновская»).
Особенности лечения
Обширный инфаркт миокарда требует неотложной терапии. Чем раньше больному окажут помощь, тем больше вероятность благоприятного исхода. Существует два метода лечения ОИМ: медикаментозный, хирургический. Их можно комбинировать между собой.
- Обезболивающие, седативные. Снимают болевой синдром, способствуют расширению сосудов. Препараты выбора – нитроглицерин, морфин, фентанил+дроперидол.
- Кислородотерапия. Процедура необходима пациентам с недостаточным насыщением артериальной крови кислородом, острой сердечной недостаточностью.
- Антиагреганты, антикоагулянты. Препятствуют рецидиву тромбообразования. Препарат первого выбора – аспирин. Кроме него при ОИМ назначают клопидогрел, тикагрелор, гепарин, бивалирудин.
- Тромболитики. Разрушают уже имеющийся тромб, улучшают прогноз. Для лечения инфаркта применяют один из четырех препаратов: стрептокиназу, тенектеплазу, алтеплазу, пуролазу.
- Бета-блокаторы. Снижают потребность миокарда в кислороде, уменьшают ишемию сердечной мышцы, ограничивают площадь поражения, препятствуют развитию аритмии. Препараты выбора – эсмолол, метопролол, пропранолол.
- Ингибиторы ренин-ангиотензиновой системы. Улучшают прогноз за счет позитивного влияния на работу сердца. Представители группы – валсартан, каптоприл, рамиприл, спиронолактон.
Хирургическое лечение при обширном инфаркте миокарда позволяет быстро восстановить нормальный кровоток. К экстренным методикам относится чрескожное коронарное вмешательство. Это малотравматичная хирургическая процедура, во время которой врач расширяет суженный участок посредством миниатюрного катетера, введенного через крупный сосуд. Конец катетера оборудован баллоном. Его надувание, сдувание позволяет расширить просвет артерии.
Такая процедура называется баллонированием. Если после расширения врач устанавливает внутри сосуда миниатюрный каркас (стент), операцию называют стентированием. Чрескожное коронарное вмешательство эффективно, если после начала приступа прошло менее 12 часов.
Профилактика инфаркта миокарда
В среднем реабилитационный период после основного лечения составляет около полугода. В это время пациент должен соблюдать диету, ограничивать нагрузки, выполнять ЛФК, а также принимать прописанные препараты. Но это не означает, что через год человек полностью здоров. В дальнейшем придется постоянно корректировать образ жизни, ограничивать вредные привычки и проходить регулярные медицинские осмотры.
Стоит помнить, насколько коварен и опасен инфаркт миокарда – даже если приступ удалось остановить, рубцы на сердце, возможная аневризма, развитие сердечной недостаточности и другие осложнения проявят себя без своевременного лечения, существенно повлияют на качество жизни. Всесторонняя поддержка врачей «Чеховского сосудистого центра» максимально увеличит шансы спасти пациента и не допустить проблем в дальнейшем.
Медицинский персонал «Чеховского сосудистого центра» использует современные технологии, чтобы определять возможные причины возникновения инфаркта миокарда, консультировать и диагностировать пациентов любого возраста. Врачи центра всегда готовы:
- рассказать о вероятных факторах риска и дать рекомендации;
- оказать первую помощь, предотвратить дальнейшие осложнения;
- выявить причины развития инфаркта миокарда, чтобы не допустить повторений;
- заняться лечением инфаркта, реабилитацией и дальнейшей профилактикой, индивидуально подходя к каждому пациенту.
В нашем кардиологическом отделении вы найдете все необходимое, чтобы вылечить инфаркт и причины его появления в комфортных условиях и по разумным ценам.
Последствия отказа от бета-адреноблокаторов
Учитывая изменения рецепторов, связанные с хроническим лечением антагонистами бета-адренорецепторов (см. 1 часть), не следует, за исключением особых ситуаций, внезапно прекращать прием таких препаратов. Перед окончанием лечения бета-адреноблокаторами обязательна консультация кардиолога, так как при резком прекращении приема лекарств существует риск «эффекта возврата», выраженный появлением и усилением аритмий, увеличением площади ишемии и инфарктом миокарда.
Анализ обсервационных и рандомизированных клинических исследований показывает, что прекращение приема бета-блокаторов у пациентов с острой декомпенсированной сердечной недостаточностью значительно увеличивает риск внутрибольничной смертности.





























