Как гормоны стресса влияют на рост раковой опухоли?
Рост опухоли невозможен без достаточного кровоснабжения. Достаточное кровоснабжение растущей массы опухоли обеспечивается образованием новых сосудов. Использование фармацевтических препаратов, которые препятствуют росту кровеносных сосудов, снабжающих опухоль (например, бевацизумаба), является одним из стандартных методов противораковой терапии.
В окружении кровеносных сосудов часто обнаруживаются нервные клетки. Роль этих клеток длительное время оставалась неизвестной. В 2013 году команда ученых во главе с Паулем Френетте (Медицинский колледж Альберта Эйнштейна, Нью-Йорк) выяснила, что симпатические нервные клетки (т.е. относящиеся к симпатическому отделу вегетативной нервной системы) стимулируют рост рака предстательной железы у мышей.
Ученым удалось объяснить механизм этого явления. В ходе эксперимента мышам с ослабленной иммунной системой трансплантировали раковую опухоль из клеток предстательной железы. Обычно после этого у мышей-реципиентов наблюдается рост раковой опухоли. Однако если на эндотелии сосудов отсутствуют рецепторы к гомону стресса (норадреналину), выделяемому окружающими сосуд волокнами симпатической нервной системы, опухоль не растет.
В дальнейших исследованиях было обнаружено, что указанный гормон стресса регулирует обмен веществ и энергии в клетках эндотелия. Связывание норадреналина с рецепторами эндотелия приводит к изменению процесса выработки энергии. В обычных условиях клетки для разложения глюкозы используют окислительное фосфорилирование с участием кислорода. Гормон стресса включает в клетке другой способ получения энергии, при котором глюкоза сжигается не полностью и без участия кислорода. Участие этого сосудисто-метаболического «переключателя», по всей видимости, является важным стимулом к образованию новых сосудов, которые необходимы опухоли для дальнейшего роста.
Рекомендации по прекращению приема глюкокортикоидов
Считается, что краткосрочное лечение ГКС обычно не приводит к подавлению оси HPA (гипоталамус-гипофиз-надпочечники) и постепенное снижение дозы ГКС в этом случае не является необходимым, если только оно не вызывает внезапного обострения симптомов заболевания. Однако исследования показывают, что у некоторых больных даже несколько дней лечения препаратами ГКС приводят к гистологическим изменениям в коре надпочечников (снижение массы и нарушение функции) и могут привести к индуцированному синдрому отлучения надпочечников ГКС.
Медикаментозная терапия глюкокортикоидами
С целью снижения риска острой надпочечниковой недостаточности — опасного для жизни состояния, связанного с внезапным прекращением приема ГКС, рекомендуется постепенно снижать дозы этих препаратов. Существует много режимов отлучения от ГКС в зависимости от фармакокинетических и фармакодинамических свойств, типа, дозы, силы, продолжительности действия, степени связывания белка или метаболизма ГКС. Пациенты, получавшие препарат длительного действия, на первой стадии могут заменить препарат на лекарство с более короткой продолжительностью действия, а затем постепенно снижать дозу.
В случаях сомнений выполняют тест на стимуляцию АКТГ и кортизола с использованием кортиколиберина или синтетического кортикотропина. Отсутствие или незначительное повышение уровня кортизола свидетельствует о недостаточной функции коры надпочечников
Но важно знать, что теста, позволяющего на 100% предсказать риск надпочечниковой недостаточности у пациентов, получавших ГКС, не существует
Источники
- Gerstein NS, Schulman PM, Gerstein WH et al.: Должны ли пациенты продолжать терапию аспирином периоперационно? Клиническое влияние синдрома отмены аспирина. 2012; 255: 811-819.
- Hansson EC, Malm CJ, Hesse C et al.: Восстановление функции тромбоцитов после отмены тикагрелора у пациентов, ожидающих срочной коронарной операции, 2017;
- Dinsen S, Baslund B, Klose M et al.: Почему отмена глюкокортикоидов иногда может быть столь же опасной, как и само лечение.
Продолжение статьи
- Часть 1. Абстинентный синдром после приема лекарств;
- Часть 2. Последствия резкого прекращения приема бета-адреноблокаторов, клонидина, статинов;
- Часть 3. Осложнения после прекращения приема антикоагулянтов и глюкокортикоидов;
- Часть 4. Чем заканчивается резкий отказ от ингибиторов протонной помпы (ИПП);
- Часть 5. Чем опасно прерывание лечения СИОЗС, бензодиазепинами, опиоидными анальгетиками.
Последствия отказа от глюкокортикоидов
Незамещение глюкокортикоидов связано с гипоталамико-гипофизарно-надпочечниковым (HPA) ингибированием (подавлением). Экзогенные ГКС ингибируют кортикотропин-рилизинг-гормон (CRH) и кортикотропин (адренокортикотропный гормон, АКТГ) на основе отрицательной обратной связи.
Глюкокортикоиды
АКТГ отвечает за секрецию кортизола и оказывает трофическое действие на надпочечники. Угнетение секреции АКТГ приводит к гипоплазии или даже атрофии надпочечников, что в случае внезапной отмены ГКС может спровоцировать острую надпочечниковую недостаточность.
Резкое прекращение приема ГКС может также закончиться обострением симптомов основного заболевания и появлением неспецифических симптомов отмены — анорексии, слабости, тошноты, рвоты, болей в животе, мышечно-суставной боли, лихорадки, низкого кровяного давления.
В механизме формирования этих симптомов постулируется снижение центральной трансмиссии норадреналина и дофаминергических веществ, повышение концентрации цитокинов, простагландинов, возопрессина.
Системный прием ГКС в однократной утренней дозе или иногда через день снижает риск атрофии надпочечников, но не устраняет ее полностью. Такая побочная реакция может возникать при приеме некоторых ГКС (особенно преднизолона, бетаметазона или гидрокортизона), поэтому при гастроэнтерологических условиях по определенным показаниям предпочтителен будесонид.
Считается, что длительное применение ГКС в высоких дозах связано с более высоким риском ингибирования оси HPA, но возвращение ее функции показывает большие различия. Изменения реактивности оси HPA у отдельных пациентов могут быть связаны с однонуклеотидными полиморфизмами (SFP), возникающими в минерало- или глюкокортикоидных рецепторах.
У большинства пациентов после прекращения приема длительно применяемых экзогенных ГКС функция оси HPA нормализуется в течение нескольких недель. У некоторых людей повышение АКТГ наблюдается позже (в течение 2-5 месяцев), а полная нормализация уровня кортизола происходит через 6-24 месяца, что связано с более медленным восстановлением кортикальной ткани надпочечников.
Самые опасные последствия коронавируса
22 апреля ведущий мировой научный журнал Nature опубликовал результаты глобального исследование частоты последствий COVID-19 среди пациентов медицинской системы Министерства по делам ветеранов США на протяжении полугода после окончания острой фазы.
Исследование было контролируемым: контролем стали те, кто наблюдается в этой медицинской системе и не заболел ковидом. 73,5 тысячи переболевших в легкой форме, не потребовавшей госпитализации, и почти 5 миллионов не болевших
Важно, что обе сравниваемые когорты пациентов исходно существенно не различались по возрасту и состоянию здоровья.
Увеличение смертности среди перенесших ковид в 1,6 раза — это, наверное, самый драматичный результат исследования. Подчеркиваю — перенесших его легко.
Увеличилась частота 379 различных патологических состояний и симптомов, частота употребления различных лекарств и отклонений в лабораторных показателях, в наибольшей степени — легочной тромбоэмболии (в 3 раза), других тромбоэмболий, тромбофлебитов, поражения нижних дыхательных путей, дыхательной недостаточности, сердечных аритмий, усталости и утомляемости.
Частота бессонницы увеличилась в 1,3 раза, нейрокогнитивных нарушений — в полтора, примерно настолько же возросла частота сахарного диабета, сердечной недостаточности, анемий, бактериальных инфекций и так далее.
Среди тех, кто был госпитализирован (около 10 тысяч человек), и особенно среди попавших в реанимацию (3,5 тысячи), количество неблагоприятных симптомов и состояний было намного выше. Но и легкий ковид вполне неблагоприятно сказался на здоровье и общем уровне жизни.
В другой ветви исследования сравнивались последствия для здоровья госпитализированных по поводу COVID-19 и аналогичной по тяжести группы госпитализированных по поводу сезонного гриппа. И здесь разница разительная: после ковида в пять раз выше частота миопатий, в три раза — легочной тромбоэмболии, в два раза — дыхательной недостаточности.
Смертность в течение полугода среди выживших при COVID-19 была в полтора раза выше, чем после гриппа.
Эти результаты — еще один гвоздь в крышку гроба представлений о том, что ковид «не тяжелее сезонного гриппа». Намного тяжелее, и не только по острым проявлениям, но и по отдаленным последствиям.
Как помочь пациентам с постковидным синдромом
Вообще постковид — далеко не единое состояние, и в нем перемешаны различные патологии, различающиеся как по клиническим проявлениям, так и по причинам и механизму развития. Возможно обострение хронических или скрытых до ковида заболеваний различных органов и систем.
Не следует забывать и про ятрогенные (связанные с медицинской деятельностью) воздействия — побочные эффекты различных лекарств, применявшихся как обоснованно, для спасения жизни и здоровья, так и без всякого смысла — например, антибиотиков при отсутствии подтвержденной бактериальной инфекции. Патология кишечной микробиоты и выраженная иммуносупрессия — пожалуй, основные последствия фармакотерапии ковида.
Фото: shutterstock
Поскольку постковидный синдром — не однородное состояние, его лечение также включает в себя множество различных аспектов. Многие из них находятся в стадии изучения, и каких-либо высокоэффективных методов, применимых в большинстве случаев, просто нет
Важно признавать право пациентов, перенесших ковид, на различные болезненные состояния и обеспечивать их всеми доступными методами медицинской помощи. В том числе психологической поддержкой.
С постковидными больными должны работать мультидисциплинарные команды специалистов, включающих врачей различного профиля и психологов. Осталось только создать такие команды и сделать их помощь доступной всем, кто в этом нуждается.
Можно надеяться на то, что более глубокое и точное понимание механизмов патологии при постковиде позволит в обозримом будущем применить эффективные методы лечения, влияющие на эти механизмы и способные восстановить здоровье огромного количества людей.
Я переболел коронавирусом — как восстанавливаться?
Подальше от вирусов
Муж и дочь Анастасии Заворотнюк. Фото: КП/Веленгурин Владимир
Семья 49-летней Анастасии живет в загородном доме в подмосковном коттеджном поселке Крекшино, что в 21 км от МКАД. Соседи у Насти звездные: Максим Траньков и Татьяна Волосожар, Алексей Ягудин и Татьяна Тотьмянина, семьи Владимира Винокура, Льва Лещенко и Натальи Королевой.
Родные опасаются, что кто-то сможет сделать фото актрисы, поэтому прогулки проходят за забором на участке. Если надо куда-то выехать (актрису, в частности, возят на процедуры в одну из столичных клиник), машина подъезжает к дому так, чтобы посторонним не было видно, как Анастасию сажают в автомобиль.
Дома семья гостей не принимает — артистке ни в коем случае нельзя соприкоснуться с каким-нибудь вирусом, ведь ее организм слишком ослаблен. Поэтому и день рождения дочки Милы отмечали в узком семейном кругу. Были все свои: мама Анастасии, любимый супруг, фигурист, тренер и хореограф Петр Чернышев, несколько самых близких подруг, старшие дети от предыдущего брака — 24-летняя Анна и 20-летний Майкл. Была и няня, которая помогает семье с ребенком.
Еще в начале года врачи поддержали желание артистки поскорее переехать из клиники домой, ведь именно ребенок дает Насте нужные эмоции и настроение. Дома рядом с актрисой круглосуточно кто-то из родных. Муж Анастасии, конечно, отлучается по рабочим делам, но все свободное время проводит с женой и дочкой.
Резкие слова Макеевой
Старшие дети актрисы, Анна и Майкл, стараются во всем поддерживать маму. Фото: Instagram.com
Стоит отметить, что в конце октября возник неприятный момент, нарушивший душевное равновесие Насти и ее близких. Актриса Анастасия Макеева в интервью для одного из шоу на YouTube, рассказывая о своих неудачных попытках ЭКО, вдруг заявила: «Я, конечно, боюсь, но все равно буду это делать, потому что это единственный шанс… Думала о суррогатной маме. Насколько я помню, у Насти Заворотнюк было суррогатное материнство, но это не сильно ей помогло. Кто-то умрет от рака, но родит ребенка, кто-то не родит вообще.
Я отношусь к этому фатально: как будет — так будет». Друзья Заворотнюк были возмущены таким заявлением Макеевой, которая не входит в близкий круг общения семьи и так резко говорит о тяжелых болезнях и смерти. Тем более Анастасия рожала Милу сама — девочка появилась на свет в клиническом госпитале Лапино.
Через пять месяцев после родов Настя рассказывала, что никаких проблем со здоровьем не было. Принимая решение о третьем ребенке, она обошла ряд докторов: «Прошла все необходимые обследования у врачей, получила от них одобрение и подтверждение, что все хорошо».
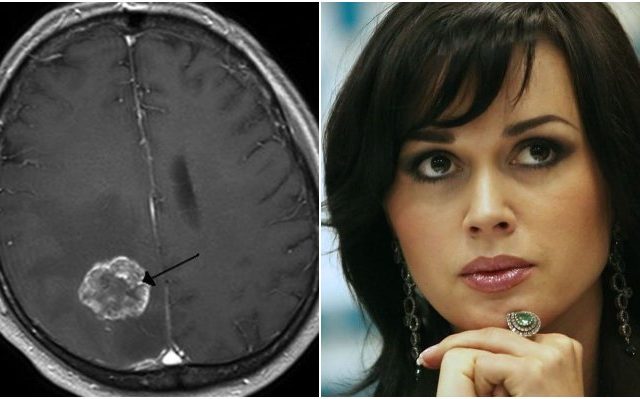
Первые сложности со здоровьем у Заворотнюк начались примерно через семь месяцев после родов, сейчас идет борьба за жизнь с глиобластомой — злокачественной опухолью головного мозга.
Актриса сейчас находится в ясном сознании. Конечно, у актрисы произошли изменения внешности, которые неизбежны после курсов лечения от онкологии.
Заворотнюк прошла и через традиционные способы борьбы с опухолью, планируется использование новейших методов борьбы с недугом. Настя следит за новостями, по телефону общается с друзьями, любит поговорить со своим батюшкой. Недавно она связалась с Андреем Малаховым — хотела выйти по телефонной связи в эфир программы «Привет, Андрей!» во время съемок выпуска к дню рождения Николая Баскова. Звонок, к сожалению, сорвался, но Николай выразил мысли и чувства многих поклонников актрисы:
«Я хочу Насте от всего сердца пожелать самого главного и сказать ей, что она нужна. Она нам нужна — красивая, зажигательная, яркая, всегда жизнерадостная. Если люди, которые борются с тяжелым недугом, не опускают руки и ставят перед собой определенную цель, то, бывает, случаются великие чудеса». Очень хочется, чтобы и в жизни Анастасии подобное чудо случилось.
Что это за опухоль — хориокарцинома
Выделение крови после родов, выкидыша или прерывания беременности считается нормой, поскольку эти процессы неизбежно сопровождаются травмированием тканей и повреждением сосудов. Но в норме послеабортное кровотечение должно закончиться через 4-6 дней, а послеродовое — примерно через две недели.
Если выделения крови не прекращаются, нужно срочно обратиться к врачу, пройти гинекологический осмотр и сделать УЗИ. Промедление опасно, поскольку причиной, вызывающей такое состояние, может стать чрезвычайно злокачественная опухоль хорионкарцинома (хорионэпителиома).
Новообразование формируется из ворсин трофобласта – тканей плаценты, оставшихся в организме после беременности
Причем, неважно, чем завершилось вынашивание ребенка — родами, выкидышем, абортом или операцией по удалению внематочной беременности
Опухоль часто возникает после пузырного заноса – осложнения беременности, при котором вместо ребенка в матке развивается образование, состоящее из мелких пузырьков. При его развитии хориокарцинома может развиваться параллельно с беременностью. Но в 60% случаев опухоль диагностируется у женщин, не перенёсших пузырный занос.
Существует три формы заболевания:
- Ортотропная, при которой опухоль развивается в месте прикрепления эмбриона – в матке после маточной беременности, в яичнике или трубах – после внематочной;
- Гетеротопная – не имеющая связи с прикреплением плодного яйца и расположенная во влагалище, брюшной полости, внутренних органах — везде, куда могли попасть из матки клетки трофобласта;
- Тератогенная – редчайший вариант, при котором хориокарцинома не имеет связи с беременностью, поэтому такое образование может появиться даже у маленьких девочек . В этом случае ее причиной является наличие в организме клеток трофобласта, закрепившихся еще до рождения.
Опухоль представляет собой узел размером с вишню или грецкий орех. Она быстро увеличивается в размерах, прорастает в стенку матки и других органов, вызывая кровотечения.
Из-за быстрого роста хориокарцинома не успевает обзавестись своими сосудами, что приводит к ее некрозу и распаду. Возникает раковая интоксикация, сопровождающаяся ухудшением самочувствия, температурой, тошнотой и рвотой.
Опухоль растет очень быстро, а ее клетки с током крови проникают в легкие, печень, почки, головной мозг. За это врачи называют хориокарциному «болезнью метастазов». К счастью, ткани новообразования очень чувствительны к химиотерапии, поэтому если выявить болезнь вовремя, женщину удается спасти.
Проявления хориокарциномы на УЗИ
При ультразвуковом обследовании в полости матки, трубе, яичнике или брюшине определяется плотное образование, которое может располагаться:
- субмукозно — под эндометрием, такая опухоль растет внутрь маточной полости;
- интрамурально – внутри маточных мышц. Эта форма хориокарциномы утолщает стенку органа;
- субсерозно – снаружи матки. Такое новообразование растет внутрь и малого таза и быстро прорастает в другие органы, например, в кишечник или мочевой пузырь.
Во всех случаях опухоль выглядит как образование с низкой эхогенностью, имеющее более темный цвет по сравнению с остальными тканями. Иногда обнаруживается крупное образование ячеистой структуры, состоящее из мелких узлов.
Характерным признаком этой формы рака считается появление в яичниках текалютеиновых кист – округлых темных образований правильной формы.
При подозрении на метастазирование опухоли назначаются УЗИ брюшной полости и почек. При развитии метастаз в этих органах обнаруживаются опухолевые очаги.
Коронавирус поражает мозг и нервную систему?
Другой возможный механизм длительного подострого течения ковида — продолжение воспалительной реакции (на что может указывать длительное повышение лабораторных показателей воспаления), в том числе как проявление гипериммунной реакции. Уровень активации иммунитета не достигает критических величин цитокинового шторма, несущего угрозу жизни человека, но также несет в себе разрушительный потенциал.
Близко к этому представление о развитии при постковиде аутоиммунных процессов в организме — таких, как синдром Гийена-Барре (аутоиммунная периферическая нейропатия). Другой аутоиммунный процесс, встречающийся после ковида — мультисистемный воспалительный синдром, первоначально описанный у детей, но иногда поражающий и взрослых.
Центральная нервная система, которая обычно хорошо защищена от проникновения вредоносных факторов, может оказаться уязвимой, и если вирус попадает в нее, то покидает с трудом. Есть много данных о том, что SARS-CoV-2 является нейротропным вирусом, а его «входными воротами» в головной мозг могут быть как раз обонятельные нервы и обонятельные луковицы.
Поражением головного мозга могут быть обусловлены часто наблюдаемые при постковиде хроническая усталость, снижение когнитивных функций и «туман в голове» (brain fog), депрессия, тревога, бессонница.
Да, нарушение психических функций может быть связано и с переживаниями пациентов, последствиями тяжелых состояний и психических травм — нередко отмечается и посттравматическое психическое расстройство.
Свой негативный вклад вносят социальные и финансовые факторы: длительная нетрудоспособность, потеря работы, снижение доходов.
Психосоматические расстройства, которые в целом очень распространены, вполне могут развиваться и у людей, перенесших COVID-19 и связанный с ним стресс.
И здесь лечащий врач оказывается перед непростой дилеммой. Утомляемость, непереносимость физических и психических нагрузок, «туман в голове» — все это не имеет никакого объективного подтверждения, основывается на ощущениях пациента и не верифицируется. Обследование в таких случаях может не выявить никакой патологии, а пациент не способен работать и начисто выбит из нормального образа жизни.
Результатом может стать конфликтная ситуация между врачом и пациентом, и мы нередко видим негативные отзывы страдающих от постковида в адрес медицинских структур и врачей на постковидных форумах. Мне кажется, в нынешнее время следует использовать своеобразную «презумпцию болезни» и не пытаться убедить больного человека в том, что он на самом деле здоров и все это ему только кажется. Вреда от признания серьезно больного человека здоровым и трудоспособным будет на порядок больше, чем от ошибки противоположного свойства.
COVID-19 и его последствия
Что будет с теми, кто переболел ковидом — выздоровел после тяжелой болезни или же перенес инфекцию легко, будут ли у них какие-либо последствия?
Ближайшие «родственники» COVID-19 — атипичная пневмония (SARS-CoV) и ближневосточный респираторный синдром (MERS), также вызываемые коронавирусами, внушали те же опасения. Эти тяжелые болезни, к счастью, не получившие широкого распространения, оставляли после себя стойкие симптомы: хроническую усталость, нарушения сна, когнитивную дисфункцию, депрессию, тревогу, дыхательные и неврологические расстройства.
Вскоре оказалось, что и от COVID-19 не приходится ждать ничего хорошего в плане «долгоиграющих» симптомов и патологических процессов. К июлю 2020 года было опубликовано несколько работ, продемонстрировавших высокую частоту различных симптомов у тех, кто вышел из острого состояния, перестал выделять генетический материал вируса и, казалось бы, должен был выздороветь и вернуться к нормальной жизни.
Многие из перенесших ковид пациентов жаловались на самые различные симптомы: те же усталость и утомляемость, головную боль, бессонницу, боли в мышцах и суставах, одышку, кашель, головокружение, диарею. Достаточно специфические и ставшие характерной меткой ковида потеря и/или извращения обоняния и вкуса также у многих сохранялись достаточно долго или не проходили совсем. Большинство симптомов напоминали те, что были у пациентов в острой фазе болезни и как бы задержались с исчезновением.
Но вскоре стало понятно, что это не просто остаточные явления.
Факторы риска
Кроме пузырного заноса, провоцирующими факторами, вызывающими хориокарциному, являются:
- Аборты, особенно неоднократные и поздние, проведённые с использованием травматичного хирургического метода. Ученые определили, что риск хориокарциномы после одного аборта повышается в 21 раз, после второго – в 32 раза , а после третьего и последующих — в 34 раза;
- Внематочная беременность;
- Многочисленные выкидыши и замершие беременности;
- Первые роды в возрасте старше 35 лет и все случаи беременности после 40 лет;
- Вирусные инфекции , особенно гепатиты В, С, Д, Е;
- Прием до беременности неправильно подобранных противозачаточных таблеток;
- Нарушения менструального цикла и гормональные сбои, сопровождающимися пониженным уровнем эстрогенов;
- Плохое питание – нехватка в пище витаминов и белка;
- Пониженный иммунитет.
По невыясненным причинам, эта опухоль чаще возникает у женщин, имеющих азиатские корни и вторую группу крови А(II).
По каким признакам можно заподозрить хориокарциному
Основной признак опухоли — частые и обильные кровотечения, отличительная черта которых — самостоятельная остановка. Выделения могут иметь неприятный запах, вызванный распадом новообразования. Однако при расположении опухоли вне матки или влагалища, видимых кровотечений может и не быть.
Из-за прорастания и метастазирования опухоли в соседние органы больные жалуются на боль в животе, при поражении печени и почек отмечается болезненность в области поясницы и спины.
Часто наблюдаются повышенная температура и ухудшение общего состояния, вызванное отравлением организма продуктами метаболизма (обмена) опухоли. При метастазировании рака в легкие возникает кашель с отхождением мокроты с примесью крови.
При прорастании хориокарциномы в прямую кишку или мочевой пузырь возникают проблемы с мочеиспусканием, запоры и кровь в кале.
Женщины хрупкого телосложения замечают увеличение живота, связанное с ростом опухоли и присоединением асцита (водянки), вызванного поражением печени. Еще один симптом – набухание груди. Поскольку опухоль выделяет ХГЧ, как при беременности, применение тест-полосок может давать ложноположительный результат.
В медицине описаны случаи, когда женщины обращались к врачам с подозрением на неудавшийся аборт, или для постановки на учет по беременности. Но в результате оказывалось, что в их организме развивается опасная опухоль.
При развитии опухоли из пузырного заноса во время беременности более чем в половине случаев наблюдается увеличение размеров матки примерно на 4 недели опережающее срок. У женщин наблюдается выраженный токсикоз и кровотечения из половых путей. Плод при такой патологии погибает.
Последствия отказа от антитромботической терапии
Многие пациенты получают двойную антитромботическую терапию (аспирин и ингибитор P2Y12) после острых коронарных событий, что снижает риск тромбоэмболических осложнений, но связано с повышенным риском кровотечений, особенно в периоперационном периоде и в случае продления двойной терапии сверх рекомендуемого периода лечения.
Ингибиторы рецепторов P2Y12 подавляют АДФ-зависимую активацию тромбоцитов, но есть также исследования, предполагающие, что клопидогрель может ухудшать активацию тромбоцитов, связанную с арахидоновой кислотой, демонстрируя синергетические эффекты с АСК.
АДФ путем влияния фосфорилирования белка приводит к увеличению кальция в цитозоле, ингибирует образование цАМФ (циклический аденозинмоноф) и повышает концентрацию тромбоксана А2 в тромбоцитах. Выявлено, что противовоспалительные эффекты клопидогреля снижают экспрессию лиганда CD40 и CD62 P-селектина, которые присутствуют на активированных мембранах тромбоцитов.
После прекращения лечения клопидогрелем у многих пациентов отмечается чрезмерная активация тромбоцитов (в зависимости от фактора Виллебранда и т. д.) и увеличение маркеров воспаления, а также снижение ответа на АСК.
Некоторые ученые утверждали, что при прекращении приема клопидогреля «эффект возврата» особенно выражен в течение первых 90 дней и связан с потерей синергетического эффекта при АСК. Однако анализ более поздних исследований показал, что у стабильных пациентов после прекращения лечения клопидогрелем риска гиперреактивности тромбоцитов нет.
Когда бессильны самые сильные противораковые продукты?
Не стоит недооценивать коварства канцерогенов – потенциально опасные агенты, вызывающие необратимые изменения генетического аппарата клеток, провоцирующие их бесконтрольное деление и появление злокачественных новообразований. Ведь они окружают нас на каждом шагу, а наносимый ими вред имеет свойство накапливаться.
Если организм человека ежедневно подвергается негативному влиянию промышленных отходов, выхлопных газов автомобилей, табачного дыма, ультрафиолетовых лучей и других факторов, то нивелировать их воздействие достаточно сложно и эффективности любой противораковой диеты будет недостаточно. В данном случае начнется своеобразная «гонка на опережение», в которой полезные продукты питания навряд ли одержат победу.
Не стоит забывать и о том, что продукты уничтожающие раковые клетки так же могут оказаться потенциально опасными. Ведь наряду с полезными веществами в них могут содержаться и канцерогены – кадмий, нитраты, нитриты, пестициды, пищевые добавки и другие вредные компоненты. Например, человек с удовольствием кушает томаты, рассчитывая на их противораковое действие, а на самом деле они выращены с применение опасной аграрной химии и вредят организму.
Употребление продуктов, провоцирующих рак – еще одна проблема, с которой сталкивается каждый из нас. Ведь питаться только авокадо, баклажанами, виноградом, гранатовым соком, грецкими орехами и другими противораковыми продуктами дорого и необоснованно. Среднестатистический россиянин не может исключить из своего рациона сахар, животные жиры, красное мясо, кондитерские изделия и другие продукты, которые могут провоцировать канцерогенез.
Получается, соблюдать диету против рака бессмысленно? И да, и нет! С одной стороны, употребление противораковых продуктов питания не дает 100% гарантии не заболеть в течение жизни, а с другой – соблюдение диеты снижает риск развития онкологических патологий. Причем, снижает существенно – на 40% у мужчин и на 60% у женщин. Главное – разумный подход в организации рациона питания и образа жизни.
Зачем выписывают антикоагулянты и аспирин
Главная задача антикоагулянтов — угнетение активности коагуляционного гемостаза для предотвращения образования тромбов. Антикоагулянты прямого действия, например, гепарин, снижают активность тромбина в крови, а непрямого действия, например, варфарин, препятствуют образованию протромбина в печени.
Похожий результат дает и ацетилсалициловая кислота, но это лекарство относится к другой группе препаратов, так как действует на свойства крови за счет блокирования циклооксигеназы тромбоцитов и обладает широким спектром других эффектов, например, обезболивает и снимает температуру.
Аспирин в дозе 75-100 мг / день показан для первичной профилактики заболеваний сосудов и сердца людям, старше 50 лет. Принимать лекарства может длиться до 10 лет.
Таблетка аспирина
Профилактика рака и продукты питания
Профилактика рака предусматривает не только соблюдение диеты, но и здоровый образ жизни. Благодаря ему гомеостаз организма будет стабильным, а иммунная система своевременно обнаружит патологические клетки и уничтожит их.
Что же касается самой диеты, то помимо употребления продуктов питания с противораковым эффектом, необходимо взять на вооружение ряд простых правил правильного питания:
Важно питаться умеренно – ни много, ни мало. Суточная калорийность рациона зависит от пола, возраста, физиологии и уровня активности, т.о
индивидуальна.
Пищу употреблять небольшими порциями – 5-6 раз в день, желательно через равные промежутки времени.
Придерживаться полноценного разнообразного рациона – с достаточным количеством белков, жиров, углеводов, витаминов, макро- и микроэлементов.
Употреблять качественные продукты питания – проверять их срок годности, состав. По возможности, проверять санитарно-эпидемиологическое заключение, сертификаты качества и прочую документацию.
Отказаться или сократить до минимума от употребления копченостей, консервов, полуфабрикатов, фаст-фуда – всех продуктов питания с высоким содержанием канцерогенов.
Продукты не жарить и не готовить на открытом огне – отдать предпочтение вареным, тушеным или приготовленным на пару блюдам.
А для усиления защитных функций иммунитета и подавления канцерогенеза, рекомендуется употреблять витаминно-минеральные комплексы, содержащие селен, магний, кальций, железо, витамины С, А, Е и группы В.
Важно! Суточная доза полезных элементов и витаминов рассчитывается индивидуально – в зависимости от возраста человека, состояния здоровья и потребностей организма. Перед началом противораковой диеты необходима консультация лечащего врача! Получить детальные рекомендации диетолога можно в Городском центре медицинской профилактики.
У кого возникает постковидный синдром
Синдром получил название «постковидный», или просто «постковид». Другое его обозначение — «лонг-ковид». Оно указывает, что болезнь продолжается и после окончания острой фазы.
Первое — патологическая симптоматика сохраняется далеко не у всех, кто перенес COVID-19. Выздороветь без последствий — вполне реальная перспектива. То есть постковид не является фатальным и все-таки отмечается у меньшинства, если рассматривать всех переболевших (большинство из них, более 80%, болело не тяжело).
Второе — выраженность и частота постковидных симптомов напрямую зависит от тяжести перенесенной болезни.
Тем, кто длительное время находился в реанимации, выжил после ИВЛ (механической вентиляции) или ЭКМО (экстракорпоральной мембранной оксигенации), различные проблемы со здоровьем почти гарантированы. Это связано с тем, что в крайне тяжелых, критических случаях патологические процессы охватывают различные органы и системы, нередки септические процессы, почечная недостаточность, другие опасные для жизни ситуации — понятно, что организм выходит из этого с большим трудом и постепенно. Развивается так называемый постреанимационный синдром.
Во многих пораженных при тяжелом ковиде органах — прежде всего в легких, но не только — формируются фиброзные, соединительнотканные структурные изменения, приводящие к нарушению их функции. Истощенный тяжелой болезнью и столь же тяжелым лечением организм требует длительного восстановления.
У тех, кто болел чуть менее тяжело, но также с выраженной симптоматикой, дыхательной недостаточностью и был госпитализирован, последствия ковида дают знать о себе тоже достаточно часто. Через пять месяцев после выписки из стационара более чем у 70% пациентов (только 27% из них были на механической вентиляции) отмечаются нарушения физического и/или психического здоровья, многие стали нетрудоспособными или потеряли работу, по данным исследования британского фонда исследования постковида PHOSP-COVID.
Фото: gettyimages
Среди перенесших ковид легко, кому госпитализация не потребовалась, все тоже не очень благополучно. И это — один из ключевых вопросов, связанных с постковидом.
Казалось бы — серьезных поражений органов не было, цитокиновый шторм не развился, температура нормализовалась, ПЦР-тест стойко отрицательный. Но через три и более недель после клинического выздоровления около 35% пациентов не восстановили свое обычное состояние здоровья, по данным проведенного в США опроса.
В то же время вопрос о том, может ли нетяжелый ковид серьезно ухудшить здоровье, долго оставался открытым.
Как это может использоваться в борьбе с раком?
Это открытие позволяет по-новому взглянуть на терапию рака. Если норадреналин действительно с помощью сосудисто-метаболического «переключателя» стимулирует образование новых кровеносных сосудов, то терапия бета-блокаторами может обладать свойствами, препятствующими росту опухолевых клеток. Это предположение может быть проверено в клинических исследованиях в самое ближайшее время, т.к. бета-блокаторы уже много лет используются в качестве препаратов для снижения артериального давления. По мнению Френетте, перспективным могло бы быть сочетание бета-блокаторов и блокаторов сосудистого роста.