Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
- Массивное ранение кишки и брыжейки. В случаях, когда простое ушивание раны невозможно технически и ненадежно, производится экономная резекция поврежденного участка с восстановлением непрерывности с помощью кишечного шва.
- Мезентериальный тромбоз — тяжелейшая ситуация, связанная с тромбозом питающих кишку мезентериальных (брыжеечных) сосудов. При этом происходит некроз значительной части кишечной трубки, кровоснабжение которой обеспечивалось бассейном «блокированных» брыжеечных сосудов. В данной ситуации очень трудно определить границу демаркации между уже «умершим» участком кишки и оставшейся ее живой частью, кровоснабжение которой осталось сохранным. Резекция производится в экстренных условиях у неподготовленных больных, чаще всего пожилого и старческого возраста, отягощенных сопутствующими заболеваниями. Хирургам приходится выполнять расширенную резекцию тонкой кишки предположительно в пределах сохранных участков кишки. В оснащенных клиниках операция дополняется вмешательством на сосудах с целью извлечения тромба и попытками восстановления кровоснабжения ишемизированных участков. Все зависит от массивности поражения и стадии процесса. Эти факторы обеспечивают исход операции. Если анастомоз накладывается между жизнеспособными концами кишки, а прогрессирование тромбоза удается остановить, есть надежда, что анастомоз будет состоятельным. Таким образом, у врача есть шанс победить болезнь, а у больного — шанс выжить.
- Ущемленная грыжа брюшной стенки с некрозом петли ущемленной кишки. Ущемленная в грыжевых воротах петля тонкой кишки страдает не только от ущемления ее стенки, но и от прекращения кровоснабжения в результате сжатия питающих петлю сосудов. Если в течение 2-3 часов не разрешить ситуацию, происходит некроз кишки. Приводящий отдел кишки страдает больше, чем отводящий. Как правило просвет его расширен, атоничен, микроциркуляция нарушена. В этом случае производится расширенная резекция тонкой кишки. Приводящий участок пересекается на расстоянии не менее 40 см от места ущемления, отводящий участок — на расстоянии 15 см. Учитывая разный диаметр приводящего и отводящего отделов, рационально восстанавливать проходимость кишки анастомозом «бок в бок».
- Болезнь Крона — хроническое воспалительное заболевание кишки, имеющее аутоимунную природу. При обострении заболевания и появлении клиники острого живота больные подвергаются неотложному хирургическому вмешательству. Объем вмешательства включает экономную резекцию пораженного участка кишки с наложением анастомоза.
- Заворот кишки случается чаще у детей и больных старческого возраста. Предрасполагающим фактором является анатомические особенности: удлинение кишки и ее брыжейки. Возникающая излишняя подвижность петель может привести к перекручиванию участка кишки вокруг оси с образованием заворота. В случае нарушения кровоснабжения возникает некроз вовлеченной в процесс петли кишки. В таком случае требуется резекция кишки в пределах здоровых тканей.
- Воспаление дивертикула Меккеля. Дивертикул Меккеля – редкая патология подвздошной кишки, встречается у 3% населения. Это остаточная часть пупочно-брыжеечного протока, выглядит как мешковидное выпячивание на расстоянии 60-80 см от слепой кишки. При воспалении дивертикула возникает клиника острого живота, похожая на клинику острого аппендицита. На операции при установленном диагнозе хирург выполняет секторальную резекцию киши. При этом удаляется сектор кишки с очагом поражения без полного ее пересечения. Далее дефект кишки ушивается.
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Диета после колоректальной хирургии – правила
Время, которое пациент должен провести в больнице после операции, зависит от типа выполняемой операции, причины операции, а также от общего состояния. Диета после операции на кишечнике очень важна. Пациент с хорошим питанием переносит лечение гораздо лучше, кроме того, эффективность применяемой терапии увеличивается, а риск осложнений уменьшается.
- Сразу после операции. Сразу после операции прием пищи и питья обычно строго запрещен, допускается лишь небольшое увлажнение губ и языка влажным тампоном. При резекции кишечника используется парентеральное питание.
- 3-7 дней. В больнице применяется строгая диета. Рекомендуется, чтобы в первом периоде, когда пациент уже может есть пищу перорально, диета после резекции кишечника и после колоректальной хирургии была исключительно жидкой. Только в последующем питание может быть изменено на диету с низким содержанием осадка (полужидкую).
- Месяц – 6 месяцев. Выйдя из больницы, пациент должен соблюдать легко усваиваемую диету с уменьшением жира. Диета после колоректальной резекции должна полностью сократить потребление простых сахаров.
Парентеральное питание
Диета должна подбираться индивидуально для пациента с учетом его возраста, массы тела, пола и физической активности
Во время периода восстановления важно обеспечить необходимое количество белка, которое ускорит реабилитацию. Пищевые волокна должны вводиться в рацион постепенно.
Пациент должен есть 5-6 раз в день, каждые 2-3 часа, маленькими порциями. Последнюю пищу следует употреблять за 2-3 часа до сна.
- Можно есть. Рецепты блюд после колоректальной хирургии должны быть максимально разнообразными. Когда врач разрешает употребление легкоусвояемых продуктов, пациент может включать легкие каши, пшеничный несдобный хлеб, нежирное мясо и нежирную рыбу, а также нежирные молочные продукты. Овощи и фрукты можно есть тертыми или приготовленными. Фрукты можно включать в меню в виде компотов. Также можно есть яйца, но только всмятку.
- Нельзя есть. Легко усваиваемая диета после колоректальной хирургии должна также основываться на ограничении потребления определенных продуктов – в основном нельзя есть продукты, вызывающие вздутие живота, с высоким содержанием клетчатки, копчености и острую пищу. Также необходимо исключить продукты высокой степени обработки, такие как чипсы, печенье, сосиски и быстрорастворимые блюда.
Кроме того, на некоторое время должны быть ограничены в рационе тяжелые продукты, особенно жареные. Также придется исключить желтый сыр, жирное мясо и цельнозерновой хлеб из цельной пшеницы.
Вы можете попробовать есть семена и орехи в размолотом виде, но они не всегда хорошо переносятся.
Лекарства для лечения у взрослого
Выбор лекарств диктуется основной болезнью, при инфекционной природе используются антибиотики разных групп. Для устранения симптомов пневматоза используются такие лекарства:
- ветрогонные, на основе укропа (фенхеля) — укропная вода, Плантекс;
- на основе симетикона — Боботик, Эспумизан, Саб Симплекс;
- спазмолитики — лекарства на основе веществ дротаверин, бенциклан, папаверин, бендазол;
- слабительные — сульфат натрия, карловарская соль, Лактулоза, Дюфалак, Инулин, Нормазе, Прелакс;
- средства против поноса — Нифуроксазид, Энтерофурил, Фталазол, Фуразолидон;
- энтеросорбенты — активированный уголь, Энтеросорбент, Полифепан, Смекта, Полисорб;
- прокинетики при нарушении моторики — Бромоприд, Домперидон, Метоклопрамид.
ГБО — это лечение воздушной смесью с высоким содержанием кислорода в барокамере. Метод устраняет кислородное голодание тканей, приостанавливает развитие болезнетворных бактерий (особенно стафилококков), улучшает иммунный статус. Важнейший эффект — рост жизнеспособности кишечной стенки, ускорение метаболизма.
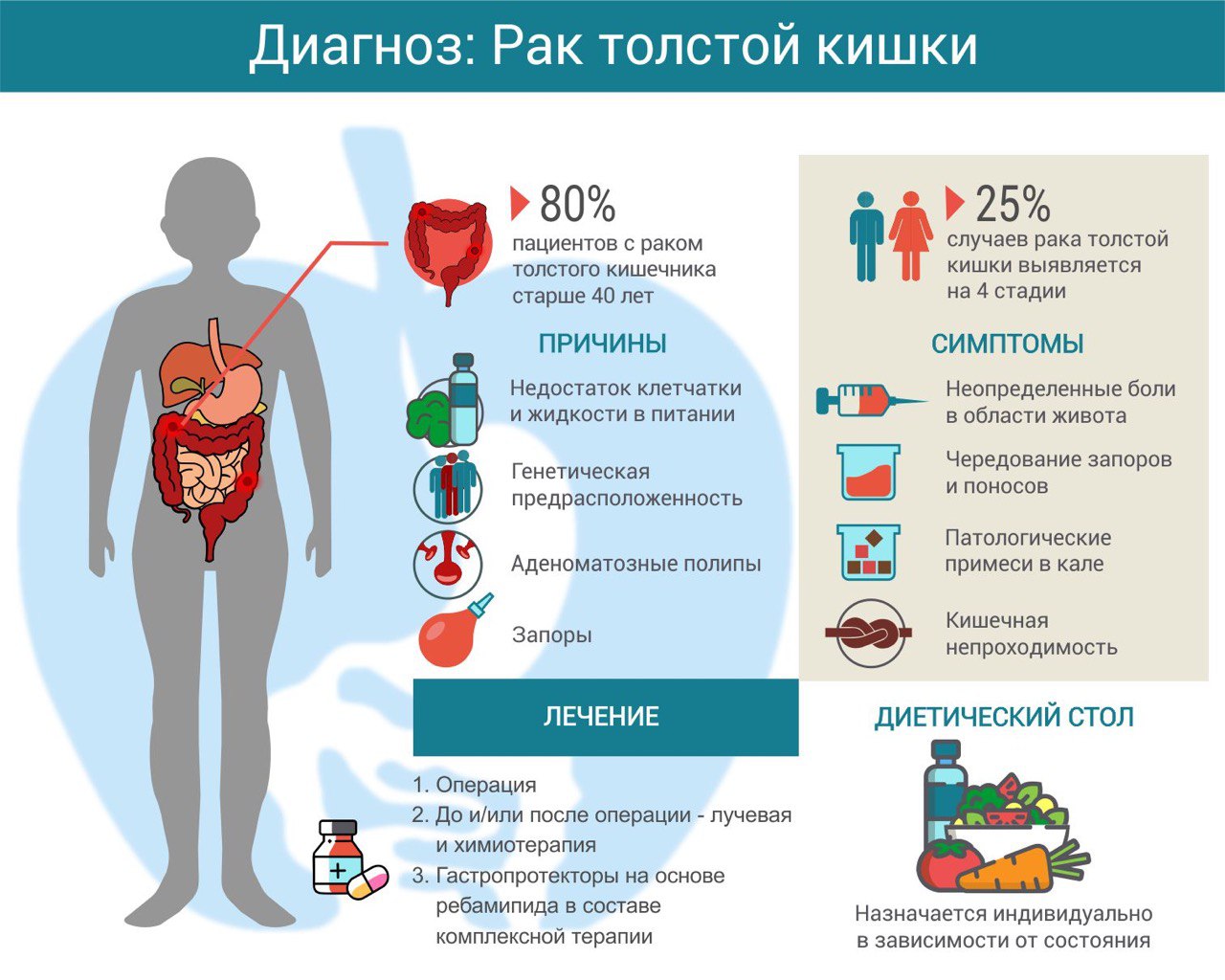
Плановые операции на толстой кишке.
Следует отметить, что плановая хирургия толстой и прямой кишки является одним из основных направлений хирургической деятельности нашего Центра. Плановые операции выполняются в основном по поводу:
- новобразований кишки (при доброкачественных и злокачественных опухолях);
- дивертикулярной болезни;
- долихосигмы.
При доброкачественных заболеваниях пораженные участки удаляются методом экономной резекции с анастомозом «конец в конец».
Рак толстой кишки требует более серьезных расширенных резекций. Смысл операции состоит не только в удалении раковой опухоли, но и в профилактике рецидива заболевания в отдаленные сроки. Поэтому резекция должна соблюдать определенные онкологические принципы. В зависимости от локализации раковой опухоли эти резекции дополняются удалением анатомических структур, по которым проходят пути распротранения раковых клеток.
Принципы операции включают широкую мобилизацию брыжейки с сохранением целостности фасции, центральное пересечение магистральных сосудов, питающих резецируемый сегмент кишки, с удалением всех коллекторов лимфооттока, тесно связанных с сосудистым комплексом.
Длина резецируемого участка кишки должна быть достаточной, операция должна включать удаление всех регионарных лимфоузлов, по которым возможно распространение раковых клеток.
Колоноскопия во сне
Для пациентов, желающих полностью исключить неприятные ощущения во время колоноскопии, предлагается вариант выполнение исследования в состоянии медикаментозного сна.
Колоноскопия во сне проводится в стационарах АО «Семейный доктор». Для погружения в сон используется препарат «Провайв». Медикаментозный сон следует отличать от общего наркоза. Перед введением препарата, необходимо, чтобы вас осмотрел врач-анестезиолог, поэтому на исследование необходимо прийти заранее – минут за 30 до того времени, на которое назначена колоноскопия. При этом на руках необходимо иметь расшифровку свежей электрокардиограммы.
Пациент погружается в сон, как только начинается введение препарата, и просыпается практически сразу, как введение заканчивается. Полное восстановление наступает через 15-20 минут, но рекомендуется 1-3 часа побыть в стационаре под медицинским контролем. За руль рекомендуется садиться не раньше, чем через 2 часа после процедуры.
Диета: меньше мяса, больше клетчатки
Первичная профилактика рака толстой кишки включает здоровый образ жизни и рациональное питание. Многолетние исследования показали, что наиболее высокие показатели заболеваемости отмечаются среди населения, употребляющего в пищу большое количество животных жиров и малое количество клетчатки.
Из этого следует, что необходимо ограничить в рационе жирные продукты и красное мясо, особенно переработанные мясные продукты, прошедшие тепловую обработку (колбасы, копчености, гриль, шашлык). И придерживаться диеты, богатой фруктами и овощами. Клетчатка, которая содержится в них, а также в цельном зерне, крупах, предотвращает скопление мусора в кишечнике и регулирует дефекацию. Именно пищевые волокна составляют основную часть каловых масс, стимулируют перистальтику кишечника и сокращают контакт стенки с пищевыми канцерогенами.
Также необходимо ограничить потребление сахара и продуктов, богатых сахаром, употреблять морскую рыбу — она богата ненасыщенными жирными кислотами, которые поддерживают иммунную систему и улучшают пищеварение. Жареные продукты содержат канцерогены, поэтому лучше заменить их блюдами, приготовленными на пару.
Выпивайте 1,5 литра воды в течение дня, предпочтительно минеральной, поскольку она содержит нужное количество ионов магния и кальция. Будут полезны две чашки зеленого чая ежедневно, который богат флавоноидами, а они помогают предотвратить рост раковых клеток. Следует ограничить потребление табака и алкоголя.
Профилактика — лучшая терапия!
Благодаря систематическим профилактическим обследованиям с применением колоноскопии, раковые заболевания кишечника могут быть предотвращены в 90% случаев. Рак кишечника развивается достаточно длительное время из кишечных полипов, которые изначально имеют доброкачественную природу. Полипы можно выявить при помощи колоноскопии и удалить их в течение процедуры.
Методика проведения колоноскопии
Продолжительность диагностической колоноскопии — 30 минут. Это время может быть увеличено в случае необходимости проведения лечебных манипуляций.
Пациент полностью раздевается ниже пояса и ложится на левый бок, сгибает ноги, подгибая колени к животу. Конец колоноскопа с камерой смазывается вазелином и аккуратно вводится врачом пациенту в кишку через анальное отверстие. По мере осмотра слизистой оболочки врач продвигает трубку вглубь. Для улучшения обзора в кишечник нагнетают газ. Чаще всего это углекислый газ, который быстро всасывается и выводится из организма, а также обладает спазмолитическим действием.
Камера колоноскопа передает изображение на монитор аппарата. Ход исследования записывается в видеоформате и сохраняется на компьютере врача
После осмотра врач осторожно извлекает прибор из кишечника. Колоноскопия завершена.
Диета перед колоноскопией — это важно? Диетическая подготовка к колоноскопии
Во время осмотра врач оценивает состояние стенок кишечника. Он проверяет наличие любых аномалий:
- кровотечения;
- дивертикулы;
- самое главное, опухоли.
В ситуации, когда в кишечнике остались остатки пищи, врач не сможет оценить состояние органа. Фрагменты пищи могут выглядеть как аномалии или скрывать их
По этой причине так важно подготовиться к тесту с помощью диеты
Диетические ограничения при подготовке к колоноскопии широко варьируются от учреждения к учреждению. Одни врачи рекомендуют более строгие ограничения в питании, другие — меньше. Поэтому изменения в диету следует вносить в соответствии с рекомендациями клиники,где будет проводиться обследование.
Также необходимо проконсультироваться с гастроэнтерологом по поводу используемых лекарств. Некоторые из них, например, препараты железа, после консультации со специалистом придется отменить. Другие следует принимать в уменьшенных дозах — это касается, например, инсулина, дозировка которого зависит от режима питания и количества потребляемой пищи.
Когда при раке толстой кишки нужна химиотерапия?
Лекарственная терапия не проводится только при раннем 1, 2 стадии раке толстой кишки. Профилактическое лечение после радикальной операции продолжается полгода, схем лечения несколько. Если химиотерапия проводилась до радикального хирургического вмешательства, то послеоперационное лекарственное лечение доводится до суммарных 6 месяцев.
- Адъювантная или профилактическая химиотерапия начинается не позже 28 дней после радикальной операции, стандартная продолжительность лечения 6 месяцев. Лучшей комбинации по соотношению «результат-осложнения» пока не найдено, поэтому используются схемы FOLFOX и XELOX, а таргетные препараты не применяются.
- Предоперационная или неоадъювантная химиотерапия по вышеозначенным комбинациям по факту может стать периоперационной, то есть до и после радикального хирургического вмешательства, или самостоятельной лечебной, если после 2-4 курсов удаление кишечника не состоится. Периоперационная химиотерапия состоит из 2-6 курсов до хирургического этапа и продолжения адъювантной терапии до суммарных 6 месяцев лечения. В комбинацию могут входить не только цитостатики, но и таргетные препараты.
- Самостоятельная лечебная химиотерапия проводится при IV стадии рака, оптимальная продолжительность, как и лучшая схема не определены, поэтому выбор очень индивидуален.
В некоторых ситуациях помогает введение препаратов в сосуды печени — химиоэмболизация или высокодозная терапия, в обязательном порядке необходима симптоматическая терапия и нутритивная поддержка, что снижает токсичность лечения.
Как проводится колоноскопия
Колоноскопия проводится через анальное отверстие. Процедура неизбежно связана с определенным дискомфортом и болью
Понимая это, врач действует осторожно и аккуратно, стремясь свести возможные неприятные и болевые ощущения к минимуму.
Для проведения процедуры необходимо будет раздеться снизу до пояса, лечь на кушетку или диагностический стол на левый бок, подтянув колени к груди.
Колоноскоп вводится в просвет прямой кишки и постепенно продвигается по ходу кишечника. Исследование занимает от 20 до 60 минут. Большее время требуется, если проводятся манипуляции (взятие биопсии, удаление полипа).
Что значит пневматоз кишечника?
У взрослого пневматоз — это скорее признак или осложнение, то его симптомы напрямую сопряжены с клинической картиной основного заболевания. К неспецифическим проявлениям пневматоза относят:
- периодические схваткообразные боли в животе без четкой локализации;
- тошноту, рвоту;
- отрыжку с неприятным (тухлым) запахом;
- ощущение тяжести и дискомфорта;
- нарушение акта дефекации в виде запоров;
- появление в каловых массах слизи.
Диффузное распространение газов приводит к ухудшению общего состояния больного: появляется слабость, бледность кожи, снижается системное давление и одновременно учащается пульс. Выявив симптомы, лечение проводят только по показаниям врача. В зависимости от возраста и запущенности пневматоза, болезнь может проявляться по-разному.
Пневматозом называется патологическое состояние пищеварительной системы (обычно это касается стенок желудка и кишечника), которое характеризуется формированием заполненных газами или воздухом полостей, или кист. Однако это поражение кишечника не является отдельной нозологической единицей, то есть заболеванием.
При пневматозе кишечника появляются симптомы, которые характерны и для других заболеваний, связанных с органами ЖКТ. Они зависят от количества и расположения кист, стадии и продолжительности болезни. В некоторых случаях газы рассредоточены по всему кишечнику.
Полезные советы
При тошноте (особенно по утрам, не вставая с постели) съедают несколько ломтиков тоста, хлебца или галетного печенья.
Для устранения раздражающих запахов (пищевых, бытовых, косметических) чаще проветривайте помещение.
Для повышения антиоксидантной защиты организма в пищу добавляют чеснок, лук и свежую зелень (при улучшении аппетита).
При воспалении слизистой выстилки пищеварительного тракта важно избегать слишком сладких, горьких и кислых блюд. Для снижения раздражающего действия на пищеварительный тракт фруктовые, овощные и ягодные соки наполовину разводят чистой водой, либо готовят кисели
Наряду с этим, ограничивают приём продуктов, вызывающих повышенное отделение желудочного секрета.
При затруднении глотания или жевания предпочтение отдают мягкой пище: супам, разваренным кашам, перетёртым овощам, измельчённым фруктам и ягодам. При потребности используют детское питание.
В случае диареи ограничивают приём свежих фруктов, овощей, салатов, вызывающих слабительный эффект. При этом, в дневное меню вводят закрепляющие продукты: несладкие сухари, хлебцы, картофель, творог, льняное семя, рис. Для снижения вздутия живота употребляют отвары укропа, фенхеля, ромашки.
Для стимуляции эвакуаторной функции кишечника пищевой рацион больного обогащают клетчаткой (фруктами, овощами, зеленью, ягодами, злаками, семенами, орехами). Наряду с этим, для устранения запоров перед завтраком выпивают 700 – 900 миллилитров чистой фильтровальной воды (в течение 1,5 часов).
Если слюноотделение нарушено (в результате лучевой терапии), отдают предпочтение перетёртой и жидкой пище (травяным и кисломолочным напиткам, мягким измельчённым овощам, слизистым кашам). Кроме того, для усиления секрета слюнных желез используют жевательные резинки, кислые фрукты или конфеты.
Когда нужно показаться врачу
Особенность заболевания — в отсутствии ранней симптоматики. Поэтому если симптомы появились, необходимо как можно быстрее пройти обследование. Чем раньше будет выявлен рак, тем эффективнее будет его лечение.
Наиболее характерные симптомы колоректального рака:
- изменение режима и характера опорожнения кишки — единовременные или хронические поносы или запоры, неприятные ощущения при опорожнении, изменение формы стула (тоньше, чем обычно), появление ложных позывов к дефекации;
- необычные ощущения — повышенное газообразование, боль, тошнота, вздутие живота, ощущение переполненности кишечника;
- патологические выделения из заднего прохода — кровь, слизь, гной;
- постоянная усталость и слабость;
- необъяснимое снижение массы тела;
- необъяснимый дефицит железа.
Появление подобных признаков должно насторожить в первую очередь в отношении опухоли толстой кишки. Лишь после исключения онкологической патологии может быть поставлен диагноз «геморрой», «синдром раздраженной кишки» и пр.
 Рисунок 3. Стадии колоректального рака. Изображение: edesignua / Depositphotos
Рисунок 3. Стадии колоректального рака. Изображение: edesignua / Depositphotos
Восстановление после ФКС
Выполнение колоноскопии не требует обязательной госпитализации. Пациент может вернуться к своей повседневной жизни, как только пройдет действие седативных препаратов. Но в связи с этим в день прохождения обследования нельзя садиться за руль и управлять транспортными средствами. Также советуем приезжать в клинику с родственниками или друзьями, которые смогут сопроводить вас до дома.
Рекомендации пациенту по восстановлению после колоноскопии следующие:
После того как перестанут действовать седативные препараты, вы можете почувствовать спазмы и распирание в кишечнике. Эти ощущения вызваны углекислым газом, который применяется при колоноскопии, и они пройдут в скором времени. Ходьба способствует ускорению выхода газа из кишки и уменьшению неприятных ощущений.
-
В течение ближайших суток после процедуры нельзя принимать алкоголь, водить транспорт, следует освободить себя от работы, связанной с концентрацией внимания.
-
Если врач не порекомендовал вам особую диету, после колоноскопии можно вернуться к своему привычному рациону. Специальное питание назначается чаще всего после хирургического вмешательства в ходе процедуры: удаление полипов, новообразований.
-
Ближайшие сутки после исследования отдохните, на второй день уже можно выйти на работу и вернуться к привычной ежедневной деятельности.
-
Выполнение биопсии при ФКС может привести к небольшим кровяным выделениям в течение 1-2 суток после процедуры. Они чаще всего проявляются в виде незначительной примеси крови в кале.
-
Поинтересуйтесь, когда можно продолжить прием препаратов, если врач перед колоноскопией внес корректировки в их прием.
-
Процедура может привести к непродолжительному запору (не более 3 дней). Это объясняется тем, что перед исследованием вы полностью очистили кишечник с помощью слабительных препаратов, и по сути запора у вас нет. Однако если после колоноскопии стула нет более 3 дней, советуем обратиться к врачу.
Появление болей в животе, анального кровотечения, повышение температуры после колоноскопии — причины немедленно обратиться к врачу!
Тяжеловесная мужская хирургия
— Вы упоминали отца — он тоже врач?
— Да, хирург, заведующий хирургическим отделением. Мама провизор. Отец явно никогда меня не пропихивал, как мне кажется, я всегда шел отдельно, параллельно его истории, толком никогда его блатом не пользовался. Мне просто, как и ему, нравится колоректальная хирургия — она интересная, это супер-красивая хирургия, когда вся операция и мобилизация кишки и опухоли идет в слой, ничего не кровит, это целое искусство. И пациенты выздоравливают быстрее.
— Но у большинства людей, наверное, при словах «колоректальная хирургия», «колопроктология» первая мысль — не «красиво», а «может быть, не будем про это говорить»?
— Это обалденная хирургия, если видеть ее в правильных руках. Если колоректальный рак прооперировать вовремя и на ранней стадии, с вероятностью 95% он никак не изменит жизнь человека — сколько тому отпущено, столько он и будет жить. Эта хирургия на знание анатомии, на интеллект и понимание профессии, на законы физики и сообщающихся сосудов. В нормальных операбельных случаях она визуально очень эстетическая для операционной бригады, очень репрезентативная, на ней хорошо виден прогресс, которого достигли хирурги — от скальпеля и резких движений до элегантных и выверенных с электроскальпелем или гармоническим скальпелем. Это классный пилотный проект для внедрения новых направлений.
Например, есть такая штука — контрастное вещество вводится в вену, в эндоскопе или лапароскопе включается специальный свет, и видно, как это вещество поступает в сосуды или лимфоузлы — ICG. В колоректальной хирургии мы очень зависим от артериального питания сосудов соединяемых кишок: если оно неадекватное, эта часть кишки отомрет и будет несостоятельность сшитых кишок. И раньше это всегда прикидывали на глазок, а теперь точно видно, доходит кровь или нет. И этого в помине не было еще 20 лет назад.
Риски этой хирургии — настоящие, из-за которых люди могут умереть. От стандартных урологических, гинекологических проблем они почти не умирают, но если каловые массы пошли в живот — это перитонит.
Это такая тяжеловесная, мужская хирургия, не халявная, здесь вполсилы не поиграешь. Принял решение, и ты за него отвечаешь, и удары здесь бывают очень тяжелые, такие, что потом не хочется ни оперировать, ни разговаривать ни с кем месяцы.
Ты приложил все силы хирурга, а пациент может умереть после от осложнений своей хронической болезни сердца или легких. Поэтому и нужен госпиталист, который будет тебя прямо по рукам бить — притормози, не вытянем.
Возможно ли все это делать в условиях частной медицины? Да, возможно. Профессор Константин Пучков, Сергей Байдо — это примеры именитых хирургов, делающих даже еще большие объемы в частном секторе. И тут нельзя выписать раньше, чем пациент начнет себя комфортно чувствовать, раньше, чем его самочувствие станет приемлемым для безопасного пребывания дома. «Выпихивать» пациента в угоду финансам — это не дело, это всегда чувствуется. Нельзя полностью потакать инвесторам — хирургия этого не прощает. Один раз так сделаешь — «сарафан» разнесет по миру и все, имя пропало.
Самое важное — до операции обговорить все возможные риски и варианты развития событий. Для этого мы часто используем
от American College of Surgeons
Удобная штука, можно вбить данные пациента и сразу, прямо на приеме, показать условные риски осложнений. Это помогает все обговорить на берегу, до начала нашего плавания.
— Сколько у вас детей?
— Четверо. И я почти ничего с ними не успеваю. Старшей 17 лет, она большая умница, в разы талантливей меня.
— Вы как-то обсуждали ее будущий род занятий?
— Не обсуждали, и я ни на чем не настаиваю. Я тоже не сразу пошел за отцом в хирургию. Было увлечение МГИМО, где я отучился почти полгода, а потом бросил. И хорошо, где бы я сейчас был — помощником посла в Монголии? (смеется). Или в Америке, потому что у меня английский неплохой? Я совсем не против, если люди пытаются делать что-то свое. И не буду против, если дети захотят быть врачами.
— Подход будет, как к ординаторам в клинике?
— Один к одному, это даже не обсуждается. Мне не должно быть стыдно за человека.
Колоноскопия в состоянии медикаментозного сна
Колоноскопия относится к безболезненным процедурам, но в ходе исследования пациент может испытывать неприятные ощущения: чувство распирания, вздутия, движение колоноскопа по кишечнику. Эти ощущения кратковременны, проходят сразу после процедуры и не являются симптомами каких-либо нарушений. Однако чтобы минимизировать их, возможно проведение ФКС в медикаментозном сне. Пациенту вводят кратковременно действующий седативный препарат (время действия — не более 40-60 минут), под воздействием которого человек погружается в глубокий сон. Пробуждение наступает минут через 40 после приема препарата. По истечение 5-10 минут после пробуждения пациент может вернуться к нормальной деятельности, и через 1 час, как правило, врач уже отпускает его домой.
Диета перед колоноскопией — современные рекомендации
Согласно последним исследованиям, строго соблюдать диету перед колоноскопией совсем не обязательно. Никаких научных доказательств, подтверждающих необходимость исключения продуктов из клетчатки раньше, чем за день до тестирования, нет.
Ограничения в питании нужно вводить только накануне. Следует исключить мясо, овощи и каши. В некоторых эндоскопических отделениях за день до колоноскопии ограничивается только волокно.
Согласно последним исследованиям, в дни, предшествующие тесту также нет необходимости применять ограничения по калорийности. На основании многих исследований можно сделать вывод, что все ограничения, примененные ранее, чем за день до обследования, могут быть ненужными, поскольку они не связаны с лучшей подготовкой пациентов к процедуре.
Несмотря на различия между старыми и новыми рекомендациями, очень важно проконсультироваться с врачом в клинике, а не вносить изменения в питание самостоятельно.
Диагностическая колоноскопия
Колоноскопия в качестве диагностики проводится для выявления патологий кишечника. Есть 2 вида диагностической колоноскопии:
1. Скрининговая. Она проводится людям старше 50 лет (реже — пациентам более молодого возраста) даже при условии отсутствия симптоматики. Задача данной процедуры: ранняя диагностика полипов толстой кишки, склонных к злокачественному перерождению, рака кишечника.
2. Контрольная. Контрольная диагностическая ФКС проводится для людей, находящихся в группе риска, то есть у которых есть или были уже полипы, рак толстой кишки, воспалительные заболевания кишечника.
Нередко в ходе проведения диагностической колоноскопии врач делает биопсию. В колоноскоп вставляются щипцы для взятия образца новообразования. Затем образец отправляют на гистологическое и цитологическое исследование.
В медицинском центре “Вита+” вы можете записаться на прием к эндоскописту, получить подробную профессиональную консультацию и пройти ФКС с анестезией, чтобы минимизировать неприятные ощущения.