Симптомы Доброкачественной опухоли печени:
Особенности клинических проявлений. В большинстве случаев опухоли протекают клинически бессимптомно и, как правило, являются случайной находкой при выполнении инструментальных исследований (УЗИ, КТ, сцинтиграфии, ангиографии).
При больших размерах опухоли больные предъявляют жалобы на тяжесть и боль в правом подреберье, в брюшной полости, не связанные с приемом пищи. При пальпации определяется сегментарное увеличение размеров печени с неровным краем. Очень редко могут появляться признаки портальной гипертензии, клинически манифестирующиеся метеоризмом, увеличением размеров селезенки и живота в объеме.
Течение заболевания медленное. При динамическом исследовании на протяжении многих лет тенденции к росту очагов не определяется.
Антибиотики, влияющие на печень, и симптомы осложнений
Диагностируя заболевания печени при инфекционных заболеваниях, следует обращать внимание на возможное поражение печени, связанное с применяемыми лекарствами. По статистике, около 10% клинических случаев гепатита вызвано лекарствами
У пожилых пациентов этот процент увеличивается до 50%.
Гепатотоксические вещества в зависимости от патомеханизма действия делятся на два типа:
- обязательные, дозозависимые и факультативные (идиосинкразические);
- не дозозависимые.
Лекарства обычно оказывают непрямое гепатотоксическое действие, конкурентно ингибируя образование важных метаболитов, создавая токсичные производные или нарушая метаболические пути (тетрациклины).
Гепатотоксичность чаще всего наблюдается при использовании тетрациклинов, макролидов или бета-лактамных антибиотиков:
- В случае тетрациклинов может развиться острый некроз гепатоцитов с последующим ожирением печени.
- Использование макролидов иногда вызывает внутрипеченочный холестаз с симптомами, имитирующими механическую желтуху.
- Бета-лактамные антибиотики могут вызывать гепатит смешанного типа с некрозом гепатоцитов и холестазом.
Таблица 3. Типы морфологических изменений печени после приема антибиотиков
| Тип изменения | Антибиотик | Клинические проявления |
| Острый некроз гепатоцитов – ожирение печени | тетрациклины | Синдром стеатоза печени |
| Внутрипеченочный холестаз – гепатоцеллюлярные изменения | макролиды | как при механической желтухе |
| Смешанная форма – некроз гепатоцитов с холестазом. | Бета-лактамные антибиотики | как при гепатите или механической желтухе |
Поражение печени после антибактериальной терапии часто связано с токсико-аллергическими реакциями со стороны других органов. У больных наблюдаются:
- кожная сыпь;
- периферическая кровь с признаками тромбоцитопении и эозинофилии;
- боли в животе;
- лихорадка (часто).
В большинстве случаев прекращение приема препарата приводит к облегчению симптомов и нормализации печеночных тестов. Пациентам рекомендуются антиоксиданты и гепатопротекторные препараты.
Список используемой литературы
- С. В. Шахиджанова, Т. С. Пустовитова, «Некоторые аспекты диагностики очаговой патологии печени», журнал «Визуализация в клинике» N19, декабрь 2001.
- А.З. Гусейнов, Т.А. Гусейнов, «Современная диагностика опухолей печени», Вестник новых медицинских технологий, электронный журнал – 2016 – N 4, Тула.
- Ж.Н. Кыжыров, Б.Б. Баймаханов, М.М. Сахипов, А.Т. Чорманов, Н.Н. Биржанбеков, Е. Серикулы, «Диагностика очаговых заболеваний печени», Вестник №1, 2016, Казань.
- С.Н. Бердников, В.Н. Шолохов, Ю.И. Патютко, М.С. Махотина, Е.С. Чучуев, К.Э. Абиров, «Комплексная эластография и эластометрия в дифференциальной диагностике гиперэхогенных образований печени», Журнал: SonoAce Ultrasound №25, Москва.
- О.М. Курзанцева, «Некоторые аспекты диагностики фокальной нодулярной гиперплазии печени (фибронодулярной гиперплазии)», Журнал: SonoAce Ultrasound №30, Кемерово.
Лечится ли рак печени
В настоящее время применяются несколько видов успешного лечения рака печени. При небольших узлах (до 2 см), выявленных с помощью КТ или МРТ, хирурги применяют радикальное удаление опухоли. При узлах больших размеров, а также при множественном поражении, применяется радиочастотная абляция — разрушение опухоли специальными высокочастотными волнами, а также трансплантация печени. Трансплантация печени при раке — это сложная операция, которая все более успешно применяется в России в крупных хирургических центрах. При опухолях крупных размеров применяют паллиативные методы лечения, такие как трансартериальная химиоэмболизация (ХЭПА), а также медикаментозные методы (нексавар, сорафениб).
Причины и факторы риска
Точные причины рака печени еще не установлены. Чаще всего злокачественное поражение возникает на фоне длительно протекающего воспалительного процесса в печеночной ткани. Наиболее часто первые признаки рака печени обнаруживаются на фоне цирроза. В тех регионах, где широко распространен вирусный гепатит, случаи рака печени выявляются значительно чаще. Так, примерно у 25% всех пациентов, с признаками онкологии печени, определяется вирусный гепатит С, а примерно у 40% – хроническое носительство вируса гепатита В.
Среди других факторов риска, повышающих риск развития рака печени, можно выделить:
- нерациональное питание, ведущее к ожирению;
- прием большого количества алкоголя;
- длительный прием препаратов, обладающих гепатотоксичностью (включая стероидные средства, оральные контрацептивы);
- влияние внешних факторов – токсинов, поражающих печеночные клетки (винилхлорид, афлотоксины);
- длительный стаж сахарного диабета;
- синдром Бадда-Киари (это эпизоды тромбоза в области печеночных вен);
- наследственные патологии – болезнь Вильсона, гемохроматоз, тирозинемия, гликогенозы, дефицит альфа-трипсина, полипоз кишечника.
В некоторых случаях определить причины рака печени не удается, тогда случаи считаются идиопатическими.
Лечение
Лечение рака матки заключается в точной диагностике этого заболевания, правильном определении типа опухоли и исходя из диагностических данный выбора метода лечения — терапии и операции.
Диагностика
Для выявления заболевания и определения типа опухоли могут быть выбраны следующие методы:
- Клиническая диагностика — опрос пациентки, гинекологический осмотр и сбор анамнеза.
- Ультразвуковое обследование органов малого таза (УЗИ) — метод исследования с помощью ультразвукового аппарата, который позволяет определить опухоль, изучить ее размеры и структуру, проверить состояние наружного, слизистого и мышечного слоя матки, оценить состояние кровотока и обнаружить очаги в других органах.
- Гистероскопия — визуальный осмотр матки и забор биологического материала из внутреннего слоя в тех местах, где есть подозрение на опухоль.
- Цитологический метод — изучения клеточного состава материала полученного, в результате мазков во время гинекологического исследования. По клеточному составу можно определить наличие воспалительного процесса, атипичных и раковых клеток в матке.
- Биопсия и иммуногистохимия — исследование материала матки, взятого с помощью кольпоскопа, под микроскопом и с помощью иммуногистохимического исследования для определения типа клеток опухоли.
- Гистологическое исследование — исследование материала, взятого из матки, под микроскопом. Изучается структура ткани, наличие клеток опухоли и их дифференцировка.
- Онкомаркер СА-125 — анализ крови, на наличие маркеров, косвенно указывающих на распространение опухолевого процесса в организме.
- Флуоресцентная диагностика — метод при котором в организм вводится фотосенсибилизирующие вещества, способные избирательно накапливаться в злокачественных клетках. После чего с помощью эндоскопического исследования матки выявляются места расположения опухолей. Метод позволяет опухоль менее 1 миллиметра.
После получения данных, собранных различными методами врач расшифровывает результаты, оценивает все в комплексе, ставит диагноз и назначает лечение.
Терапия
При определенных типах опухолей для лечения могут быть эффективны:
- Гормональная терапия — использование гормонов, например, прогестерона и других для подавления некоторых видов опухолей на ранних стадиях. Чаще используется для лечения женщин, которые в планируют беременеть в будущем. После гормональной терапии может наблюдаться увеличение веса и другие последствия.
- Химиотерапия — использование химических препаратов, разрушающих некоторых типов опухолей. Как правило, применяется после операции для разрушения оставшихся в теле раковых клеток. Терапия проводится внутривенно циклами. В качестве побочных эффектов может вызвать выпадение волос, нарушения в работе желудочно-кишечного тракта, снижение иммунитета.
- Лучевая терапия — используется для разрушения раковых клеток как отдельно так и совместно с другими видами терапии и хирургической операцией. Облучение опухоли может быть внешним или внутренним. Внешнее облучение делается на большом аппарате, который извне направляет лучи в место опухоли в матке. Внутреннее облучение осуществляется путем введения цилиндра с радиоактивным материалом во влагалище на небольшое время. Лучевая терапия может на некоторое время привести к нарушению менструации, сужения влагалища, жжению, сухости и раздражению.
Использование методов терапии зависит от типа опухоли, стадии развития, общего состояния здоровья пациента, его возраста и многих других факторов.
Операция
Основной метод лечения заболевания, посредством удаления опухоли:
- Обычной полостной операцией (лапаротомия). Для доступа к опухоли и ее удаления делается большой разрез на животе.
- Эндоскопической операцией. Опухоль удаляется с помощью эндоскопического аппарата, который вводится через несколько маленьких разрезов в передней брюшной стенке.
Способ операции выбирает хирург в зависимости от состояния пациентки.
Вы можете записаться на диагностику и лечение опухоли матки в нашу клинику Л-Мед, позвонив по телефону +7 (4872) 49-57-57 или через онлайн форму на сайте.
Профилактика
Профилактические меры по избавлению от рака головного мозга включают в себя ряд мероприятий, которые направлены на исключение рецидива или разрастания новообразований в головном мозге.
В первую очередь требуется исключить онкогенные воздействия и травмы головы. Они способны спровоцировать развитие опухолей или вызвать рецидив уже вылеченных патологий. Пациенту рекомендуется чаще бывать на свежем воздухе, выбрать место жительства подальше от промышленных заводов и других опасных для здоровья объектов.
Обязательно проверять своё здоровье регулярно, чтобы при необходимости выявить раковую опухоль на ранней стадии рака мозга. Также рекомендуется исключить приём биогенных препаратов, которые могут спровоцировать рост новообразования в головном мозге.
Рак головного мозга – опасная патология, чаще всего характеризующаяся неблагоприятными прогнозами, так как любое оперативное вмешательство в области мозга может спровоцировать серьёзные изменения сознания и функции организма. Гораздо проще и эффективнее вылечить опухоль мозга на ранних стадиях развития. Однако диагностировать болезнь в этот период крайне слонжно.
Признаки опухоли мозга
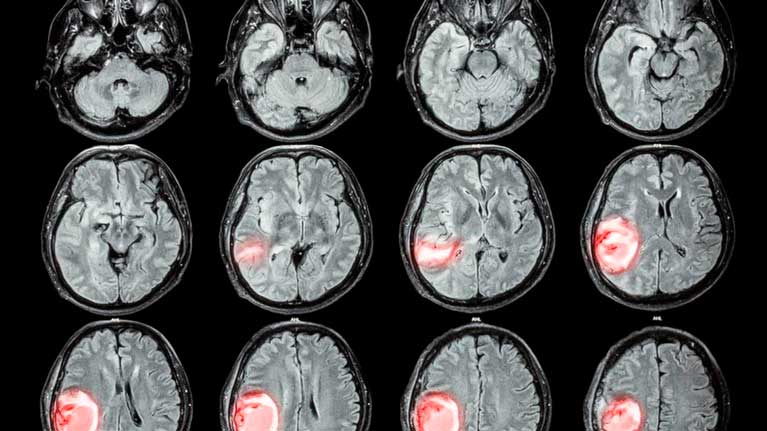
Признаки опухоли мозга могут указать на то или иное новообразование, в зависимости от места его локализации и размеров. Их можно определить на ранних стадиях, если тщательно заботиться о своём здоровье. Чаще наблюдаются:
- Онемение или потеря чувствительности отдельных участков тела.
- Потеря слуха и зрения, частичная или полная.
- Спутанность сознания, значительные ухудшения памяти.
- Интеллект и самосознание сильно изменены.
- Речь путанная.
- «Скачущий» гормональный фон.
- Смена настроений у человека с высокой скоростью переключения.
- Агрессивные состояния, повышенная раздражительность, галлюцинации.
Проблемы со зрением указывают на опухоль в затылочной части мозга, а судороги и онемение – в лобных долях. Для определения места расположения новообразования и проведения быстрой, качественной терапии, требуется посетить врача и сдать необходимые анализы. Также проводятся инструментальные исследования и осмотры на аппаратах, чтобы тщательно диагностировать болезнь.
Изменения печени при воспалении внутри- или внепеченочных желчных протоков
Воспаления внутри- или внепеченочных желчных протоков обычно вызываются бактериями или связаны с паразитарными заболеваниями желудочно-кишечного тракта. Предрасполагающий фактор — желчекаменная болезнь, врожденные и приобретенные аномалии желчевыводящих путей, хирургические вмешательства на желчевыводящих путях.
В Европе из паразитарных заболеваний часто встречаются аскаридоз, реже – печеночная двуустка. Клинически они проявляются лихорадкой с ознобом, болями в правом подреберье, желтухой. Лабораторные исследования обычно показывают нейтрофильный лейкоцитоз и признаки холестаза.
Холангиопатия СПИДа связана с патогенами CMV, Cryptosporidium, Mycobacterium avium-intracellulare, Microsporidium, или с новообразованиями (саркома Капоши).
Ключевое значение в диагностике имеют методы визуализации: УЗИ, ERPC и компьютерная томография.
1.Общие сведения
В сравнении с такими опасными, распространенными и широко обсуждаемыми заболеваниями печени, как цирроз, рак или вирусные гепатиты, проблема доброкачественных опухолей выглядит не столь острой. Вместе с тем, доброкачественные неоплазии в гепатологии все же не являются спорадической редкостью, – и по ряду причин (неспецифичность и слабая выраженность симптоматики, обоснованная настороженность врачей в отношении любых опухолевых процессов, недоступность объективного исследования в силу локализации и т.д.) зачастую становятся источником диагностических сомнений, затруднений или ошибок.
Названия доброкачественных опухолей традиционно производятся от названия той ткани, в которой начинается неопластический процесс. Среди доброкачественных опухолей печени абсолютным лидером являются опухоли, растущие из ткани сосудистых стенок, т.е. гемангиомы (до 90%); на втором месте по частоте встречаемости – опухоли железистой ткани, или аденомы (гепатоцеллюлярная аденома растет из паренхиматозных клеток печени, или гепатоцитов). Прочие разновидности (липомы, фибромы, гамартомы и т.д.) встречаются гораздо реже.
Причины рака печени
Рак печени может развиваться в связи с мутациями ДНК. Клеточная ДНК — это материал, содержит «инструкцию» к каждому химическому процессу, происходящему в организме. Мутации изменяют последовательность алгоритма. Происходит бесконтрольный рост клеток. Клетки теряют привычную, нормальную структуру. Иммунные механизмы защиты становятся неэффективными, потому что раковые клетки выделяют вещество, которое делает новообразование «невидимым».
Доказано увеличивают риск развития рака печени факторы:
- хронический инфекционный гепатит B и С;
- цирроз (прогрессирующее необратимое изменение, нормальная ткань при этом состоянии замещается рубцовой, не способной выполнять функции);
- наследственные заболевания (гемохроматоз, болезнь Уилсона);
- случаи рака печени в семье;
- чрезмерное употребление алкоголя;
- ожирение, жировое «перерождение» анатомических структур печени;
- сахарный диабет.
Фокальная узловая гиперплазия (ФУГ)
Фокальная узловая гиперплазия (ФУГ) считается вторым (после гемангиом) наиболее распространенным доброкачественным новообразованием печени. По данным ряда авторов, ФУГ встречается у 0,9-5% населения, в 5-20% случаев может сочетаться с кистами и гемангиомами. Согласно литературным данным, ФУГ, не имея признаки опухоли, входит в группу доброкачественных гепатоцеллюлярных опухолей эпителиальной природы. Это одиночное, округлое, неинкапсулированное образование с нарушенной печеночной архитектоникой, разделенное септами, достигающими центрального рубца. Средние размеры очага – 5,7 см (от 1,5 до 12,0 см). Установлено, что ФУГ не склонна к кровоизлияниям и не имеет злокачественного потенциала. Обычно опухоль является случайной находкой при диагностических исследованиях. Узлы малых размеров, как правило, бессимптомны. Крупные опухоли могут вызывать боли в животе.
При нативном УЗИ в большинстве случаев ФУГ визуализируются с трудом, отображаясь в виде участка округлой формы с четкими контурами, изоэхогенной или незначительно гипо- или гиперэхогенной структуры. По мнению некоторых авторов, в диагностике ФУГ контрастное УЗИ является более информативной в отличие от других методов диагностики. Появление эхоконтрастных препаратов второго поколения значительно расширило возможности метода
Это позволяет дифференцировать различные типы опухолей, учитывая их характер васкуляризации, имеющего важное значение в дифференциальной диагностике очаговых образований печени. Повышенная васкуляризация опухоли в сочетании с характерным рисунком «колеса со спицами» является патогномоничным признаком ФУГ (71,4%)
При этом частота обнаружения «питающей» артерии опухоли увеличивается до 98%. Чувствительность и специфичность УЗИ с применением внутривенного контрастирования в диагностике ФУГ достигают 83 и 98% соответственно.
Гипоэхогенное образование в печени — доброкачественная фокальная нодулярная гиперплазия. В литературе описывают, что для нее характерен центральный рубец (белая стрелка).
В-режим. В IV сегменте печени, выходя на контур печени, деформируя его, визуализируется тканевой плотности гипоэхогенное, несколько неоднородное по эхоструктуре образование размерами 50 х 40 мм, неправильной формы, с четкими ровными контурами.
Инфекционные заболевания печени
Признаки поражения печени могут быть осевым симптомом или одним из многих проявлений инфекционного заболевания. В первую группу заболеваний входят вирусные гепатиты, во вторую – бактериальные (лептоспироз, легионеллез, боррелиоз и др.) и паразитарные заболевания (шистосомоз, малярия).
Этиологические факторы инфекционных заболеваний печени включают вирусы, бактерии, грибы и паразиты.
Таблица 1. Обзор инфекционных заболеваний печени
| Тип возбудителя | Заболевания | Этиологические факторы |
| Вирусы | вирусный гепатит А, гепатит В, гепатит С, гепатит Е, цитомегалия, инфекционный мононуклеоз, желтая лихорадка, денге | HAV, Picornaviridae, HBV, Hepadnaviridae, HCV, Flaviviridae, HEV, CMV, Herpesviridae, EBV, Herpesviridae, YFV, Flaviviridae, Arbovirus gr B, Flaviviridae |
| Бактерии | бактериальные абсцессы печени, холангит, милиарная печень, туберкулез печени, туберкулезный холангит, актиномикоз печени, листериозный гепатит | E. coli, Str. Faecalis, Klebsiella spp., Proteus vulgaris, Bacteroides spp., Actinomyces spp., Как указано выше, Mycobacterium tuberculosi, Actinomyces israeli, Listeria monocytogenes |
| Риккетсии | Пятнистая лихорадка Скалистых гор, Ку-лихорадка | Риккетсия риккетсии, Rickettsia burnetti |
| Грибы | Кандидоз печени, гистоплазмоз, криптококкоз | Candida albicans, Hiatoplasma capsulatum, Cryptococcus neoformans |
| Паразиты | шистосомоз, трихомониаз, малярия, висцеральный лейшманиоз, амебиаз печени, токсокароз, заболевание капилляров печени, токсоплазмоз, лямблиоз, аскаридоз | Echinococcus granulosus, Echinococcus multilocularis, Schistosoma spp.*, Clonorchis sinensis, Fasciola hepatica, Fasciolopsis buski, Plasmodium spp.*, Leishmania donovani complex, Entamoeba histolytica, Toxocara helaramaxatia. |
* Только для патогенных видов человека.
Дифференциальная диагностика рака печени
При анализе данных КТ всегда нужно иметь в виду, что некоторые очаговые образования печени могут быть похожими на рак печени. Неопытный врач может спутать разные состояния и поставить неверный диагноз. Патология, с которой необходимо дифференцировать ГЦР, это:
1) Гемангиома печени. Для уточнения заключения помогает отсроченное сканирование (через 10-20 минут после введения контраста), визуализация сосудистых лакун.
2) Гепатоцеллюлярная аденома. Большие аденомы могут иметь такую же структуру, что и ГЦР, содержат включения жира, некрозы, кистозные полости, кальцинаты. Однако для аденом характерен медленный рост экспансивного типа (без инвазии), отсутствие внутрипеченочных метастазов.
3) ФНГ. При фокальной нодулярной гиперплазии КТ-картина может быть схожей с таковой при раке печени. Иногда отличить эти заболевания только по данным КТ-исследования невозможно – необходима биопсия.
4) Метастазы. В некоторых случаях на мысль о вторичных опухолях может навести множественность поражения органа и выявление первичного очага. Однако опытный рентгенолог, обладающим большим опытом в диагностике болезней печени, как правило, достоверно различает первичный рак и вторичные метастатические очаги.
Лечение рака печени
При определении тактики лечения рака печени учитываются следующие факторы:
- Распространенность опухолевого процесса
- Функциональные резервы печени.
Возможные варианты лечения следующие:
- Хирургия — удаление пораженной части печени.
- Рентгенэндоваскулярные методы.
- Абляционные методы.
- Лучевая терапия.
- Медикаментозная терапия.
Хирургия
Если опухоль резектабельна, то предпочтение отдается резекции печени. Можно удалить до 75-80% печеночной ткани, и при этом сохранится ее функция, и пациент сможет жить. Но у больных с циррозом ввиду фибротических изменений, возможности хирургического лечения ограничены.
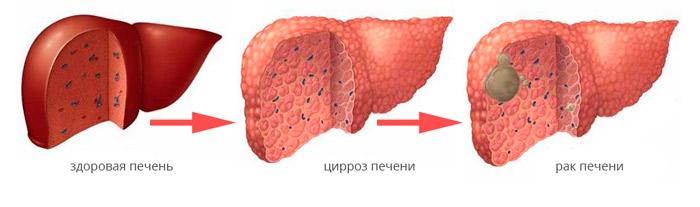
Трансплантация печени показана пациентам с циррозом, у которых соблюдаются следующие условия:
- Имеется одиночная опухоль размером менее 5 см.
- Наличие 2-3 очагов опухоли размером менее 3 см.
- Нет признаков прорастания рака в кровеносные сосуды.
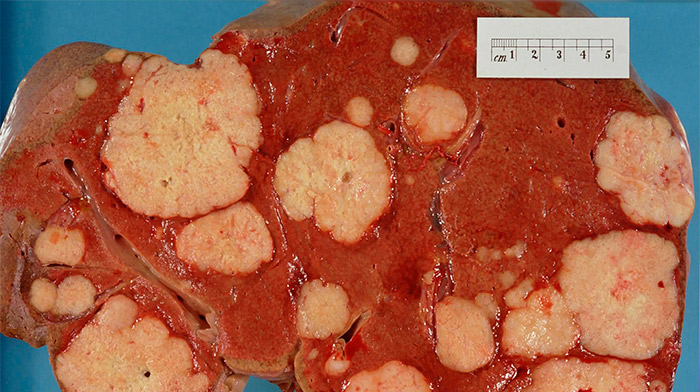
Абляция рака печени
В основе абляционных методов лечения лежит повреждение опухоли с помощью физических или химических агентов. Лечение проводится при единичных узлах. Применяются следующие методы:
- Лазер.
- Ультразвук.
- Радиочастотное воздействие.
- Микроволновое воздействие.
- Криоабляция — применение низких температур.
- Фотодинамическое воздействие.
- Введение в опухоль 96% этанола.
На практике чаще всего применяется радиочастотная или микроволновая абляция. Показанием к применению такого метода лечения являются единичные опухолевые узлы размером менее 5 см.

Рентгенэндоваскулярные методы
Применяются в рамках терапии первой линии при распространенной неоперабельной форме рака печени в комбинации с другими противоопухолевыми методами лечения при соблюдении следующих условий:
- Нет признаков прорастания рака в магистральные сосуды печени.
- Нет отдаленных метастазов.
- Нет признаков тромбоза магистральных сосудов печени.
Метод противопоказан в следующих случаях:
- Декомпенсированный цирроз.
- Коагулопатии с кровотечениями.
- Тромбоз или прорастание рака в магистральные сосуды печени.
- Внепеченочные очаги.
- Некупируемый асцит.
Суть лечения заключается во введении в опухоль химиопрепарата. Это возможно благодаря тому, что печень имеет двойное кровоснабжение. В нее входит воротная вена, которая приносит венозную кровь для фильтрации, и печеночная артерия, которая кровоснабжает саму печень и, соответственно, опухоль. Если блокировать артериальный кровоток в опухолевом узле, то это вызовет ее ишемию и, как следствие, уменьшение ее размеров. А если дополнительно в опухоль ввести химио-или радиопрепарат, то получается двойной эффект – от действия химиопрепарата и от ограничения кровотока.
Вначале вводится рентгеноконтрастный препарат, чтобы понять, какие ветви кровоснабжают опухоль. Затем в просвет сосуда доставляется масляный раствор с химиопрепаратом или специальные микросферы, насыщенные лекарственным средством. Таким образом, создается максимально высокая концентрацию препарата в опухоли плюс блокируется его кровоток.
Лучевая терапия рака печени
Лучевая терапия при лечении рака печени носит паллиативный характер и применяется у пациентов, имеющих противопоказания к вышеперечисленным методам лечения. У пациентов с единичными опухолевыми узлами возможно проведение стереотаксического облучения, которое позволяет подвести максимальную лучевую дозу непосредственно к опухолевому очагу, минимально затрагивая окружающие ткани.
Медикаментозная терапия гепатоцеллюлярного рака
Химиотерапия рака печени является малоэффективным методом лечения и помогает только 20% больных. Поэтому сейчас в рамках медикаментозной терапии применяется таргетная- и иммуно терапия, которая достоверно повышает продолжительность жизни таких пациентов. Терапией первой линии является сорафениб, либо комбинация таргетных и иммунопрепаратов: бевацизумаба и атезолизумаба. Также хорошие результаты показывает терапия регорафенибом.