Недосып опасен инсультом
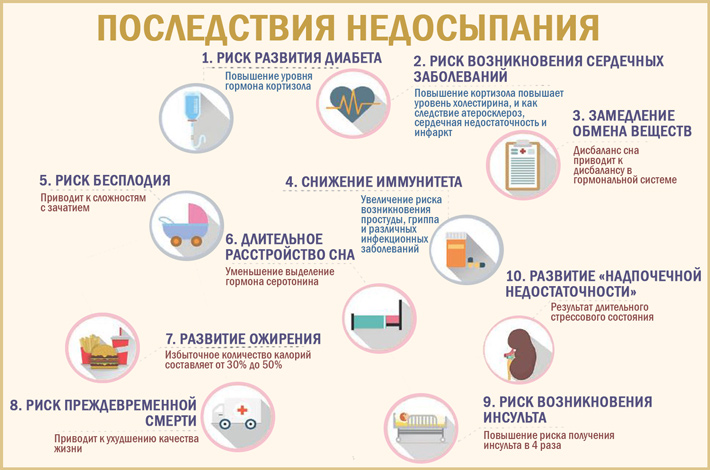
Хронический недосып существенно увеличивает риск развития инсульта даже среди людей нормального веса, которые не страдают от нарушения дыхания во время сна, считают исследователи из Университета штата Алабама в США.
Исследователи наблюдали за пятью с половиной тысячами здоровых людей в течение трех лет.
Выяснилось, что у людей среднего и старшего возраста, спящих менее шести часов ежедневно, риск инсульта значительно повышен. Подобный результат исследователи получили при учете и других факторов риска этого заболевания.
Ученые предполагают, что короткая продолжительность сна является предшественником других традиционных факторов риска инсульта, например, повышения кровяного давления и увеличения массы тела. Кроме того, недосып может усугублять уже имеющиеся у человека факторы риска.
Напомним, что продолжительность ночного сна для каждого человека индивидуальна, но специалисты рекомендуют взрослым людям спать не менее восьми часов в день. Именно такое количество сна считается лучшей профилактикой заболеваний, связанных с нарушением обмена веществ.
Симптомы недосыпания
Человека украшает скромность, мужчину красят шрамы… Недостаток сна явно не относится к факторам, которые сделают вас привлекательнее в чужих и собственных глазах – разве что вызовут жалость.
Собирательный образ человека, страдающего от симптомов недосыпания:
- красные усталые глаза,
- «синяки» под глазами,
- бледность,
- головная боль,
- тошнота,
- общее плохое самочувствие,
- повышенное артериальное давление (особенно если у человека гипертония или вегето-сосудистая дистония),
- головокружение,
- невозможность быстро соображать и полноценно работать,
- подавленность, раздражительность,
- иногда – повышенная температура тела,
- в некоторых случаях – зубная боль, неприятные ощущения со стороны внутренних органов.
Это состояние очень неприятно и даже мучительно. Признаки недосыпания напоминают симптомы недавно начавшегося гриппа.
Иногда недосып – редкое событие в жизни, но какое огромное количество людей ежедневно мирятся с его присутствием! Усталость, недосыпание сопровождают их недели, месяцы, годы подряд – и они ничего не пытаются изменить в своей жизни.
Умереть от недосыпания нельзя – по крайней мере, если не лишать себя сна окончательно. Но если вы длительное время спите недостаточно, задумайтесь о том, чем вам грозит недосыпание в перспективе…
Лечение
Проводится несколькими методами. Задачи три. Снять симптомы и остаточные признаки, устранить первопричину и предотвратить рецидивы.
Медикаментозная коррекция предполагает применение таких препаратов:
- Противогипертензивные, если есть стабильное повышение артериального давления. Ингибиторы АПФ, бета-блокаторы, антагонисты кальция, средства центрального действия, диуретики с мягким калий-сберегающим эффектом.
- Статины. Для быстрого выведения холестерина и устранения уже сформировавшихся бляшек, при условии что они не затвердели из-за солей кальция. Аторис как основной.
- Антикоагулянты и противотромбические. Устраняют сгустки крови. Не дают им сформироваться. Восстанавливают текучесть и реологические свойства жидкой соединительной ткани. Гепарин или Аспирин-Кардио.
- Ангиопротекторы. Защищают сосуды от разрушения.
Прочие лекарства по показаниям. При неэффективности или заведомой малой действенности медикаментов назначается оперативное лечение.
В основном оно нужно при запущенном атеросклерозе, пороках сосудов, вроде врожденных аномалий или аневризм и прочих процессах.
Тактика подбирается врачом. К открытым вмешательствам сейчас прибегают все реже, предпочитая эндоскопические операции. Потому риски минимальны.
Показано кардинальное изменение образа жизни. Отказ от курения, спиртного, психоактивных веществ, самостоятельного бесконтрольного приема любых препаратов.
Показаны пешие прогулки по 2 часа в день или более, но главное не перетруждаться. Ограничение потребления соли до 7 граммов в сутки. Качественный сон не менее 7 часов за ночь.
Имеет смысл скорректировать рацион. Меньше жиров, больше белка и витаминов. Подойдет стандартный лечебный стол №10. Подходить к его адаптации под себя нужно творчески, чтобы диета не превратилась в рутинную обязанность.
Народные методы не эффективны. Это пустая трата сил, времени, обманутые надежды и потеря драгоценного момента для начала терапии.
Более того, некоторые «бабушкины рецепты» несут потенциальную опасность. Не стоит прибегать к столь сомнительным методам лечения.
Общая продолжительность терапии и реабилитации составляет 3-6 месяцев
Затем важно соблюдать простые правила профилактики, для предупреждения рецидива. В том числе рацион, отказ от вредных привычек, минимальная физическая активность, избегание стрессов и освоение методик расслабления
Симптомы
Симптомы бессонницы разнообразны, но все они связаны с сокращением продолжительности сна. Заболевание может проявлять себя:
- затрудненным засыпанием: человек долго ворочается, ищет удобную позу и т.п.;
- однократным или многократным пробуждением в течение ночи с последующим отсутствием сна;
- раннее пробуждение, из-за которого общая длительность сна не превышает 6,5 часов.
Недостаток сна неизбежно сказывается на состоянии человека в дневное время. Он ощущает слабость, раздражительность, усталость уже в утренние часы. Избыточная сонливость приводит к снижению концентрации внимания, замедлению мыслительных процессов. Работоспособность человека значительно снижается, увеличивается количество ошибок.
Кома при геморрагическом инсульте
Приблизительно 90% пациентов с ГИ в состоянии сопора или комы погибают в первые пять суток, не смотря на интенсивную терапию. Расстройства сознания характерны для многих патологий, проявляющихся угнетением функций ретикулярной формации головного мозга.
Нарушения функций мозга развиваются под действием:
- Эндо- и экзотоксинов – производных конечных продуктов обмена веществ;
- Кислородного и энергетического голодания мозга;
- Нарушения обмена веществ в структурах мозга;
- Расширения объема вещества мозга.
Наибольшее значение в развитии комы имеют ацидоз, отек мозга, повышение внутричерепного давления, нарушение микроциркуляции жидкостей мозга и крови.
Клиническое определение комы проводят по ШКГ (шкале комы Глазго), используют некоторые другие методики, имеющие значение для клиницистов. Выделяют прекому и четыре стадии комы. Самая легкая первая, а безнадежное состояние больного соответствует четвертой стадии комы.
Поздние последствия болезни
Своевременность помощи играет большую роль в качестве последующей реабилитации, но неблагоприятные последствия наблюдаются почти после каждого случая болезни. Полностью восстанавливается только 10% людей, у остальных возникает разная степень инвалидизации.
Кровоизлияние в мозг в будущем грозит полным или частичным параличом, тяжелыми нарушениями психики. Человек может потерять зрение, речь становится замедленной, есть трудности с произношением, восприятием, адекватной оценкой ситуации. Многие теряют память, пребывают в депрессивном состоянии или становятся агрессивными. Умственные способности человека снижаются. Часто возникают:
- припадки эпилепсии;
- боли в разных областях тела;
- перемены настроения;
- бесконтрольное выделение мочи, кала.
Ишемический инсульт вызывает гибель нейронов в правой или левой части мозга. Это провоцирует слабость ног и рук, неуверенность походки или параличи, ухудшение моторики и движений лицевых мышц. Больные забывают прошлое, плохо ориентируются во времени, в пространстве, не могут четко произносить слова. В тяжелых случаях нарушаются рефлексы — например, акт глотания, и человек может подавиться даже водой.
Диета и прочие методы восстановления
Диетическое питание направлено на приведение в норму уровня холестерина и недопущение прогрессирование атеросклероза. Количество мяса, яиц, животного жира должно быть сокращено, разрешается кушать рыбу, нежирную телятину, птицу. Дополнительно можно принимать Омега-3, которые стабилизируют холестерин и давление. При отсутствии гипертонии полезным будет и натуральный кофе, но не больше 2 чашек в день. Чаще нужно есть:
- яблоки;
- груши;
- отруби;
- зелень;
- прочую растительную пищу.
Физические упражнения, даже пассивные, важны для недопущения пролежней и помогают в борьбе с парализацией. Для исключения стрессов многим больным показан прием антидепрессантов, занятия с психологом. Рекомендовано посещение специальных курортов, санаториев, водные процедуры.
Что делать в домашних условиях
Нужно оказать пациенту первую помощь. Или самому себе, если состояние застало врасплох, и никого рядом нет.
Алгоритм первой помощи в домашних условиях таков:
Первые же настораживающие признаки должны быть основанием для вызова скорой помощи. Тем более, если по методике FAST присутствует хотя бы один признак.
Он помогает определить предынсультное состояние по мышечному тонусу, иннервации лицевых мышц и способности говорить. Оцениваются основные функции деятельности ЦНС.
- До приезда врачей нужно открыть окно, чтобы обеспечить приток свежего воздуха. Это способ частичного восстановления нормального газообмена. Соответственно, риск трансформации состояния в полноценный инсульт снижается.
- Сесть, расслабиться. Принимать препараты не рекомендуется, только если возможное неотложное состояние не оговорено с врачом. В таком случае нужно выпить прописанные таблетки.
- Измерить артериальное давление. На фоне предынсульта уровень АД обычно ниже нормы. Незначительно. При выраженных нарушениях показатели тонометра падают дальше. Каждые 20 минут оценку уровня повторяют.
- Как можно меньше двигаться. Ложиться не рекомендуется, чтобы не нарушить и без того хрупкую гемодинамику. Руки и ноги высоко не поднимать, чтобы не усиливать периферический кровоток за счет падение церебрального.
- Успокоиться. Нервы, негативные эмоции приводят к выбросу гормонов коры надпочечников и катехоламинов, которые обладают сосудосуживающим действием. Трофика тканей ослабнет и станет только хуже.
По прибытии врачей рассказать о состоянии. Кратко и по делу. Далее решается вопрос транспортировки в стационар.
Вариантов нет, потому как здравомыслящие мед работники не рискнут оставлять пациента на месте. Возможен инсульт, отграничить его «на глаз» от транзиторной ишемии не получится.
Отказываться ни в коем случае нельзя. Это опасно.
Повторный инсульт
Одним из серьезнейших последствий является склонность к повторному инсульту. Второй и последующие приступы обуславливают прогноз, ведь восстановиться после них еще труднее. Сколько составит продолжительность жизни, зависит от эффективности предотвращения второй атаки в течения месяца от первой. Статистика такова:
- в первый год патология повторяется у 5-20%;
- в первые три года повторный инсульт случается у 40%.
Рецидив чаще наблюдается в пожилом возрасте, при несвоевременном помещении в больницу, плохом уходе, переживании стрессов. Также повторяется болезнь у людей с серьезными хроническими заболеваниями — диабетом, гипертонией и прочими. В отдаленном этапе атака может возникнуть вновь, если пациент продолжает курить, забывает принимать препараты от тромбоза, для снижения холестерина и давления.
Причины
Инсульт как у взрослых, так и у детей имеет одно определение – резкий срыв, внезапное нарушение кровообращения, катастрофа, основа травмы головного мозга. Оно может иметь две причины, поэтому бывает две разновидности болезни:
- Лопнул кровеносный сосуд, началось кровоизлияние в ткани мозга – это геморрагический инсульт.
- Тромб загородил просвет в сосуде и прекратился доступ крови к мозговым центрам. Такой инсульт – ишемический.
Последствия этой травмы необратимы.Нервные клетки, потерявшие питание, отмирают очень быстро, мозг перестает руководить определенными функциями и участками тела.Человек теряет способность двигаться, говорить, управлять собой. Если взрослые сами доводят свои сосуды и кровь до такого состояния, то страшные травмы головного мозга у ребенка имеют другие причины.
Геморрагический инсульт
Причины геморрагического инсульта:
- Патологическое внутриутробное развитие, неправильно заложено соединение артерий и вен головного мозга, истончены стенки кровеносных сосудов, питающих мозг (аневризмы);
- Воспалительные поражения сосудов в результате инфекций;
- Воспаления мозга, имеющие вирусную или бактериальную природу, опухоли, травмы головы;
- Болезни обмена веществ,сахарный диабети др;
- Высокое кровяное давление.
Нарушенные патологией сосуды прорываются, и кровь изливается в вещество мозга или под его оболочки. Нервные клетки лишаются доступа кислорода и питания. Кровоизлияние в мозг может быть смертельно опасным, борьба за жизнь длится в течение суток.
Ишемический инсульт
Причины ишемического инсульта:
- Врожденные или приобретенные пороки сердца;
- Болезни крови, кровь густая, быстро свертывается, образует сгустки-тромбы чаще всего провоцируют ишемический инсульт;
- Менингиты, энцефалиты, ветряная оспа;
- Воспаления стенок кровеносных сосудов (васкулиты);
- Болезни обмена веществ, неправильная работа желез, аллергии;
- Продолжительные спазмы сосудов головного мозга, менингиты;
- Операции на мозге или сердце;
- Гипертония.
Нейрон может прожить без кислорода 2 – 6 минут, после этого происходит необратимый процесс его отмирания
Поэтому в момент инсульта жизненно важно распознать симптомы беды, быстро оказать необходимую помощь, вовремя начать лечение. Здесь большую роль имеет возраст ребенка, заболевание по-разному развивается в два периода детской жизни
Перинатальные и ювенальные инсульты
Перинатальный период – от 28 недель беременности до 1 месяца жизни рожденного ребенка.Кровоизлияние в мозгв это время могут спровоцировать быстрые роды, маленький вес ребенка, разрывы аневризм. Тромбы в сосудах образуются из-за врождённых пороков сердца, обезвоживания организма, инфекцией мозга или недостатка белка. Риск заболевания в этом возрасте составляет 1 человек на 4000 новорожденных в год.
Ишемический инсульт встречается в два раза чаще, мальчики подвержены этой болезни больше, чем девочки. Причины заболевания ребенка во многом кроются в проблемах матери: гипертония с отеком конечностей; преждевременное отхождение вод или отслоение плаценты, курение или другие виды зависимости приводят к печальным последствиям. Осложнения при родах может быть результатом неправильного поведения персонала.
Ювенальный период – от 1 месяца до 18 лет.Геморрагические инсульты этого периода происходят из-за разрывов аневризм, наличия васкулитов (воспалений стенок сосудов), болезней крови, употребления наркотиков, падения с тяжелым сотрясением, другие травмы головы. Ишемические – из-за пороков сердца, врожденных аномалий сосудов мозга, развития онкологии, травм шеи, причины которых опять-таки опасны неосторожные прыжки, травмы, падения.
Формы сосудистой деменции
Мозг обеспечивает нам сознательное существование, отвечая за мыслительные, эмоциональные, адаптивные процессы. Его субстанция строго структурирована. Каждый ее отдел несет ответственность за свои функции.
Однако любой отдел мозга может подвергаться деструктивным изменениям, из-за чего нарушается определенный вид деятельности. Исходя из этого, различают несколько форм заболевания, отличающихся не только локализацией, но и калибром пораженных сосудов.
Дисмнестическая или лакунарная деменция возникает на фоне разрушения сосудов мелкого диаметра. В результате этого в толще белого и серого вещества появляются множественные инфарктные очаги. Это наиболее классический вариант течения болезни, при котором все патологические проявления неярко выражены. Наблюдается дозированное снижение интеллектуальных способностей, неярко выраженное нарушение памяти, небольшая замедленность психомоторики.
Мультиинфарктная форма сопровождается поражением сосудов среднего диаметра, и обычно развивается при неострых патологических процессах. Проявления ее незначительны и долго не замечаются даже самим больным. Течение ее поэтапное. Нарушения сначала прогрессируют, а затем застывают на определенном этапе до следующего микроинсульта. Среди симптомов этого вида заболевания на первый план выходит нарушение познавательных функций. Постепенно присоединяются неврологические и эмоциональные расстройства.
Подкорковая сосудистая деменция – это болезнь мелких сосудов, на фоне чего происходит атрофия клеток белого вещества с образованием ишемических участков. Причину этого процесса ученые видят в накоплении в стенках артерий амилоида с последующим ее воспалением. Клиника заболевания отличается некоторой нетипичностью. Она может протекать по типу болезни Альцгеймера либо в виде изолированного слабоумия.
Аутоиммунные васкулиты, такие как системная красная волчанка, панартериит становятся причиной еще одной формы заболевания – мозгового васкулита. Она выражается слабоумием и спутанностью сознания. Поражает, как правило, больных после 50.
Смешанная деменция соединяет в себе две формы: сосудистую и атрофическую, то есть по альцгеймеровскому типу. Поэтому в картине заболевания можно наблюдать симптомы как сосудистого слабоумия, так и болезни Альцгеймера, но последние превалируют над первыми.
Что влияет на последствия болезни?
Наиболее серьезны осложнения у пожилых больных. Причин, кроме естественного износа тканей и органов, множество:
- плохо реагирующая на лечение гипертония;
- наличие аритмии и ишемической болезни сердца;
- высокий холестерин;
- хронические болезни почек и т.д.
Именно поэтому у людей старше 60-70 лет инсульт часто оканчивается комой и смертью, протекает болезнь агрессивно, быстрее поражает ткани мозга и охватывает большие площади. В молодом возрасте способности к восстановлению выше, но ряд факторов ухудшает прогноз:
- гипертония;
- сахарный диабет;
- ожирение;
- болезни сосудов и сердца;
- затяжные стрессы;
- беременность;
- прием гормональных контрацептивов.
При обширном кровоизлиянии или ишемии клетки страдают так сильно, что даже через год не могут восстановиться. Из-за неправильного функционирования мозга возникает расположенность к повторной атаке. Чем больше зона поражения, тем выше риск парализации, психических расстройств, отеков. Параличи и неподвижное положение тела также отягощают последствия — возникают пролежни, болезни почек и легких, инфекции.
Диагностика инсульта: если приступ уже начался
Если помочь человеку до приступа не удалось, нужно знать, как отличить инсульт от других опасных состояний по симптомам. Распознать у человека инсульт позволяет правило “УЗП”, что расшифровывается:
- У — улыбнуться. При просьбе больного улыбнуться его улыбка получится кривой, а лицо перекошенным таким образом, что уголок губы с одной стороны останется направленным вниз.
- З — заговорить. Больной не сможет произнести любое простое предложение четко.
- П — поднять две руки одновременно. Больной при инсульте не сможет это сделать, потому что одна из рук точно не сможет подняться вслед за другой.
Убедившись, что перед вами пострадавший от инсульта, нужно выявить тип патологии. Различают следующую симптоматику:
При ишемическом инсульте по нарастанию наблюдаются:
- сильная боль в голове;
- головокружение;
- затрудненная речь;
- шаткость в движениях;
- тошнота и рвота;
- онемение рук и ног.
При геморрагическом инсульте отмечаются:
- резкая боль в глазах и часто потеря зрения;
- онемение правой или левой части лица;
- сложность в восприятии речи;
- потеря равновесия;
- покраснение кожи на лице по причине повышения давления в артериях;
- беспорядочное движение зрачков;
- онемение ног и рук с одной стороны тела;
- затрудненность дыхания;
- обвисшая щека.
При микроинсульте характерны общие симптомы, характеризующиеся сильной болью в лобной части головы и в висках, чувством оглушенности, тошнотой, слабостью, обездвиживанием.
При транзиторных ишемических атаках симптомы схожи с симптомами при других видах инсульта и выражаются дополнительно в: головокружении, нечеткости речи, недолгой потере зрения на один глаз, утрате краткосрочной памяти на полчаса или даже час, дезориентации в пространстве.
В клинике диагностика инсульта будет профессиональной и точной. Доктор немедленно измерит давление и направит пациента на МРТ (магнитно-резонансную томографию). Также обязательно у больного возьмут анализ крови на биохимию и свертываемость.
Сколько живут после геморрагического инсульта?
Прогноз геморрагического инсульта неблагоприятен. Он зависит от места и степени поражения. Опасно кровоизлияние в ствол мозга, что сопровождается нарушением дыхания и резким, плохо корректируемым препаратами, снижением артериального давления до критических цифр. Тяжело протекает и часто заканчивается летально кровоизлияние в желудочки с их прорывом.
На 1-2 неделе, помимо неврологических нарушений, присоединяются осложнения, связанные с обездвиженностью больного, обострением хронических его болезней или подключением его к аппарату искусственного дыхания (пневмония, пролежни, печеночная, почечная, сердечно-сосудистая недостаточность). И если они не приведут к гибели, то к концу 2-3 недели отек мозга купируется. К 3 неделе становится ясно, какие последствия геморрагического инсульта в данном случае.
Лечение памяти
При нарушениях памяти и внимания лечение зависит от причины. Симптомы, связанны с психическими недугами, сосудистыми нарушениями, болезнью Альцгеймера или другими органическими патологиями, требуют разных подходов.
При проблемах с памятью лечение может включать в себя:
- Лекарства для коррекции сопутствующих заболеваний: препараты для контроля артериального давления, ангиопротекторы, гормонозаместительная терапия и другое.
- Если ЧМТ стала причиной ухудшения памяти лечение может включать в себя назначение анальгетиков с целью устранения болевого синдрома.
- При психических расстройствах с признаками тревожности и депрессии применяются седативные препараты и антидепрессанты.
- При деменции назначаются холинергические препараты, ноотропы, препараты, взаимодействующие с NMDA-рецепторами.
- Витаминотерапия и биодобавки применяются в составе комплексной терапии.
- Психотерапия: позволяет пациенту адаптироваться и улучшает прогноз.
- Рекомендации по изменению образа жизни и, при необходимости, инструкция по уходу за пациентом для родственников.
В некоторых случаях снижения памяти лечение позволяет полностью устранить проблему, но некоторые заболевания, например, болезнь Альцгеймера, излечить невозможно. Тем не менее, можно ослабить симптомы и замедлить их развитие. При расстройствах эмоционально-волевой сферы, плохой памяти, рассеянности, забывчивости лечение помогает пациенту сгладить симптомы и лучше адаптироваться к происходящему, а также облегчает уход родственникам.
Нарушения памяти — очень сложная мультифакториальная проблема, борьбой с которой должны заниматься высококвалифицированные специалисты.
Коротко о главном — особенности ишемии и геморрагии
Выделяют два основных вида инсульта:
- Ишемический. Приводит к сокращению сосудов в голове, что закупоривает их стенки, вызываю гипоксию.
- Геморрагический. Процесс кровоизлияния в головной мозг, зачастую возможен летальный исход.
По статистическим данным соотношение между двумя видами составляет 80% на 20% (Consilium Medicum №02 2000).
Ишемический инсульт может развиться в любом возрасте — у детей, подростков, людей среднего возраста и пожилых. Степень тяжести последствий также индивидуальна, зависит от скорости принятия решений после приступа, правильности диагностики, назначенного лечения.
Геморрагический инсульт может случиться с человеком любого возраста. Он возникает резко, сопровождается тяжелым состоянием пациента, постоянными рвотными рефлексами и сильной головной болью. При первых признаках человек часто теряет сознание.
Причины:
- резкие движения, смена положения;
- еда с большим количеством жира и прочих вредных составляющих;
- вредные привычки — курение, алкогольная зависимость, наркомания;
- высокая температура воды при водных процедурах или на улице;
- чрезмерная нагрузка физического или психологического типа на организм человека;
- сердечная аритмия;
- проблемы с артериальным давлением.
Информация об инсульте — кликабельно
Если признаки и болевые ощущения проходят в течение суток, скорей всего у человека был микроинсульт.
Симптоматика левостороннего и правостороннего инсульта различается
Алгоритм действий при появлении симптомов:
- Положить больного на горизонтальную поверхность, голову держать под углом 30 градусов.
- Если пострадавший ощущает резкие рвотные рефлексы, нужно развернуть его голову вбок.
- Следует внимательно следить за изменением давления и пульса. Рекомендуется замерять их и отслеживать колебания.
- При появлении врачей скорой помощи следует полностью описать картину произошедшего. Рассказать, какие действия были предприняты до приезда медиков.
Лечение
Терапия инсульта в острый период может включать:
- Купирование боли, коррекция температуры тела (парацетамол, эффералган, напроксен, диклофенак, нередко – опиаты, пропафол). Внутривенно ставят аспизол, дантролен, капельно – магния сульфат.
- Снижение артериального давления, что способствует остановке кровотечения в головном мозге. С этой целью внутривенно вводятся препараты: лабеталол, никардипин, эсмолол, гидралазин. Тем не менее, резкого снижения давления в первые дни не допускают. Далее назначаются таблетированные препараты – каптоприл, эналаприл, капотен (в качестве базисной терапии перорально или через зонд).
- Диуретики при стойком повышении давления (хлоротиазид, андапамид, лазикс), антагонисты кальция (нимотоп, нифедипин).
- В случае резкой гипотензии назначаются вазопрессоры капельно (норадреналин, мезатон, допамин).
- Нередко применяют постоянную внутривенную инфузию для введения вышеперечисленных препаратов с контролем уровня давления каждые 15 минут.
- Для уменьшения отека мозга рекомендуется дексаметазон в течение 3-х дней (внутривенно). Если отек прогрессирует, капельно вводят глицерин, манит, альбумин, рефортан.
- Нередко применяют постоянную внутривенную инфузию для введения вышеперечисленных препаратов с контролем уровня давления каждые 15 минут.
- Препараты для коррекции неврологических симптомов (седативные – диазепам, миорелаксанты – векурониум).
- Местная терапия направлена на устранение пролежней и включает обработку кожи камфарным спиртом, присыпание тальком.
- Симптоматическая терапия – противосудорожные средства (лоразепам, тиопентал или наркоз на 1-2 часа), лекарства от рвоты и тошноты (метоклопрамид, торекан), против психомоторного возбуждения (галоперидол). При пневмонии и урологических инфекциях проводится курс антибактериального лечения.
При наличии крупных гематом (более 50 мл.) выполняется оперативное вмешательство. Иссечение участка кровоизлияния может быть проведено, если она локализована в доступной части головного мозга, а также, если больной не находится в коматозном состоянии. Чаще всего, применяется клипирование шейки аневризмы, пункционно-аспирационное устранение гематомы, прямое ее удаление, а также дренирование желудочков.
Как определить человека с инсомнией
Врачи выделяют характерные стратегии поведения людей с бессонницей5
Стоит обратить внимание на следующие моменты и убедить близкого человека обратиться за медицинской помощью
- Человек ограничивает себя, сужая круг привычных действий. После ночи без сна, если есть возможность, отказывается от работы и любых занятий в первой половине дня, чтобы отоспаться утром.
- Обычно люди с бессонницей пассивно воспринимают собственное состояние и не считают инсомнию заболеванием. Не могут понять, сложнее ли им засыпать после стресса и есть ли улучшения в периоды отдыха.
- Для больных характерны особенные ритуалы подготовки ко сну. Это определенная последовательность действий, которая, по их мнению, способствует засыпанию.
- Чтобы улучшить ночной сон, человек активно пытается изменить свою дневную жизнь. Например, может долго гулять перед сном, заниматься лечебной гимнастикой, чтобы легче и быстрее заснуть.
Бессонница у пожилых
Более чем у 50% людей в возрасте от 60 лет наблюдается инсомния2. В этот период жизни нервная система уже не может активно подавлять избыточное возбуждение. Поэтому для наступления бессонницы достаточно даже не стресса, а лишь небольшого волнения. Чаще всего бессонница мучает пожилых мужчин. Расстройства сна проявляются в нестабильной фазе быстрого сна и фазе быстрых движений глаз, нарушениях дыхания во сне, синдроме беспокойных ног.
Диагностика
Исследованием проблем со сном и лечением бессонницы занимается врач-сомнолог. Однако это узкий специалист, он есть далеко не в каждой клинике, поэтому обычно пациенты обращаются к врачу-неврологу. Он собирает анамнез и составляет программу диагностики. Обследование может включать как различные опросы, так и аппаратные, лабораторные методы для выявления физиологических отклонений, которые провоцируют инсомнию.
Бессонница может проявлять себя определенными изменениями в состоянии здоровья пациента. В частности, в вечернее время увеличивается частота сердечных сокращений, может меняться сердечный ритм, увеличиваться температура тела. Может изменяться гормональный фон, это способствует повышению уровня адренокортикотропного гормона и кортизола. Они во многом определяют реакцию организма на стрессовые ситуации. Аппаратная и лабораторная диагностика помогут это выявить.
Люди, страдающие от бессонницы, могут засыпать днем, прямо на рабочем месте. Фото: creatista / Depositphotos
Планируя лечение, врач учитывает хронобиологический тип пациента (сова, жаворонок), профессиональную деятельность, прием лекарств, токсическое воздействие. Оценивает выраженность нарушений сна, дневную сонливость, сопутствующие синдромы. Для этого используются различные тесты, например, Эпвортская шкала сонливости, Питтсбургский индекс качества сна10.
Важное значение имеет метод полисомнографии — изучение различных фаз ночного сна и его параметров. Во время обследования учитывается характер дыхания, храп, положение тела, движения ног, измеряется сатурация, проводится ЭКГ, делается электромиограмма, электроокулограмма
Полисомнографию сочетают с множественным тестом латентности сна, который оценивает особенности дневной сонливости10.
Так как бессонница часто сочетается с другими болезнями, психическими расстройствами, может понадобиться дополнительная диагностика и лечение у профильных специалистов.