Из-за чего повышается давление
Повышение давления может быть связано с влиянием различных факторов. Их можно разделить на две большие группы: внутренние и внешние. Основные причины роста давления включают:
- Пороки и аномалии развития. К факторам риска относится низкий вес при появлении на свет. Также гипертоническая болезнь характерна для людей, имеющих врожденные и приобретенные пороки сердца в анамнезе.
- Наследственные заболевания. Речь идет о состояниях, непосредственно отражающихся на прессорных и депрессорных механизмах.
- Климатические условия. Проживания в некоторых регионах страны и мира приводит к повышению давления у чувствительных людей. Аналогичная ситуация может возникнуть при приезде на новое место. Например, во время путешествия в горные регионы.
- Нарушение принципов правильного питания. Основной причиной является чрезмерное потребление соли. Не рекомендовано есть большое количество колбас, соленых деликатесов, снэков.
- Микроклимат в помещении. Недостаток кислорода, высокая температура и чрезмерная влажность негативно сказываются на давлении. Рекомендовано регулярно проветривать помещение, а при сильной жаре использовать системы кондиционирования.
- Вредные условия труда. Повышенные нагрузки на производстве способны отразиться на здоровье.
- Нарушение режима сна и отдыха. Для хорошего самочувствия и здоровья сердечно-сосудистой необходимо спать не менее 8 часов в сутки.
- Дефицит витаминов и микроэлементов. Обычно нарушение давление обнаруживается при дефиците калия, магния, витаминов группы В.
- Стресс. При психоэмоциональных перегрузках также могут понадобиться таблетки от повышенного давления.
- Хронические заболевания. Часто состояние возникает на фоне патологий мочевыделительной системы, сердца, сосудов, органов дыхания.
Основной причиной повышения давления считается активация специфических биологически механизмов. Последние приводят к росту минутного объема крови на фоне повышенной сопротивляемости сосудов. При регулярном повышении показателя истощается депрессорная функция почек. С этого момента принято считать, что заболевание перешло в хроническую стадию. Чтобы избежать трансформации в затяжную форму, нужно своевременно начать принимать таблетки от высокого давления.
Осложнения
Ночной подъем АД может спровоцировать:
- спонтанную остановку сердца;
- ОИМ (острый инфаркт миокарда);
- ОНМК (острое нарушение мозгового кровообращения ишемического и геморрагического типа);
- мерцание или фибрилляцию миокарда;
- ТЭЛА (тромбоэмболия легочной артерии).
Причина проста: если поднимается давление, но его естественного снижения не происходит, внутренние органы не успевают восстановиться после перегрузки днем, поэтому сердце, головной мозг, почки, печень испытывают гипоксию, недополучают необходимые питательные вещества. Риск смертельных исходов при гипертонии возрастает на 30%.
Вопрос-ответ
Нужно ли пить таблетки каждый день?
Если давление повысилось не разово, а растет регулярно, то требуется постоянная фармакологическая терапия. Она необходима не только для облегчения состояния, но и для сохранения сосудов. Без надлежащего лечения сосудистые стенки постепенно растягиваются и теряют способность к сопротивлению. В результате состояние усугубляется, а продолжительность жизни сокращается. Обычно прием препаратов для нормализации АД на постоянной основе показан лицам старше 45-50 лет.
Что такое синдром отмены?
Для таблеток от давления характерен так называемый синдром отмены. Это специфическая негативная реакция организма на самовольное прекращение лечения. По сути синдром представляет собой резкое повышение АД, в некоторых случаях до гипертонического криза. Чтобы избежать состояния на фоне прекращения терапии, требуется постепенное сокращение дозировки препарата. Только после этого можно прекратить его прием. Синдром отмены не наблюдается, если лекарство было заменено другим средством для нормализации АД.
Может ли давление повышаться без явных симптомов?
Многие люди не знают, что страдают артериальной гипертензией. На начальных стадиях патологии очевидные проявления вполне могут отсутствовать. Обнаружить повышенное давление позволяет случайное измерение показателя. При негативном исходе отклонения становятся очевидными при резком ухудшении состояния пациента на фоне осложнений: криза, почечной недостаточности, ишемии. Для своевременного начала лечения стоит регулярно мониторить состояния. Рекомендуется прохождение ежегодной диспансеризации. Лицам старше 40 лет лучше проводить периодическое измерение биомаркера в профилактических целях.
Бывает ли гипертоническая болезнь в подростковом и детском возрасте?
Дети крайне редко страдают от повышенного давления, поэтому не нуждаются в мониторинге показателя. Исключение составляют лица, имеющие наследственную предрасположенность. Также использовать тонометр рекомендовано у молодых пациентов с врожденными или приобретенными болезнями сердца. Обязателен контроль давления для девушек, использующих оральные контрацептивы для предотвращения нежелательной беременности. В подростковом возрасте зачастую регистрируются отклонения, связанные с колебанием гормонального фона. Они требуют консультации врача, но редко являются поводом для беспокойства.
Какие таблетки от давления самые эффективные?
Однозначного ответа на данный вопрос не сможет дать ни один доктор. При выборе препарата учитывают множество факторов. Опираются на возраст больного: пожилым людям требуются мягкие средства в минимальной дозировке. Учитывают и характер гипертонической болезни. На начальных стадиях можно обойтись «легкими» таблетками от давления, но при выраженных формах комбинированные средства становятся вариантом выбора. Лица с сахарным диабетом, острыми сердечно-сосудистыми состоянии, нарушениями мочевыделительной системы относятся к зоне риска
Им назначают средства с крайней осторожностью и постепенно наращивают дозировку.
Как правильно измерить давление
Правила измерения артериального давления (АД):
АД измеряют, когда человек находится в состоянии покоя: не ранее, чем через 1,5–2 часа после еды, курения, употребления кофе и других тонизирующих напитков.
Лучшая позиция для измерения давления, когда человек сидит на стуле, а рука, на которой предполагается измерять давление, располагается на столе. Часть руки, на которую накладывается манжета, должна быть освобождена от давящей одежды, мышцы расслаблены, так как мышечные сокращения могут привести к получению неправильных результатов.
Манжета в зависимости от типа тонометра накладывается или на нижнюю треть плеча, не доходя на 2,5 см до верхнего края локтевой ямки, или на запястье.
Во время работы тонометра важно соблюдать неподвижную позу, не двигать рукой, не разговаривать, не волноваться. В первый раз давление измеряется на обеих руках
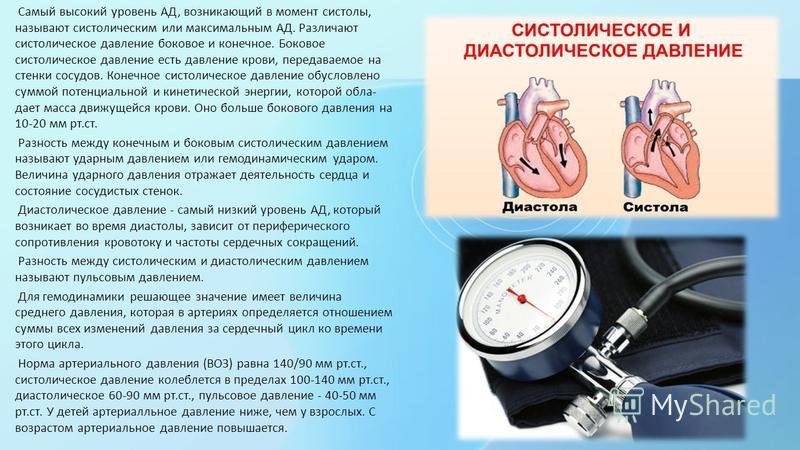
Если разница между показаниями не превышает 10 мм рт. ст., то последующие измерения выполняют обычно на нерабочей руке – у правшей на левой, у левшей – на правой. При различии показателей более, чем на 10 мм рт. ст. необходимо измерять давление на руке, где зафиксированы большие цифры
В первый раз давление измеряется на обеих руках. Если разница между показаниями не превышает 10 мм рт. ст., то последующие измерения выполняют обычно на нерабочей руке – у правшей на левой, у левшей – на правой. При различии показателей более, чем на 10 мм рт. ст. необходимо измерять давление на руке, где зафиксированы большие цифры.
Измерять артериальное давление, особенно лицам, у которых уже диагностирована гипертония, необходимо дважды в день: утром через час после пробуждения и вечером перед сном. Количество измерений в дневное время варьирует в зависимости от самочувствия, если появились тревожные симптомы, свидетельствующие о повышении давления.
Пациентам, измеряющим давление дома, рекомендуется заносить результаты в специальный дневник. Такое наблюдение за давлением позволяет контролировать уровень давления, оценивать эффективность применяемых для снижения давления медикаментозных средств.
Измеряется артериальное давление при помощи специального прибора тонометра.
Применяют две модификации тонометров:
- Механические
- Полуавтоматические
Анероидные сфигмоманометры механического типа используются в основном в медицинских учреждениях, так как их применение требует определенных знаний и навыков. Манжета накладывается на плечо, в ее камеру при помощи резиновой груши закачивается воздух, а тоны прослушиваются при помощи фонендоскопа.
Для домашнего пользования лучше применять автоматические или полуавтоматические модели тонометров.
Полуавтоматический тонометр работает по следующему принципу: на запястье укрепляется манжета, в нее грушей нагнетается воздух, который вскоре выходит автоматически. По окончании замера на табло появляется результаты.
Для работы автоматического тонометра достаточно поместить манжету на запястье и нажать пусковую кнопку. Все остальные действия происходят в автоматическом режиме. Разработаны различные вида автоматических тонометров: с плечевой манжетой, запястной, пальцевой.
Что характерно для вегетососудистой дистонии
Для ВСДшника важно уяснить, что его аритмия имеет функциональную природу. И неважно, где именно и в каком количестве она возникает, ясно одно: сердце здорово, а причина кроется совершенно в другом
Экстрасистолия у таких больных проявляется при поступлении в кровь большого количества адреналина. Но как только оно снижается до нормы, все ощущения утихают. То есть проблема носит временный, обратимый характер. Но больные переносят ее очень тяжело. Для них это подобно смерти: перебои сердца застают их внезапно, они могут повторяться на протяжении нескольких месяцев и даже лет, до устранения причины.
В этот момент человека захватывает чувство страха. Он начинает задыхаться, у него подкашиваются ноги, возможна потеря сознания. Больной становится бледным, начинает метаться, кричать. Ощущения в груди напоминают удар по грудной клетке.
Еще больший страх вызывает компенсаторный перерыв после внеочередного сжатия. У больного появляется страх, что его сердце сейчас остановится. Ему кажется, что он умрет, и этого не избежать.
Если возбуждение усиливается, то и усугубляются симптомы. Возникает мерцательная аритмия. Кажется, что сердце работает вне режима, хаотично, как ему заблагорассудится. К счастью, подобное состояние возникает редко.
Особенности лечения
Терапия ночной гипертонии зависит от стадии патологии. На начальном этапе достаточно коррекции образа жизни, лекарственных препаратов, прописанных врачом. Цель – снижение нагрузки на сосуды.
Лекарственные препараты
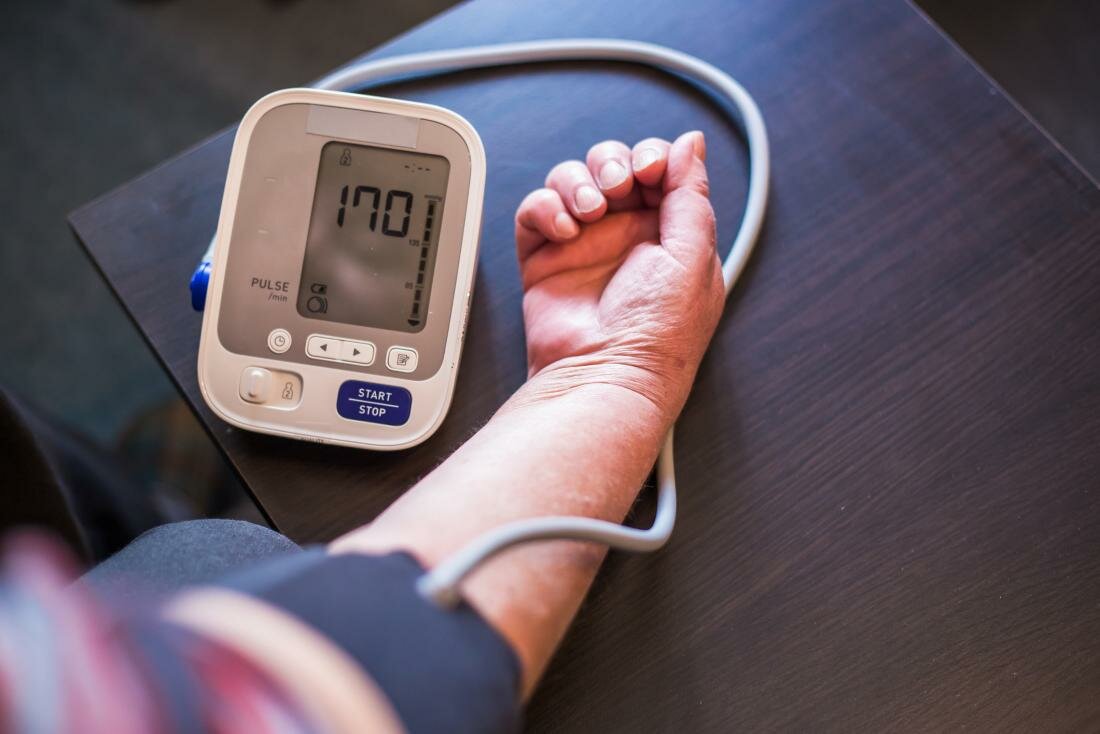
Рекомендуется снижать ночное давление медленно: на 25 % за пару часов, не более. Самостоятельное назначение или отмена препаратов опасна. При ночной гипертонии применяют:
| Группа препаратов | Название лекарственного средства |
|---|---|
| Бета-блокаторы | Метопролол, Вискен, Локрен, Атенолол |
| Антагонисты кальция | Амлодипин, Коринфар, Фелодипин |
| Ингибиторы ангиотензина | Капотен, Спираприл, Моноприл, Эналаприл |
| Диуретики | Индапамид, Хлортиазид, Клопамид, Гидрохлортиазид |
Нежелателен самостоятельный прием диуретиков, поскольку это может привести к вымыванию кальция из организма. Как дополнение назначают витамины группы В, которые восстанавливают нервные клетки, и магний – нормализует ритм сердца.
Народная медицина
После консультации с врачом используют средства народной медицины:
| Название средства | Приготовление, прием |
|---|---|
| Семена льна тонизируют сосуды | Курс – 2 недели: ежедневно по чайной ложке измельченных семян в любом виде |
| Свекла с медом, лимоном (2:1:1) | 2 столовых ложки сока свеклы с одной – меда и сока лимона, курс – месяц с месячным перерывом |
| Настой чеснока | Три измельченных зубчика чеснока заваривают двумя стаканами кипятка, настаивают 24 часа, пьют по столовой ложке раз/день, курс – 14 дней |
| Луково-медовая настойка на спирте | Выжимают сок из 3 кг лука, смешивают с половиной литра меда, водки, добавляют перегородки 30 грецких орехов, настаивают 10 дней, пьют по 20 мл трижды/день |
Навсегда избавиться от высокого давления нельзя, поскольку стенки сосудов адаптируются к нему и не возвращаются в норму даже с помощью таблеток. Однако предупредить осложнения – реальная задача.
Особенности питания
Ночная гипертония, особенно 2-3 степени, предполагает бессолевую диету. Кроме того, необходимо рассчитать индивидуальный питьевой режим, который также способствует минимальной задержке воды в организме (ориентировочная норма – литр воды).
Сбалансированный рацион поможет подобрать врач на основе лечебного стола №10. Если случился гипертонический криз ночью, то лучше на сутки отказаться от еды. Затем, на неделю исключить любые бульоны, принимая в пищу только овощи и фрукты.
Психологическая разгрузка
Она легко осуществима в домашних условиях. Эффективны:
- домашние питомцы, работа в саду;
- медленные танцы, кулинарный кружок, вышивка, рыбалка – любимое хобби;
- релаксация: йога, медитация, музыка, рисование, лепка, шум волн, пение птиц на диске – все, что умиротворяет;
- массаж – только как дополнение к релаксу: легкий классический или точечный (сильная вибрация повышает давление);
- ванны с расслабляющими, успокаивающими наполнителями: мята, лаванда, хвоя или мягкий душ – тропический ливень;
- отказ от вредных привычек;
- легкий ужин: овощи-фрукты или молочный вариант: кефир, творог, сметана;
- гигиена сна: проветривание помещения, удобная подушка, ортопедический матрас, пробуждение и отход ко сну в одно и то же время;
- общение с внуками.
Необходимо суметь избавиться от негативных мыслей, зарядиться бодростью, положительными эмоциями.
Симптомы стенокардии
Дискомфорт и болевые ощущения обычно локализуются за грудиной. Боль может иррадиировать (распространяться) в левую руку, под левую лопатку, в шею. Подобная иррадиация наблюдается довольно часто. Иногда боль «отдает» в правую половину грудной клетки, правую руку, или в нижнюю челюсть, или в верхнюю часть живота.
В отдельных случаях боли или дискомфорта именно за грудиной не наблюдается, а есть только иррадиирующая боль. Также возможно, что боли нет вообще, а наблюдаются так называемые эквиваленты стенокардии: одышка, потоотделение, сильная усталость, головокружение и т.п.
Признаком именно стенокардии является приступообразный характер боли. Как правило, боль возникает в условиях усиленной работы сердца (при физической нагрузке или эмоциональном напряжении). Подобный вид заболевания называется стенокардией напряжения. Приступ длится от одной до 15 минут. После чего больной испытывает слабость (чувствует себя «разбитым»). Помогает таблетка нитроглицерина, положенная под язык (если нитроглицерин не помогает, то, вероятно, боль в груди вызвана не стенокардией, а другим заболеванием). Как правило, с началом приступа больной прекращает физическую нагрузку, которая его вызвала, и это является условием прекращения боли. Однако в некоторых случаях боль исчезает и в условиях продолжающейся нагрузки (так называемое «прохождение через боль»). А иногда наблюдается эффект «разогрева»: сначала нагрузка вызывает боль, однако повторение через некоторое время такой же нагрузки боли уже не вызывает.
Выделяют также стенокардию покоя. При данной разновидности заболевания боль может появиться ночью, и больной просыпается от приступа боли. Стенокардия покоя встречается реже стенокардии напряжения, и является более опасным видом заболевания.
Также различают стабильную и нестабильную стенокардию. При стабильной стенокардии некоторая нагрузка при повторении приводит к повторению приступа (приступ возникает при определенном уровне нагрузки). Нестабильная стенокардия диагностируется при прогрессировании заболевания (приступ вызывается все меньшей нагрузкой). Это – более опасное состояние. Также к нестабильной стенокардии относят спонтанную стенокардию (приступы в этом случае не обусловлены физической активностью) и впервые возникшую стенокардию (приступы наблюдаются в период менее месяца). Впервые возникшая стенокардия может регрессировать (приступы прекратятся), превратиться в стабильную или прогрессирующую.
Стенокардия и другие виды болей в груди
Не всякая боль в груди является стенокардией. Боль может вызываться различными причинами (в некоторых случаях – сразу несколькими), это могут быть:
- другие заболевания сердца (такие как порок сердца, аортит и др.);
- остеохондроз
шейного или грудного отделов позвоночника; - опоясывающий лишай;
- межреберная невралгия;
- заболевания желудочно-кишечного тракта (язвенная болезнь, заболевания пищевода);
- заболевания легких (плеврит, пневмония).
Боль, вызванную не ИБС, а другими причинами, называют кардиалгией. Кардиалгии обычно отличаются от стенокардии по характеру боли. В случае кардиалгии боль может быть молниеносной, покалывающей, или наоборот – длится в течение нескольких часов или дней. Однако не стоит пытаться самостоятельно поставить себе диагноз: боль в области сердца – это серьёзно. При появлении такой боли необходимо обратиться к врачу.
Стенокардия и инфаркт миокарда
Приступ стенокардии не является инфарктом. Боль при стенокардии говорит лишь о том, что сердечная мышца испытывает временный недостаток в питании. Стоит ситуации нормализоваться, и питание восстановится.
Однако следует помнить, что стенокардия и инфаркт – это стадии одного и того же процесса. Если атеросклероз будет прогрессировать, будет прогрессировать и стенокардия, а завершиться этот процесс может инфарктом. Поэтому к стенокардии (даже стабильной) не следует относиться как неизбежному злу. Стенокардия требует лечения, а прежде всего, — диагностики состояния сосудов.
Если приступ стенокардии случился впервые, или боль не проходит в течение 5 минут после принятой (под язык) таблетки нитроглицерина, надо вызывать скорую помощь.
Какие бывают препараты от давления
При подборе фармакотерапии врач учитывает состояние пациента, его возраст и сопутствующие заболевания. Также влияет непосредственно стадия артериальной гипертензии. В зависимости от этих факторов может быть рекомендована одна из следующих лекарственных групп:
- Диуретики. Это лекарства, оказывающие выраженный мочегонный эффект. Их рекомендуют в качестве препарата выбора при хронической артериальной гипертензии, а также в составе комплексной терапии при патологиях сердца, почек, печени. Иногда диуретики назначаются в комплексе с другими эффективными таблетками от давления, принадлежащими к другим группам. Мочегонные средства делят на тиазидные, калийсберегающие и ингибиторы карбоангидразы.
- Адреноблокаторы. Существенную роль в росте артериального давления имеют адреналин и норадреналин. Данная лекарственная группа направлена на снижение чувствительности рецепторов к перечисленным нейромедиаторам. В зависимости от направленности действия выделяют альфа-адреноблокаторы, бета-адреноблокаторы и комбинированные средства.
- Блокаторы кальциевых каналов. Механизм действия таких таблеток от давления основывается на снижении скорости проникновения ионов кальция их межклеточного пространства в мышечные структуры сердца. За счет снижения концентрации кальция происходит расширение коронарных и периферических артерий, что приводит к нормализации состояния.
- Ингибиторы АПФ. В организме существует неактивный ангиотензин первого типа, который под воздействием специфического ангиотензинпревращающего фермента преваращается в ангиотензин второго типа. Последний отличается интенсивным сосудосуживающим действием и приводит к росту давления. Ингибитора угнетают синтез фермента, поэтому показатель приходит в норму.
- Антагонисты ангиотензина второго типа. Показаны для лечения артериальной гипертензии, хронической нефропатии, застойной сердечной недостаточности. Механизм действия схож с лекарствами прошлой группы, но обусловлен влиянием на другую группу биологически активных веществ.
- Антагонисты альдостерона. Обладают слабыми мочегонными свойствами, но применяются не только как диуретики. После открытия патологического действия альдостерона на сердечно-сосудистую систему стало ясно, что антагонисты альдостерона следует скорее считать средствами для нормализации кровяного давления. Они обнаружили особый эффект при тяжелой хронической сердечной недостаточности и гипертонии.
- Вазодилататоры. Расширяют сосуды, расслабляя гладкую мускулатуру мышечного слоя. За счет этого увеличивается просвет артерии и кровь беспрепятственно поступает к тканям головного мозга, обеспечивая кислородом и питательными веществами.
- Адренергетики центрального действия. Препараты, прямо или косвенно стимулирующие адренорецепторы в организме, воздействующие на сердечно-сосудистую, дыхательную системы, гладкую мускулатуру. Эта группа лекарств широко применяется как местно, так и системно при различных заболеваниях.
- Прямые ингибиторы ренина. Это лекарственные средства, подавляющие активность ренина, ответственного за гидролиз ангиотензиногена до ангиотензина первого типа, который, в свою очередь, уменьшает образование ангиотензина второго типа, снижающего кровяное давление.
Причины ночной гипертонии
Точно ответить на вопрос, почему в ночное время давление начинает расти, может только сам человек, поскольку он знает, что в течение всего дня могло спровоцировать повышение сосудистого тонуса, а значит, возможный скачок .
Возраст
Рост артериального давления не является закономерным результатом старения. Но возрастные изменения стенки сосудов (потеря эластичности, нарушение функции почек, кальцинирование, склерозирование, атеросклеротические бляшки, понижение способности рецепторов реагировать на происходящие изменения, недостаточное питание, кислородоснабжение тканей) способствуют развитию гипертонии, в том числе и ночной.
Особенно характерным для возрастной гипертензии является резкий рост ночью систолического (сердечного) показателя, что объясняется стойким ангиоспазмом в результате изношенности сосудорасширяющих механизмов артериального баланса при активизации ренин-альдостероновой системы.
Поэтому у пожилых людей вечерние ссоры с близкими, занятие спортом перед сном, курение, просмотр фильмов с громкой музыкой, чтение за полночь, электронные гаджеты, соленая или сладкая пища на ночь, алкоголь, большое количество выпитой воды, смена климата или часового пояса (отпуск, командировки), работа в ночную смену – всегда провоцируют ночную гипертонию с непредсказуемыми последствиями. После 45 здоровый образ жизни, отказ от вредных привычек в прямом смысле слова продлевают жизнь.
Апноэ
Рост давления ночью может быть в результате кратковременной остановки дыхания – апноэ. В крови падает содержание кислорода: с 95% до 65% всего за одну минуту. Гипоксия воспринимается организмом как стрессовая ситуация. Активизируются все компенсаторные механизмы: надпочечники выбрасывают в кровь гормоны, увеличивается сердечный выброс, артерии спазмируются, процесс ночной реабилитации блокируется.
С утра пациенты раздражительны, им хочется спать, ощущается аритмия. При этом максимум высокого давления приходится именно на ночное и утреннее время, но высокие цифры АД фиксируются в течение всего дня. Особенность заключается в том, что растет преимущественно диастолический показатель, а обычная гипотензивная терапия эффекта почти не дает. Ситуация может оказаться критической, привести к остановке сердца, летальному исходу.
Нефропатия
Давление повышается ночью при нефропатии. Это объясняется выбросом в кровь большого количества ренина, который запускает сложную цепочку биохимических процессов, приводящих к гипертензии.
Биологически активные вещества в кровотоке вызывают генерализованный спазм сосудов и задерживают воду, натрий. Чаще всего такое наблюдается при диабетической нефропатии, которую можно выявить на ранних стадиях, если регулярно мониторить суточное АД. Таким образом, удается избежать ХПН (проявления гипертонии диагностируются раньше, чем в моче появляется белок).
Панические атаки
Вегетососудистая дистония при преобладании симпатической нервной системы сопровождается ночными кризами или паническими атаками. Механизм прост: интенсивный выброс в кровоток гормонов надпочечников. Клинически наблюдается резкое пробуждение, нехватка воздуха, профузный пот, тахикардия, ощущение тревоги, страха. Состояние сохраняется от 10 до 30 минут. После завершения – хочется помочиться. Последующие сутки пациентов не оставляет ощущение слабости, снижение работоспособности.
Как связаны гипертония и бессонница
Напрямую. Нарушение режима отдыха (невозможность ночного восстановления) возникают при:
- дисфункции нервной системы;
- гормональном дисбалансе;
- некорректной работе гипоталамуса;
- перенапряжении;
- плохом самочувствии;
- аритмии;
- стрессе.
Чаще всего пациентов беспокоит вопрос, почему давление растет только ночью, а днем ведет себя нормально? При этом прием гипотензивных препаратов ситуацию не меняет. Это важный момент, причин несколько:
- неверно подобранная доза лекарств;
- недостаточная частота приема;
- неверная комбинация препаратов;
- стресс в течение дня;
- умственное перенапряжение при гиподинамии;
- курение, употребление большого количества кофе, спиртных напитков;
- нерациональное питание;
- сбой биоритмов из-за работы ночью;
- просмотр фильмов, гаджеты на ночь.
Необходима консультация врача, смена схемы приема лекарств, что предотвратит риск развития инфаркта или инсульта.
Экстрасистолия и другие признаки ВСД
Учитывая, что экстрасистолы доставляют дистоникам сильный дискомфорт и выбивают их из нормального состояния, они становятся причиной развития других симптомов ВСД. К таковым относят:
- повышенная потливость;
- раздражение;
- беспокойство и тревожность;
- слабость и недомогание;
- озноб и чувство жара.
Приступы паники, которые возникают во время сердечных плясок, становятся почвой для формирования кардионевроза. Дистоник рискует заработать себе фобию на фоне таких перебоев в сердце.
Приступы аритмии, возникающие ночью, нарушают сон ВСДшника, провоцируют бессонницу. Она также может сопровождать его в результате постоянного беспокойства и тревожности.
Экстрасистолы при нейроциркуляторной дистонии, несмотря на их безобидность, вызывают нарушение кровообращения, в том числе и мозгового. В результате больной ощущает приступы удушья, нехватку воздуха, головокружение. Появляется одышка.
Одним из осложнений, провоцируемых внеочередными сердечными сокращениями при ВСД, становится паническая атака. Она начинается с приступа паники и страха, сопровождается чувством тревоги и напряжения. Присоединяются и другие симптомы в виде тахикардии, внутренней дрожи и потливости, тошноты, удушья и головокружения. Характерны неприятные ощущения в области сердца, покалывание и онемение рук, ног. Паникера охватывает страх смерти, сознание спутано, мышление нарушено.
Таким образом, аритмия, являясь признаком ВСД, провоцирует развитие и других симптомов заболевания, усугубляет его течение.