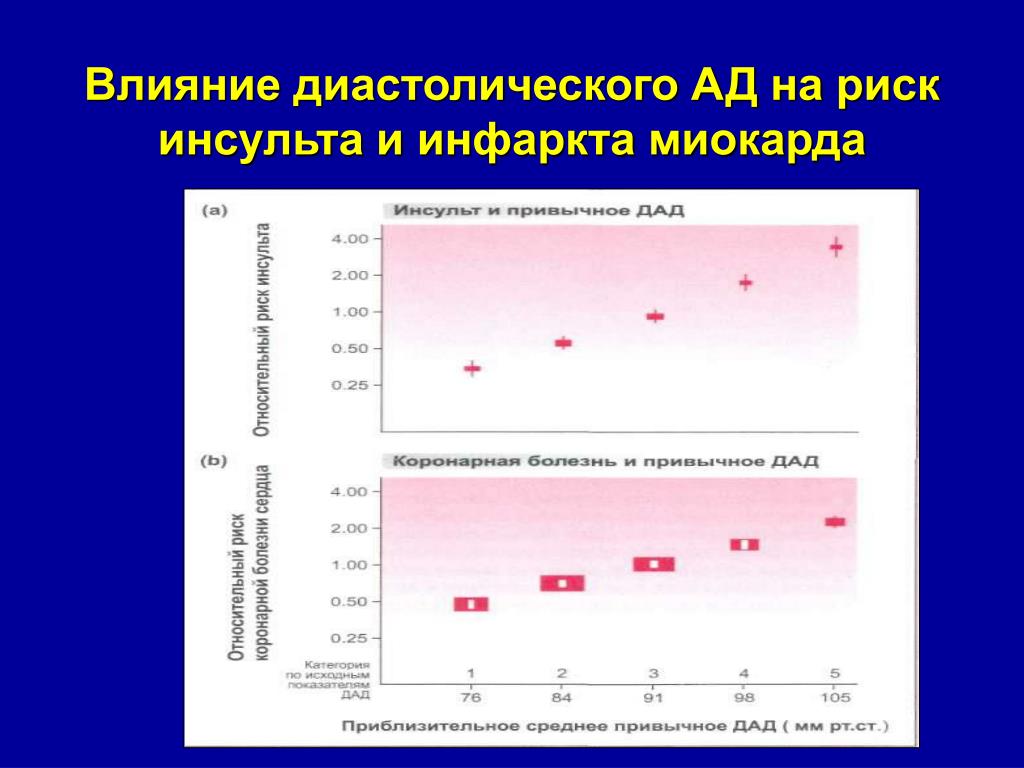
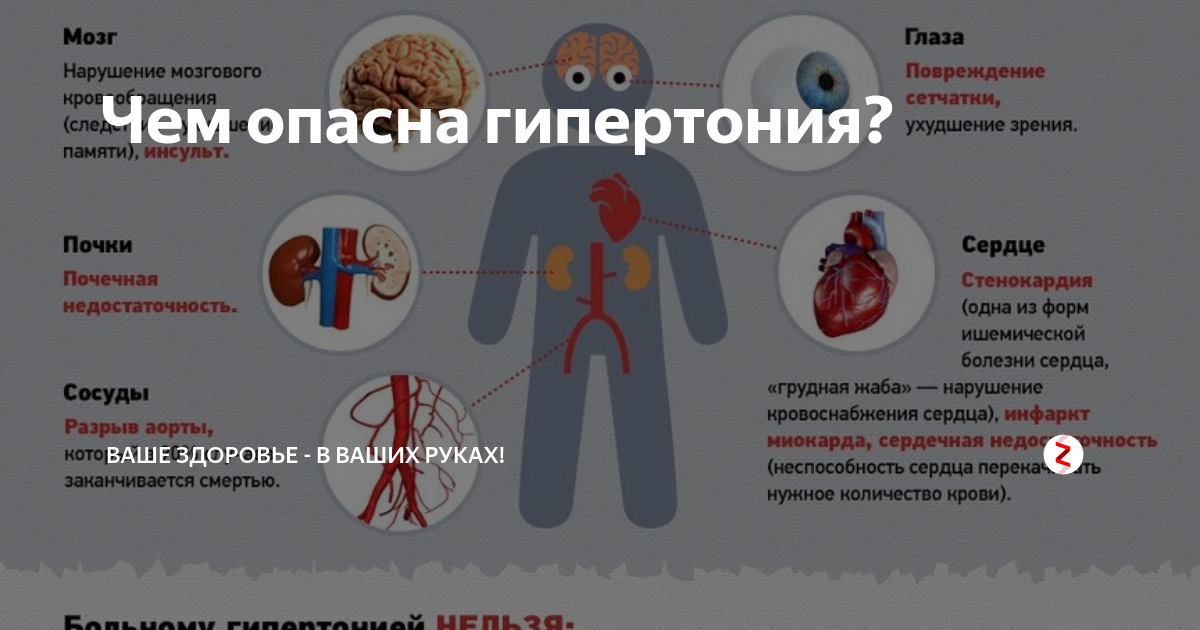
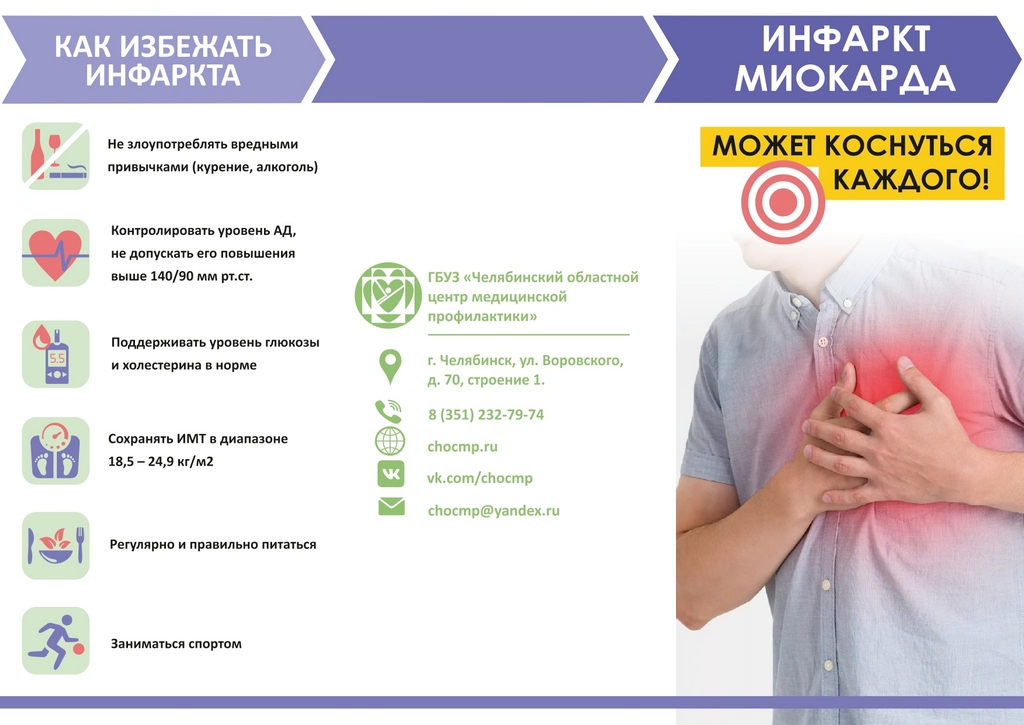
Как различают врачи
Любой грамотный невролог знает, чем отличается инсульт от инфаркта головного мозга. Поступившего пациента опрашивают для оценки симптоматики и сбора анамнеза. Уточняется неврологический статус. Уже на этом этапе специалист может заподозрить определенную форму ОНМК. Поставить точный диагноз можно только по результатам специальных исследований.
Диагностические процедуры, показывающие различия между этими заболеваниями:
- Компьютерная или магнитно-резонансная томография головного мозга. На полученных изображения можно увидеть очаг кровоизлияния.
- Ангиография с контрастным усилением. Выполняется для поиска области сосудистой закупорки.
- УЗИ сосудов головы и шеи. Этот метод визуализации дает неврологу возможность подтвердить ишемическую природу патологии.
Врачу обязательно требуется уточнение вида ОНМК, поскольку от этого зависит рекомендуемая схема лечения.
Можно ли применять НПОАК при пороках сердца?
Применение НПОАК возможно только у пациентов с неклапанной ФП. При этом под «пороком сердца» следует понимать механический протез клапана сердца и средне-тяжелый или тяжелый стеноз митрального отверстия (обычно ревматической этиологии), так как именно таких пациентов исключали из всех рандомизированных клинических исследований НПОАК III фазы. Однако у пациентов с ФП нередко определяются и другие изменения клапанов сердца, которые не являются противопоказанием к назначению НПОАК (табл. 3) . К ним относятся стеноз аортального отверстия, недостаточность аортального клапана, пролапс митрального клапана, реконструктивные операции на митральном клапане, биопротезы клапанов сердца, вмешательства на аортальном клапане. Пациентов с указанными пороками сердца включали в рандомизированные контролируемые исследования, которые подтвердили эффективность и безопасность НПОАК по сравнению варфарином у таких больных .
| Состояние | Возможность назначения НПОАК |
|---|---|
| Механический протез клапана сердца | Противопоказаны |
| Средне-тяжелый или тяжелый стеноз митрального отверстия (обычно ревматической этиологии) | Противопоказаны |
| Другие легкие или средне-тяжелые пороки нативных клапанов сердца (легкие или средне-тяжелые аортальный стеноз или недостаточность, митральная недостаточность и т.д.) | Таких пациентов включали в клинические исследования |
| Тяжелый аортальный стеноз | Данные ограничены (исключали из RE-LY). Большинству пациентов проводится оперативное вмешательство. |
| Биологические протезы клапанов сердца (>3 мес после операции) | Не рекомендуются больным ревматическим митральным стенозом. Применение возможно, если протезирование выполнено по поводу митральной недостаточности или порока аортального клапана |
| Реконструктивное вмешательство на митральном клапане (>3 мес после операции) | Пациентов включали в некоторые исследования НПОАК |
| Чрескожная транслюминальная пластика аортального клапана или транскатетерная имплантация аортального клапана | Проспективные исследования не проводились. Может потребоваться комбинация с одним или двумя антитромбоцитарными препаратами |
| Гипертрофическая кардиомиопатия | Данные немногочисленны, однако применение НПОАК может быть приемлемым |
Следует отметить, что эффективность и безопасность НПОАК недостаточно изучены у пациентов с биопротезами клапанов и больных, перенесших реконструктивные вмешательства на клапанах. Большинство таких пациентов не нуждаются в длительной антикоагулянтной терапии после операции, поэтому по мнению экспертов Европейской ассоциации аритмологов (EHRA) им могут быть назначены НПОАК при наличии ФП . Единственным исключением считают имплантацию биопротеза пациенту с митральным стенозом. В таких случаях после операции обычно сохраняется выраженная дилатация левого предсердия, что может быть доводом в пользу применения антагониста витамина К.
Велотренировки
По словам кардиолога, лучше бега для борьбы с гипертонией и повышенным холестерином подойдут велотренировки. Причем, не езда на велосипеде по улицам, а занятия дома или в зале на велотренажере.
Стартовый уровень своей нагрузки лучше определить вместе со специалистом, например, с врачом ЛФК. У пенсионерки, проработавшей в бухгалтерии всю жизнь, он будет определенно ниже, чем у бывшего лыжника
Важно следить и за тем, что это была действительно нагрузка. По словам врача, если человек крутит педали и может произносить связные предложения, то это вряд ли можно назвать тренировкой средней интенсивности.
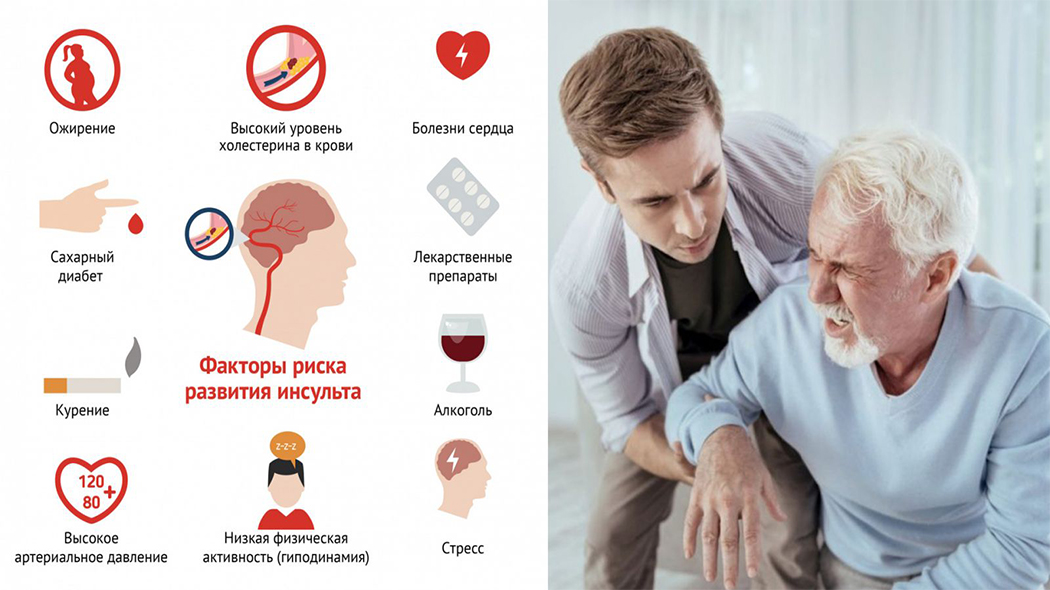
Причины и профилактика ишемических инсультов
Чаще всего причиной инфаркта мозга становится движение тромба по артерии и закупоривание ее в узком месте. Тромб представляет собой сгусток крови, который в основном состоит из тромбоцитов. При нормальной проходимости сосудов тромбоциты отвечают за свертываемость крови, но при атеросклерозе образуются холестериновые бляшки, сужающие просвет артерии, из-за этого привычный ток крови нарушается, образуются побочные завихрения, и тромбоциты склеиваются между собой в сгустки. Также причиной образования тромба может стать повышенный уровень сахара в крови: при нем в стенках артерии образовываются микротравмы из-за увеличения плотности крови, которые также нарушают нормальный кровоток.
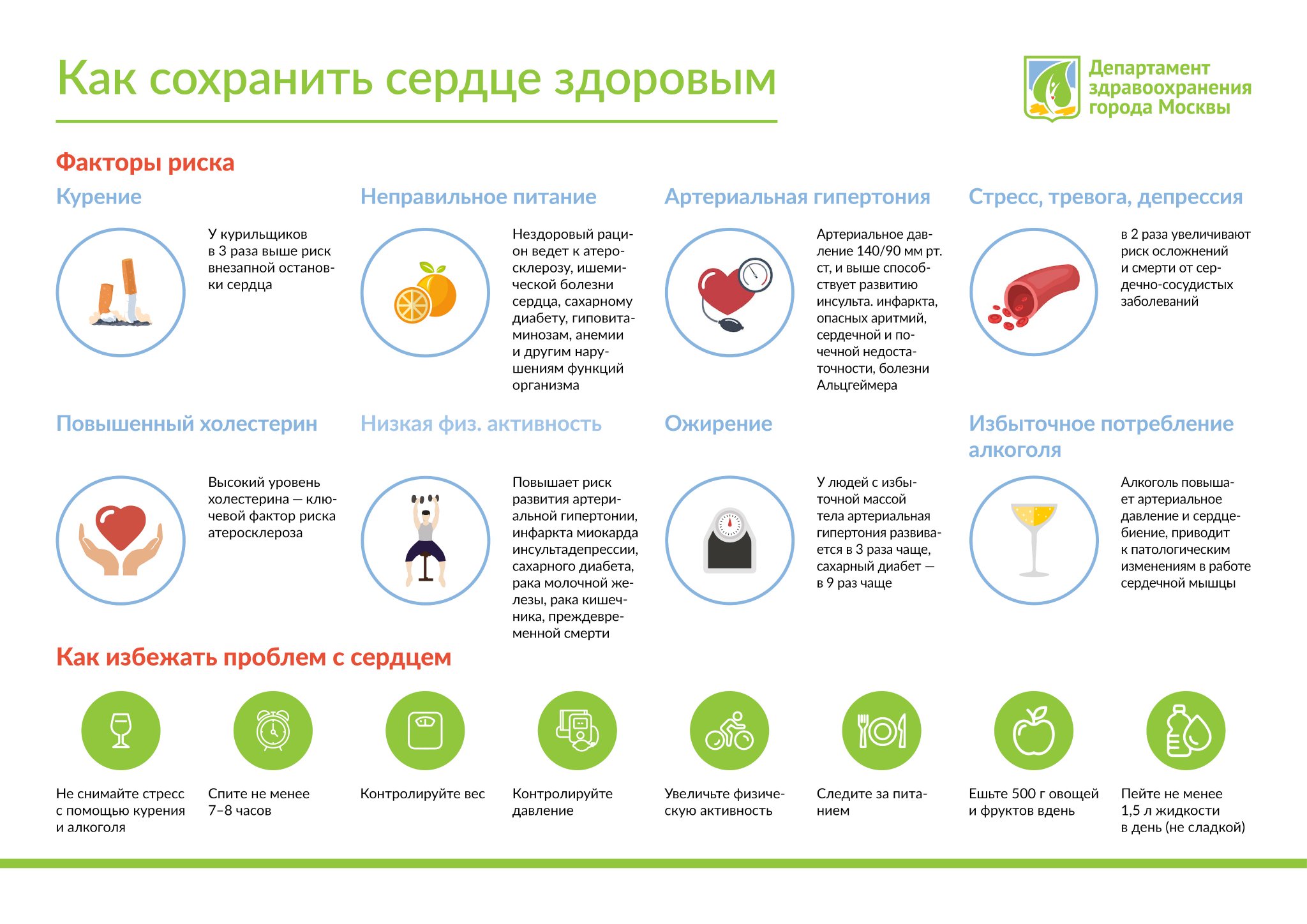
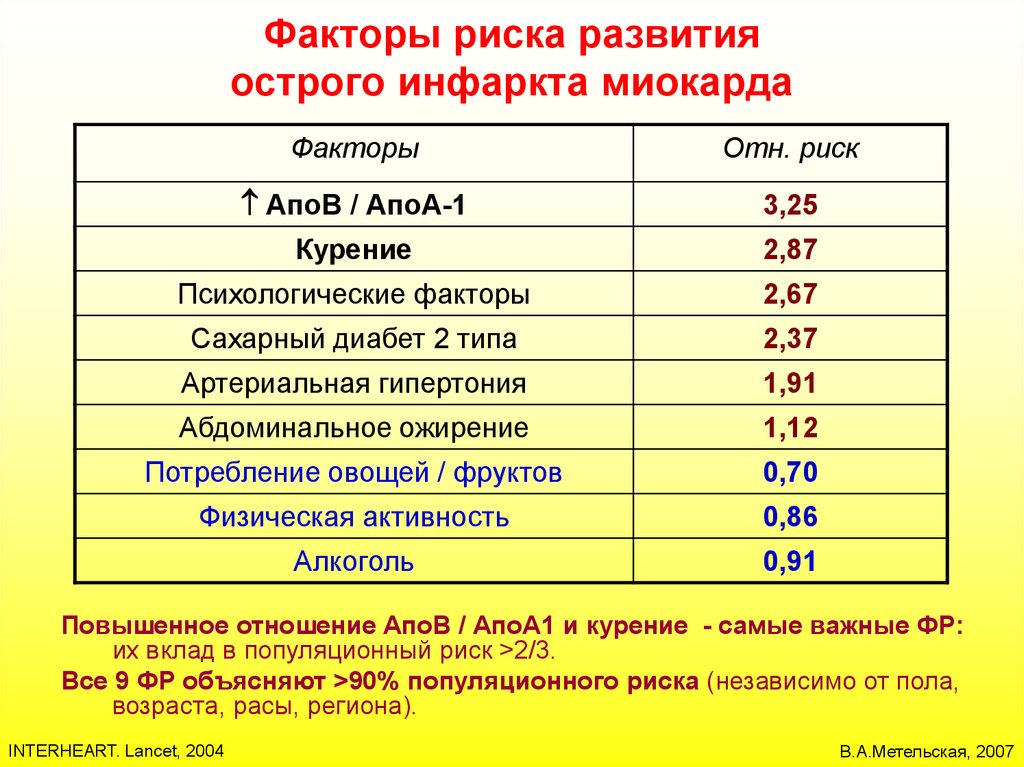
Человек не в силах повлиять на движение тромба по сосудам, но каждому под силу обратить внимание на ряд факторов риска, исключить их по возможности, чтобы не допустить образования тромба и минимизировать риск ишемического инсульта
Важно проходить курс лечения и периодически проверять свое состояние у врача, если присутствует хроническое заболевание, такое как сахарный диабет, подтвержденный атеросклероз, повышенное артериальное давление, различные нарушения в работе сердца и сосудов.
Специалисты настоятельно рекомендуют отказаться от табака и алкоголя.
Желательно поддерживать активный, подвижный образ жизни.
Нужно следить за своим питанием, не допускать сильного дисбаланса в сторону жиров и быстрых углеводов.
Приведенные пункты являются эффективными, доказанными в ходе многочисленных исследований мерами предотвращения не только инсульта, но и многих других заболеваний.
Но есть и факторы риска, на которые повлиять мы не можем. Среди них пожилой возраст (старше 60 лет) и наследственность (если ближайшие родственники перенесли инсульт, или у них были обнаружены серьезные нарушения работы сосудов).
Почему инсульт дает неутешительный прогноз
Инсульт — тяжелейшее потрясение для организма, поэтому состояние человека, пережившего удар, требует немедленной помощи. Проявления инсульта могут немного отличаться, но у всех больных наблюдаются нарушения, связанные с гибелью клеток мозга:
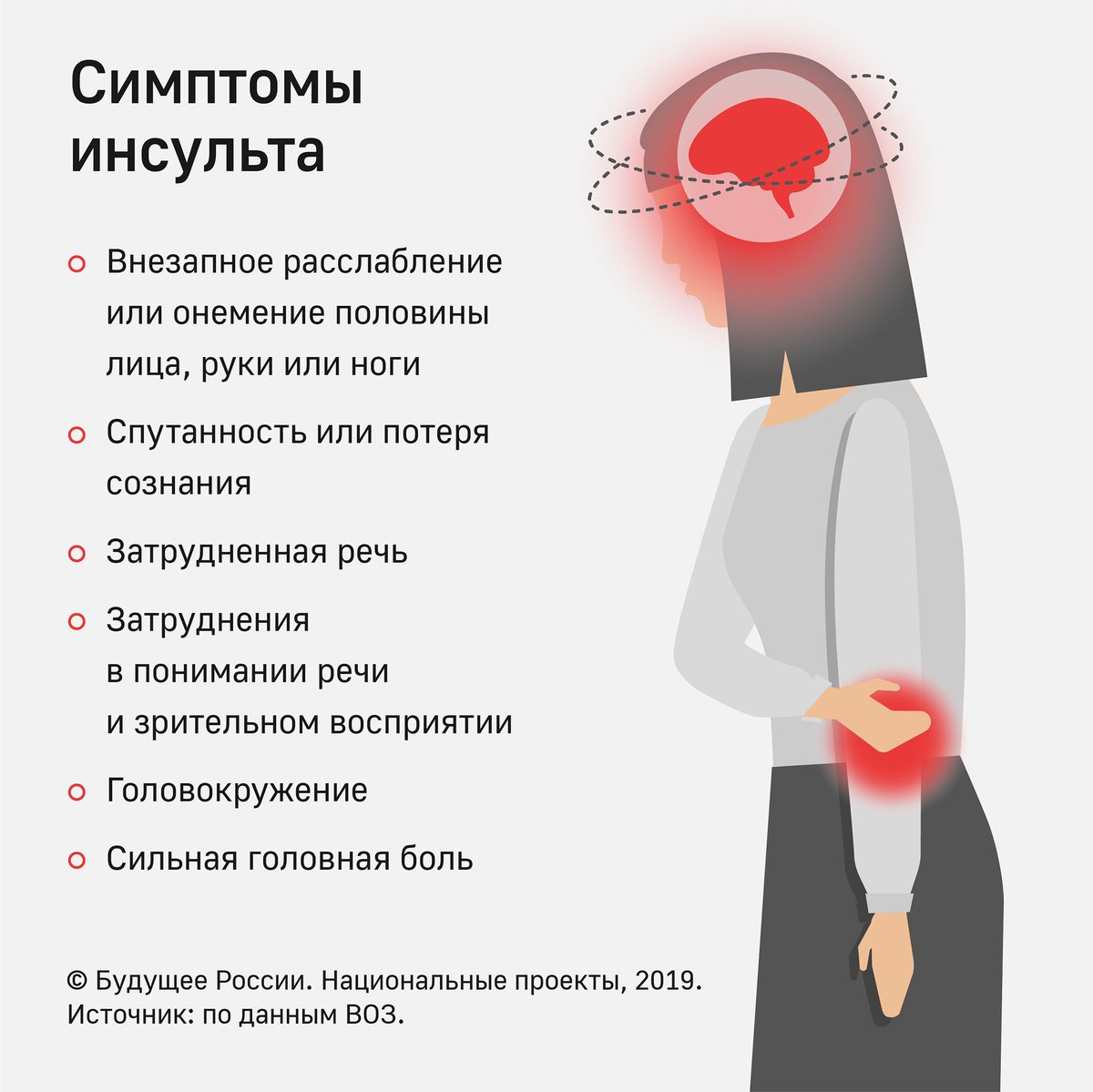
- Резкая боль в голове. Иногда больные говорят, что у них в голове что-то «взорвалось», а перед глазами появилась яркая световая вспышка;
- Помутнение рассудка, люди перестают воспринимать происходящее, не ориентируются в пространстве. Если речь сохранена, она становится похожей на «пьяную»;
- Теряется способность к координации движений, немеет рука, нога или половина тела. Улыбка становится перекошенной;
- Могут наблюдаться: потеря зрения, зрительные или слуховые галлюцинации.
Поскольку болезнь поражает головной мозг, она часто приводит к смерти или стойкой инвалидности. Иногда после реабилитации состояние больного постепенно приходит в норму.
Тем временем
Недавно американские исследователи из клиники Мауо нашли способ снизить высокое артериальное давление без лекарств. Текущие рекомендации включают, как правило, аэробные и динамические упражнения. Однако специалисты клиники выяснили, что и относительно низкоинтенсивные краткосрочные упражнения могут приносить пользу гипертоникам — упражнения нужно делать в течение всего 12 минут.
Результаты их исследования показали, что изометрические упражнения (разновидность статической нагрузки, рассчитанной не на общую выносливость, а на силу опорно-двигательного аппарата — мускулов, сухожилий, суставов) с отягощениями могут приводить к такому же эффекту снижения артериального давления, как и аэробные, а, может быть, даже к большему. Как поясняют в клинике Мауо, речь идет об упражнениях на сокращение определенной или группы мышц, которые выполняются в одном положении без движения.
Инфаркт головного мозга и инсульт
В медицине острое расстройство церебрального кровообращения называют инсультом (ОНМК). Это общий термин, объединяющий два патологических состояния с разным течением. Ишемический инсульт — прекращение поступления крови в отделы головного мозга на фоне нарушения проходимости сосуда. Такая разновидность болезни вызывает резкое кислородное голодание и смерть (некроз) тканей с последующим нарушением функций центральной нервной системы. Геморрагический инсульт появляется при нарушении целостности сосуда с развитием кровоизлияния. Выделившаяся кровь сдавливает окружающие ткани, возникает их кислородное голодание.
Если пациент интересуется, чем отличается инфаркт мозга от инсульта, необходимо в первую очередь уточнить терминологию. В неврологии ишемический инсульт называют инфарктом головного мозга, поскольку при таком заболевании происходит прекращение кровоснабжения с последующей ишемией церебральных структур. Это наиболее распространенная форма ОНМК. Развивается преимущественно у мужчин и женщин в преклонном возрасте. От мозгового кровоизлияния отличается симптомами, осложнениями, летальностью и другими факторами.
Разница между инсультом и инфарктом
При любой форме ОНМК наблюдается резкое расстройство кровотока в главном отделе центральной нервной системы. Возникает недостаточность кислорода в нейронах, из-за чего клетки головного мозга умирают. Развиваются осложнения, связанные с утратой определенных неврологических функций.
Различия между этими патологиями:
- Патологический механизм. Инфаркт развивается на фоне тромбоза или эмболии, когда полностью или почти полностью останавливается поступление крови к тканям. Геморрагический инсульт обусловлен разрывом стенки артерии или вены и излиянием крови в окружающие ткани.
- Причины и факторы риска. Главная причина ишемической формы ОНМК — тромбообразование. Этот процесс связан с нарушением коагуляции, замедлением движения крови, атеросклеротическими изменениями в сосудах, ожирением и другими факторами. Церебральное кровоизлияние ассоциировано с артериальной гипертензией, аневризмой, расслоением сосудистой стенки.
- Возрастные риски. Ишемия мозговых тканей в большинстве случаев диагностируется у пациентов старше 65 лет. Церебральное кровотечение может возникнуть в более молодом возрасте — начиная с 40-45 лет.
- Летальность. Риск смерти при ишемии мозговых тканей в среднем составляет 20%. Летальность при геморрагической форме ОНМК достигает 80%.
Выше перечислены наиболее значимые различия.
Симптомы инфаркта и инсульта
Ранние проявления этих патологических состояний отличаются. По этой причине врачи внимательно относятся к жалобам пациента и внешним признакам. Сходство обеих форм ОНМК — наличие осложнений, обусловленных поражением определенного отдела головного мозга.
Признаки инсульта и инфаркта:
- Ишемическое расстройство кровообращения характеризуется нарушением речи, снижением остроты зрения, невозможностью равномерно поднимать конечности, искривлением мимики.
- Кровотечение развивается более стремительно с сильной головной болью, фотофобией, тошнотой и рвотой.
- При инфаркте двигательные патологии чаще затрагивают только одну сторону тела.
- Геморрагический инсульт характеризуется потерей сознания, судорожными реакциями, параличами и покраснением лица.
Человек без медицинского образования и даже врач не сможет идентифицировать тип ОНМК только по симптомам. Потребуется обследование.
Повторный инсульт – прогноз и последствия
Повторное поражение мозга происходит, если не устранены причины, вызвавшие заболевание ранее: лишний вес, повышенное давление, повышенный сахар. Все это приводит к тому что к половине людей болезнь возвращается, причем в 15% — в течение первого года. Иногда больные сами виноваты в случившемся. Считая, что родились в рубашке, они начинают вести неправильный образ жизни, а, иногда, и пренебрегать лечением. В результате поражение мозговых тканей усиливается и больного ждёт повторное нарушение мозгового кровообращения
Иногда больные умирают после последствий второго инсульта, вызвавших долгое нахождение в бессознательном состоянии. Полная реабилитация у таких людей практически невозможна. Считается, что если пациент пробыл в коматозном состоянии более 4 месяцев, шансы на выживание у него минимальны.
Описано несколько случаев повторного геморрагического инсульта, который, как известно, опаснее ишемического. Больные быстро впадают в кому с практически стопроцентным летальным исходом.
Сколько живут люди после инсульта?
Точного прогноза не может дать ни один врач. Продолжительность жизни зависит от множества факторов:
- типа инсульта;
- распространенности поражения;
- возраста и состояния больного;
- сопутствующих заболеваний;
- своевременности обращения за врачебной помощью;
- эффективности лечения и реабилитации.
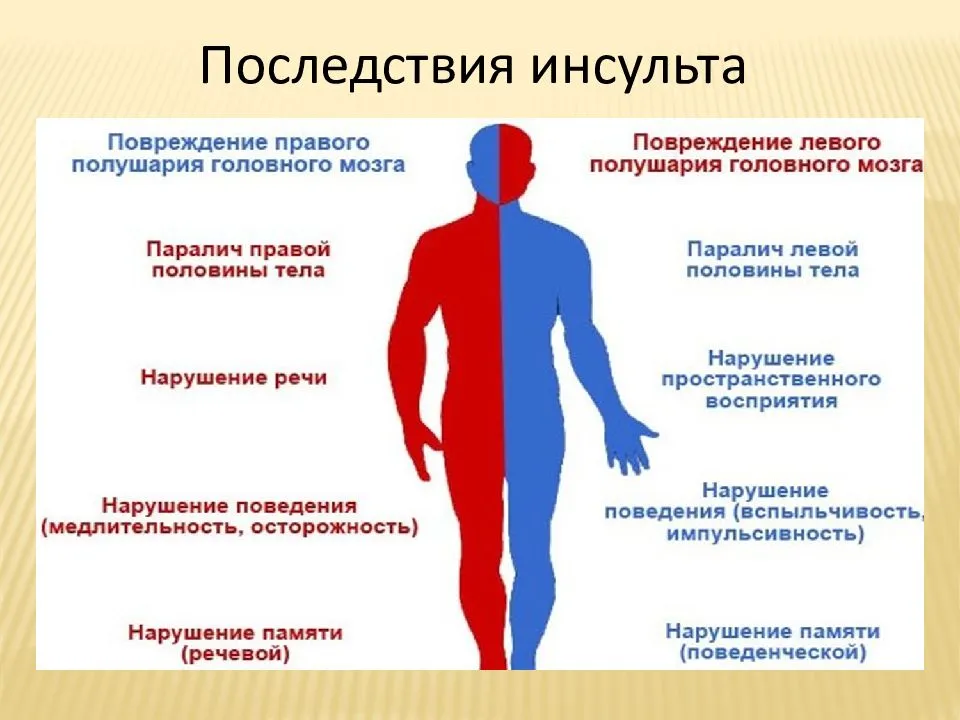
Многое зависит не только от врача, но и от родственников. Больные часто погибают не от болезни, а от неправильного ухода, вызвавшего пролежни, застойную пневмонию, гнойные поражения, почечную недостаточность и тромбоз. По данным медицинской статистики, больные с инсультом левого полушария восстанавливаются быстрее и чаще, чем люди с правополушарными поражениями.
Согласно статистике, пик смертности после инсульта приходится на первые часы. В этот период умирает:
- 12-37 % больных с ишемической формой болезни;
- 52-82 % людей с геморрагическим типом;
- 32-64 % пациентов с субарахноидальными кровоизлияниями.
Геморрагический инсульт, встречающийся реже ишемического, оставляет человеку мало шансов. Даже в США, где достигнуты большие успехи в лечении мозговых кровоизлияний, от геморрагической формы в первые сутки умирает 62% больных. Причина кроется в том, что при разрыве сосуда кровь быстро «заливает» головной мозг и смерть наступает мгновенно. Не зря его называют «ударом».
Дальнейшая статистика, говорящая, сколько живут после инсульта, еще более печальна. К концу месяца в живых остается всего 58% больных, перенёсших, в основном, ишемический инсульт, а к концу года всего 37%. Причем у 60% выживших наблюдаются стойкие мозговые нарушения, приводящие к инвалидности.
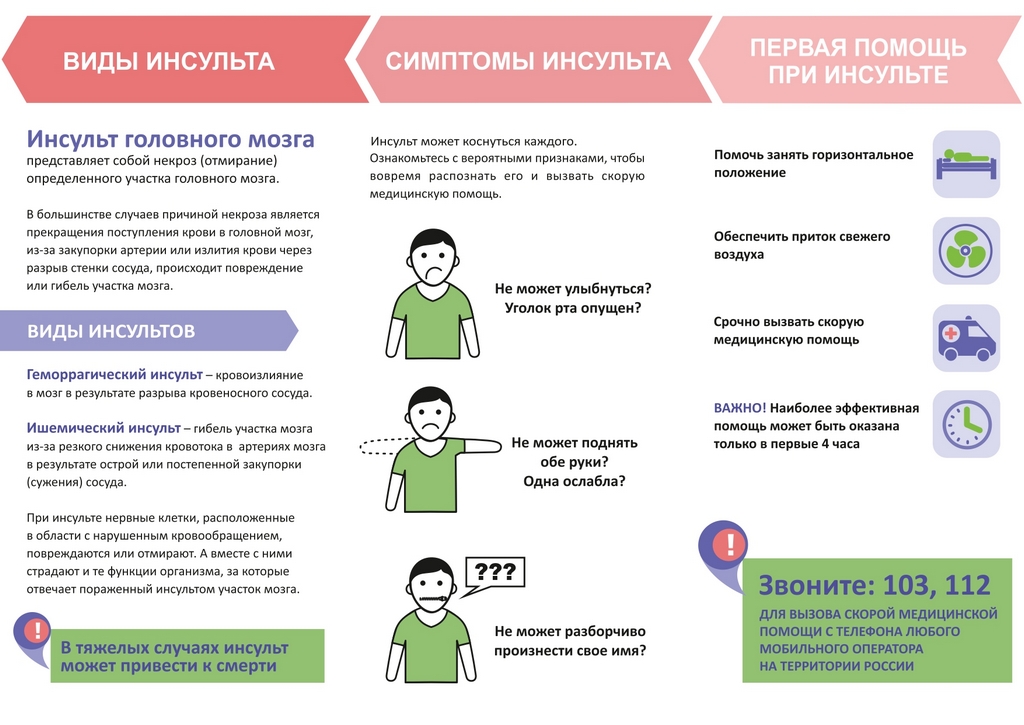
Памятка по оказанию первой помощи пожилым при ишемическом инсульте
При первых проявлениях симптомов ишемического инсульта необходимо вызвать бригаду врачей, чтобы оказать неотложную медицинскую помощь. Эффективность дальнейшего лечения напрямую зависит от своевременности этих действий. Пока едет скорая помощь, следует подготовить пожилого пациента и предпринять определенные действия:
- Пострадавшего надо уложить так, чтобы плечи и голова располагались выше тела, это поможет снизить давление крови на сосуды головного мозга. Передвигать или перекладывать пожилого человека нельзя – от этого ему может стать только хуже.
- Нельзя давать больному есть и пить в ожидании врачей из-за вероятности нарушения привычной функции глотания, человек подавится или захлебнется.
- Категорически запрещается давать какие-либо препараты до приезда врачей скорой помощи, вы можете не облегчить, а, наоборот, усугубить состояние пожилого родственника.
- Ротовую полость надо очистить от любых выделений и предметов (от слюны, крови, слизи, пищи).
- Обеспечить все условия для свободного дыхания: увеличить доступ свежего воздуха, снять тугие предметы одежды.
- Если человек потерял сознание, но самостоятельно дышит, его необходимо повернуть на бок, положить голову на руку и слегка наклонить вперед, а ногу согнуть в колене, чтобы она не дала ему случайно перевернуться.
- При отсутствии дыхания пожилого человека кладут на спину и делают ему искусственную вентиляцию легких. Если нет пульса, к этой процедуре добавляют массаж сердца. На каждые два вдоха должно приходиться 30 сердечных сокращений (2/30). Данные мероприятия следует выполнять лишь при наличии необходимых навыков и умения до тех пор, пока пострадавший не начнет дышать самостоятельно либо до приезда врачей скорой помощи.
Развитие ишемического инсульта у пожилых людей происходит очень быстро, поэтому так важно оказать квалифицированную медицинскую помощь буквально в первые минуты и часы заболевания. Лечение обязательно должно проходить в отделении реанимации (интенсивной терапии), где все силы будут брошены на проведение необходимых медицинских манипуляций
Чем быстрее это произойдет, тем благоприятнее прогноз и исход болезни. Оптимальное время оказания первой помощи и лечения – 2–4 часа от начала приступа. Если успеть за этот небольшой отрезок времени провести необходимую терапию, то, возможно, удастся избежать многих осложнений.
Наблюдение за пациентами, получающими НПОАК
Хотя НПОАК могут оказать влияние на стандартные показатели свертывания крови, такие как МНО/протромбиновое время и активированное частичное тромбопластиновое время, их измерение перед началом лечения или для оценки эффективности терапии не имеет смысла и не рекомендуется . При терапии НПОАК измерять исходное МНО целесообразно только в период перехода с варфарина или другого антагониста витамина К на НПОАК. В практическом руководстве Европейской ассоциации аритмологов (EHRA, 2018) содержатся общие рекомендации, которые могут быть использованы при лечении любыми НПОАК . По мнению экспертов, лечение этими препаратами можно начать немедленно, если МНО на фоне приема антагониста витамина К составляет ≤2,0. Пациентам со значением МНО от 2,0 до 2,5 НПОАК также можно назначить в тот же день или (лучше) на следующий день. Если МНО превышает 2,5, то перед назначением НПОАК необходимо повторно измерить этот показатель через 1-3 дня. При оценке возможных сроков снижения МНО следует учитывать его исходную величину и период полувыведения антагониста витамина К (аценокумарол – 8-24 ч, варфарин – 36-48 ч, фенопрокумон – 120-200 ч).
Следует отметить, что в инструкциях по применению НПОАК указано, что эти препараты могут быть назначены вместо варфарина, если МНО составляет ≤3 для ривароксабана, ≤2,5 для эдоксабана и ≤2,0 для апиксабана и дабигатрана.
Все НПОАК частично выводятся почками в неизмененном виде, в большей степени дабигатран (80%) и эдоксабан (50%) и в меньшей – ривароксабан (35%) и апиксабан (27%) , поэтому нарушение функции почек может сопровождаться увеличением концентрации препаратов в крови и усилением их антикоагулянтного действия. В связи с этим пациентам с хронической болезнью почек целесообразно назначать ингибиторы фактора Ха, которые в меньшей степени выводятся почками (ривароксабан или апиксабан). При лечении НПОАК необходимо регулярно контролировать функцию почек (по крайней мере ежегодно), чтобы своевременно скорректировать дозу препарата. Например, рекомендуемая доза ривароксабана у пациентов со сниженным клиренсом креатинина (30-50 мл/мин) составляет 15 мг один раз в день. Чтобы определить минимальную кратность определения функции почек (в месяцах) у пациентов с клиренсом креатинина 30-60 мл/мин, его значение следует разделить на 10. Например, если клиренс креатинина составляет 40 мл/мин, то функцию почек необходимо контролировать каждые 4 мес. При наличии дополнительных факторов риска (пожилой возраст, сопутствующие заболевания) может потребоваться более частое мониторирование функции почек, особенно при лечении дабигатраном.
Выход есть
В 2002 году впервые в России в многопрофильной клинике ЦЭЛТ для эффективного предотвращения сосудистых катастроф была создана специализированная междисциплинарная служба «СТОП-Инсульт». За три года в программе по профилактике инсульта приняли участие более 2000 человек.
Создание службы превентивной ангионеврологии стало возможным благодаря тому, что в ЦЭЛТ созданы все необходимые условия для своевременной диагностики изменений со стороны сердца, крови или сосудов мозга, способных привести к острому нарушению мозгового кровообращения. Современная лаборатория в короткие сроки определяет показатели уровня холестерина, вязкости и свертываемости крови. Безопасные и информативные методы дают представление о состоянии сосудов мозга, позволяют своевременно обнаружить опасные атеросклеротические бляшки, критические сужения артерий. Эхокардиография и суточное мониторирование и артериального давления дают полное представление о работе сердца. В необходимых случаях и ангиография дополняют мнения врачей о состоянии сосудов и головного мозга.
Все эти данные нужны для того, чтобы выявить возможные предпосылки инсульта. Ведь не только повышенное артериальное давление может привести к мозговой катастрофе. Зачастую опасность кроется в свойствах крови — склонности к тромбообразованию или, например, в повышении уровня гомоцистеина — аминокислоты, которая “повреждает” сосудистую стенку и способствует развитию атеросклероза.
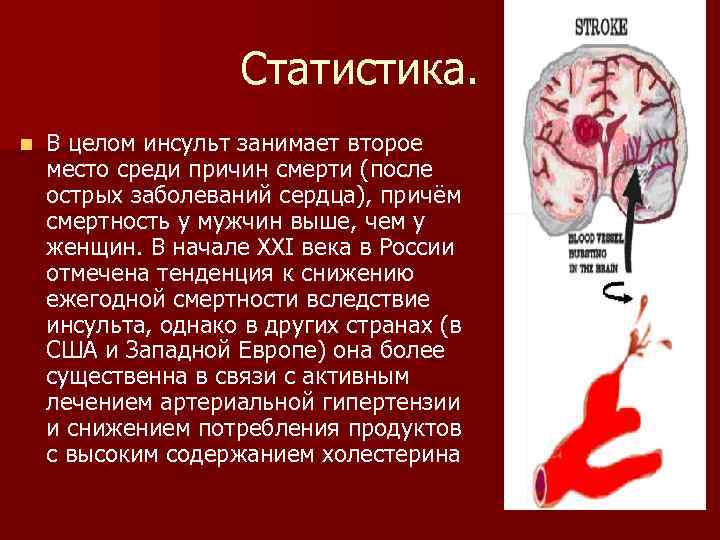
Инсульт: статистика по группам риска и типу нарушений
Инсультом называют острое нарушение кровоснабжения мозга, которое бывает ишемическим и геморрагическим.
При ишемическом типе происходит омертвение мозгового участка из-за прекращения его кровоснабжения, поэтому болезнь часто называют инфарктом мозга. Чаще причина кроется в закупорке сосуда тромбом или атеросклеротическими бляшками. Болезнь в основном встречается у людей, страдающих болезнями сердца, атеросклерозом, диабетом, заболеваниями крови. Провоцирующими факторами является лишний вес и гиподинамия. Но иногда болезнь возникает у молодых, внешне здоровых людей. На этот тип инсультов приходится 85% случаев болезни.
При геморрагическом типе, называемом апоплексическим ударом, возникает кровоизлияние в мозг, вызванное разрывом сосуда. Причиной становятся врожденные сосудистые дефекты – аневризмы, представляющие собой выпячивающийся мешок на стенке сосуда. Геморрагический инсульт часто возникает у гипертоников и людей, страдающих приступами мигрени. Во время беременности риск мозгового кровоизлияния возрастает в 8 раз.
Существует две разновидности геморрагического инсульта:
- мозговой, при котором кровь изливается непосредственно в головной мозг;
- межоболочечный, когда кровоизлияние происходит между мозговыми оболочками
На оба типа приходится 15% инсультов.