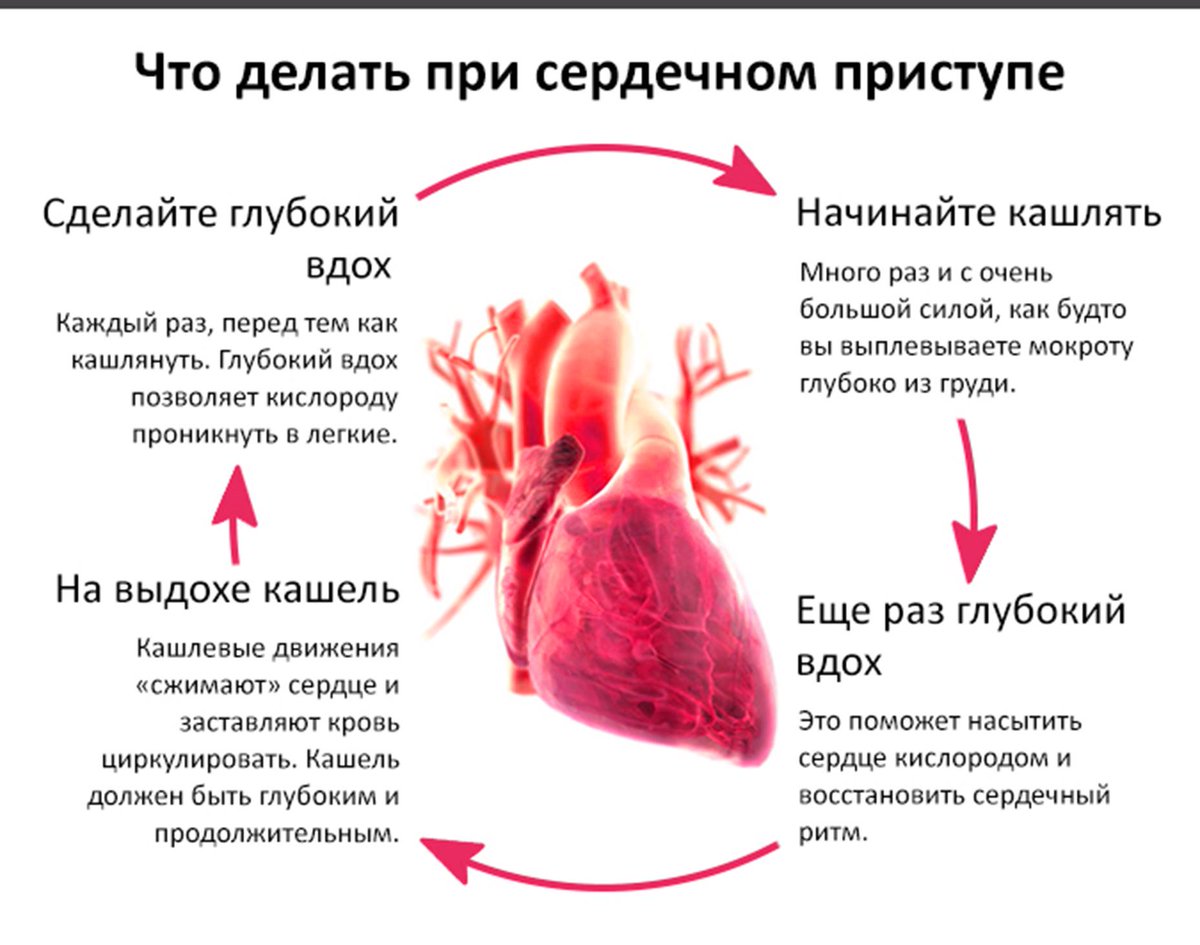
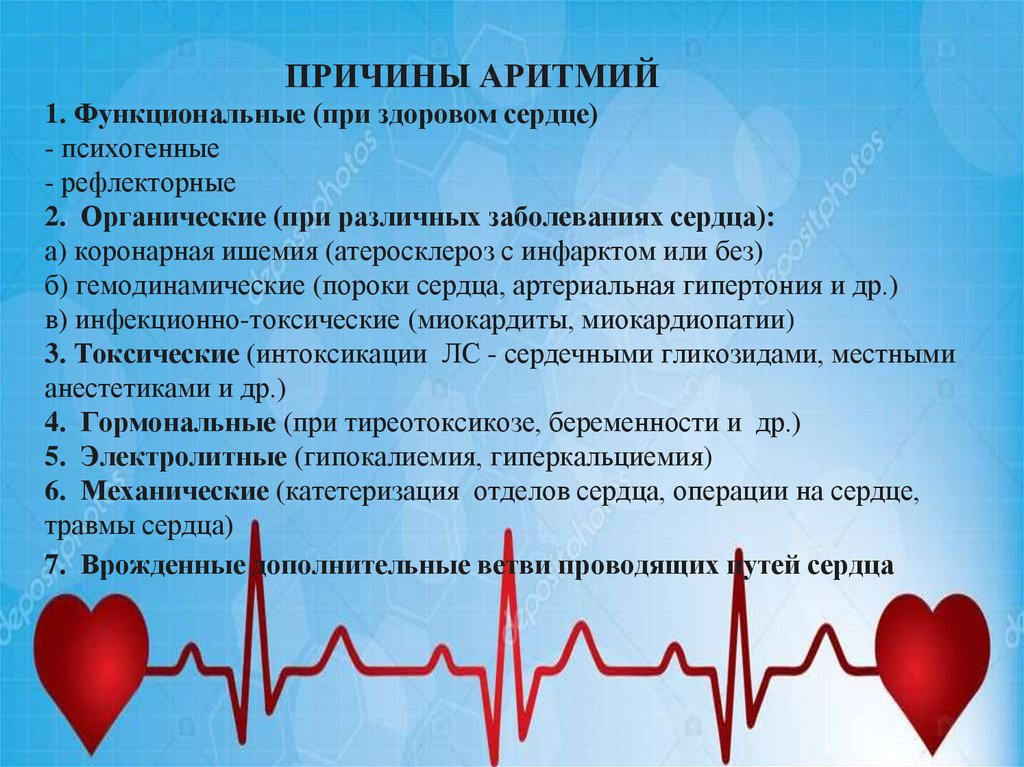
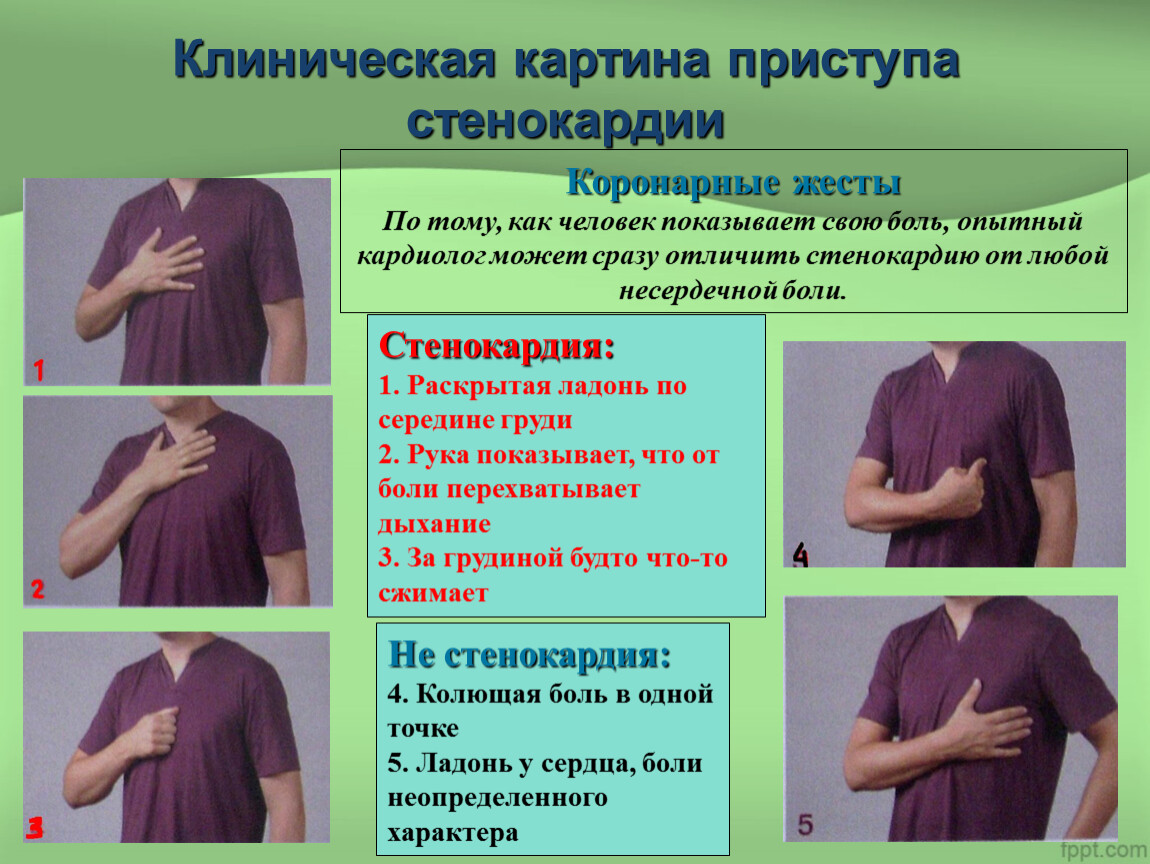
Симптомы стенокардии
Дискомфорт и болевые ощущения обычно локализуются за грудиной. Боль может иррадиировать (распространяться) в левую руку, под левую лопатку, в шею. Подобная иррадиация наблюдается довольно часто. Иногда боль «отдает» в правую половину грудной клетки, правую руку, или в нижнюю челюсть, или в верхнюю часть живота.
В отдельных случаях боли или дискомфорта именно за грудиной не наблюдается, а есть только иррадиирующая боль. Также возможно, что боли нет вообще, а наблюдаются так называемые эквиваленты стенокардии: одышка, потоотделение, сильная усталость, головокружение и т.п.
Признаком именно стенокардии является приступообразный характер боли. Как правило, боль возникает в условиях усиленной работы сердца (при физической нагрузке или эмоциональном напряжении). Подобный вид заболевания называется стенокардией напряжения. Приступ длится от одной до 15 минут. После чего больной испытывает слабость (чувствует себя «разбитым»). Помогает таблетка нитроглицерина, положенная под язык (если нитроглицерин не помогает, то, вероятно, боль в груди вызвана не стенокардией, а другим заболеванием). Как правило, с началом приступа больной прекращает физическую нагрузку, которая его вызвала, и это является условием прекращения боли. Однако в некоторых случаях боль исчезает и в условиях продолжающейся нагрузки (так называемое «прохождение через боль»). А иногда наблюдается эффект «разогрева»: сначала нагрузка вызывает боль, однако повторение через некоторое время такой же нагрузки боли уже не вызывает.
Выделяют также стенокардию покоя. При данной разновидности заболевания боль может появиться ночью, и больной просыпается от приступа боли. Стенокардия покоя встречается реже стенокардии напряжения, и является более опасным видом заболевания.
Также различают стабильную и нестабильную стенокардию. При стабильной стенокардии некоторая нагрузка при повторении приводит к повторению приступа (приступ возникает при определенном уровне нагрузки). Нестабильная стенокардия диагностируется при прогрессировании заболевания (приступ вызывается все меньшей нагрузкой). Это – более опасное состояние. Также к нестабильной стенокардии относят спонтанную стенокардию (приступы в этом случае не обусловлены физической активностью) и впервые возникшую стенокардию (приступы наблюдаются в период менее месяца). Впервые возникшая стенокардия может регрессировать (приступы прекратятся), превратиться в стабильную или прогрессирующую.
Стенокардия и другие виды болей в груди
Не всякая боль в груди является стенокардией. Боль может вызываться различными причинами (в некоторых случаях – сразу несколькими), это могут быть:
- другие заболевания сердца (такие как порок сердца, аортит и др.);
- остеохондроз
шейного или грудного отделов позвоночника; - опоясывающий лишай;
- межреберная невралгия;
- заболевания желудочно-кишечного тракта (язвенная болезнь, заболевания пищевода);
- заболевания легких (плеврит, пневмония).
Боль, вызванную не ИБС, а другими причинами, называют кардиалгией. Кардиалгии обычно отличаются от стенокардии по характеру боли. В случае кардиалгии боль может быть молниеносной, покалывающей, или наоборот – длится в течение нескольких часов или дней. Однако не стоит пытаться самостоятельно поставить себе диагноз: боль в области сердца – это серьёзно. При появлении такой боли необходимо обратиться к врачу.
Стенокардия и инфаркт миокарда
Приступ стенокардии не является инфарктом. Боль при стенокардии говорит лишь о том, что сердечная мышца испытывает временный недостаток в питании. Стоит ситуации нормализоваться, и питание восстановится.
Однако следует помнить, что стенокардия и инфаркт – это стадии одного и того же процесса. Если атеросклероз будет прогрессировать, будет прогрессировать и стенокардия, а завершиться этот процесс может инфарктом. Поэтому к стенокардии (даже стабильной) не следует относиться как неизбежному злу. Стенокардия требует лечения, а прежде всего, — диагностики состояния сосудов.
Если приступ стенокардии случился впервые, или боль не проходит в течение 5 минут после принятой (под язык) таблетки нитроглицерина, надо вызывать скорую помощь.
Лечение сердечной недостаточности, лекарства используемые для лечения
Сегодня есть гораздо больше методов лечения сердечной недостаточности, чем раньше.
Первичное лечение сердечной недостаточности обычно заключается в регулярном приеме лекарств, поддержании здорового образа жизни и тщательном контроле за своим состоянием. Если болезнь прогрессирует, пациенту может потребоваться и хирургическое лечение сердечной недостаточности.
Какие лекарства используются для лечения застойной сердечной недостаточности?
Строгое соблюдение рекомендованного врачом графика приема и дозировки лекарственных препаратов – важное условие для поддержания собственного здоровья. Чаще всего для лечения сердечной недостаточности назначаются:
- Ангиотензин-превращающие ферменты (АПФ);
- Блокаторы рецепторов ангиотензина II (БРА);
- Бета-блокаторы;
- Дигоксин;
- Мочегонные препараты;
- Расширители кровеносных сосудов;
- Калий или магний;
- Блокаторы кальциевх каналов;
- Лекарства для поддержания работы сердца.
Признаки и симптомы
Сердечный приступ может вызвать боль в плечах и руках.
Основные симптомы сердечного приступа включают в себя следующее:
- Боль в груди или дискомфорт. Боль в груди или дискомфорт могут ощущаться как давление, стеснение или ощущение сдавливания.
- Одышка: затрудненное дыхание, это может произойти с болью или без боли в груди.
- Дискомфорт в других частях тела: спина, руки и плечи, шея или челюсть.
- Нарушение ритма сердца
В то время как у мужчин и женщин могут наблюдаться первичные признаки и симптомы сердечного приступа, симптомы, которые мы перечислили выше, чаще встречаются у мужчин.
Женщины чаще испытывают дополнительные признаки и симптомы. Они включают:
- тошнота и расстройство желудка
- боль в животе
- холодный пот
- слабость
- внезапное головокружение
- повышенная потливость
Лечение
В зависимости от вида патологии лечение проводится под руководством кардиолога, невролога, сосудистого хирурга, нейрохирурга, кардиохирурга, флеболога, ревматолога. Неотложные состояния требуют помощи реаниматолога. Существуют консервативные и хирургические методы лечения ССЗ.
К консервативным методам относится:
- медикаментозная терапия – лекарства назначают в зависимости от диагноза;
- плазмаферез, аутогемотрансфузия – в терапии ревмокардита;
- тромболизис – растворение тромба при артериальных эмболиях;
- физиотерапия – в лечении хронических расстройств мозгового кровообращения, облитерирующего тромбангиита.
Хирургические методы лечения ССЗ:
- тромбэмболэктомия – хирургическое удаление тромба при неэффективности или противопоказаниях к тромболизису;
- тромбэктомия – при тромбозе глубоких вен;
- стентирование периферических сосудов и коронарных артерий – при атеросклерозе,
- протезирование сердечных клапанов – при эндокардите;
- стереотаксическая аспирация гематомы – при геморрагическом инсульте.
Сегодня редко выполняются открытые хирургические вмешательства, предпочтение отдаётся сосудистой хирургии – это способствует скорейшему восстановлению больного, минимизации послеоперационных осложнений. Тем не менее после лечения тяжёлых ССЗ пациенты чаще всего нуждаются в длительной реабилитации.
Отличительные черты
Экстрасистолия – это нарушение стабильности сердечного ритма, сопровождающееся внеочередным сокращением сердца или, наоборот, отсутствием его очередного сжатия.
Наша сердечная мышца работает под действием возбуждения, которое возникает при прохождении нервного импульса. Но бывает так, что в сердце образуются очаги повышенной возбудимости, которые и вызывают внеочередное сокращение. Так появляется экстрасистола. Такое явление характерно даже для абсолютно здоровых людей, но оно единично и проявляется очень редко.
Экстрасистолии делят на 2 основные группы: органические и функциональные. Что касается их органического вида, то это довольно серьезный симптом, возникающий на фоне конкретного сердечного заболевания. Больной при этом может вообще ничего не ощущать или же он отмечает перебои в работе сердца.
Функциональная экстрасистолия возникает на фоне совершенно здорового сердца. И именно этот вид сопровождает людей, больных ВСД.
Сравните причины и проявления этих двух видов:
| Вид | Причина | Признаки | Как переносится больными |
| Органическая | Патологии сердца: инфаркт; перикардит; кардиосклероз; ишемия; гипертензия; ревматические поражения; | Ощущение сердцебиения Замирание сердца Чувство его остановки | Могут не чувствовать перебои или испытывать их незначительные проявления, никак не реагируя на них. |
| Функциональная | Чрезмерный выброс адреналина в результате нервного напряжения или стресса. Другие причины: алкоголь, наркотики, крепкий чай или кофе, физические нагрузки | Вышеперечисленные + чувство нехватки воздуха, тревога, страх за свою жизнь, бледность кожи, повышенная потливость | Начинают паниковать, истерить |
Помимо этого, различают экстрасистолии единичные и множественные. По очагу возникновения: желудочковые и предсердные, синусовые и атриовентрикулярные.
По количеству внеочередных подергиваний выделяют такие группы:
- до 5 сокращений/минуту;
- от 5 до 15;
- выше 15.
Органическая экстрасистолия способна привести к фибрилляции желудочков, и, как следствие, остановке дыхания и потере сознания. Для внеочередных импульсов при нейроциркуляторной дистонии это не свойственно. Они не угрожают жизни больного, а, скорее, вызывают нарушения в его психической сфере.
Что характерно для вегетососудистой дистонии
Для ВСДшника важно уяснить, что его аритмия имеет функциональную природу. И неважно, где именно и в каком количестве она возникает, ясно одно: сердце здорово, а причина кроется совершенно в другом
Экстрасистолия у таких больных проявляется при поступлении в кровь большого количества адреналина. Но как только оно снижается до нормы, все ощущения утихают. То есть проблема носит временный, обратимый характер. Но больные переносят ее очень тяжело. Для них это подобно смерти: перебои сердца застают их внезапно, они могут повторяться на протяжении нескольких месяцев и даже лет, до устранения причины.
В этот момент человека захватывает чувство страха. Он начинает задыхаться, у него подкашиваются ноги, возможна потеря сознания. Больной становится бледным, начинает метаться, кричать. Ощущения в груди напоминают удар по грудной клетке.
Еще больший страх вызывает компенсаторный перерыв после внеочередного сжатия. У больного появляется страх, что его сердце сейчас остановится. Ему кажется, что он умрет, и этого не избежать.
Если возбуждение усиливается, то и усугубляются симптомы. Возникает мерцательная аритмия. Кажется, что сердце работает вне режима, хаотично, как ему заблагорассудится. К счастью, подобное состояние возникает редко.
Лечение
Лечебная тактика при боли в груди полностью зависит от диагноза .
Помощь до постановки диагноза
Доврачебная помощь показана только в том случае, если можно с большой вероятностью предположить правильную причину боли за грудиной. Действия на этом этапе зависят от предварительного диагноза:
Приступ стенокардии. В первую очередь необходимо принять нитроглицерин (1 таблетку под язык), через 5 минут можно повторить процедуру. Принимать более 3 таблеток подряд нельзя, если мероприятия не приносят эффекта, необходимо вызвать «Скорую помощь» .
Инфаркт миокарда. Если таблетки нитроглицерина не помогают, и боль за грудиной длится дольше 30 минут, необходимо обратиться в службу неотложной помощи, до приезда врачей – открыть окно, уложить больного, расстегнуть воротник, ослабить ремень, приподнять голову. .
Паническая атака
Человеку в таком состоянии важно не оставаться одному, говорить с близкими людьми, практиковать дыхательные упражнения .
Обострение остеохондроза. Боль, связанную с суставами позвоночника, можно устранить с помощью таблетки или мази на основе нестероидных противовоспалительных средств .
Боль, связанная с пищеводом
Важно обратиться к гастроэнтерологу для определения причины и подбора терапии. Самостоятельно можно принять средства, которые снижают кислотность желудка .
Если причина боли в груди неизвестна, следует постараться принять положение, в котором симптом выражен менее интенсивно, и затем определить необходимость вызова специалиста.
В любом случае исключить опасные состояния может только врач, поэтому при развитии тревожных симптомов важно как можно скорее обратиться за квалифицированной помощью
Консервативная терапия
Постоянная терапия зависит от основного диагноза — врач определяет схему лечения и длительность приема медикаментов:
- при ишемической болезни сердца (стенокардия, инфаркт миокарда) — нитроглицерин, «кроверазжижающие» препараты (антиагреганты, тромболитики);
- для пациентов с пневмонией — антибиотики, отхаркивающие средства;
- в случае заболеваний ЖКТ — антациды;
- если боль в груди связана с приступами паники — антидепрессанты .
Хирургическое лечение
В случае инфаркта миокарда в первые часы наиболее эффективный метод лечения — установка специального стента, который расширяет патологически суженную артерию сердца . Если время срочного стентирования уже прошло, кардиохирурги могут предложить операцию шунтирования — создания альтернативных путей кровоснабжения сердца. Хирургическое лечение необходимо в случае аневризмы аорты — для безопасности пациента необходимо заменить поврежденный участок сосуда .
Также к хирургическим манипуляциям относят пункцию при скоплении воздуха, жидкости или гноя в плевральной полости.
Альтернативное лечение
В случае, если боль в груди связана с хроническими патологиями позвоночника или невралгией, а также при психогенных вариантах болевого синдрома можно попробовать нетрадиционные способы лечения — мануальную терапию, иглорефлексотерапию, массаж .
После перенесенного инфаркта миокарда или пневмонии необходимо пройти длительный путь реабилитации, который включает в себя комплекс упражнений (ЛФК), методов восстановления утраченных функций и мероприятий, направленных на предупреждение повторных эпизодов заболеваний.
Заключение
Боль в груди не всегда свидетельствует о заболеваниях сердца: патологии внутренних органов, костно-мышечных структур и даже кожи могут становиться причиной различных по характеру и силе болезненных ощущений в этой зоне. В процессе определения причин симптома в первую очередь необходимо исключить состояния, которые могут быть непосредственной угрозой жизни, после чего можно продолжать диагностические поиски.
В случае острой боли, в особенности при высоком риске заболеваний сердца и сосудов, необходимо срочно вызвать скорую медицинскую помощь. При болевых ощущениях, которые длятся дольше 1-2 дней и не проходят самостоятельно, необходимо записаться на плановый прием к врачу, чтобы установить диагноз и как можно раньше начать правильное лечение боли в груди.
Как распознать и устранить «сердечное буйство»
Обнаружив у себя проявления экстрасистолии, дистоник обращается к врачу. Выслушав жалобы больного и собрав анамнез, он уже может поставить предварительный диагноз. Подтверждается он с помощью ЭКГ и УЗИ сердца.
Ультразвуковое исследование, как правило, не выявляет никаких патологических изменений сердечной мышцы.
На ЭКГ видны все типы экстрасистол. Они определяются как наслаивание одного импульса на другой, либо как расширения и деформации.
В сомнительных случаях врач может назначить дополнительное обследование в виде ЭКГ-мониторинга по Холтеру. Это более трудоемкий процесс. Во время него наблюдение за пациентом производится в течение 1–2 суток. К нему подключают портативный аппарат, постоянно фиксирующий работу сердца и в покое, и в состоянии бодрствования. Затем вся информация поступает в компьютер и расшифровывается с помощью специальной программы.
Лечение экстрасистолии при ВСД направлено на нормализацию работы нервной системы и установление психического равновесия.
Сразу стоит отметить, что сердечные, антиаритмические препараты в данной ситуации неэффективны, а в отдельных случаях даже могут навредить.
Седативные препараты в виде Валерианы сыграют определенную роль, но они начинают действовать через 1час после приема. Более эффективными будут Корвалол или Валидол.
Самым действенным методом станет прием психотропных препаратов в виде бензодиазепиновых транквилизаторов. Они восстановят и стабилизируют сердечный ритм, уберут тахикардию и обязуют сердце биться ровно. Кроме этого, транквилизаторы снизят уровень адреналина в крови. Это поможет устранить тревожность и беспокойство, избавит от чувства страха.
В терапии экстрасистолий положительный эффект оказывают дыхательные упражнения. Во время приступа пациенту рекомендуют дышать глубоко и ровно, что помогает немного сбросить напряжение.
В межприступный период можно принимать настои успокоительных трав: ромашки, липы, мелиссы, лаванды и др. Рекомендуют также периодически проходить курс физиотерапии.
На форумах, посвященных проблемам ВСД, люди освещают вопрос экстрасистолии. Одни пугаются этого состояния и просят совета, как избежать его повторов. Другие же, наоборот, успокаивают и утверждают, что при дистонии это нормально и не стоит этого бояться. Рекомендуют заниматься спортом в умеренном количестве или просто в течение дня больше двигаться, подвергать себя закаливающим процедурам в виде обливания прохладной водой, отказаться от вредных привычек.
Многие советуют «относиться ко всему философски и вести размеренную жизнь».
Экстрасистолия при нейроциркуляторной дистонии – один из неприятнейших ее симптомов, доставляющий массу дискомфортных ощущений. Но не стоит ее бояться и опасаться за свое здоровье. Это один из тех признаков, который, при отсутствии сердечных заболеваний, носит исключительно неврологический характер
Уделяя внимание своему психическому здоровью, вы сможете сократить частоту приступов, и избавите себя от других проявлений ВСД
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Изменение образа жизни после сердечного приступа
Ниже описаны меры, которые вы можете предпринять, чтобы позаботиться о себе после сердечного приступа. Некоторые из них касаются изменения образа жизни и могут предотвратить возникновение сердечных приступов в дальнейшем.
- Если вы курите, постарайтесь избавиться от этой привычки. Если вы хотите, чтобы вам помогли избавиться от курения, обратитесь к специалистам нашей Программы лечения табакозависимости по телефону 212-610-0507 или попросите у медсестры/медбрата информацию об этой программе.
- Если у вас избыточный вес, постарайтесь похудеть. Поговорите со своим врачом о безопасных способах похудения.
- Придерживайтесь принципов здорового питания, включая в свой рацион большое количество фруктов и овощей. Для получения дополнительной информации ознакомьтесь с материалом Как улучшить здоровье через питание или проконсультируйтесь с клиническим врачом-диетологом.
- Проконсультируйтесь со своим основным поставщиком медицинских услуг или кардиологом (врачом по лечению болезней сердца) по поводу того, как справляться с другими проблемами со здоровьем (например высоким артериальным давлением, высоким уровнем холестерина и диабетом), если они у вас есть.
- Примите участие в программе реабилитации при болезнях сердца (программы, направленной на улучшение здоровья и самочувствия людей, имеющих проблемы с сердцем). Она включает:
- безопасные физические упражнения для укрепления сердца;
- информирование о том, как можно снизить риск возникновения других проблем с сердцем;
- консультирование по способам снижения стресса, поскольку стресс может повышать риск сердечных заболеваний.
С дополнительной информацией и материалами также можно ознакомиться на веб-сайте Американской кардиологической ассоциации (American Heart Association) www.heart.org/en/health-topics/heart-attack/heart-attack-tools-and-resources/patient-information-sheets-heart-attack.
Диабет и аритмии желудочкового генеза
- И хотя основным связующим звеном между ЖА, ВСС и СД является ИБС, в формирование этого явления принимают участие проявления атеросклероза другой локализации (вне венечных артерий):
- Вегетососудистая дистония,
- Микроваскулярное поражение сердца,
- Структурные и электрические изменения желудочков.
- В связи с распространённостью атеросклеротических поражений сердца, а также с их обширностью этих поражений у пациентов с СД, в этой группе неминуемо выше распространённость
- Желудочковых аритмий (ЖА)
- И внезапной сердечной смерти (ВСС).
- Сердечно-сосудистые заболевания – ведущая причина смерти пациентов с СД;
- Нарушение реполяризации желудочков
- Определяется по удлинению интервала QT
- И ассоциировано с более высоким риском ЖА.
Поскольку СД предрасполагает миокард к возникновению аритмий, вероятно, он же и является пусковым механизмом их возникновения.
- Работа Chen-Scarabelli и соавт. была посвящена изучению взаимосвязи между уровнем HbA1c и риском ЖА у пациентов с имплантированным ранее электрокардиостимулятором.
- В исследование вошли 141 пациент с СД, 195 пациентов — без.
- Была показано, что частота спонтанных ЖА
- В значительной мере зависит от уровня HbA1c (8%-10), а значит хронической гипергликемии и неполноценного гликемического контроля,
- И не зависит от удлинения QT.
- В одном небольшом исследовании было показано, что другой предвестник ЖА (микроальтернация (МА) зубцов Т) встречается в группе пациентов с СД без ранее выявленных ССЗ значительно чаще, чем в контрольной.
- При этом оказалось, что у пациентов с нетипичной формой МА зубцов Т был значительно повышен уровень HbA1c:
- А неполноценный гликемический контроль связан с более высоким риском спонтанных ЖА, независящих от продолжительности интервала QT.
- Подобные результаты свидетельствуют о том, что у диабетиков миокард склонен к электрической нестабильности,
- С другой стороны, вегетососудистая дистония, развивающаяся при СД, приводит к непропорциональному воздействию симпатики на миокард,
- Усугубляя электрическую нестабильность
- И предрасполагая к развитию летальных аритмий.
- Ещё одной серьезной проблемой является диабетическая сенсорная нейропатия, которая может приводить
- Как к развитию ЖА,
- Так и к внезапной сердечной смерти (при развитии безболевой/немой ишемии миокарда).
- В другом рандомизированном проспективном исследовании авторы рассматривали связь между эпизодами гипогликемии и ЖА у пациентов с СД 2 типа и верифицированным ССЗ:
- 30 пациентов, получали инсулин и/или препараты сульфонилмочевины;
- Для контрольной группы с учётом возраста были подобраны 12 пациентов, получавших терапию препаратами с низким риском развития гипогликемии.
- В основной группе были выше частота
- Гипогликемий
- «Молчащих» ЖА.
- Дальнейшее изучение гипогликемии на риск развития ЖА изучали Pistrosch и соавт. на более крупных когортах пациентов с СД:
- Было показано, что гипогликемия может провоцировать развитие ЖА и
- Что не менее интересно, низко-нормальный уровень тиреотропного гормона, свидетельствующий о субклиническом гипертиреозе, является независимым фактором развития ЖА.
- И, несмотря на то, что два вышеупомянутых исследования не дают представления о причинно-следственных связях между гипогликемией и ЖА у пациентов с СД,
- Можно уверенно утверждать, что гипогликемия может служить провоцирующим фактором для развития ЖА
- Как вызывая чрезмерную стимуляцию симпатического отдела ВНС,
- Так и за счёт удлинения интервала QT.
- Можно уверенно утверждать, что гипогликемия может служить провоцирующим фактором для развития ЖА
- Интересно, что в другом исследовании наличие связи между СД и ЖА в группе пациентов с тяжелой сердечной недостаточностью не подтвердилось;
↓
- Итак, помимо того, что СД, является фактором, повышающим заболеваемость ИБС и ухудшающим её течение
- Он также может играть определяющую роль в образовании субстрата для возникновения ЖА;
- И/или может непосредственно провоцировать развитие ЖА.
- В противовес этому, имеются клинические данные за то, что СД является протективным в отношении ЖА фактором (по крайней мере, в определённых группах пациентов).
- Увы, рандомизированных крупномасштабных исследований, которые могли бы предоставить однозначный взгляд на патогенетические взаимоотношения между СД и ЖА до сих пор не проводилось.
Диагностика сердечного приступа
Существует множество различных исследований, позволяющих диагностировать сердечный приступ. По прибытии в пункт неотложной медицинской помощи вы можете пройти одно или несколько из перечисленных ниже исследований.
Электрокардиограмма (EKG)
С помощью электрокардиограммы измеряется электрическая активность вашего сердца. Это значит, что определяется как часто бьется ваше сердце и замеряются многие другие параметры. В ходе этого исследования ваш медицинский сотрудник установит датчики (электроды) на вашей груди, руках и ногах или во всех трех позициях. Эти датчики покажут, как работает ваше сердце.
Анализ крови
Данный анализ определяет наличие в крови такого белка, как тропонин, который попадает в кровоток в случае повреждения сердечной мышцы.
Эхокардиограмма
Эхокардиограмма — это метод визуальной диагностики, который предполагает использование ультразвука (звуковых волн) для получения изображений вашего сердца. Он позволяет увидеть, как бьется ваше сердце, как оно перекачивает кровь, а также может показать, есть ли отклонения в работе сердечной мышцы и клапанов сердца.
Кардиограмма с нагрузкой
Кардиограмма с нагрузкой позволяет врачам увидеть, достаточно ли крови получает ваше сердце при определенной нагрузке или в тех случаях, когда вы делаете то, от чего сердце начинает работать интенсивнее. Для проведения этого исследования вам могут ввести лекарство через внутривенную (ВВ) капельницу (иглу, которая устанавливается у вас в вене для введения лекарства), чтобы увеличить частоту сердцебиений и артериальное давление, как если бы вы выполняли физические упражнения, или же вас могут попросить выполнить физические упражнения.
Катетеризация сердца и коронарография
Это процедура, с помощью которой можно увидеть, не заблокированы ли у вас коронарные артерии.
Вам дадут лекарство, которое поможет вам расслабиться перед процедурой. В ходе процедуры ваш врач введет тонкий катетер (длинную гибкую трубку) в кровеносный сосуд на руке или ноге и продвинет его к сердцу. Этот процесс называют катетеризацией сердца.
Когда конец катетера окажется в сердце, в ваше сердце по катетеру врач введет специальный краситель. С помощью рентгеновского аппарата врач будет наблюдать за тем, как краситель выходит из сердца и продвигается по коронарным артериям. Это называется коронарографией.
Причины развития патологии
Тахикардия сердца развивается по физиологическим или патологическим причинам. В первом случае ее проявления связаны преимущественно с естественной реакцией человека на внешние обстоятельства, вызывающие физическое, психоэмоциональное напряжение. Из-за него кровь сильнее приливает к органам, провоцируя тахикардию.
При физиологическом течении причинами состояния могут быть жара, духота, повышенная влажность (если человек чувствителен к климату). Тахикардия проявляется при волнении — причем эмоции могут быть и негативными, и положительными. Физиологичное учащение сердечного ритма провоцирует прием кортикостероидов, атропина и схожих препаратов, пристрастие к кофе, крепкому чаю, энергетическим и спиртным напиткам. Основанием может стать спортивная тренировка, интенсивная пробежка и даже подъем по лестнице, в зависимости от физиологии человека.
Патологическое состояние вызывают, прежде всего, сердечно-сосудистые нарушения, эндокринные заболевания, отклонения от нормальной работы вегетативной системы. Сердце чаще бьется при повышении температуры, болевом синдроме разного генеза. Другие патологические причины:
- сердечная недостаточность, инфаркт, порок (врожденный или приобретенный);
- сердечные воспалительные патологии — эндокардит, миокардит и прочие;
- анемия, масштабная кровопотеря;
- опухоли на надпочечниках;
- невроз, психоз;
- интоксикации различного генеза;
- заболевания щитовидной железы;
- ангина, туберкулез или другие инфекционные заболевания, сопровождаемые лихорадкой;
- феохромоцитома, травмы, сильное обезвоживание и другие причины.
Отличительные черты
Экстрасистолия – это нарушение стабильности сердечного ритма, сопровождающееся внеочередным сокращением сердца или, наоборот, отсутствием его очередного сжатия.
Наша сердечная мышца работает под действием возбуждения, которое возникает при прохождении нервного импульса. Но бывает так, что в сердце образуются очаги повышенной возбудимости, которые и вызывают внеочередное сокращение. Так появляется экстрасистола. Такое явление характерно даже для абсолютно здоровых людей, но оно единично и проявляется очень редко.
Экстрасистолии делят на 2 основные группы: органические и функциональные. Что касается их органического вида, то это довольно серьезный симптом, возникающий на фоне конкретного сердечного заболевания. Больной при этом может вообще ничего не ощущать или же он отмечает перебои в работе сердца.
Функциональная экстрасистолия возникает на фоне совершенно здорового сердца. И именно этот вид сопровождает людей, больных ВСД.
Сравните причины и проявления этих двух видов:
| Вид | Причина | Признаки | Как переносится больными |
| Органическая | Патологии сердца: инфаркт; перикардит; кардиосклероз; ишемия; гипертензия; ревматические поражения; | Ощущение сердцебиения Замирание сердца Чувство его остановки | Могут не чувствовать перебои или испытывать их незначительные проявления, никак не реагируя на них. |
| Функциональная | Чрезмерный выброс адреналина в результате нервного напряжения или стресса. Другие причины: алкоголь, наркотики, крепкий чай или кофе, физические нагрузки | Вышеперечисленные + чувство нехватки воздуха, тревога, страх за свою жизнь, бледность кожи, повышенная потливость | Начинают паниковать, истерить |
Помимо этого, различают экстрасистолии единичные и множественные. По очагу возникновения: желудочковые и предсердные, синусовые и атриовентрикулярные.
По количеству внеочередных подергиваний выделяют такие группы:
- до 5 сокращений/минуту;
- от 5 до 15;
- выше 15.
Органическая экстрасистолия способна привести к фибрилляции желудочков, и, как следствие, остановке дыхания и потере сознания. Для внеочередных импульсов при нейроциркуляторной дистонии это не свойственно. Они не угрожают жизни больного, а, скорее, вызывают нарушения в его психической сфере.
Маски стенокардии
«У меня часто прихватывает сердце. Муж говорит, что у меня стенокардия и нужно обратиться к кардиологу. Он прав?»
Алевтина, Ивановская обл.
— Смотря о какой боли идет речь. Многие считают, что при стенокардии болит сердце. На самом деле, это бывает крайне редко. Гораздо чаще при стенокардии ощущается жжение, дискомфорт, сдавление (недаром в старину русские врачи называли ее грудной жабой, а в западных странах ее до сих пор так и называют) в центре грудной клетки, за грудиной, а то и в области пищевода. Как правило, грудная жаба возникает при ускорении шага, при резких движениях и проходит, когда человек садится или отдыхает. Бывают (правда, нечасто) и атипичные случаи, когда проявляется болью в запястье, локте, плече. Нередко сердечную боль принимают за изжогу и пытаются «загасить» ее приемом соды или антацидных средств. У к стенокардии напряжения (ее еще называют стабильной) отношение «благодарное». В какой-то мере такому пациенту «повезло»: у него есть сигнальная система, которая сообщает, что у него — (недостаточное кровоснабжение сердечной мышцы). Намного хуже и опаснее, если боли появляются без видимой причины: рано утром, при пробуждении или даже при очень незначительных нагрузках. Или не возникают вовсе. Человек при этом может вполне нормально себя чувствовать и не подозревать, что находится на полпути к инфаркту (при котором из-за резкого прекращения кровотока один из участков сердца выключается из кровообращения). Послушайте супруга! Обратитесь к врачу!
Уход
Необходимо срочное лечение, чтобы снизить риск серьезного повреждения тканей сердца.
Немедленное лечение
Немедленное лечение в больнице, даже при отсутствии диагноза, может включать:
- аспирин, чтобы предотвратить дальнейшее свертывание крови
- нитроглицерин, чтобы помочь расслабить артерии для улучшения кровотока
- кислородная терапия, чтобы увеличить количество кислорода в организме человека
- морфин, чтобы облегчить симптомы
- лекарство, разжижающее кровь, чтобы помочь растворить закупорку артерии
После того как больному поставили диагноз сердечного приступа, врач может назначить лекарства для растворения тромбов, проведения операции или того и другого.
Врачи могут выполнить процедуру отсасывания сгустка или установить металлическую трубку, называемую стентом, чтобы вскрыть закупорку. Скорее всего, они также пропишут другие лекарства, чтобы снизить риск сердечных приступов в будущем.
Хирургия
Иногда для улучшения притока крови к сердцу может потребоваться операция. Хирург может выполнить коронарную ангиопластику или операцию шунтирования.
Коронарная ангиопластика, которую также называют чрескожным вмешательством, включает расширение коронарной артерии с помощью стента. Шунтирование включает в себя перенаправление кровотока вокруг закупорки.
Конкретное лечение может варьироваться в зависимости от типа сердечного приступа.
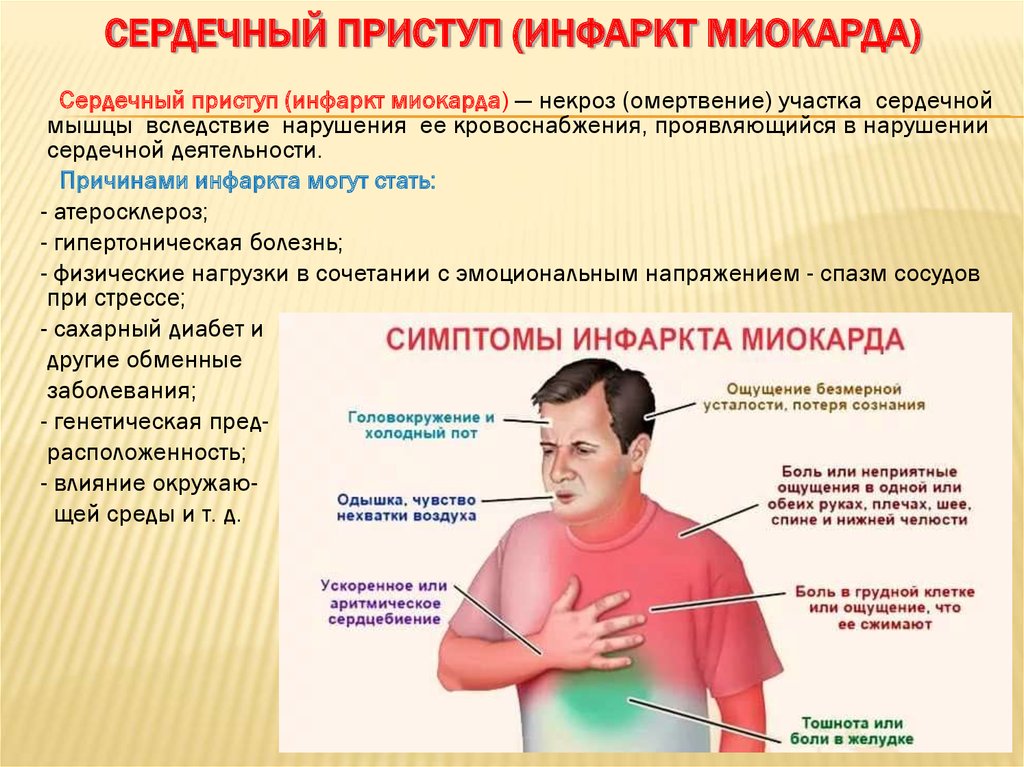
Сердечный приступ: симптомы
Сердечный приступ обычно имеет следующие симптомы: боль или дискомфорт в груди, затрудненное дыхание и головокружение
Важно отметить, что не у всех наблюдаются одинаковые симптомы
У некоторых людей симптомы сердечного приступа могут появляться постепенно, у других — внезапно.
Симптоматика сердечного приступа очень обширна. Если больной уже переживал сердечный приступ в прошлом, в следующий раз симптомы могут появиться точно так же или иначе.
По данным Американской кардиологической ассоциации (AHA), симптомы могут включать:
Боль или дискомфорт в груди
Боль в груди — частый симптом сердечного приступа.
Некоторые также говорят, что они испытывают чувство стеснения, которое может ощущаться, как будто их «сжимают».
Иногда эти ощущения могут появиться внезапно и сильно. Это происходит, когда закупорка возникает резко. Если закупорка медленно прогрессирует с течением времени, то симптомы появляются постепенно. В таком случае можно принять эти ощущения за изжогу или несварение желудка.
Любой, кто испытывает симптомы, возникающие при нагрузке и исчезающие после отдыха, даже если они возникают постепенно, сразу должен обсудить их с врачом, особенно если они прогрессируют с течением времени.
Однако не следует ждать, чтобы обратиться за медицинской помощью по поводу боли в груди. Следует немедленно обратиться за медицинской помощью, особенно если возникают и другие признаки сердечного приступа.
Боль или дискомфорт в других областях
Ощущения, которые больной может испытывать в груди, могут распространиться на другие части тела, включая:
- затылок
- челюсть
- шею
- желудок
- руку или плечо
Одышка
Иногда появляются затруднения с дыханием до или во время сердечного приступа.
Одышка может возникать из-за повышения давления в сердце или как симптом закупорки кровеносных сосудов.
Головокружение
Некоторые могут чувствовать слабость, головокружение.
Головокружение может появиться из-за плохого кровообращения или может быть прямым результатом симптомов закупорки.
Холодный пот
Холодный пот или липкость также могут возникать во время сердечных приступов.
Холодный пот может быть похож на пот, который возникает во время гриппа или другого вирусного заболевания.
Следует обратить внимание на другие симптомы, возникающие наряду с холодным потом. Если они похожи на сердечные приступы, больному следует срочно обратиться за медицинской помощью
Симптомы желудка
Некоторые испытывают желудочно-кишечные симптомы во время сердечного приступа. Они включают:
- тошноту
- рвоту
- несварение желудка
- боль в животе или жжение
Эти симптомы можно легко перепутать с изжогой.
Усталость
Необъяснимая усталость — еще один потенциальный симптом сердечного приступа или надвигающегося сердечного приступа.
Беспокойство
Во время сердечного приступа также можно испытывать чувство паники или беспокойства. Больные иногда путают панические атаки и сердечные приступы, учитывая схожесть симптомов.
Что характерно для вегетососудистой дистонии
Для ВСДшника важно уяснить, что его аритмия имеет функциональную природу. И неважно, где именно и в каком количестве она возникает, ясно одно: сердце здорово, а причина кроется совершенно в другом
Экстрасистолия у таких больных проявляется при поступлении в кровь большого количества адреналина. Но как только оно снижается до нормы, все ощущения утихают. То есть проблема носит временный, обратимый характер. Но больные переносят ее очень тяжело. Для них это подобно смерти: перебои сердца застают их внезапно, они могут повторяться на протяжении нескольких месяцев и даже лет, до устранения причины.
В этот момент человека захватывает чувство страха. Он начинает задыхаться, у него подкашиваются ноги, возможна потеря сознания. Больной становится бледным, начинает метаться, кричать. Ощущения в груди напоминают удар по грудной клетке.
Еще больший страх вызывает компенсаторный перерыв после внеочередного сжатия. У больного появляется страх, что его сердце сейчас остановится. Ему кажется, что он умрет, и этого не избежать.
Если возбуждение усиливается, то и усугубляются симптомы. Возникает мерцательная аритмия. Кажется, что сердце работает вне режима, хаотично, как ему заблагорассудится. К счастью, подобное состояние возникает редко.
Шунт или стент?
«Скажите, а что лучше — стентирование или шунтирование?»
Маргарита, Иркутск
— У нас в Центре предпочтение отдается , которое мы проводим без разрезов, под ангиографическим контролем. Суть операции в том, что под контролем рентгена через небольшой прокол в пораженный атеросклерозом сосуд вводится миниатюрный баллон, на котором помещается тонкая металлическая трубочка — стент диаметром 2,5-4,5 мм. Баллон продвигается в место сужения коронарной артерии и раздувается под давлением до 20-30 атмосфер — таким образом холестериновая бляшка сплющивается и стентированный сосуд расширяется до нужного диаметра. С развитием технологии стентирования процент больных, которым показана только операция шунтирования, составляет лишь 5-10%. И это понятно. Стентирование гораздо менее травматично для пациента и процесс реабилитации после него идет значительно быстрее (через 1-2 дня после такой операции человек выписывается домой). Несмотря на то, что хирурги научились применять минимально травматичные методы, такие, как лапароскопия, операции без остановки сердца и т.д., однако провести шунтирование минимальным доступом не всегда возможно. К тому же, шунты, сделанные из собственных вен, неизбежно стареют. Они подвержены атеросклерозу и дегенеративным изменениям. При этом возможностей для повторного восстановления кровообращения остается очень мало. Чего не скажешь о стентах, которые сейчас выпускаются со специальным лекарственным покрытием, препятствующим рестенозу (повторному сужению) сосудов.
Подготовила Татьяна ГУРЬЯНОВА
«АиФ. Здоровье»
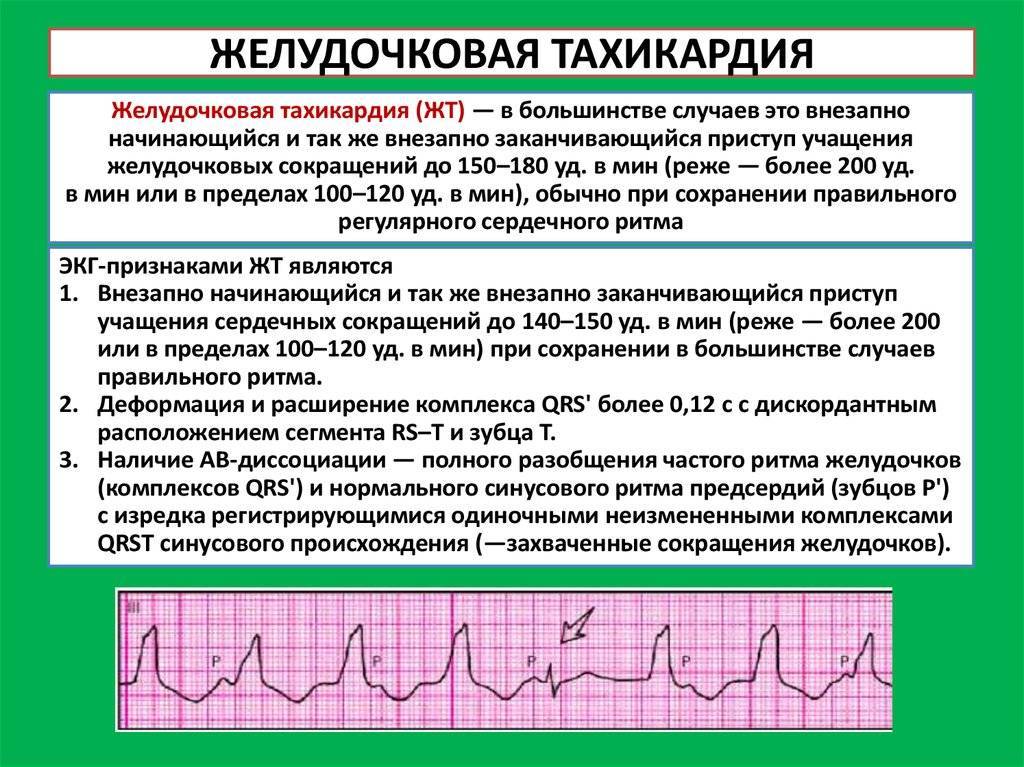
Признаки и лечение желудочковой тахикардии
Желудочковая разновидность характеризуется сердцебиением до 220 ударов за 60 секунд и работой сердца в опасном режиме, который часто приводит к недостаточности. Она провоцирует желудочковую фибрилляцию, которая угрожает остановкой кровообращения, вплоть до летального исхода.
Такая тахикардия проявляется внезапно, и чаще всего как симптом основного заболевания. Состояние может быть гемодинамическим стабильным или нестабильным. При стабильности сердцебиение учащается, больной ощущает тяжесть, сжатие в области груди, у него кружится голова. При нестабильном состоянии через несколько секунд после возникновения симптома пациент теряет сознание.
Лечение, направленное на уменьшение частоты приступов, включает катетерную абляцию, в особых случаях — имплантацию кардиовертера-дефибриллятора. Он отслеживает сердцебиение и, если нужно, генерирует слабый электроразряд. Медикаментозно выраженных результатов пока добиться нельзя.
Чтобы снять внезапный приступ, больной должен:
- глубоко вздохнуть;
- задержать на некоторое время дыхание;
- затем медленно выдохнуть.
Повторять последовательность нужно не менее пяти минут, контролируя равномерность вдохов и выдохов. Нужно также закрыть глаза, надавить на глазные яблоки и удерживать давление около 10 секунд. Уменьшить пароксизмы помогает умывание холодной водой. При серьезных приступах необходимо обеспечить больному полный покой и незамедлительно вызвать скорую помощь.
Сердечный приступ у женщин
Симптомы сердечного приступа у женщин проявляются немного иначе, чем у мужчин.
Некоторые источники утверждают, что женщины реже испытывают чувство давления в груди. Оно может и вовсе отсутствовать
Другие источники объясняют, что женщины могут чаще испытывать следующие симптомы:
- одышка
- тошнота и рвота
- усталость
- боль, особенно в спине, плечах или челюсти
Однако, по данным British Heart Foundation, женщины также с большей вероятностью игнорируют симптомы и не так быстро обращаются за помощью.
Любой, кто испытывает возможные симптомы сердечного приступа или не уверен, испытывает ли он их, должен немедленно обратиться за неотложной помощью.
Как классифицируют тахикардию сердца
Тахикардию классифицируют, прежде всего, по источникам ускорения сердечного сокращения. Формировать электроимпульс могут разные отделы сердца. В норме это синусовый узел, откуда возбуждение передается к миокарду. При патологиях электроимпульс формируется в нервных клетках, которые находятся в предсердиях, желудочках и т.д. Соответственно и учащенное сердцебиение может быть синусовым, предсердным, желудочковым или атриовентрикулярным. Если приступ внезапно начинается и также заканчивается, состояние называют пароксизмальным.
Среди видов тахикардии, относящихся к нарушениям правильного функционирования сердца, выделяют наджелудочковую и желудочковую. Первая характеризуется нарушениями сердечного ритма на уровне предсердий. Она может быть самостоятельным заболеванием, чью причину врачи видят в последствиях других болезней или патологиях в строении сердца.
Тахикардия желудочкового типа, при которой источник нарушений находится в желудочках, довольно серьезное отклонение от нормы. Она также может быть врожденной или приобретенной после сердечных заболеваний: ишемии, кардиомиопатии и подобных им патологий. Состояние опасно высокими рисками срыва ритма и внезапным прекращением сердцебиения. Поэтому при первых же симптомах нужно обратиться к врачу.
Лечение
Лечебная тактика при боли в груди полностью зависит от диагноза .
Помощь до постановки диагноза
Доврачебная помощь показана только в том случае, если можно с большой вероятностью предположить правильную причину боли за грудиной. Действия на этом этапе зависят от предварительного диагноза:
Приступ стенокардии. В первую очередь необходимо принять нитроглицерин (1 таблетку под язык), через 5 минут можно повторить процедуру. Принимать более 3 таблеток подряд нельзя, если мероприятия не приносят эффекта, необходимо вызвать «Скорую помощь» .
Инфаркт миокарда. Если таблетки нитроглицерина не помогают, и боль за грудиной длится дольше 30 минут, необходимо обратиться в службу неотложной помощи, до приезда врачей – открыть окно, уложить больного, расстегнуть воротник, ослабить ремень, приподнять голову. .
Паническая атака
Человеку в таком состоянии важно не оставаться одному, говорить с близкими людьми, практиковать дыхательные упражнения .
Обострение остеохондроза. Боль, связанную с суставами позвоночника, можно устранить с помощью таблетки или мази на основе нестероидных противовоспалительных средств .
Боль, связанная с пищеводом
Важно обратиться к гастроэнтерологу для определения причины и подбора терапии. Самостоятельно можно принять средства, которые снижают кислотность желудка .
Если причина боли в груди неизвестна, следует постараться принять положение, в котором симптом выражен менее интенсивно, и затем определить необходимость вызова специалиста.
В любом случае исключить опасные состояния может только врач, поэтому при развитии тревожных симптомов важно как можно скорее обратиться за квалифицированной помощью
Консервативная терапия
Постоянная терапия зависит от основного диагноза — врач определяет схему лечения и длительность приема медикаментов:
- при ишемической болезни сердца (стенокардия, инфаркт миокарда) — нитроглицерин, «кроверазжижающие» препараты (антиагреганты, тромболитики);
- для пациентов с пневмонией — антибиотики, отхаркивающие средства;
- в случае заболеваний ЖКТ — антациды;
- если боль в груди связана с приступами паники — антидепрессанты .
Хирургическое лечение
В случае инфаркта миокарда в первые часы наиболее эффективный метод лечения — установка специального стента, который расширяет патологически суженную артерию сердца . Если время срочного стентирования уже прошло, кардиохирурги могут предложить операцию шунтирования — создания альтернативных путей кровоснабжения сердца. Хирургическое лечение необходимо в случае аневризмы аорты — для безопасности пациента необходимо заменить поврежденный участок сосуда .
Также к хирургическим манипуляциям относят пункцию при скоплении воздуха, жидкости или гноя в плевральной полости.
Альтернативное лечение
В случае, если боль в груди связана с хроническими патологиями позвоночника или невралгией, а также при психогенных вариантах болевого синдрома можно попробовать нетрадиционные способы лечения — мануальную терапию, иглорефлексотерапию, массаж .
После перенесенного инфаркта миокарда или пневмонии необходимо пройти длительный путь реабилитации, который включает в себя комплекс упражнений (ЛФК), методов восстановления утраченных функций и мероприятий, направленных на предупреждение повторных эпизодов заболеваний.
Заключение
Боль в груди не всегда свидетельствует о заболеваниях сердца: патологии внутренних органов, костно-мышечных структур и даже кожи могут становиться причиной различных по характеру и силе болезненных ощущений в этой зоне. В процессе определения причин симптома в первую очередь необходимо исключить состояния, которые могут быть непосредственной угрозой жизни, после чего можно продолжать диагностические поиски.
В случае острой боли, в особенности при высоком риске заболеваний сердца и сосудов, необходимо срочно вызвать скорую медицинскую помощь. При болевых ощущениях, которые длятся дольше 1-2 дней и не проходят самостоятельно, необходимо записаться на плановый прием к врачу, чтобы установить диагноз и как можно раньше начать правильное лечение боли в груди.