Проводим дезинфекцию — избавляем дом от клеща.
Лечение больного чесоткой должно контролироваться врачом каждые 10 дней в течение примерно полутора месяцев
Очень важно провести осмотр всех, кто находился в контакте с заболевшим, а также провести дезинфекцию белья и предметов домашнего обихода, с целью предупреждения распространение инфекции. Извлеченные из кожи человека клещи живут 5-14 дней, при температуре плюс 60 градусов Цельсия они погибают в течение часа, а при глажении белья и кипячении гибнут сразу
Во влажной среде чесоточный клеш способен жить до 15 суток. Для обеззараживания постельного и нательного белья, полотенец лучше всего прокипятить их в 1-2%-ном растворе соды или с любым стиральным порошком в течение 10 минут. Верхнюю одежду проглаживают утюгом, отпаривая с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши нужно проветривать в течение 5 дней, вывешивая их на открытом воздухе. Детские игрушки и обувь помещают в полиэтиленовый пакет не менее чем на неделю
В комнате больного надо ежедневно проводить влажную уборку с 1-2%-ным содовым раствором, уделяя особое внимание дверным ручкам, подлокотникам кресел, личным вещам. Для дезинфекции мебели, ковров, верхней одежды лучше всего использовать препарат А-ПАР
Педикулез
Педикулез вызывает человеческая вошь, подразделяющаяся на три подтипа: головная, платяная, лобковая.
Головная вошь обитает на волосистой части головы, платяная — в складках одежды (на кожу переходит только для кормления), лобковая — в интимных зонах, иногда в подмышечных впадинах. Педикулез передается контактно-половым путем. Имеет узнаваемую симптоматику:
- многочисленные пятнышки на поверхности кожи сизого или голубовато-сероватого цвета;
- экскориации — расчесы укусов, нередко возникает присоединение вторичной инфекции с развитием гнойных пустул;
- на волосистых зонах обнаруживаются гниды — яйца вшей.
Педикулез представляет инфекционную опасность, поскольку вши могут быть переносчиками определённого рода патогенных бактерий — риккетсий, которые вызывают волынскую лихорадку. Также вши переносят возвратный тиф.
Подготовка к осмотру дерматолога-венеролога
Чтобы осмотр дерматовенеролога был максимально информативным, необходимо провести правильную подготовку к приему. Как правило, подготовка не вызывает никаких затруднений у пациента. Если вы записаны на прием, соблюдайте следующие правила:
- не используйте косметические средства, а также лекарственные мази и кремы на патологически измененных участках кожи, чтобы не изменить клиническую картину высыпаний;
- перед приемом можно принять душ, но не используйте агрессивные моющие средства. Вместо них воспользуйтесь детским мылом;
- если причина жалоб – проблемы на коже головы или волосы, не мойте голову до посещения дерматовенеролога пару дней. Это нужно, чтобы при необходимости врач смог провести некоторые дерматологические пробы.
- При грибке ногтей не рекомендуется стричь ногти перед приемом дерматовенеролога в силу того, частички ногтя могут потребоваться для проведения микроскопического исследования. Женщины перед посещением врача дерматовенеролога рекомендуется удалить лак с ногтевой пластины.
- При подозрении на заболевание, передающееся половым путем или венерическое заболевание женщины не должны спринцеваться перед посещением врача дерматовенеролога, чтобы не исказить клиническую картину заболевания.
При жалобах на кожные высыпания пациент должен вспомнить, что могло бы им предшествовать: употребление в пищу необычных продуктов, контакт с животными, прием лекарственных средств, незащищенный половой акт. Эта информация будет необходима, чтобы врачом дерматовенерологом был поставлен правильный диагноз и назначено лечение.
Если вы обнаружили у себя симптомы, указывающие на развитие дерматовенерологического заболевания, обязательно запишитесь на прием к врачу дерматовенерологу. Осмотр и анализы не займут много времени, но помогут развеять сомнения по поводу состояния здоровья, а при необходимости пройти лечение. Большинство венерических заболеваний хорошо поддаются лечению врачом дерматовенерологом, при этом, чем раньше будет начато лечение, тем выше будет его эффективность.
Передача чесотки
Наиболее частый источник инфекции – это человек в конце инкубации, у которого еще нет выраженного заболевания, или пациент с явными признаками болезни.
Зуд передается от одного человека к другому:
- при прямом контакте кожа к коже;
- через половой акт;
- через одежду, полотенца и постельное белье;
- при купании в бассейнах.
Заболевание чаще возникает в более холодное время года. Регулярное соблюдение личной гигиены не предотвращает заражение при контакте с инфицированным человеком.
Научный журнал Clinical Infectious Diseases приводит исследование, подтверждающее частоту кожных высыпаний, вызванных чесоткой. Они передаются от человека к человеку, но не получили широкого распространения среди населения. К счастью, их успешно лечат с помощью местных средств (например, линдана и перметрина).
Классификация
Помимо обычной формы заболевания, выделяются еще атипичная форма и псевдочасотка.
Разновидности чесотки:
- Типичная форма. Все проявления обычные, зуд сильный, присутствует сыпь, чесоточные ходы.
- Чесотка без ходов. Развивается при паразитировании личинок на поверхности кожи до вылупления взрослых особей. Образовываются папулы и везикулы на коже. Длится 2-3 недели.
- Узелковая форма. Аллергия проявляется в виде гладких чешущихся узелков красноватого цвета. Выявляется при длительном течении болезни, повторном заражении, или уже после проведенного лечения.
- Дискретная форма. Клещи активно не размножаются, причины неизвестны. Зуд и воспалительные процессы отсутствуют, отмечаются отдельные участки обитания клещей.
- Зерновая форма. Возбудитель – пузатый клещ, паразитирует на насекомых. Контакт с соломой или зерном приводит к высыпаниям на шее, спине, руках. После курса лечения сыпь держится еще несколько недель.
- Псевдочасотка. От чесоточных клещей, обитающих на коже животных. Они не образовывают ходы, вызывают зуд и воспаление. Другим людям не передается от человека. Излечивается сама, т. к. такие клещи не могут выживать на коже человека.
- Норвежская форма. Редко встречается у детей, ей подвержены больные с ВИЧ, онкологией и другими состояниями иммунодефицита. Чесоточные ходы крупные, клещей очень много, воспаление сильное, образовываются папулы и коросты на коже.
Диагноз ставится на основе жалоб пациента, характера высыпаний, наличия чесоточных ходов и обнаружения самих клещей при осмотре под микроскопом.
Виды чесотки
Типичная чесотки и её признаки
- Зуд
- Высыпания — рассеянные или множественные, сливающиеся в одну линию мелкие узелки красноватого цвета. Спустя время они превращаются в пузырьки, которые лопаются с образованием корочки. Корочки с гнойным содержимым означают, что при расчёсывании человек занёс бактериальную инфекцию.
- Извилистые чесоточные ходы, которые состоят из отрезков длиной по 5-8 мм (это то расстояние, которое самка клеща «проходит» за сутки»). Они отшелушиваются со временем, выглядят как царапины серого цвета, заканчивающиеся прозрачным пузырьком, в котором можно рассмотреть тёмную точку — это и есть тело клеща. Типичная локация этой формы чесотки:
- пальцы, точнее, боковые поверхности пальцев и расстояние между ними,
- сгибы кистей и локтей,
- молочные железы (особенно ореолы сосков),
- низ живота, мужские половые органы и др.
Чесотка чистоплотных и её признаки
При повышенном внимании к соблюдению гигиены и здоровом иммунитете высыпания очень редкие, а зуд усиливается только к вечеру и в ночное время.
Узелковая чесотка и её признаки
Немногочисленные круглые уплотнения кожи диаметром 2-20 мм, которые сильно зудят. Они окрашены в красный или коричневый цвет, а на их поверхности заметны чесоточные ходы. Как правило, поражают половой член, мошонку и пахово-мошоночные складки, окружность ануса, ореолы сосков, внутреннюю поверхность бедер и ягодицы.
Норвежская чесотка и её признаки
Очень редкая форма, появляется только у тех больных, которые по разным причинам не чешутся (не чувствуют зуда или аллергическая реакция отсутствует из-за ослабленного иммунитета). Кожа утолщается и грубеет, высыпания поражают почти всю поверхность тела больного, даже кожу лица, волосы и пластины ногтей. Самый неприятный и характерный симптом норвежской чесотки — образование по всей поверхности тела толстых (до 3 см толщиной) корок грязно-желтого цвета, под которыми обнажаются обширные мокнущие эрозии.
Псевдочесотка и её признаки
Обычно не требует лечения чесотки, так как организм самостоятельно справляется с чесоточными клещами собак или других крупных животных, так как они не могут размножаться в организме человека, быстро погибают в местах контакта с животным.

Сифилис – великая обезьяна. Как понять, что произошло заражение этой инфекцией
Сифилис – одно из самых опасных венерических заболеваний, которое передается бытовым путем и имеет крайне разнообразные клинические проявления:
Появление язвы – твердого шанкра на половых органах, в области заднего прохода, во рту и любой другой части тела, через которую возбудитель – трепонема проник в организм
Язва не болит, поэтому на нее часто не обращают внимание. Появление язвочки нередко сопровождается увеличением лимфоузлов.
Мелкие красные пятна на теле, напоминающие звёздное небо
Сыпь может сопровождаться ломотой в теле, ухудшением общего состояния, повышенной температурой, головной болью.
Белые пятна, на голове и шее – ожерелье Венеры.
Ярко-розовая сыпь по телу, болезненная при надавливании – сифилитические папулы.
Мокнущие язвочки на коже и слизистых, в которых находится большое количество возбудителя.
Сифилитическая ангина, отличающаяся от обычной отсутствием повышенной температуры и хорошим общим самочувствием.
Однако не зря это болезнь была прозвана Великой обезьяной. Высыпания при сифилисе могут напоминать всё что угодно: угри, гнойнички, экзему, псориаз, аллергию. Поэтому при любых непонятных долго не проходящих кожных проявлениях нужно сдать анализы на сифилис.
Если вовремя не начать лечение заболевания, начнется разрушение мягких тканей и костей, возникнут изменение формы носа «нос боксера», слепота, поражение нервной системы и внутренних органов.
Сифилис
Чесотка
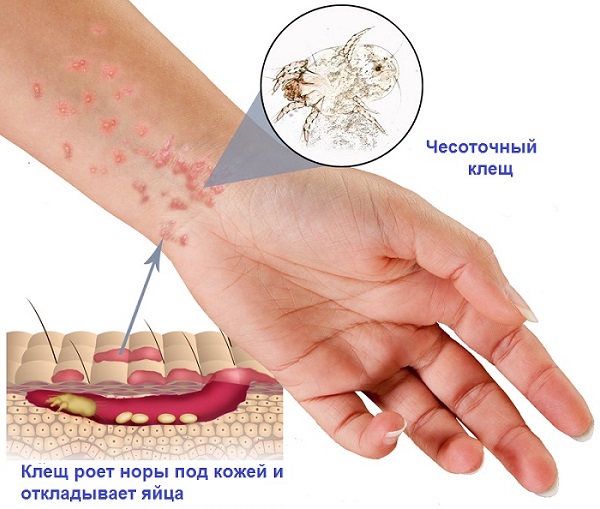
Чесотка провоцируется чесоточным клещом, который прогрызает в эпидермисе канальцы длиной от нескольких миллиметров до нескольких сантиметров. Выявление на поверхности кожи подобных ходов (выглядят как белесые, чуть выпуклые линии) есть один из важных диагностических критериев чесотки (симптом Сезари). Дополнительные диагностические трудности обусловлены тем, что при первичном заражении симптомы могут не проявляться в течение месяца.
Происходит подобное из-за того, что иммунная система пациента не сразу сенсибилизируется в ответ на выделения клеща (слюна, экскременты, яйца). Однако если человек уже ранее болел чесоткой, то при очередном заражении симптоматика проявляется буквально на следующие сутки после инвазии. Помимо ходов типичной симптоматикой является кожный зуд, усиливающийся под вечер, и эритематозная папулезная сыпь (обнаружение такой сыпи на локтях — симптом Арди).
Почти всегда сыпь начинается в межпальцевом пространстве и в зоне сгиба запястья. У мужчин практически сразу переходит на половые органы. Затем сыпь возникает на локтях и ступнях. И только после распространяется по остальным участкам тела. Изредка встречается чесотка без клещевых ходов. Передается чесотка при длительных (дольше 5 минут) контактах типа «кожа-кожа». Вероятность передачи через одежду меньше, но есть (если речь идёт о платяной вше). Дерматовенеролог диагностирует чесотку в зависимости от стадии заболевания, от особенностей протекания:
- удаление клеща из окончания свежего чесоточного хода для последующей микроскопии;
- забор верхних слоев эпидермиса в зоне поражения — микроскопическое исследование позволяет выявить яйца клеща;
- щелочное препарирование верхнего слоя эпидермиса с последующей микроскопией.
Для более полной диагностики дерматовенеролог дает направление на лабораторные анализы:
- изучение уретрального мазка на гонорею (классический метод или более продвинутый ПЦР);
- анализ крови на сифилис (реакция Вассермана, определение антител к бледной трепонеме);
- анализ иммунного статуса при подозрении на чесотку (возрастает интерлейкин 4, повышаются сывороточные иммуноглобулины Е и G, в общем анализе крови наблюдается эозинофилия).
Осторожно, чесотка!
Чесотка – является самым распространенным паразитарным заболеванием кожи. Это заразная болезнь, возбудителем которой является чесоточный клещ, или, как его еще называют, чесоточный зудень.
По данным официальной статистики, заболеваемость чесоткой в России достаточно высока, но ее истинного уровня не отражают показатели данных годовых отчетов. Имеются случаи недоучета заболеваемости при обращении больных к специалистам общелечебной сети, частнопрактикующим врачам, а также при самолечении. Недостаточный уровень лабораторной диагностики способствует диагностическим ошибкам. Больные длительное время безуспешно лечатся с диагнозами «пиодермия» или «аллергический дерматит».
В Приморском крае ежегодно регистрируется от 400 до 3000 случаев заболевания чесоткой, в том числе среди детей до 14 лет – от 200 до 1500 случаев. Росту заболеваемости способствует увеличение числа мигрантов из стран бывших союзных республик, в т.ч. и нелегальных, коммерческие поездки в различные регионы страны и за рубеж.
Чесотка чаще встречается у молодого населения. Первое место по риску заражения держат студенты техникумов, учащиеся профессиональных училищ, вузов. Юноши могут заразиться при половых контактах, либо во время пребывания в коллективном очаге (очагом могут быть военные сборы, прохождение практики, в общежитии). Подростки и дети среднего школьного возраста по частоте заражения чесоткой занимают второе место, на третьем месте – младшие школьники, которые заразились внутри семьи или в детских дошкольных учреждениях.
Источником заражения является больной человек и его вещи (постельное белье, полотенце, мочалки и т.д.) Чаще заражение происходит при непосредственном контакте с больным (если приходится спать с ним в одной постели или ухаживать за ним). Это прямой путь передачи. Но заразиться можно и без общения с больным – через предметы обихода и постельное белье. В этом случае можно говорить о непрямом пути заражения. Также одним из факторов заражения чесоткой следует считать мочалки и веники при мытье в банях, постельные принадлежности и предметы туалета в поездах и гостиницах. В редких случаях чесотка может передаваться через рукопожатия; дети могут заражаться и через игрушки.
Инкубационный период составляет 7 — 10 дней.
Основными симптомами чесотки является зуд, который усиливается в вечернее и ночное время.
Поставить правильный диагноз поможет врач. При первых признаках заболевания необходимо срочно обратиться к врачу-дерматологу. Больные, занимающиеся самолечением, представляют опасность для окружающих, так как являются источником данного заболевания.
Сама по себе чесотка никогда не проходит, а потому требует лечения специальными накожными средствами. Это заболевание успешно лечится в течение 4-5 дней. Если чесотка выявлена у одного из членов семьи, остальным также желательно пройти обследование у дерматолога, а лучше – просто пройти курс лечения.
Выздоровление зависит не только от правильно подобранного лечения, но и от соблюдения всех необходимых условий – санитарной обработки помещения, обработки постельного и нательного белья и т.д.
Все белье подвергается кипячению, детские игрушки и вещи, не подлежащие стирке упаковываются в плотные полиэтиленовые мешки без доступа воздуха и, если есть возможность, выносятся на несколько дней на мороз. В квартире необходимо провести уборку с применением горячего мыльно – содового раствора. Желательно предупредить всех своих знакомых, которые могли подхватить заболевание.
Семьи, как правило, являются основными очагами чесотки. Из таких домашних очагов довольно часто чесотку заносят в организованные коллективы. Поэтому важным моментом в профилактике чесотки должно быть активное выявление и своевременная изоляция заболевших, а также тщательное наблюдение за лицами, имевшими контакт с больными.
- < Назад
- Вперёд >
Диагностика чесотки
Диагноз ставится на основании имеющихся клинических нарушений и подтверждается свидетельством наличия возбудителя в коже с подозрительными изменениями. Отрицательный результат не исключает зуда, потому что у инфицированных людей обычно присутствует небольшое количество паразитов – от 10 до 15.
Человек считается заразным до полного завершения лечения.
В своем научном исследовании, опубликованном в The Lancet, ученый Оливье Чойсдов указывает: «Чесотка или зуд – широко распространенное инфекционное заболевание, известное много лет во всем мире. Чаще всего она поражает людей с ослабленным иммунитетом или пациентов, персонал в больницах и домах престарелых. Она может принимать различные специфические формы, например, в виде бородавок или болезненных струпьев
Часто неправильно диагностируется, поэтому особое внимание уделяется изучению ценности новых методов, которые могут точно диагностировать и лечить этот тип заболевания. «
Несколько лет спустя ученый Оливье Чойсдов пошел еще дальше в своих исследованиях и опубликовал статью в известном журнале New England Journal of Medicine. В ней подчеркивается следующее: «Чесотка может протекать в атипичных формах. Их труднее диагностировать, чем классические формы. и поэтому более вероятно, что ряд симптомов продолжит развиваться. Атипичные зудящие проявления могут возникать на лице, ладонях или ступнях (особенно у младенцев), у пожилых. Чаще всего у пациентов с ослабленным иммунитетом. Своевременная диагностика и лечение могут предотвратить многие осложнения».
Диагностика
Для определения клинической картины нужно сделать следующее:
- детально объяснить врачу симптоматику. Например, зуд беспокоит только в определенное время
- сдать анализы
- осмотреть тело пациента
- определить источник заражения
- найти следы самого клеща или его личинок
Обычно болезнь определяют по следующим критериям:
- гнойные пузырьки
- сухая корочка
- краснота на ягодицах
- чесоточные ходы (важнейший критерий)
Чтобы определить чесоточный ход, поражение можно покрасить йодом, маслом, содержащим минералы или просто надавить на эпидермис предметным стеклом. Это позволит блокировать доступ крови к пораженному участку и четко увидеть пораженное место. Еще его можно обнаружить с помощью дерматоскопии (во время процедуры обнаруживается и сам клещ).
Клеща можно обнаружить с помощью молочной кислоты. Одну каплю (40%) нужно нанести на любое поражение и подождать 5 минут. После разрыхленную кожу можно соскоблить острой ложкой, пока не появится капиллярное кровотечение. Полученный эпидермис нужно нанести на предметное стекло и посмотреть на него под микроскопом. Метод позволит определить большинство паразитов и продуктов их активности.
Как нельзя заразить ВИЧ?
Через рукопожатия, объятия…
Неповрежденная кожа является естественным барьером для вируса, поэтому невозможна передача ВИЧ при рукопожатиях, объятиях. А если есть ссадины, царапины, порезы и прочее? Для хотя бы теоретического риска передачи ВИЧ в этом случае нужно, чтобы достаточное количество крови, содержащей ВИЧ, попало в свежую открытую и кровоточащую рану. Вряд ли ты будешь пожимать руку друзьям, знакомым, если у тебя кровоточит рука…
Предметы гигиены, туалет…
Как ты уже знаешь, ВИЧ может содержаться только в 4 жидкостях человеческого организма: крови, сперме, влагалищных выделениях и грудном молоке. Через одежду, постельное белье, полотенца ты не можешь передать ВИЧ, даже если на одежду, белье попала жидкость, содержащая ВИЧ — он быстро погибнет во внешней среде. ВИЧ может жить вне организма всего несколько минут. Если бы ВИЧ жил «за пределами» человека многие часы или даже дни, то, несомненно, наблюдались бы случаи бытового пути передачи, а их просто не бывает, по крайней мере, этого не случалось за более чем 20 лет эпидемии.
Воздух…
ВИЧ по воздуху не летает. Никто из тех, кто дышал одним воздухом с зараженными ВИЧ в одном, даже самом тесном помещении, ВИЧ не заразился. Поэтому ты не должен опасаться, что таким образом ты передашь ВИЧ.
Бассейны, ванна, баня…
При попадании жидкости, содержащей ВИЧ, в воду вирус погибнет, к тому же кожа является надежным барьером от вируса.
Укусы насекомых, другие контакты с животными…
ВИЧ – вирус иммунодефицита человека, он может жить и размножаться только в человеческом организме, поэтому животные не могут передавать ВИЧ. Вопреки распространенному мифу кровь человека не может попасть в чужую кровь при укусе комара.
ХОТЯ… В начале эпидемии СПИДа высказывались опасения, что ВИЧ-инфекцию могут переносить комары, клопы и другие кровососущие насекомые. Однако исследования, проведенные в ряде стран, доказали, что даже на территориях с высокой частотой случаев ВИЧ-инфекции и большим количеством насекомых-кровососов случаев заражения таким путем не обнаружено. Если бы такой путь передачи был возможен, географическое распространение эпидемии было бы совершенно иным, чем то, которое существует сейчас.
ВИЧ не способен размножаться в организме комара или любого другого кровососа, поэтому, даже попав в организм насекомого, не выживет и не сможет никого заразить.
Поцелуи…Слюна
О том, что ВИЧ не передается при поцелуе, уже написано очень много. В то же время находятся люди, которых беспокоят вопросы о «ранках и ссадинках» во рту. В реальной жизни, для того, чтобы этот вирус передался при поцелуе, два человека с открытыми кровоточащими ранами во рту должны долго и глубоко целоваться, при этом у одного из них должен быть не просто ВИЧ, а очень высокая вирусная нагрузка (количество вируса в крови). Если бы такой путь передачи был возможен, существовали бы случаи передачи ВИЧ при поцелуе.
Почему ВИЧ не передается через поцелуй? В прессе были сообщения о том, что якобы зарегистрированы случаи передачи вируса при поцелуях. В слюне присутствует вирус в чрезвычайно низкой концентрации, недостаточной для заражения. Чтобы заразиться ВИЧ через слюну, необходимо 10 литров слюны (а в сутки вырабатывается не более 1,5 литров). Чтобы заразиться ВИЧ через слезы, пот или другие жидкости человека – их нужно еще больше.
Зарегистрированы сотни тысяч случаев передачи ВИЧ-инфекции, при которых был с точностью установлен источник заражения. Если бы слюна представляла реальный риск, среди этих сотен тысяч была бы значительная доля людей, получивших ВИЧ при кашле, чихании, поцелуях. Однако опыт показывает, что такой риск заражения ВИЧ отсутствует. Слюна может представлять опасность только в том случае, если в ней видна кровь.
Стоматолог, маникюр, парикмахерская…
До сих пор за двадцать лет эпидемии ВИЧ не передался ни в маникюрном салоне, ни у стоматолога. Обычной дезинфекции инструментов, которую проводят в салонах или у стоматолога, достаточно для предотвращения инфекции и ее передачи другим людям.
Пищевые продукты и питье…
ВИЧ посредством продуктов и питьевых напитков не распространяется. Никто из тех, кто ел продукты, приготовленные инфицированными ВИЧ поварами, не заразился. Соответственно, тебе не стоит переживать, что ты заразишь других людей, которые рядом с тобой, при совместном приеме пищи.
Подробнее на
Сифилис
Возбудителем сифилиса является грамотрицательная спирохета — бледная трепонема (Treponema pallidum). Симптоматическая картина при сифилисе весьма разнообразна. Она зависит от стадии сифилиса, иммунного статуса пациента, формы заболевания. Классически первичный сифилис определяется твердым шанкром (безболезненная, ровная, сухая язвочка диаметром в среднем 15 мм), наиболее частая локализация которого отмечается в зоне половых органов. Также отмечается увеличение регионарных лимфоузлов.
Вторичный сифилис дерматовенеролог может определить по характерной розеолезной, папулезной сыпи, которая системно распространяется по всему телу (сыпь возникает в результате разрушения трепонем иммунной системой). Третичный сифилис в современном мире встречается крайне редко и сразу узнаваем, поскольку на этой стадии начинает происходить разрушение тканей. Как в случае с гонореей, основной путь передачи сифилиса — половой, но может быть и гемоконтактным (при переливании крови, через шприц, плохо обработанные хирургические инструменты).
Симптомы чесотки у человека
Основной симптом чесотки начальной стадии – зуд (см. фото). Интенсивность его нарастает. Особенно сильным этот признак становится в вечернее и ночное время. Это можно объяснить повышением активности возбудителя к концу дня. Другой симптом чесотки – высыпание. Хотя у некоторых наблюдаются размытые признаки, но все-таки сыпь рано или поздно появляется, причем в определенных местах. Для диагностики локализация высыпаний даже важнее, чем их вид.
Практически все больные наблюдают небольшие узелки в межпальцевых промежутках, а также на боковых поверхностях пальцев рук.
В том числе сыпь обнаруживается на:
- стопах,
- сгибательных поверхностях плеч и предплечий,
- груди (вокруг соска),
- лучезапястных суставах,
- половых органах,
- передней складке подмышечных впадин,
- лодыжках,
- половом члене,
- внутренней поверхности бедер,
- боковых поверхностях живота и груди,
- околопупочной области,
- ягодицах,
- пояснице,
- подколенных впадинах.
Через несколько недель меняется характер сыпи: она становится папуловезикулезной. Это результат жизнедеятельности клещей, проявления аллергической реакции на их экскременты. Могут появиться гнойные высыпания и кровянистые корочки. Обычно высыпания располагаются симметрично.
Типичная чесотка проявляется групповым характером зуда. Если у всех членов семьи появился зуд, усиливающийся к вечеру, то визита к специалисту по кожным заболеваниям не избежать.
Методы диагностики ЗППП
При подозрениях на ЗППП откладывать визит к врачу нельзя! Пущенное на самотек ЗППП обычно приобретает скрытую форму, что ошибочно принимается за излечение. При этом больной остаётся носителем инфекции. Возможны различные осложнения. Для женщины одно из самых страшных последствий длительного течения венерического заболевания – это бесплодие.
Также стоит помнить, что без медицинской помощи такие заболевания как ВИЧ, гепатит B и сифилис приводят к смерти.
Диагностика ЗППП проводится с применением лабораторных методов исследования.
Анализы на ЗППП (ИППП)
Для выявления возбудителя ЗППП могут использоваться различные методы лабораторной диагностики – микроскопическое исследование, культуральное исследование, ПЦР-диагностика, серологический анализ крови. Необходимые анализы часто объединены в специализированные профили.
Профилактический осмотр
Иногда стоит посетить врача, чтобы убедиться, что возбудители ЗППП в организме отсутствуют (для этого также сдаются анализы на ЗППП). Это делается, например, перед вступлением в брак. Гинекологи также рекомендуют женщине, планирующей беременность, пройти обследование, а при необходимости – курс лечения ЗППП, чтобы снизить риск невынашивания и обеспечить здоровье будущему ребёнку.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Гонорея
Гонорея вызывается грамотрицательным гонококком Neisseria gonorrhoeae. Данная бактерия поражает, в основном, слизистые оболочки мочеполовой системы. Но изредка может поражать и слизистую прямой кишки, конъюнктиву, слизистую ротовой полости. Гонорея способна протекать бессимптомно (особенно у женщин). В этом случае определить возбудителя возможно только при помощи лабораторного исследования уретрального мазка.
Но в большинстве случаев, при первичной острой атаке, регистрируются частые позывы на мочеиспускание, из уретры выделяется слизь и гной, сам процесс мочеиспускания болезненный, вызывает чувство жжения
Дерматовенеролог всегда обращает внимание на экзематозное воспаление в области половых органов, очень характерное при гонорее. Основной путь передачи гонореи — половой
А какими из кожных болезней люди заражаются чаще всего?
– Как правило, это микроспория (или тот же лишай) – грибковая инфекция, которая передается человеку от домашних животных: котят, реже – собак. Проявляется в виде пятен на коже с четким контуром, которые шелушатся и не чешутся (или чешутся только на начальных этапах). При этом часто в первые дни микроспория похожа на укус насекомого, но со временем пятнышко разрастается.
Обычно от момента инфицирования до появления этих симптомов проходит в среднем около трех-четырех дней. Очень быстро лишай распространяется, если его намочить: например, когда ребенка купают, с током воды чешуйки распространяются и разрастаются.
В целом лечение микроспории – это всегда долго, минимум полтора месяца. Интересно, что к тому моменту, когда человек приходит к врачу, он уже успевает сам попробовать полечиться разными мазями. Но все без эффекта. И если у пациента очаги окрашены йодом или зеленкой, в лаборатории при изучении чешуек увидят только йод или зеленку: анализ будет неинформативен.
Человеку придется ждать несколько дней, чтобы кожа очистилась и можно было снова пойти в лабораторию. Поэтому не надо ничем мазать лишай до обращения к врачу и постановки диагноза, иначе лечение затянется.
Чесотка. Как я уже сказала, она передается клещом от больного человека здоровому, а вот животные никогда не являются его источником. От момента заражения до ярких симптомов проходит около двух недель. Проявляется нестерпимым зудом в ночное время, когда человек даже просыпается, чтобы почесаться.
Лечение занимает всего пять дней с условием, что человек ответственно к нему относится: обработка кожи, уборка квартиры, обработка одежды и помещения
Еще очень важно, чтобы лечение проходил не только сам пациент, но и все, кто с ним живет. К сожалению, это условие соблюдают не все, поэтому клещ начинает «путешествовать» от одного человека к другому – и вся семья без конца лечится
Бородавки, которые вызываются вирусом папилломы человека (ВПЧ). Для того чтобы заразиться им, человеку должно очень не повезти: ВПЧ есть на любой поверхности, он окружает нас всех всегда и везде. Но, чтобы заразить, вирус должен попасть на травмированную или мацерированную (которая постоянно мокнет при сильном потоотделении) кожу. А если ко всему еще и снижен иммунитет, вирус легко присоединяется и разрастается. Таким образом, бородавками можно заразиться и при рукопожатии.