Диагностика низкого пульса
Определение причин патологически низкого пульса предусматривает проведение комплексной диагностики. Прежде всего врач выслушивает жалобы пациента, собирает анамнез и проводит осмотр. При выявлении брадикардии (т. е. снижения пульса) пациенту назначают . Что касается диагностических исследований, то они заключаются в следующем:
- Электрокардиография;
- Суточный мониторинг по Холтеру;
- УЗ-сканирование сердца;
- ;
- Велоэргометрия.
Помимо этого, при необходимости, может быть проведено ЧПЭФИ, которое позволяет изучить проводящие пути сердца и определить органический или функциональный характер заболевания.
Функции основных гормонов в организме
Список по названиям
Тестостерон — вырабатывается и у мужчин, и у женщин. Отвечает:
- за половую функцию и образование сперматозоидов у мужчин;
- половое влечение;
- качество мышечной ткани;
- работоспособность и целеустремленность;
- рост волос;
- стрессоустойчивость;
- поведение и эмоции;
- выработку эритроцитов и гемоглобина в крови;
- депонирование кальция в костной ткани.
Эстрогены – женские половые гормоны. Отвечают за формирование первичных половых признаков у женщин. Обеспечивают репродуктивные функции и эмоциональное состояние. У мужчин вырабатываются в жировой ткани живота из тестостерона. Стимулируют синтез коллагена и обеспечивают эластичность кожи. Принимают участие в работе кровеносной системы.
Прогестерон – сохраняет беременность и обеспечивает менструальный цикл у женщин. Кроме этого, и у женщин, и у мужчин он:
- является предшественником кортизола;
- повышает уровень ионов магния в крови и головном мозге;
- подавляет разрушение гормона счастья — серотонина;
- защищает миелиновые оболочки нервных волокон;
- оказывает успокаивающее действие;
- поддерживает нормальную трофику всех структур организма.
Дигидроэпиандростерон – вырабатывается в головном мозге и надпочечниках.
- повышает иммунитет;
- является предшественником половых гормонов;
- оказывает антистрессовое и антидепрессивное действие;
- улучшает память, тормозит развитие болезни Альцгеймера;
- отвечает за увеличение мышечной массы;
- активирует образование фолликулов в яичниках;
- улучшает качество костной ткани и препятствует развитию остеопороза.
Д-гормон (так называемый витамин Д):
- оказывает антиоксидантное и противоопухолевое действие;
- регулирует обмен фосфора и кальция, за счет чего препятствует развитию остеопороза у взрослых и рахита у детей;
- обладает противовоспалительным и иммуномодулирующим эффектом;
- улучшает работу сердечно-сосудистой системы;
- препятствует развитию осенне-весенних депрессий;
- улучшает созревание половых клеток;
- улучшает жировой обмен;
- повышает чувствительность клеток к инсулину;
- необходим при лечении псориаза.
ТТГ — тиреотропный гормон гипофиза. Регулирует выработку гормонов щитовидной железы трийодтиронина Т3 и тироксина Т4. При дисбалансе гормонов щитовидной желез развиваются гипер- и гипотиреоз.
Инсулин – отвечает за усвоение глюкозы клетками. Стимулирует мышечный рост и аппетит. При нехватке инсулина развивается сахарный диабет. Избыток инсулина приводит к инсулинорезистентности (снижение чувствительности инсулинозависимых клеток к действию инсулина с последующим нарушением метаболизма глюкозы и поступления ее в клетки), что ведет к ожирению и развитию сахарного диабета 2 типа.
Дигидротестостерон – влияет на рост волос, образование акне, увеличение простаты у мужчин.
Кортизол – образуется из прогестерона. Адаптирует организм к влиянию стресса, защищает от воспалений, аллергических реакций, поддерживает в норме артериальное давление.
Альдостерон – гормон коры надпочечников; образуется из прогестерона. Отвечает за обмен солей и воды в организме.
ПТГ (паратиреоидный гормон) — вырабатывается в паращитовидных железах. Отвечает за кальце-фосфорный обмен.
СТП (соматотропный гормон) – гормон роста, избыток которого ведет к развитию акромегалии.
Общая информация
В 80% случаев, причиной развития воспалительного процесса с повышенной кислотностью желудка, является микроорганизм Хеликобактер Пилори, которая нарушает естественные защитные свойства желудка и приводит к повреждению эпителия органа. Гастрит с повышенной кислотностью может развиваться у людей независимо от возраста, в том числе у детей.
К другим факторам, предрасполагающим к развитию данного состояния, можно отнести:
- Регулярное воздействие стресса на организм.
- Нерациональное питание, преобладание в рационе жареной и жирной пищи, а также блюд, приготовленных во фритюре.
- Злоупотребление так называемыми перекусами.
- Длительное или бесконтрольное использование препаратов из группы нестероидных противовоспалительных средств. Частое употребление слишком горячей или слишком холодной пищи. Кроме того, высокая предрасположенность к развитию гиперацидного гастрита имеется у людей с заболеваниями щитовидной железы, сахарным диабетом и подагрой.
Чем опасна повышенная кислотность
Желудочный сок содержит соляную кислоту, которая необходима для расщепления компонентов пищи. Для того чтобы кислотная среда не повреждала стенки желудка, вырабатывается защитная слизь. При повышенной кислотности желудка наблюдается разрушение слизистого защитного слоя, с последующим формированием воспалительного процесса, образованием эрозий и язв.
Клинические симптомы
Воспалительное поражение органа с увеличением секреции желудочного сока чаще обостряется в период межсезонья, в осенние или весенние месяцы. К симптомам повышенной кислотности желудка можно отнести:
- Тянущая или схваткообразная боль в подложечной области, которая чаще усиливается после приема пищи. При остром течении воспалительного процесса, боль может сопровождаться рвотой, которая приносит временное облегчение.
- Изжога, которая вызвана забросом кислотного содержимого желудка в пищевод.
- Отрыжка кислым.
- Неприятный запах изо рта.
- Расстройства стула в виде запоров или диареи.
К другим симптомам повышенной кислотности желудка при гастрите относится слабость, головокружение, повышенная потливость, избыточное газообразование в кишечнике (метеоризм), усиленное слюноотделение, повышение или снижение аппетита, появление белого или серого налёта на поверхности языка. Пониженная кислотность желудка сопровождается такими симптомами, как уменьшение аппетита, ощущение тяжести в эпигастрии, отрыжка тухлым.
Профилактика судорог
Для того, чтобы предотвратить возможное появление судорог, необходимо полноценное питание с достаточным количеством жидкости и электролитов, особенно при интенсивной физической нагрузке или во время беременности.
Ночные судороги и другие судороги покоя часто можно предотвратить с помощью регулярных упражнений на растяжку, особенно если они выполняются перед сном.
Также хорошим средством профилактики судорог является прием препаратов магния и кальция, но требуется осторожность их назначения при наличии почечной недостаточности. При наличии гиповитаминоза необходим прием витаминов группы В, витамина Д,Е
Если пациент принимает диуретики, то необходим обязательный прием препаратов калия.
В последнее время, единственным средством, которое широко используется для профилактики, а иногда и для лечения судорог, является хинин. Хинин использовался в течение многих лет при лечении малярии. Действие хинина обусловлено уменьшением возбудимости мышц. Однако хинин обладает рядом серьезных побочных действий, которые ограничивают его назначение всем группам пациентов (тошнота, рвота, головные боли, нарушения ритма сердца, нарушение слуха и т.д.).
Цераксон
Действующее вещество этого ноотропного сосудистого препарата – цитиколин. «Цераксон» восстанавливает поврежденные мембраны клеток и снижает негативное действие свободных радикалов, предотвращает гибель клеток. Назначают «Цераксон» в острый период инсульта, чтобы уменьшить объем пораженных клеток мозга, а также после черепно-мозговых травм (при посттравматических комах). Препарат хорошо зарекомендовал себя в лечении чувствительных и двигательных неврологических нарушений.
Цераксон
Феррер Интернасионал, Испания
Острый и восстановительный периоды тяжелой черепно-мозговой травмы (в т.ч. при нарушении сознания, коматозном состоянии); — нарушения мозгового кровообращения по ишемическому типу (острый и восстановительный период) и геморрагическому типу (восстановительный период), протекающие с очаговой полушарной симптоматикой или симптомами поражения ствола мозга; — психоорганический синдром на фоне дегенеративных и инволюционных изменений мозга и последствия цереброваскулярной недостаточности; — когнитивные расстройства (нарушения мыслительной функции, памяти, спутанность сознания, дезориентация, снижение мотивации, инициативности и способности к концентрации внимания), в т.ч. при деменции и энцефалопатии; — старческая псевдомеланхолия, изменения в эмоциональной и поведенческой сфере: эмоциональная лабильность, повышенная раздражительность, снижение интереса.
от 268
*Эта статья носит ознакомительный характер, не является рекламой или руководством к покупке. Информация предоставлена в справочных целях. Самолечение недопустимо. Перед покупкой любого препарата или при признаках заболевания обязательна консультация врача.
Какой сосудистый препарат самый эффективный?
- Церетон 23%
- Пикамилон 7%
- Пантогам 5%
- Глиатилин 7%
- Пирацетам 17%
- Цераксон 6%
- Милдронат 8%
- Мексидол 13%
- Кавинтон 8%
- Ноопепт 5%
Всего проголосовали 309
Какие бывают препараты для сосудов
Сосудистые препараты отличаются по механизму своего действия и желаемому терапевтическому эффекту. Сужение сосудов опасно для здоровья, вызывая плохую работу внутренних органов. Сосуды поставляют необходимые питательные вещества, кислород, а также выводят отработанные продукты.
Назначать препараты для сосудов может исключительно врач, зная состояние организма пациента, точный диагноз и сопутствующие заболевания. Сосудистые препараты бывают таких типов:
- Средства для капилляров. Капилляры – это самые мелкие сосуды в организме. Обычно для улучшения состояния капилляров применяют препараты с аскорбиновой кислотой, витаминами Р и Е, флавоноидами.
- Средства для артерий. Такие препараты укрепляют артерии, что снижает риски тромбообразования и кровоизлияния. Это антитромбические препараты, поливитамины, статины, антигипертензивные и метаболические средства.
- Препараты для вен. Самые распространенные заболевания вен – это варикозное расширение и тромбофлебит. Средства для лечения вен обычно содержат витамины С и Р. Часто врачи назначают комбинированные средства, кроверазжижающие, венопротекторы, укрепляющие препараты, а также те, которые улучшают обменные процессы в стенках сосудов.
- Средства для улучшения мозгового кровообращения. Такие препараты восстанавливают нарушенное кровообращение в мозге. Они снимают спазмы сосудов, расширяют их и укрепляют. Сюда входят ноотропы, антигипоксанты, антиоксиданты, препараты от атеросклероза, блокаторы кальциевых каналов.
- Препараты для очищения сосудов. Такие средства снижают уровень холестерина в крови, растворяют холестериновые бляшки, укрепляют стенки сосудов.
- Препараты, улучшающие кровообращение. В эту группу входят фибраты, статины, секвестранты желчных кислот. Статины, которые нужно принимать длительными курсами, нормализуют холестерин, предупреждая его оседание на стенках сосудов. Фибраты снижают уровень «плохого» холестерина и параллельно повышают уровень «хорошего». Секвестранты желчных кислот выводят холестерин из организма, препятствуя его всасыванию.
- Нейротропные препараты. Такие средства повышают восприимчивость к глюкозе, снижают агрегацию тромбоцитов, укрепляют мембраны клеток, помогают мозгу получать все питательные вещества и кислород, нормализуют процессы, происходящие в коре и полушариях мозга.
- Ноотропные средства. Такие препараты улучшают и стимулируют процессы в головном мозге. Обычно ноотропы назначают для ускорения восстановления после инсультов.
- Миотропные препараты. Такие лекарства расширяют сосуды, обладая спазмолитическим действием. Они уменьшают тонус сосудов, поэтому расширяется просвет артерий внутренних органов. Миотропные препараты улучшают кровоток.
- Антикоагулянты и антиагреганты. Такие препараты не дают крови загущаться. Их назначают для разжижения крови как профилактику тромбоза.
- Венотоники. Эти средства тонизируют сосуды, улучшают кровообращение, ускоряют обменные процессы, снижают отечность тканей. Венотоники часто применяют для профилактики сердечно-сосудистых заболеваний.
Атеросклероз сосудов
Если повышен паратгормон
При увеличении выработки паратиреоидного гормона (паратгормона) развивается гиперпаратиреоз. При этой болезни из костей вымывается кальций, что вызывает хрупкость костной ткани. Больные жалуются на боль в костях, мышцах, суставах. Иногда процесс развивается настолько бурно, что страдает не только минеральный костный состав, но и основа костей – матрикс. Такая ситуация заканчивается деформацией элементов скелета.
Гормональные расстройства являются одной из причин остеопороза – возрастного заболевания, сопровождающегося истончением костной ткани и вымыванием кальция из костей. Болезнь приводит к патологическим переломам, составляющим 35% от общего количества костных повреждений пожилых людей.
Чаще всего при остеопорозе страдают позвоночные элементы, в которых возникают компрессионные переломы. Иногда больные даже не подозревают о травме позвонков, которые деформируются, приводя к сутулости, сгорбленности и снижению роста.
Повышение уровня паратгормона вызывает не только проблемы с костями, но и заболевания почек. Вымытый кальций проникает в почечную ткань, забивая ее с образованием камней. Иногда образуются достаточно крупные камни, приводящие к почечной недостаточности. Мелкие камешки проскакивают вниз в мочеточники, вызывая почечную колику.
Основные причины, по которым происходит увеличение концентрации паратгормона:
- Опухоли паращитовидных желез, которые выделяют его в повышенном количестве.
- Снижение концентрации кальция в организме. В этом случае выделяется больше гормона паращитовидной железы, который «вытаскивает» этот микроэлемент из костей.
- Снижение уровня других гормональных веществ, например половых – эстрогенов и андрогенов. В этом случае возникает дисбаланс всех гормонов, затрагивающий щитовидную и паращитовидные железы.
Аутоиммунная агрессия. Аутоиммунный процесс
Некоторые заболевания нервной системы связаны с агрессией организма против самого себя, а именно, с атакой иммунной системы на ткани собственной же нервной системы (). Некоторые аутоиммунные заболевания провоцируются инфекцией. Прежде чем составить план лечения, мы подробно исследуем Ваш иммунный статус и инфекционный фон.
Наша основная задача – найти причину аутоиммунной агрессии и предотвратить ее дальнейшее развитие. Во многих случаях реально ввести аутоиммунный процесс в длительную ремиссию или остановить его совсем.
- Рассеянный склероз;
- Рассеянный энцефаломиелит;
- Полиневрит, полиневропатия, полинейропатия;
- ХВДП (демиелинизирующая полинейропатия);
- Полинейропатия Гийена-Барре;
- Полинейропатия при ревматических болезнях;
- Энцефалопатия и полинейропатия при вирусном гепатите;
- Фибромиалгия и синдром хронической утомляемости.
Аналогичные явления наблюдаются при ревматических болезнях, когда иммунная агрессия направлена против суставов, связок, мышц, кровеносных сосудов.
Причины аутоиммунных процессов
Почему появляются аутоиммунные болезни? Обычно этому способствует неудачное совпадение трех основных факторов:
- Наследственные особенности – аутоиммунные реакции легче возникают у людей с определенными генетическими особенностями.
- Повышение активности и снижение «разборчивости» иммунитета, что часто происходит под влиянием стресса, дефицита сна, операций, травм, инфекций.
- Внедрение инфекционного агента (вирус, бактерия, паразит, грибок), похожего по своей антигенной структуре на белок миелина (оболочки нервных волокон). В такой ситуации иммунные антитела к инфекционному агенту будут проявлять агрессивность и к здоровой ткани организма.
Известен “феномен декомпактизации миелина”, когда в результате инфекционного или аутоиммунного повреждения обнажаются глубоко залегающие антигены миелина, с которыми иммунная система в норме вообще не контактирует. Эти антигены воспринимаются иммунной системой как чужеродные, к ним образуются аутореактивные иммунокомпетентные клетки и антитела (аутоантитела), запускающие дальнейшую иммунную агрессию.
Молекулярная мимикрия и аутоиммунная реакция. Антигены некоторых микробов похожи на аутоантигены здоровых клеток организма. 1-Клетка иммунитета; 2-Инфекционный агент; 3-Нерв; 4-Одинаковые рецепторы.
Образовавшиеся агрессивные аутоантитела могут участвовать в перекрестной аутоиммунной агрессии и к другим тканям организма. Поэтому пациентов с демиелинизирущими заболеваниями мы часто обнаруживаем и другие аутоиммунные процессы:
- Аутоиммунный тиреоидит (воспаление щитовидной железы);
- Фибромиалгию и хроническую утомляемость;
- Воспаление сухожилий и суставов;
- Антитела к инсулину и бета-клеткам поджелудочной железы (риск сахарного диабета и ожирения).
Лечение аутоиммунных заболеваний
Лечение любого аутоиммунного заболевания предполагает снижение аутоиммунной агрессии.
Наиболее убедительные результаты лечения мы получаем от воздействия сразу на три звена аутоиммунного процесса:
Интоксикация организма. Снятие интоксикации. Как снять интоксикацию?
Интоксикация – это болезненное состояние, связанное с отравлением каким-либо вредным веществом (токсином), пагубно влияющее на состояние нервной системы, печени и т.д. Интоксикация может быть связана с попаданием токсина из внешней среды (употребление внутрь, вдыхание паров и др.) или образование его внутри организма при различных заболеваниях. Многие токсины приводят к гибели: периферических нервов (токсическая полинейропатия); вещества головного мозга (токсическая энцефалопатия); спинного мозга (токсическая миелопатия). Лечение токсических поражений (интоксикации) нервной системы в нашей клинике предполагает детоксикацию и лечение, направленное на восстановление работоспособности нервной системы. Часто используемые для детоксикации препараты:
- Детоксиканты,
- ноотропы,
- Антиоксиданты,
- витамины (при интоксикации алкоголем, свинцом, марганцем и т.д. бывает показано введение витаминов через капельницу),
- восстановительное лечение после интоксикации.
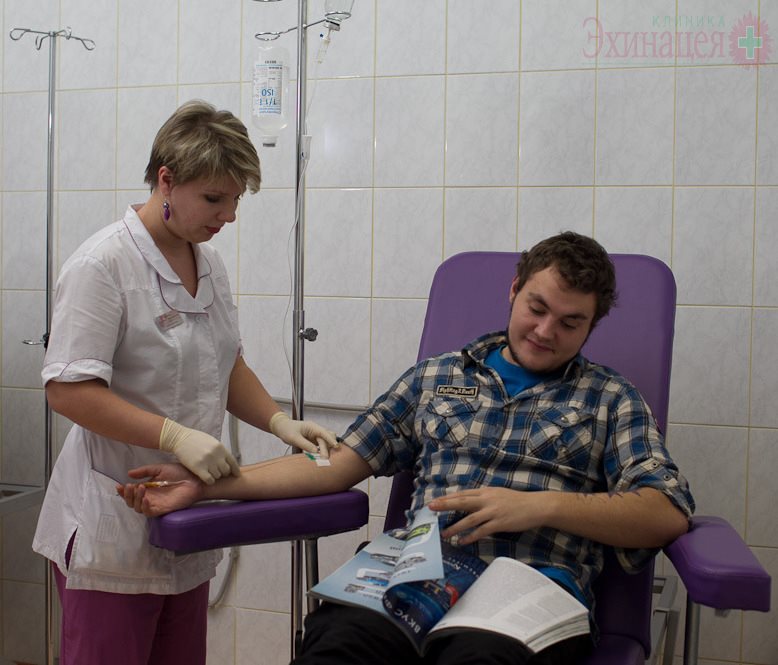 Детоксикация – выведение из организма вещества, вызвавшего токсическую энцефалопатию и введение лекарственных препаратов
Детоксикация – выведение из организма вещества, вызвавшего токсическую энцефалопатию и введение лекарственных препаратов
- Алкоголь при регулярном употреблении приводит к страданию периферических нервов рук и ног (алкогольная полинейропатия) и головного мозга (алкогольная энцефалопатия). Подробнее про интоксикацию алкоголем.
- Свинец вызывает психическое возбуждение, нарушение памяти и интеллекта, боли в мышцах и суставах, повреждение нервных клеток спинного мозга с и другие нарушения. Отравление характерно при контакте с некоторыми сортами бензина, парами, содержащими свинец (испарения аккумуляторов и расплавов свинца).
- Марганцевая энцефалопатия развивается обычно после употребления эфедрона – кустарно изготовленного наркотического препарата, содержащего большое количество марганца. Характерен паркинсонизм, с нарушением координации движений, тремором конечностей, затруднениями при изменении положения тела, вплоть до полного обездвиживания.
- Длительное воздействие металлической ртути приводит к характерному сочетанию мозжечковых симптомов со ртутным эретизмом (раздражительность, снижение памяти, бессонница, патологическая пугливость и конфузливость). Иногда развивается психоз с психическим возбуждением (делирий). Он был впервые описан у рабочих, занятых на производстве фетровых шляп, и даже получил название “болезнь сумасшедшего шляпника”. У лиц с некоторыми особенностями иммунитета низкие дозы ртути из зубных пломб могут вызывать патологические иммунные реакции, но данных на этот счет пока недостаточно.
- Интоксикация при болезнях почек и печени связана с повышенным образованием и/или недостаточным выведением продуктов обмена веществ. Накопившиеся вредные продукты обмена могут причиной повреждения периферических нервов и головного мозга.
- Интоксикация при инфекционных болезнях обусловлена образованием токсинов в результате деятельности болезнетворных микробов и разрушения клеток организма.
Как хронический стресс влияет на иммунитет (и кишечник)?
При затянувшемся стрессе ситуация меняется: происходит длительное выделение химических передатчиков сигнала в структурах мозга (гипоталамусе и гипофизе), а также выброс кортизола надпочечниками. Это вызывает подавление работы иммунной системы и нарушение функции одного из ее важных звеньев — Т-клеток (Т-лимфоцитов)3. Они выделяют меньше биологически активных веществ и в итоге происходит не только снижение иммунитета, но и нарушение моторики желудка и кишечника. Такой тип реакции сходен с теми изменениями, которые происходят при хронических инфекциях3. Также при хроническом стрессе мозг посылает постоянные сообщения органам, в том числе кишечнику, что что-то пошло не так.
Профилактика
Полинейропатия – это состояние, которое реально предупредить задолго до появления первых симптомов. Для этого необходимо:
- своевременно посещать врача и проходить комплексную диагностику, чтобы вовремя выявить и устранить заболевания, которые могут стать причиной поражения периферических нервных волокон;
- исключить вредные привычки: курение и употребление спиртных напитков, не допускать попадания токсинов в организм;
- полноценно питаться, включить в рацион достаточное количество макро- и микроэлементов, витаминов; для полноценной работы нервной ткани особенно важны полиненасыщенные жирные кислоты, которые содержатся в растительных маслах, оливках, орехах, жирной морской рыбе;
- контролировать уровень сахара и холестерина в крови;
- обеспечить организму регулярную физическую нагрузку без стремления к рекордам (ходьба, плавание, езда на велосипеде и т.п.).
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
- лекарственную терапию в соответствии с показаниями и современными рекомендациями лечения полинейропатии, включающий курсы инфузий;
- различные виды физиотерапии: магнитотерапию, воздействие лазером и ультразвуком, фонофорез и электрофорез;
- лечебная физкультура под наблюдением опытного инструктора, обучение упражнениям для восстановления функций конечностей в домашних условиях;
- лечебный массаж;
- занятия с психотерапевтом при наличии депрессии, бессонницы, повышенной тревожности;
- организация санаторно-курортного лечения для полноценной реабилитации.