Методы диагностики острой надпочечниковой недостаточности
Для выявления острой надпочечниковой недостаточности прежде всего необходимо собрать анамнез и выяснить у больного наличие заболеваний надпочечников или гипофиза (хронической надпочечниковой недостаточности, врожденной дисфункции коры надпочечников, опухолей надпочечников, синдрома Кушинга, оперативных вмешательств на гипофизе и т.п.)
При осмотре больного отмечают бледность кожных покровов, синюшность конечностей, снижение артериального давления, учащение сердцебиения, нитевидный пульс, снижение объема мочи, тошноту с неукротимой рвотой, кровавый понос, вздутие живота. Если преобладает нервно–психическая форма острой надпочечниковой недостаточности, у больного при физикальном обследовании выявляется очаговая неврологическая симптоматика, ступор, заторможенность, головные боли.
При осмотре кожных покровов у пациентов может обнаруживаться звездчатая геморрагическая сыпь, либо сыпь в виде петехий.
Повышение температуры тела для адиссонического криза нехарактерно, за исключением наличия сопутствующего инфекционного процесса или выраженного обезвоживания организма.
Лабораторные методы исследования острой надпочечниковой недостаточности сводятся к исследованиям:
— общего анализа крови, в котором может отмечаться относительный лимфоцитоз, повышение уровня СОЭ, эозинофилия;
— биохимического анализа крови, позволяющего выявить снижение уровня натрия и повышение уровня калия, а также снижение концентрации глюкозы в крови;
— уровня гормонов – кортизола и ренина, а также содержания адренокортикотропного гормона, уровень которого, как правило, повышается при первичной острой надпочечниковой недостаточности, а при вторичной – остается неизменным или несколько снижается. Порой для выявления причины развития острой надпочечниковой недостаточности целесообразно сделать посев крови, что позволит выявить септическое состояние, и коагулограмму, которая даст информацию о свертывании крови и возможности развития тромбов.
Из инструментальных методов исследования для диагностики острой надпочечниковой недостаточности наиболее информативны электрокардиография (позволяет выявить аритмии), рентгенография (для исключения травм и воспалительных процессов в легких), ультразвуковое исследование брюшной полости (для выявления инфекционного очага) и компьютерная или магнитно–резонансная томография.
Необходимо при диагностике отличить острую надпочечниковую недостаточность от острой недостаточности кровообращения другого происхождения, острого аппендицита, холецистита, панкреатита, кишечной непроходимости, прободения язвы желудка или двенадцатиперстной кишки.
Функции
Помимо перечисленных особенностей, у кортизола функции следующие:
- Участие в метаболизме белков. Благодаря этому снижается выработка протеина в клетках. Также участвует в стимулировании катаболитических процессов;
- Влияние на содержание натрия и кальция в крови;
- Препятствие на потребление клетками чрезмерного количества сахара. Благодаря этому не увеличивается концентрация глюкозы в крови. Повышение гормона может спровоцировать развитие стероидного диабета;
- Участие в расщеплении жиров. Способствует увеличению уровня свободных жировых кислот. Это позволяет обеспечить организм нужным количеством энергии;
- Регулировка артериального давления;
- Снижение воспаления, положительное воздействие на иммунитет.
Благодаря перечисленным функциям лучше восстанавливаются ткани, клетки в организме, стабилизируется его работа. Кортизол позволяет эффективнее и быстрее справиться с бактериями, вирусами. Он также способствует ускорению вывода токсинов и убирает отечность. Обладает антиаллергическим действием.
Некоторые его функции могут отрицательно сказаться на здоровье. Так, в момент испытания человеком сильнейшего стресса, кортизол заставляет мышцы активнее работать и снижает в них количество глюкозы. Это может спровоцировать развитие ожирения, если за травматичной ситуацией не последовала физическая активность. К тому же, когда органы недополучают глюкозу, они посылают импульсы об этом. Интуитивно человек начинает потреблять больше сладкого.
Кортизол способствует снижению числу лейкоцитов, которые циркулируют в крови. Это позволяет блокировать аллергические реакции. Однако, подавляет иммунитет, что может спровоцировать запуск воспалительного процесса. В результате раны заживают медленнее и хуже.
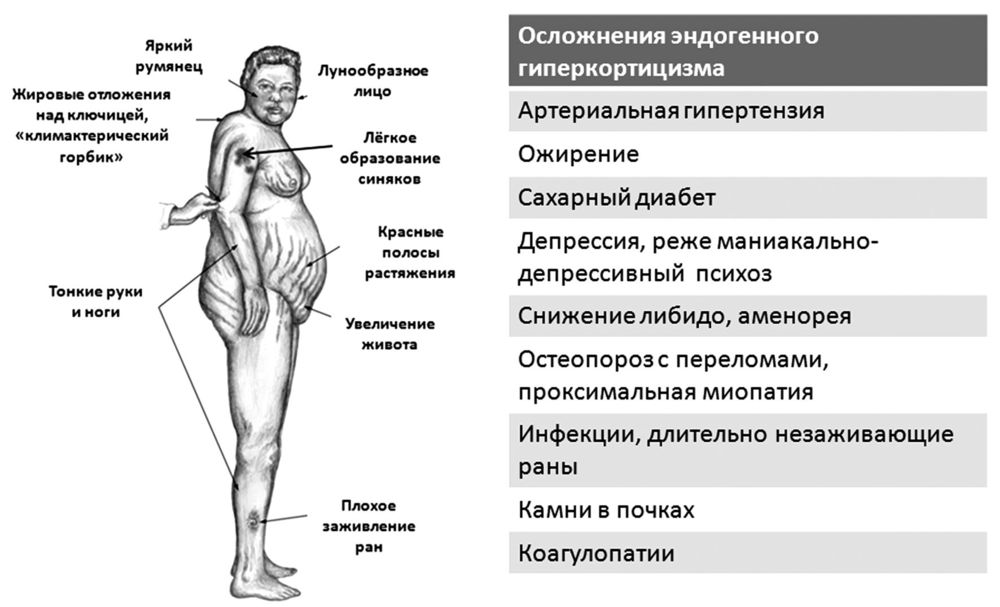
Каковы признаки и симптомы надпочечниковой недостаточности?
Клинические признаки надпочечниковой недостаточности обычно развиваются постепенно. Общие симптомы заболевания:
- Хроническая усталость, которая постепенно нарастает.
- Мышечная слабость.
- Потеря аппетита.
- Потеря веса.
- Низкое давление крови, которое значительно падает при перемене положения тела, при резком подъеме наблюдается головокружение или обморок.
- Раздражительность.
- Депрессия.
- Низкий уровень сахара в крови (гипогликемия), включая потливость, тошноту, учащенное сердцебиение и тревогу на фоне гипогликемии.
- Тяга к соленой пище.
- Нерегулярные менструации.
В 50 % случаев встречаются:
- Тошнота.
- Рвота.
- Диарея.
Изменения кожи также ярко выражены при болезни Аддиссона.
Характерны участки гиперпигментации в виде темного загара, охватывающие обширные участки тела, включая участки кожи на неоткрытых частях тела. Потемнение кожи является наиболее заметным в области шрамов, на складках кожи, на локтях, коленях, пальцах рук и ног, губ и слизистых оболочек.
В результате недостаточности минералокортикоидов и значительной потери соли наблюдается тяга к соленой пищи, которая также является характерным симптомом заболевания.
Поскольку симптомы прогрессируют медленно, они, как правило, игнорируются больными до развития стрессового события, тогда когда болезнь или несчастный случай приводят к декомпенсации болезни и кирзовому состоянию. Это называется аддисоническим кризом, или острой надпочечниковой недостаточностью. У 25 процентов пациентов впервые появляются симптомы во время аддисонического криза.
Симптомы криза включают внезапную пронзающую боль в нижней части спины, живота и ног, сильную рвоту и понос, резкое обезвоживание, низкое артериальное давление, сопровождающееся потерей сознания.
Случайно обнаруженные опухоли
При внедрении в медицинскую практику ультразвукового исследования, радиологических методов топической диагностики с высоким разрешением, таких как и магнитно-резонансная томография, у обследуемых по разным поводам пациентов стали обнаруживаться образования в надпочечниках, которые до этого клинически себя никак не проявляли. В большинстве случаев речь идет об относительно небольших новообразованиях размерами от 0,5 до 6 см в диаметре. Эти опухоли стали называть инциденталомами.
Случайное обнаружение опухоли надпочечника должно заставит врача более тщательно обследовать больного на наличие симптомов адренокортикального, адреномедуллярного заболевания или злокачественного поражения. Тактика в отношении инциденталомы надпочечника зависит, во-первых, от того является ли она источником избыточной продукции какого-либо гормона, и, во-вторых, представляет ли она собой злокачественную опухоль. Гиперсекретирующие образования надпочечников требуют специфической терапии и, чаще всего, хирургического вмешательства.
В целом, подход к инциденталомам надпочечников таков, что удаления требуют гиперсекретирующие и злокачественные образования, а также опухоли больших размеров (больше 5 см) и подозрительные на злокачественные, в то время как образования, доброкачественность которых доказана, такие как простая надпочечниковая киста, миелолипома и гематома надпочечника требуют лишь регулярного (раз в полгода) КТ-контроля.
Причины
Причина первичной недостаточности коры надпочечников (болезни Аддисона) часто остается неизвестной (в 50-60% случаев).
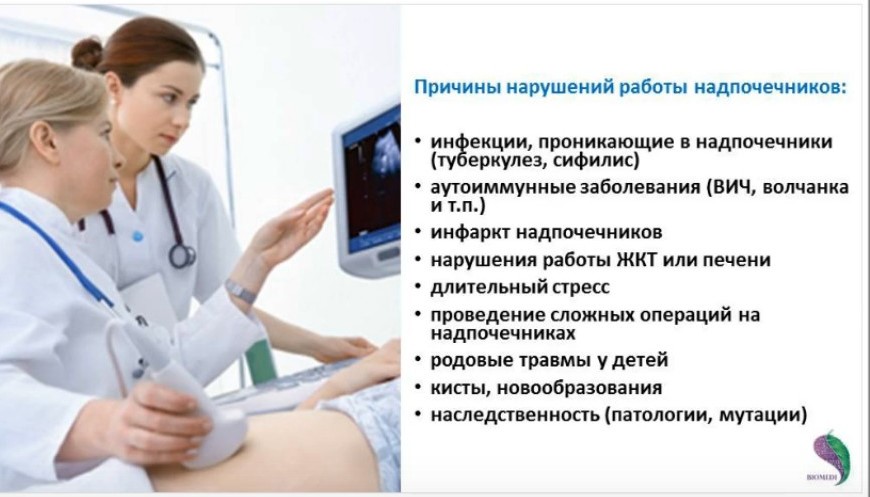
Болезнь может также возникать вследствие поражения надпочечников при:
- туберкулезе;
- аутоиммунных заболеваниях (иммунная система начинает повреждать здоровые клетки собственного организма);
- гемохроматозе, склеродермии;
- бластомикозе;
- сифилисе, бруцеллезе;
- метастазировании злокачественной опухоли (рак легких, молочных желез и других органов);
- адреналэктомии (удалении надпочечников) вследствие опухолей, болезни Иценко-Кушинга;
- лечении цитостатиками;
- длительной глюкокортикоидной терапии. При этом возникает угнетение функции коры надпочечников по типу синдрома отмены;
- СПИДе. Может возникнуть некроз надпочечников.
Вторичная недостаточность коры надпочечников развивается при заболеваниях гипофиза (чаще всего, при гипопитуитаризме).
Лекарственное лечение адренокортикального рака надпочечников
При высоком риске прогрессирования заболевания после хирургического лечения рекомендовано проведение адьювантной терапии. С этой целью применяют противоопухолевый препарат (митотан, лизодрен), подавляющий синтез гормонов в корковом слое надпочечников (действует на пучковую зону, частично сетчатую, не затрагивая клубочковую зону). Лечение проводят от 2 до 5 лет под строгим постоянным контролем врача и лабораторным мониторированием концентрации препарата в крови. С целью предупреждения развития острой надпочечниковой недостаточности на фоне приема митотана больные должны получать заместительную гормональную терапию глюкокортикоидами.
В каких случаях нужно сдавать анализы на гормоны
Если баланс эндокринной системы нарушается, в организме развиваются изменения. Нередко достаточно предельно малых отклонений от нормы, чтобы запустить патологический процесс.
Достаточно долго такие патпроцессы могут протекать бессимптомно. Когда же появляется симптоматика, то нередко патогенез уже необратим. Чтобы выявлять бессимптомные гормональные нарушения на ранних стадиях современная доказательная медицина настоятельно рекомендует пакетные проверки. Один раз в 6-12 месяцев достаточно сдать кровь на анализ, чтобы оценить состояние эндокринной системы и не допустить развития гормональных заболеваний.
Кроме этого, о необходимости сдать анализ на гормоны может свидетельствовать ряд признаков:
- увеличение массы тела;
- бесплодие;
- нарушение функций внутренних органов;
- расстройства либидо;
- подозрение на наличие новообразований;
- избыточный рост волос на лице или теле;
- угревая болезнь;
- нарушения менструального цикла у женщин.
Также обязательно контролировать уровень гормонов при беременности, чтобы не допустить аномалий развития плода.
При планировании беременности необходимо пройти обследование щитовидной железы: сделать УЗИ щитовидной железы, пройти исследования гормонов ТТГ, Т4 свободный (свободный тироксин) и АТ к ТПО (антитела к тиреопероксидазе)
Во время беременности, если есть нарушение функций щитовидной железы, необходимо 1 раз в триместр проводить скрининг гормона ТТГ и консультироваться у эндокринолога.
При запущенных нарушениях баланса гормонов в организме развиваются системные изменения вплоть до инвалидности.
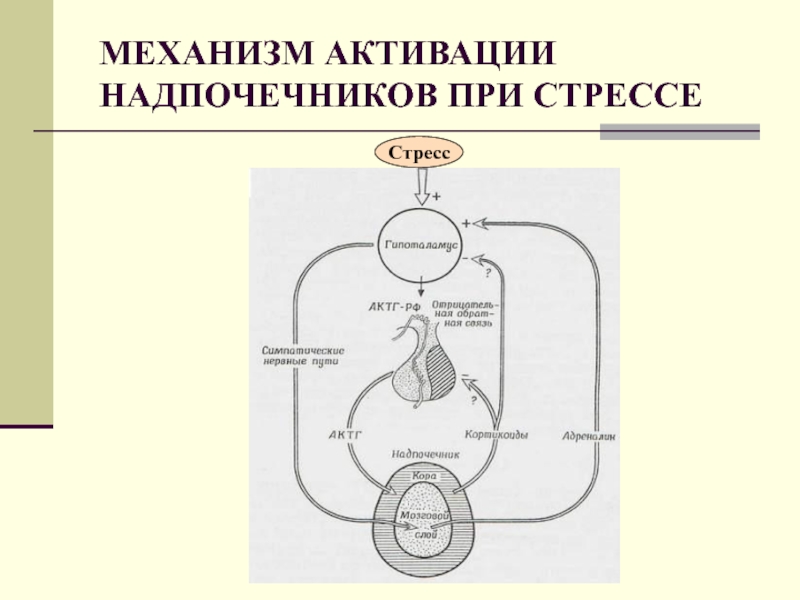
Механизм развития артроза на фоне стресса
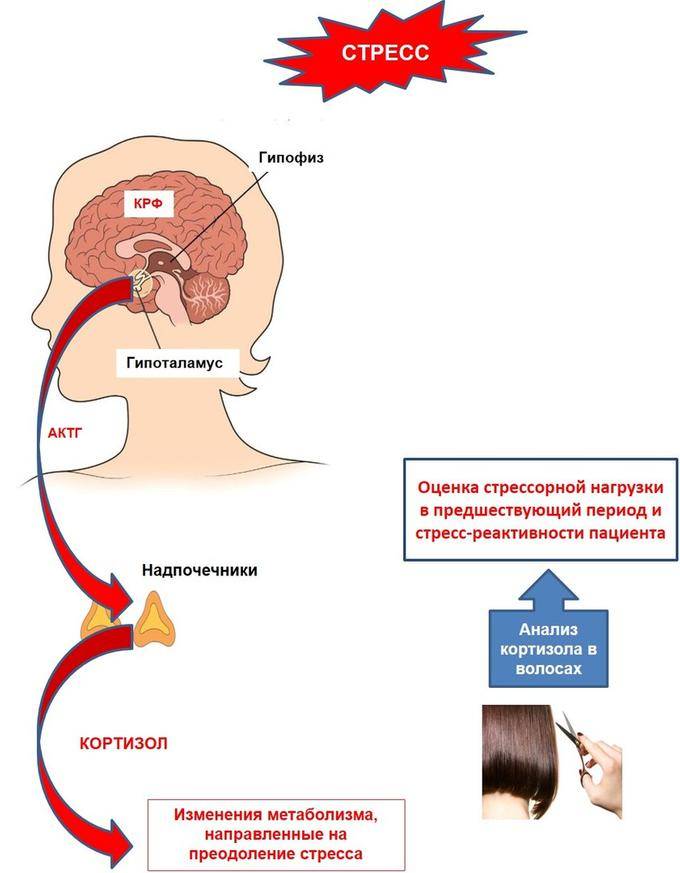
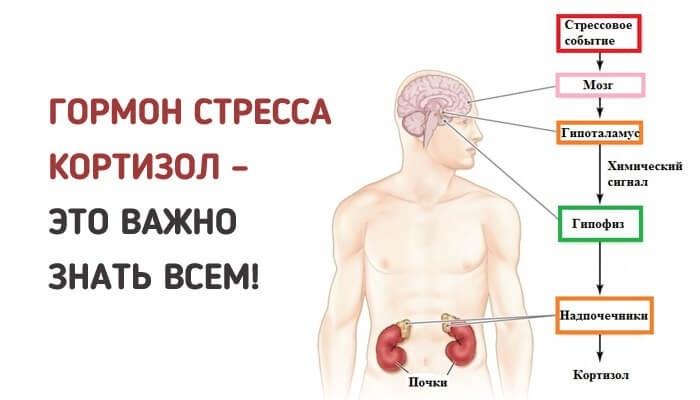
При длительных переживаниях в организме человека повышается уровень кортикостероидных гормонов
Биохимики убеждены, что их переизбыток приостанавливает выработку гиалуроновой кислоты – важной составляющей синовиальной жидкости, или смазки суставов. Постепенно происходит обезвоживание и усыхание хрящей, которые истончаются и трескаются – налицо артроз!
Большое количество гормонов стресса ухудшает проницаемость капилляров, а с ним и кровоток в поврежденных сосудах. Если на таком гормональном фоне происходит травматизация или микротравматизация сустава, это ускоряет деформацию хряща.
Начните мыслить позитивно, избавьтесь от хронического стресса – справиться с артрозом будет легче!
Функции основных гормонов в организме
Список по названиям
Тестостерон — вырабатывается и у мужчин, и у женщин. Отвечает:
- за половую функцию и образование сперматозоидов у мужчин;
- половое влечение;
- качество мышечной ткани;
- работоспособность и целеустремленность;
- рост волос;
- стрессоустойчивость;
- поведение и эмоции;
- выработку эритроцитов и гемоглобина в крови;
- депонирование кальция в костной ткани.
Эстрогены – женские половые гормоны. Отвечают за формирование первичных половых признаков у женщин. Обеспечивают репродуктивные функции и эмоциональное состояние. У мужчин вырабатываются в жировой ткани живота из тестостерона. Стимулируют синтез коллагена и обеспечивают эластичность кожи. Принимают участие в работе кровеносной системы.
Прогестерон – сохраняет беременность и обеспечивает менструальный цикл у женщин. Кроме этого, и у женщин, и у мужчин он:
- является предшественником кортизола;
- повышает уровень ионов магния в крови и головном мозге;
- подавляет разрушение гормона счастья — серотонина;
- защищает миелиновые оболочки нервных волокон;
- оказывает успокаивающее действие;
- поддерживает нормальную трофику всех структур организма.
Дигидроэпиандростерон – вырабатывается в головном мозге и надпочечниках.
- повышает иммунитет;
- является предшественником половых гормонов;
- оказывает антистрессовое и антидепрессивное действие;
- улучшает память, тормозит развитие болезни Альцгеймера;
- отвечает за увеличение мышечной массы;
- активирует образование фолликулов в яичниках;
- улучшает качество костной ткани и препятствует развитию остеопороза.
Д-гормон (так называемый витамин Д):
- оказывает антиоксидантное и противоопухолевое действие;
- регулирует обмен фосфора и кальция, за счет чего препятствует развитию остеопороза у взрослых и рахита у детей;
- обладает противовоспалительным и иммуномодулирующим эффектом;
- улучшает работу сердечно-сосудистой системы;
- препятствует развитию осенне-весенних депрессий;
- улучшает созревание половых клеток;
- улучшает жировой обмен;
- повышает чувствительность клеток к инсулину;
- необходим при лечении псориаза.
ТТГ — тиреотропный гормон гипофиза. Регулирует выработку гормонов щитовидной железы трийодтиронина Т3 и тироксина Т4. При дисбалансе гормонов щитовидной желез развиваются гипер- и гипотиреоз.
Инсулин – отвечает за усвоение глюкозы клетками. Стимулирует мышечный рост и аппетит. При нехватке инсулина развивается сахарный диабет. Избыток инсулина приводит к инсулинорезистентности (снижение чувствительности инсулинозависимых клеток к действию инсулина с последующим нарушением метаболизма глюкозы и поступления ее в клетки), что ведет к ожирению и развитию сахарного диабета 2 типа.
Дигидротестостерон – влияет на рост волос, образование акне, увеличение простаты у мужчин.
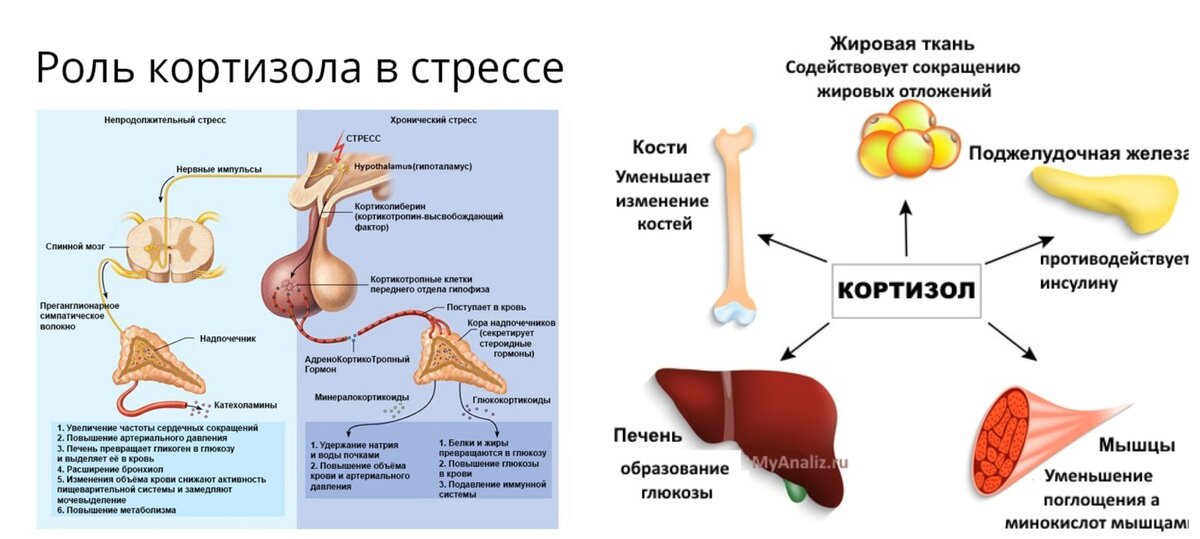
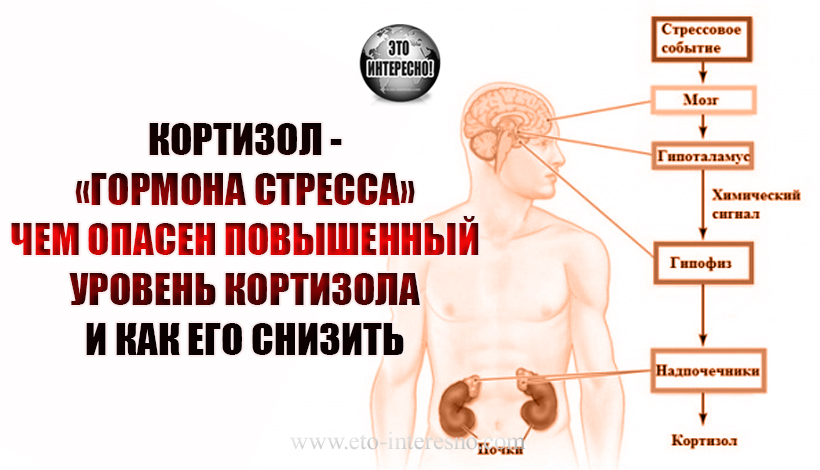
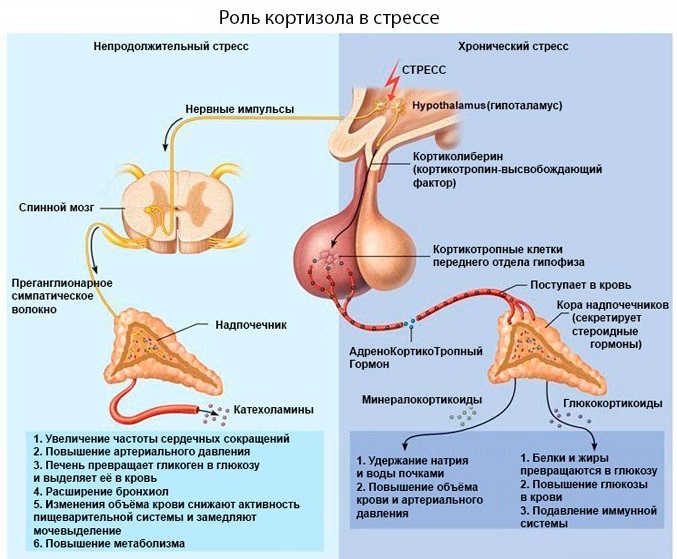
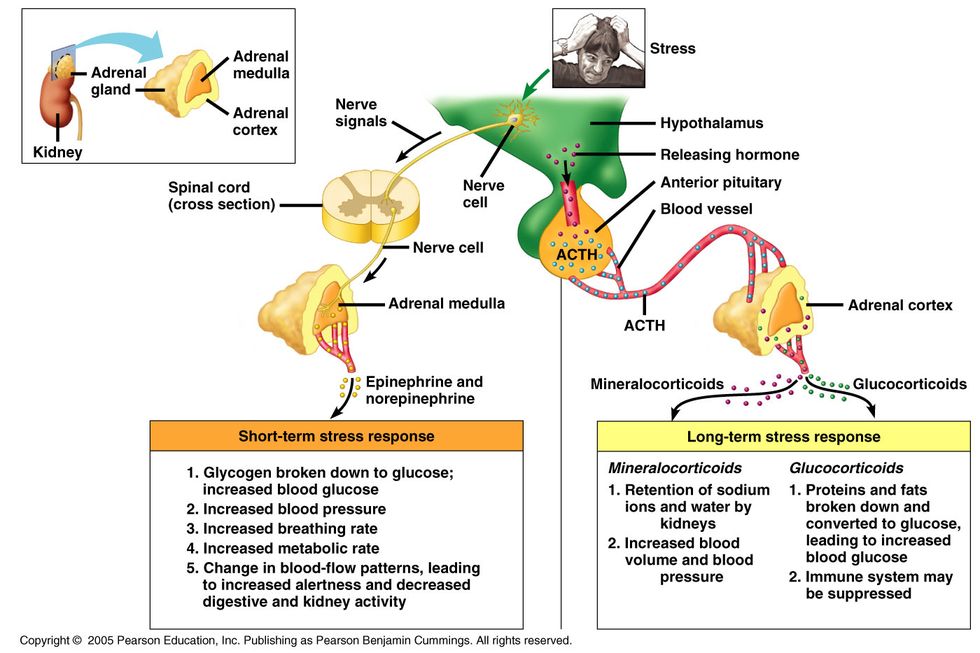
Кортизол – образуется из прогестерона. Адаптирует организм к влиянию стресса, защищает от воспалений, аллергических реакций, поддерживает в норме артериальное давление.
Альдостерон – гормон коры надпочечников; образуется из прогестерона. Отвечает за обмен солей и воды в организме.
ПТГ (паратиреоидный гормон) — вырабатывается в паращитовидных железах. Отвечает за кальце-фосфорный обмен.
СТП (соматотропный гормон) – гормон роста, избыток которого ведет к развитию акромегалии.
Способы профилактики острой надпочечниковой недостаточности
Профилактические мероприятия по предупреждению развития острой надпочечниковой
недостаточности складываются из:
— ранней диагностики и грамотного лечения больных с хронической надпочечниковой недостаточностью, предполагающего их обучение с правилами изменения схемы заместительной гормональной терапии при стрессах, травмах и других нестандартных ситуациях;
— профилактическая терапия глюкокортикоидными гормонами в ситуациях повышенного риска, например, при стрессовых ситуациях или хирургических вмешательствах у больных, принимавших эти гормоны в связи с заболеваниями неэндокринной природы;
— ранняя диагностика и коррекция патологических процессов, приводящих к развитию острой надпочечниковой недостаточности.
Дозировка гормональных препаратов подбирается индивидуально врачом-эндокринологом после оценки состояния здоровья и физической активности больного.
Консультации пациентов с заболеваниями надпочечников проводят:
| Слепцов Илья Валерьевич, | |
| Реброва Дина Владимировна, | |
| Федоров Елисей Александрович, | |
| Чинчук Игорь Константинович, |
— Петроградский филиал (Санкт-Петербург, Кронверкский пр., д. 31, 200 метров от станции метро «Горьковская», телефон для записи (812) 498-10-30, с 7.30 до 20.00, ежедневно);
— Приморский филиал (Санкт-Петербург, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», телефон для записи (812) 565-11-12 с 7.00 до 21.00 в будни и с 7.00 до 19.00 в выходные).
Для консультации просим привозить все имеющиеся у Вас результаты обследований.
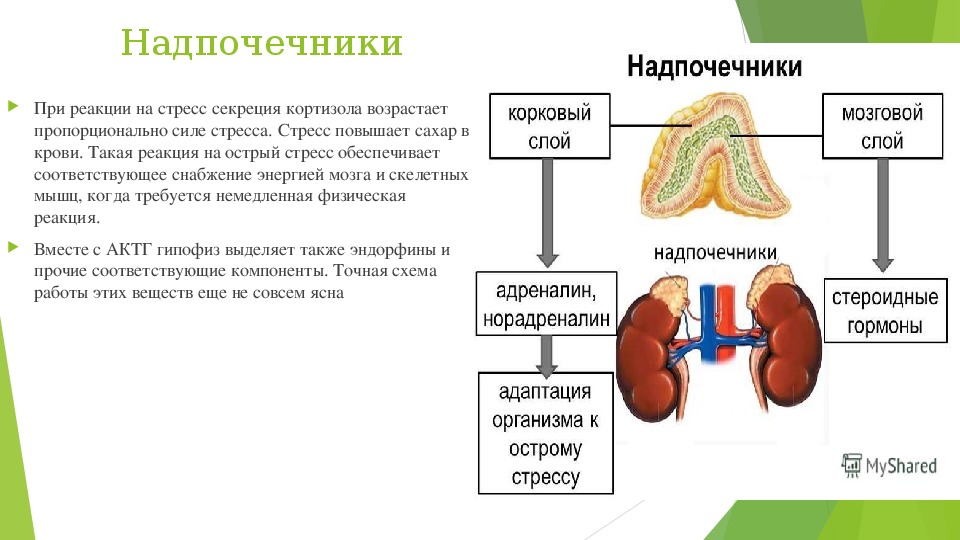
Гормоны клубочковой зоны — регулировщики давления
В клубочковой зоне синтезируются минералокортикоиды двух видов: альдостерон и дезоксикортикостерон. Их задача – поддерживать давление в сосудистом русле за счет баланса ионов натрия и калия.
При падении АД минералокортикоиды уменьшают всасывание воды почками. В результате кровяное русло остаётся полнокровным, и давление повышается, оставаясь на нужном уровне.
При гиперфункции надпочечников концентрация этих гормональных соединений повышается. Они начинают сильнее удерживать воду в организме, приводя к отекам. Снижение их концентрации приводит к резким падениям давления, сопровождающимся обмороками и головными болями.
Диагностика и лечение заболеваний коры надпочечников
При подозрении на нарушение надпочечниковой функции назначаются анализы на следующие гормональные показатели:
- 17- гидроксипрогестерон — исходное вещество для выработки гормона кортизола.
- Андростендион — половой гормон, вырабатываемый надпочечниками.
- Альдостерон, регулирующий обмен электролитов и обеспечивающий стабильное артериальное давление.
- Уровень глюкокортикоидов.
Пациентам также проводится:
- УЗИ надпочечников.
- Томография или рентген турецкого седла – области черепа, где находится гипофиз.
- Ультразвуковое обследование половых органов и щитовидной железы, деятельность которых связана с надпочечниками.
- Денситометрия, показывающая плотность костной ткани.
При гормональной недостаточности пациенту назначаются гормоносодержащие препараты, восполняющие недостаточность естественных гормональных соединений (гормонозаместительная терапия). При гиперфункции показана лучевая терапия, снижающая функцию надпочечников. В тяжелых случаях приходится удалять один из двух парных органов.
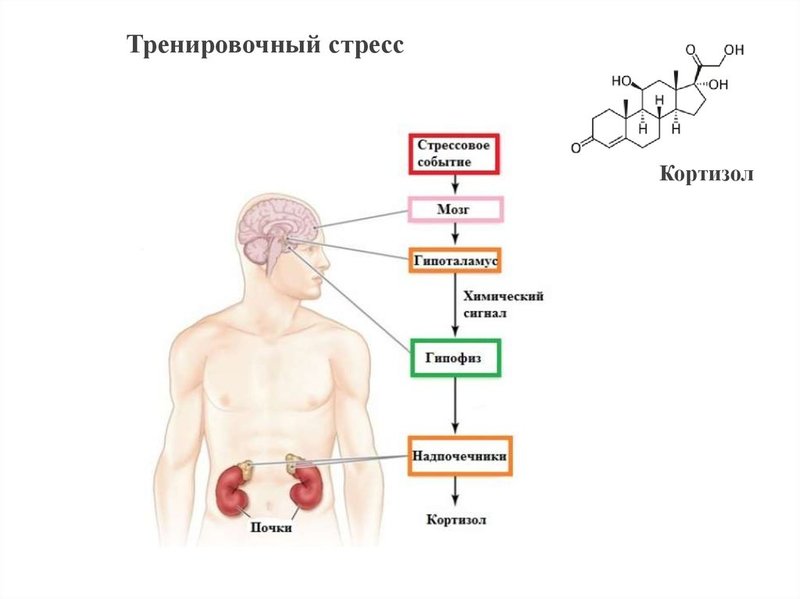
Лечение стресса
Не откладывайте запись на прием к специалисту, если чувствуете, что самостоятельно не справляетесь со стрессом. На основании жалоб пациента назначается план терапии.
Примерная схема лечения выглядит так:
Терапевтическая практика у психолога. На данный момент существует множество психологических методик, которые помогут совладать со стрессом и вернуться к нормальной жизни. Специалист выберет нужную, исходя из состояния пациента и его личных особенностей.
Сбор анализов
Так как стресс может влиять на многие органы, важно выявить наличие проблемы на начальном этапе.
Медикаментозная терапия. Если стресс имеет не затяжной характер, то назначают мягкие седативные препараты, которые снизят беспокойство и тревожность
В более тяжелых случаях пациентам рекомендуют транквилизаторы и антидепрессанты.
Релаксация. К полезным для здоровья методам расслабления относятся дыхательные техники, массаж и йога.
Признаки стресса
По статистике, в России стрессу больше подвержены женщины из-за их повышенной эмоциональности и чувствительности. В 2020 году сильные негативные переживания испытали люди всех профессий, но особенно учителя, предприниматели и, конечно, врачи.
Этот год оказался сложным для многих, поэтому количество людей с хроническим стрессом многократно увеличилось. При этом люди стали считать свое подавленное состояние нормой
Но даже в самые тяжелые времена важно не запустить ситуацию и дать болезни отпор.
Стресс подвергает изменениям весь организм, поэтому стоит обратить внимание на симптомы разного характера.
Поведенческие признаки стресса:
-
конфликтность;
-
агрессивность;
-
раздражительность;
-
потеря интереса к жизни, друзьям, своему внешнему виду;
-
снижение самооценки;
-
подозрительность;
-
частые приступы гнева и чувство беспомощности.
-
нарушение сна;
-
появление вредных привычек;
-
повышенная утомляемость;
-
снижение работоспособности.
Интеллектуальные признаки:
-
плохая концентрация;
-
чрезмерная отвлекаемость;
-
уменьшение внимания.
Изменения мышления:
-
снижение креативности и памяти;
-
нарушение логики;
-
частые ошибки в орфографии.
Физиологические признаки:
-
частые головные боли;
-
учащенное сердцебиение;
-
снижение иммунитета;
-
резкое похудение или, наоборот, стремительный набор массы;
-
ухудшение работы органов.
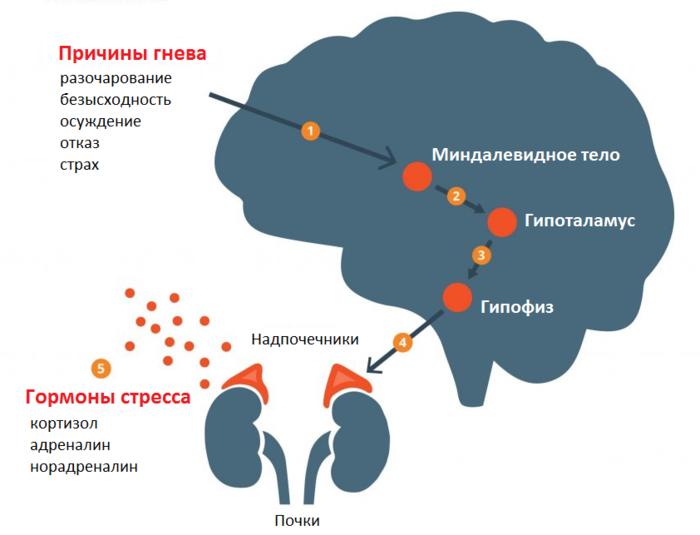
Какие именно негативные эмоции особенно вредны для суставов
Медицина не дает точного ответа на этот вопрос. Информация, представленная ниже, является результатом единичных исследований и может стать отличной пищей для размышления тем, кто неравнодушен к своему здоровью.
Коксартроз
Ученые подметили, что лечение артроза тазобедренного сустава требуется, как правило, приятным в общении людям, не склонным к конфликтам, сдержанным и спокойным. Раздражение, тревога, подавленный гнев провоцируют выброс в кровь кортикостероидов, которые мешают выработке синовиальной жидкости. Внутреннее напряжение нервной системы вызывает спазмы и гипертонус скелетных мышц, особенно сильных в тазобедренной области, которые сильно «зажимают» поврежденный сустав. Это ускоряет его деформацию.
В западных странах, где принято улыбаться, чтобы скрывать свои слабости, процент людей с коксартрозом неизменно растет. Ведь подавление эмоций часто приводит к тяжелому депрессивно-стрессовому состоянию.
Коксартрозом чаще страдают сдержанные, неконфликтные люди, склонные подавлять свои эмоции
Гонартроз
Артроз колена возникает, по мнению исследователей, вследствие сильного стресса или на фоне тяжелых переживаний. Это происходит, например, после развода, увольнения с работы, потери близких или других сложных этапов в жизни.
Гонартроз диагностируют у людей, которые устали в эмоциональном плане, у которых вместо интереса к жизни – накопленная годами усталость. К этой категории относятся, к примеру, женщины «50+», вынужденные работать, вести хозяйство и отказывать себе во всем. Даже когда лечение остеоартроза им еще не нужно, поскольку колени еще здоровы, они все равно ходят с трудом, будто «с гирями на ногах».
Как снова стать энергичным и бодрым? Как вернуть себе жизненную энергию? Представляем 10 способов избавиться от вялости, лени и апатии, а значит, дать достойный отпор артрозу:
Человек без жизненной энергии сутулится, у него отекают ноги, в них нарушается кровообращение – возникает тромбоз сосудов или варикоз. Коленные суставы постепенно теряют гибкость, а хрящи в них – влагу (из-за отсутствия нормального кровоснабжения). Хрящевая ткань подсыхает и растрескивается – начинается артроз.
Гонартроз у мужчин развивается на фоне гиперответственности. Однако, поскольку представители сильного пола чаще позволяют себе «маленькие радости», с проблемой лечения артроза в тяжелой форме они сталкиваются реже, чем женщины. В свою очередь, замечено, что последние стадии этого недуга наблюдаются в основном у умных, но критичных людей, склонных к хроническому недовольству.
Артроз колена часто развивается на фоне эмоциональной усталости или при гиперответственности
ПРОИСХОЖДЕНИЕ МИФА
На сайте хиропрактика и натуропата James L. Wilson (натуропат, хиропрактик, обладатель степени PhD), говорится, что он придумал термин «усталость надпочечников» в 1998 году «для определения сниженной функции надпочечников, вызванной стрессом, и для отличия ее от болезни Аддисона». По мере того, как многие другие натуропаты брали на вооружение этот диагноз, он широко распространялся по всему Интернету. На веб-сайте Wilson отмечается, что «обычная медицина еще не признает усталость надпочечников как особый синдром». И действительно, в обзоре литературы, опубликованном в прошлом году в BMC Endocrine Disorders, сообщается, что не найдено никакого подтверждения тому, что «усталость надпочечников» действительно существует. Усталость надпочечников не признается Обществом эндокринологов или другими эндокринологическими сообществами, в отличие от надпочечниковой недостаточности. Одна из очевидных проблем концепции утомления надпочечников заключается в том, что эти симптомы не соответствуют симптомам надпочечниковой недостаточности, хотя есть некоторые совпадения. По мнению сторонников существования “усталости надпочечников” ее симптомы в основном неспецифичны, и включают в себя слабость, иногда настолько сильную, что человеку сложно встать с кровати; нарушение сна; чувство беспокойства, нервозности или истощения; потребность в соленых и сладких продуктах; и «проблемы с кишечником» По большей части, эти симптомы не соответствуют симптомам хронической надпочечниковой недостаточности, которая характеризуется потерей веса, болью в суставах, анорексией, тошнотой, рвотой, диареей, сухой кожей, низким артериальным давлением и утомляемостью.